-
Medical journals
- Career
Neuropatia n. suprascapularis
Authors: R. Orenčák 1; S. Onušková 1; A. Onuška 2; M. Janičko 3; Ž. Macejová
Authors‘ workplace: REHAPRO, Michalovce 1; RDG s. r. o., Michalovce 2; I. Interná klinika UNLP, Košice 3
Published in: Rehabil. fyz. Lék., 22, 2015, No. 2, pp. 80-84.
Category: Case Report
Overview
Východisko:
Prevalencia bolesti plecového kĺbu v bežnej populácii varíruje medzi 7-26 %. Jedná sa o jednu z najčastejších bolestivých lokalizácií v rámci ochorení pohybového aparátu.Cieľ:
Predstaviť výrazne poddiagnostikovanú klinickú jednotku - neuropatiu n. suprascapularis ako zdroj zníženej funkčnosti a bolestivej aferentácie v plecovom kĺbe a poukázať na etiopatogenetické súvislosti vzniku poškodenia.Súbor a metodika:
Prípadová štúdia 21-ročného pacienta, u ktorého došlo trakčným mechanizmom ku vzniku neuropatie n. suprascapularis.Výsledky:
Diagnóza neuropatie n. suprascapularis prešla historickým vývojom. Dlhodobo bola akceptovaná len ako diagnóza per exclusionem. S rozvojom diagnostických metód a zobrazovacích vyšetrení naberá táto klinická jednotka na význame. Insuficientné rozoznanie príčiny klinických príznakov vedie na jednej strane k zlyhávaniu terapeutickej intervencie, na strane druhej môže pri nesprávne indikovaných invazívnych liečebných postupoch spôsobiť až sekundárne poškodenie pacienta. Preto by pre nás exaktné rozpoznanie príčiny chorobného stavu malo byť prvoradé a invazívne terapeutické zásahy by mali nasledovať až po dôkladnej diferenciálno - diagnostickej úvahe.Klúčové slová:
bolesti plecového kĺbu, neuropatia n. suprascapularis, úžinový syndrómÚVOD
Bolesti plecového kĺbu spojené so svalovou slabosťou patria medzi jeden z najkomplikovanejších diagnostických problémov prelínajúcim sa medzi odbormi ortopédia, traumatológia, neurológia, reumatológia, všeobecné lekárstvo a rehabilitácia. Pomerne náročné klinické vyšetrenie kĺbu samotného, ako aj okolitých štruktúr funkčne s ramenným pletencom súvisiacich, vytvárajú podmienky pre neľahké exaktné rozpoznanie príčiny bolesti. Zobrazovacie vyšetrenia vhodne dopĺňajú manuálne vyšetrenie, ale len dôkladný diferenciálno - diagnostický rozhľad vyšetrujúceho dokáže z mozaiky rôznych dielčich výsledkov poskladať súvislú patofyziologickú reťaz. Štatisticky sa podľa údajov Svetovej zdravotníckej organizácie v rámci muskuloskeletálnych ochorení umiestnila bolesť plecového kĺbu po bolestiach driekovej chrtice, tzv. low back pain, a bolestiach kolenného kĺbu na treťom mieste (4). Prevalencia bolesti plecového kĺbu v bežnej populácii varíruje medzi 7-26 % (1). Medzi pacientmi, ktorí vyhľadajú praktického lekára, bola prevalencia 2-10 % a incidencia 11-30/1000 pacientov ročne. Podľa 10. revízie Medzinárodnej klasifikácie chorôb patria netraumatické bolestivé syndrómy ramena do skupiny M75 (tab. 1). Neuropatia n. suprascapularis, ako zdroj bolestivej aferentácie z plecového kĺbu, je častokrát prehliadnutá. Prvé informácie o klinickom diagnostikovaní popísali vo svojej práci v roku 1959 Thompson a Kopell (6). Incidencia a prevalencia neuropatie n. suprascapularis ostáva neznáma (6). Najväčšia prípadová štúdia zahŕňala 53 pacientov (3). V posledných rokoch je pozorovaná koincidencia neuropatie s masívnym poškodením rotátorovej manžety a tukovou infiltráciou svalov. Najohrozenejšou skupinou sú aktívni volejbaloví hráči, plavci, atléti a povolania, ktoré vyžadujú eleváciu horných končatín nad úroveň horizontály (8).
Table 1. Klasifikácia MKCH 10. 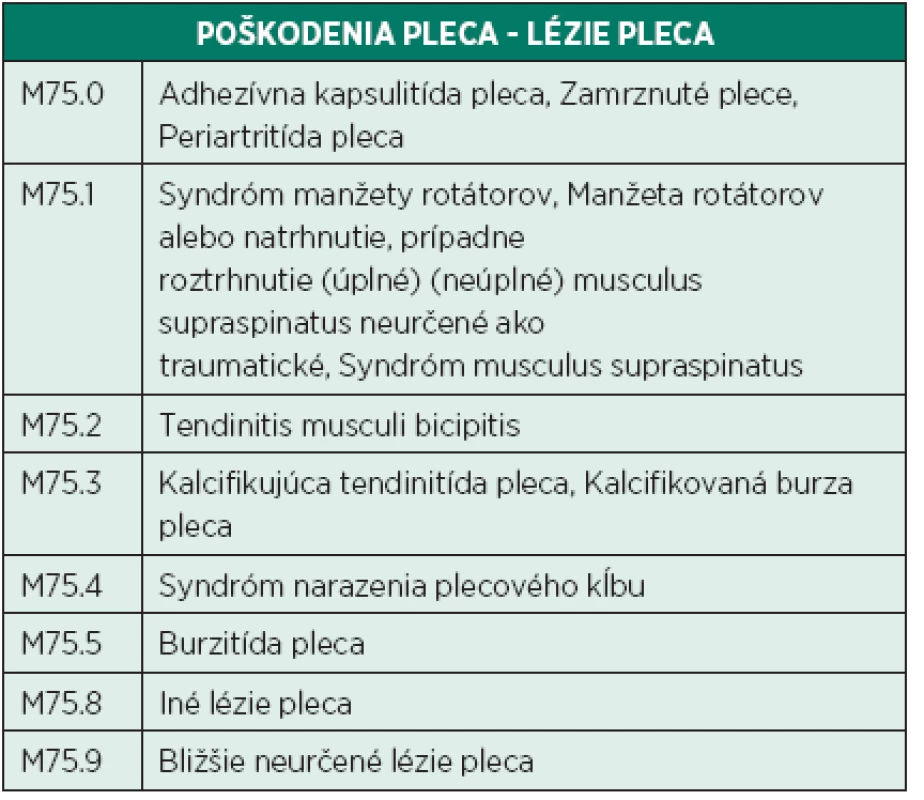
ANATÓMIA
N. suprascapularis má svoj pôvod v truncus superior brachiálneho plexu koreňov C4, C5 a C6 (obr. 1). Prebieha za klavikulou pozdĺž m.omohyoideus k incisura scapulae (suprascapular notch) (obr. 4). Vo väčšine prípadov prechádza cez tento anatomický otvor, pričom je kraniálne ohraničený lig. transversum scapulae. Incisura scapulae má celkovo asi 6 variácií umiestnenia n. suprascapularis, ligamenta a artérie suprascapularis (4). Osifikácia alebo hypertrofia ligamentum transversum scapulae môžu spôsobiť stenotizáciu tohto otvoru. Po odstupe motorických vetiev pre inerváciu m. supraspinatus prebieha nerv asi 3 cm mediálne od tuberculum supraglenoidale v blízkosti ligamentum spinoglenoidale, nazývaného tiež ligamentunm transversum scapulae inferius (spinoglenoidal notch) (obr. 4), kde sa odpájajú vetvy pre inerváciu m.infraspinatus. Anatomický vzťah n. suprascapularis, ako aj priebeh väzivového spojenia ligamentum spinoglenoidale, vykazujú určitú variabilitu. Štúdia na 29 kadaveroch potvrdila v 56 % priamy anatomický súvis s m. infraspinatus, v 14 % presahovalo väzivové spojenie až do kĺbneho puzdra, v 2 prípadoch bol nerv kompletne fixovaný priebehom ligamenta a v 8 prípadoch prechádzal nerv cez väzivovú štruktúru (5). N. suprascapularis bol dlhodobo považovaný za čisto motorický nerv. Viaceré štúdie potvrdili prítomnosť senzitívnych nervových zakončení v glenohumerálnom kĺbe, akromioklavikulárnom spojení, ako aj v korakoakromiálnom väzive a v 15 % aj prítomnosť kožných vetiev (9). Niektorí autori uvádzajú, že až 70% podiel senzitivity z plecového kĺbu je sprostredkovaných senzitívnymi zakončeniami n. suprascapularis (3). Praktické využitie predostrel Vorster a spol. pri využítí pooperačnej analgézie (14).
Image 1. Priebeh n. suprascapularis. 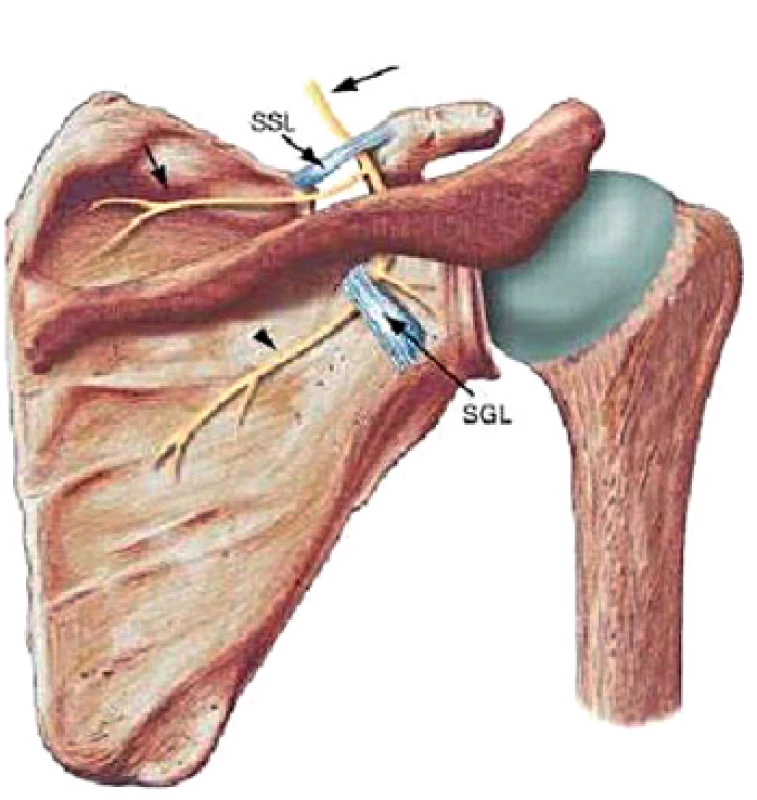
SSL – ligamentum transvesrum scapulae SGL – ligamentum spinoglenoidale ETIOLÓGIA
Mechanické poškodenie supraskapulárneho nervu môže vzniknúť trakciou alebo kompresiou nervového vlákna v anatomicky predurčených lokalitách – incisura scapulae alebo región ligamentum spinoglenoidale (15). Lézia nervu v oblasti incisura scapulae vedie k oslabeniu a atrofii oboch svalov - m. supraspinatus a m. infraspinatus. Pri poškodení v priebehu ligamentum spinoglenoidale vznikne deficit iba u m. infraspinatus (12). Najčastejšou príčinou trakčného mechanizmu sú opakované prudké švihové aktivity s eleváciou hornej končatiny vykonávané pri športových aktivitách, ako napr.: volejbal, plávanie, tenis, alebo rýchlostná atletika (10; 15). Dochádza tak k iritácii proximálne fixovanej nervovej štruktúry svalovými vláknami a hornou hranou lopatky. Zvýšené riziko trakčného poškodenia vzniká pri lézii rotátorovej manžety, kedy retrakcia defektnej šľachy m. supraspinatus zvýši ťahové sily pôsobiace na nerv (15). Kompresné poškodenie vzniká v prípade hypertrofie, resp. osifikácie uvedených väzivových štruktúr, alebo prítomnosťou tumoru či cysty (12). Okrem mechanických príčin poškodenia poznáme tzv. mikroembolické postihnutie vasa nervorum pri poškodení tunica intima artérie axilaris, ako aj brachiálnu neuritídu, známu ako Parsonage – Turner syndróm, postihujúci ktorýkoľvek nerv brachiálneho plexu, dominantne však supraskapulárny nerv. Určité percento prípadov zostane bez jednoznačnej etiopatogenetickej súvislosti (11).
DIAGNOSTIKA A DIFERENCIÁLNA DIAGNOSTIKA
Hlavným klinickým prejavom vo včasnom štádiu poškodenia n. suprascapularis je bolesť predovšetkým v posteriórnom aspekte plecového kľbu. Bolesť nie je viazaná len na určitú aktivitu, ale časté sú kľudové bolesti. Druhým najčastejším symptómom je slabosť pri vykonávaní abdukcie a vonkajšej rotácie v plecovom kľbe (3). Vyšetrenie pacienta odhalí atrofiu denervovaných svalov, ako aj narušenie pohybových stereotypov. Rozsah pasívne vedených pohybov nebýva obmedzený. Samozrejmosťou je kompletný kineziologický rozbor pacienta so zameraním sa na oblasť krčnej a hrudnej chrbtice. Pri suspektnom klinickom náleze dopľňame vyšetrenie elektromyografické a zobrazovacie. K vylúčeniu kostných zmien a posúdeniu lézie rotátorovej manžety využívame röntgenové a sonografické vyšetrenie. Zlatým štandardom pre zobrazenie mäkkých častí plecového kľbu je magnetická rezonancia. Okrem integrity rotátorovej manžety, labrálnych štruktúr, stavu svalového aparátu nám exaktne posúdi priechodnosť incisura scapulae a stav spinoglenoidálneho ligamenta. Základným vyšetrením pre potvrdenie nervového poškodenia je elektromyografické vyšetrenie, ktoré nám podá aj kvantitatívnu informáciu o rozsahu poškodenia (neuropraxia, axonotméza, neurotméza) (7). Diferenciálne diagnosticky myslíme na poškodenie brachiálneho plexu rôznej etiológie, radikulopatiu C5 - C6, syndróm hornej hrudnej apertúry a léziu rotátorovej manžety.
LIEČBA
V prípade nekompresného postihnutia je hlavným terapeutickým zásahom úprava pohybových stereotypov (3). Farmakologicky nasadzujeme podporné látky na zlepšenie metabolizmu a trofiky nervového tkaniva, vazodilatanciá, prípadne látky s protizápalovou a analgetickou komponentou (2). Hlavným liečebným prostriedkom je bezpochyby rehabilitačná liečba, ktorá má na jednej strane riešiť aktuálnu svalovú dysbalanciu, na strane druhej pôsobiť aj preventívne, tak aby k opakovanému poškodeniu nervového vlákna už nedošlo. Využívajú sa pritom rôzne druhy kinezioterapie a fyzikálnej liečby. Štúdie zamerané na účinnosť konzervatívnej terapie potvrdili vysokú úspešnosť, v každom prípade treba rátať s dobou liečenia 6–10 mesiacov (2). Chirurgická intervencia je indikovaná len pri kompresnej etiológii iritácie nervovej štruktúry. Prístupy rôznych autorov sa tu líšia. Jedna skupina razí tendenciu včasného chirurgického zákroku s cieľom zamedzenia rozvoja svalovej atrofie, druhá skupina autorov odporúča zákrok až po zlyhaní 12-mesačnej konzervatívnej liečby (4, 13). Chirurgické postupy zahŕňajú dekompresné operácie, v prípade potreby aj rekonštrukčné operácie rotátorovej manžety. Pri náleze spinoglenoidálnych cýst je prevedená aspirácia a excízia.
KAZUISTIKA
21-ročný pacient P. Š. pocítil prvýkrát bolesti v zadnej časti plecového kľbu koncom mája 2014. Úrazový dej pacient poprel, asi 3–4 dni pred vznikom bolesti prekonal virózu. Bolesti zadného aspektu ramena dominovali aj v kľudovom režime, čiastočné zhoršenie pociťoval pri fyzickej aktivite. Zápalové prejavy vo forme opuchu, začervenania alebo zateplenia kľbu sme nepozorovali. Parestézie hornej končatiny negoval. Postupne začal vnímať slabosť pravej končatiny pri extrarotačných pohyboch a pri abdukcii. Z pohybových aktivít sa pacient venuje silovým cvičeniam s uprednostnením vlastnej váhy tela. Nie je sledovaný pre žiadne ochorenie, lieky pravidelne neužíva. Fajčí asi 10 cigariet denne. Opakované neurologické a ortopedické vyšetrenia, ktoré absolvoval, priniesli nasledovné závery: PHS l.dx, VAS C , osteochondróza C7/Th1, arthralgia omnae, blokové postavenie C chrbtice. Celkovo bol pacient preliečený dvakrát nesteroidnými antiflogistikami po dobu 14 dní, užíval centrálne myorelaxanciá a jednorázovo bol podaný kortikoid intramuskulárne. Z ortotických pomôcok bol pacientovi predpísaný mäkký extenčný golier. Dňa 11. 9. 2014 bol pacient odoslaný k absolvovaniu ambulantnej rehabilitačnej liečby. Kineziologický rozbor pacienta, okrem poruchy statiky vo forme kompenzovanej skoliotickej krivky, priniesol hlavne výrazné oslabenie svalovej sily abdukcie a extrarotácie v plecovom kľbe, ktoré sme verifikovali dynamometrom (tab. 2). Takisto bola prítomná výrazná atrofizácia m. infraspinatus a m. supraspinatus postihnutej strany (obr. 2). Taktilná citlivosť ako aj vyšetrenie polohocitu a pohybocitu boli bez stranovej diferencie. Rozsah pohyblivosti v plecovom kľbe bol bez obmedzenia. Terminálne pohyby vo vonkajšom rozsahu boli pre pacienta bolestivé. Špeciálne odporové testy na jednotlivé zložky rotátorovej manžety priniesli v prípade odporového testu pre nadhrebeňový a podhrebeňový sval miernu bolestivosť a celkové oslabenie izometrického odporu. Stereotyp abdukcie plecového kĺbu preukázal zvýšené napätie horných vlákien m. trapezius ipsilaterálnej strany. Vyšetrenie segmentálnej hybnosti krčnej chrbtice prinieslo redukovanú kľbnu vôľu krčno-hrudného prechodu. Kompresné alebo distrakčné manévre boli bez patologického nálezu. Laboratórna diagnostika (krvný obraz, sedimentácia, CRP) boli v norme, seŕologické vyšetrenia neboli realizované. Röntgenologické vyšetrenie krčnej chrbtice poukázalo na blokové postavenie chrbtice, vyrovnanú lordózu, megatransverzy C7 a osteochondrózu C7/Th1. RTG ramena nepreukázalo žiadne traumatické zmeny. Následne sme iniciovali elektromyografické vyšetrenie, ktoré potvrdilo subakútne štádium lézie n. suprascapularis l.dx typu parciálnej axonotmézy. K vylúčeniu kompresívnej etiológie poškodenia n. suprascapularis sme vykonali magnetickú rezonanciu ramena, ktorá útlak v oblasti incisura scapulae ani v oblasti spinoglenoidálneho ligamenta nepotvrdila. Akromion s ľahkým laterálnym downslopingom a hraničnou šírkou SA priestoru 4 mm, ako aj inkompletná lézia labra nám poškodenie nervovej štruktúry nevysvetľujú. Zaujímavým nálezom bola plytká incisura scapulae (obr. 3). Po zosumarizovaní všetkých nálezov a predovšetkým vylúčení štrukturálnej kompresívnej etiológie, sme ako mechanizmus poškodenia vlákien n. suprascapularis predpokladali trakciu nervu pri opakovanej elevácii lopatky počas telesného cvičenia (zhyby na hrazde) v anatomicky nevýhodných pomeroch – objemová redukcia incisura scapulae.
Table 2. Dynamometrické vyšetrenie plecového kľbu – stranové porovnanie. 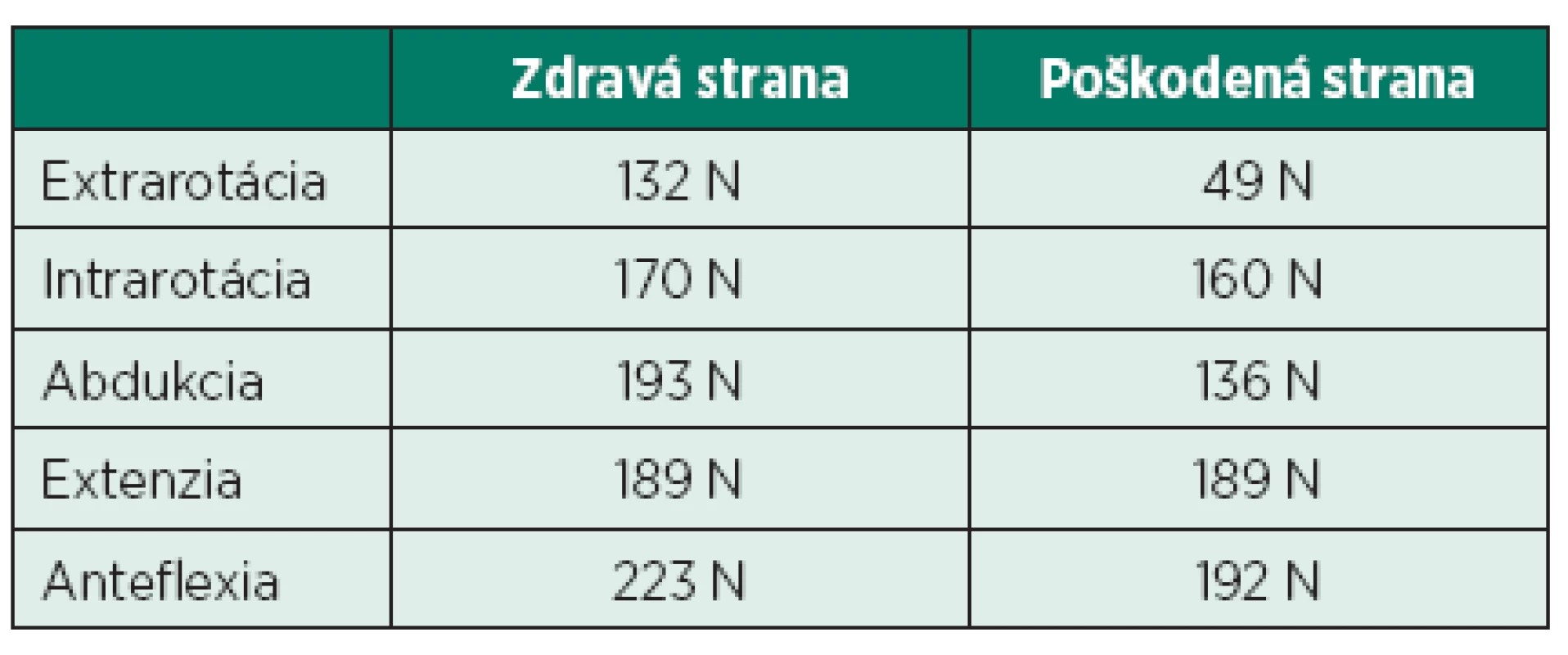
Image 2. Atrofia m. supraspinatus a m. infraspinatus vpravo. 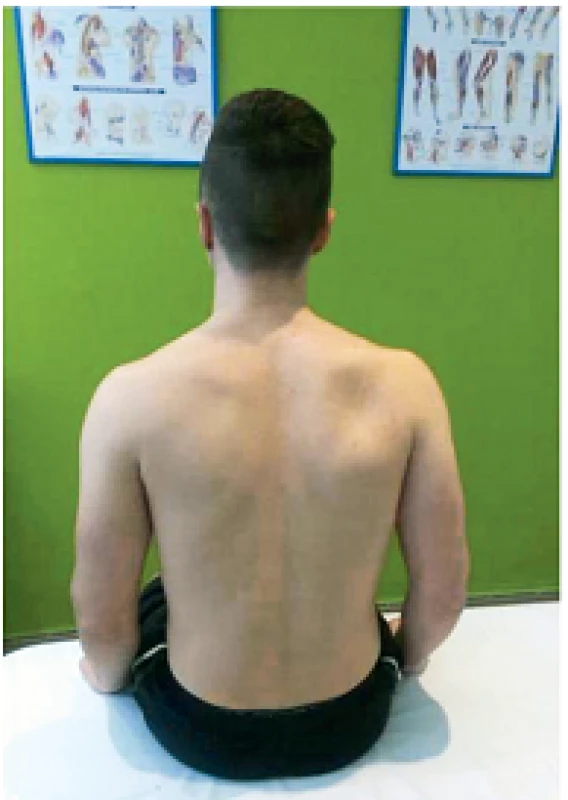
Image 3. Rez vo frontálnej rovine. 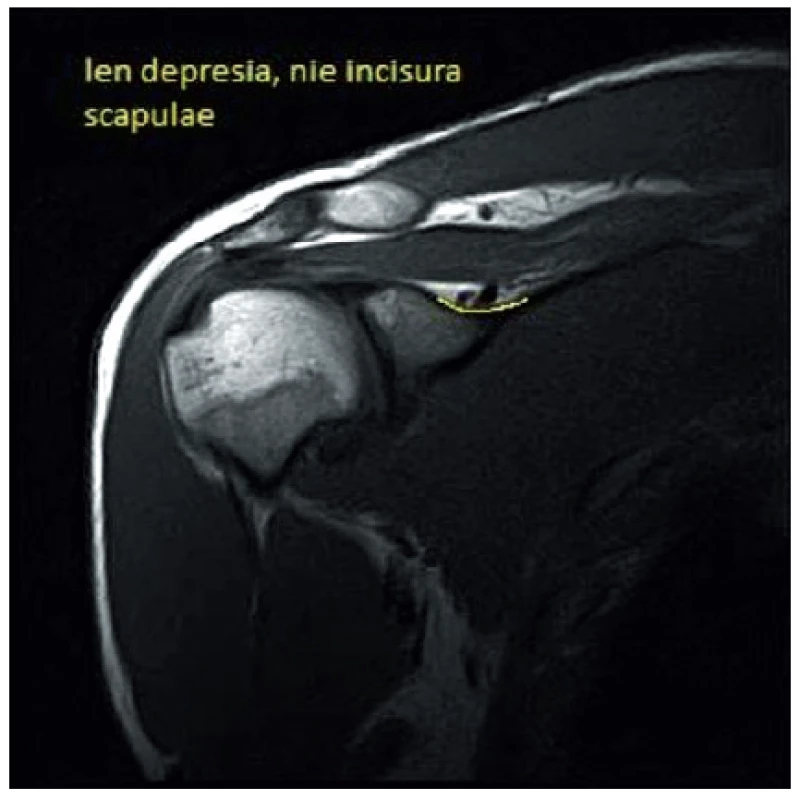
Image 4. Rez v semisagitálnej rovine. 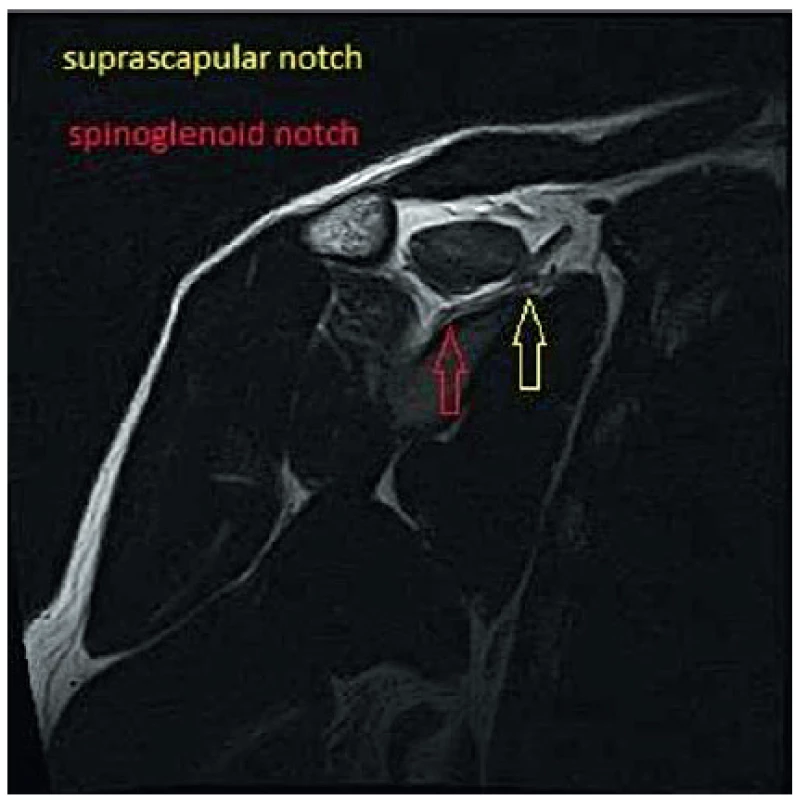
ZÁVER
Diagnóza neuropatie n. suprascapularis prešla historickým vývojom. Dlhodobo bola akceptovaná len ako diagnóza per exclusionem. S rozvojom diagnostických metód a zobrazovacích vyšetrení naberá táto klinická jednotka na význame. Ako potvrdenie môžeme spomenúť štúdiu, kde v 39 prípadoch poškodenia n. suprascapularis bolo 30 pacientov liečených inadekvátne chirurgicky ako subakromiálne syndrómy, radikulopatie a syndróm hornej hrudnej apretúry (4). Preto by pre nás exaktné rozpoznanie príčiny chorobného stavu malo byť prvoradé a invazívne terapeutické zásahy by mali nasledovať až po dôkladnej diferenciálne diagnostickej úvahe. Na kazuistike demonštrujeme nutnosť dôkladne prevedenej anamnézy a manuálneho vyšetrenia, úzku spoluprácu s odborom rádiológia a zároveň chceme poukázať na kompetentnosť odboru rehabilitácia v diagnostickom procese pri ochoreniach pohybového aparátu.
Adresa ke korespondenci:
MUDr. Radoslav Orenčák
REHAPRO
Rázusova 1
071 01 Michalovce
Slovenská republika
e-mail: radoslav.orencak@gmail.com
Sources
1. ACEDO, A. A., ANTUNES, A. C., DOS SANTOS, A. B., DE OLVEIRA, C. B. et al.: Upper trapezius relaxation induced by tens and interferential current in computer users with chronic nonspecific neck discomfort: An electromyographic analysis. J. Back Musculoskelet. Rehabil., 27, 2014.
2. ANTONIADIS, G., RICHTER, H.-P., RATH, S., BRAUN, V. et al.: Suprascapular nerve entrapment: experience with 28 cases. Journal of Neurosurgery, 85, 1996, 6, 1020-1025.
3. BOYKIN, R. E., FRIEDMAN, D. J., HIGGINS, L. D., WARNER J. J.: Suprascapular neuropathy. J. Bone Joint Surg., 92, 2010, 13, s. 2348-2364.
4. BOYKIN, R. E., FRIEDMAN, D. J., ZIMMER, Z. R., OAKLANDER, A. L. et al.: Suprascapular neuropathy in a shoulder referral practice. J. Shoulder Elbow Surg., 20, 2011, 6, s. 983-988.
5. FANSA, H., SCHNEIDER, W.: Suprascapular nerve entrapment]. Handchir. Mikrochir. Plast. Chir., 35, 2003, 2, s. 122-126.
6. KOPPEL, H., THOMPSON, W.: Peripheral entrapment neuropathies of the lower extremity. N. Engl. J. Med., 262, 1960, s. 56-60.
7. LAJTAI, G., WIESER, K., OFNER, M., RAIMANN, G. et al.: Electromyography and nerve conduction velocity for the evaluation of the infraspinatus muscle and the suprascapular nerve in professional beach volleyball players. Am. J. Sports Med., 40, 2012, 10, s. 2303-2308.
8. LINSELL, L., DAWSON, J., ZONDERVAN, K., ROSE, P. et al.: Prevalence and incidence of adults consulting for shoulder conditions in UK primary care; patterns of diagnosis and referral. Rheumatology (Oxford), 45, 2006, 2, s. 215-221.
9. PIATT, B. E., HAWKINS, R. J., FRITZ, R. C., HO, C. P. et al.: Clinical evaluation and treatment of spinoglenoid notch ganglion cysts. J. Shoulder Elbow Surg., 11, 2002, 6, s. 600-604.
10. PIEBER, K., HERCEG, M., FIALKA, C. OBERLEITNER, G. et al.:Is suprascapular neuropathy common in high-performance beach volleyball players? A retrospective analysis. Wien Klin Wochenschr, 6, 2014.
11. SEO, Y. J., LEE, Y. J., KIM, J. S, . LIM, S. H. et al.: Brachial plexus neuritis associated with Streptococcus agalactiae infection: A Case Report. Ann Rehabil. Med., 38, 2014, 4, s. 563-567.
12. SHISHIDO, H., KIKUCHI, S.: Injury of the suprascapular nerve in shoulder surgery: an anatomic study. J. Shoulder Elbow Surg., 10, 2001, 4, s. 372-376.
13. STAAL, J. B., DEBIE, R. A., HENDRIKS, E. J.: Aetiology and management of work-related upper extremity disorders. Best Pract. Res. Clin. Rheumatol., 21, 2007, 1, s. 123-133.
14. VORSTER, W., LANGE, C. P. BRIET, R. J., LABUSCHAGNE, B. C. et al.: The sensory branch distribution of the suprascapular nerve: an anatomic study. J. Shoulder Elbow Surg., 17, 2008, 3, s. 500-502.
15. WALSWORTH, M. K., MILLS, J. T., MICHENER, L. A.: Diagnosing suprascapular neuropathy in patients with shoulder dysfunction: a report of 5 cases. Phys. Ther., 84, 2004, 4, s. 359-372.
Labels
Physiotherapist, university degree Rehabilitation Sports medicine
Article was published inRehabilitation & Physical Medicine

2015 Issue 2-
All articles in this issue
- Vliv akrální koaktivační terapie na sílu výdechových svalů a na rozvíjení hrudníku
- Vliv elastického tapu na rozsah pohybu při flexi trupu
- Diagnostika a základy principů terapie dysfagie u pacientů po resekcích nádorů orofaryngeální oblasti
- Využití zpětné vazby v rehabilitaci pacientů s poruchami chůze po cévní mozkové příhodě
- Neuropatia n. suprascapularis
- Únavová zlomenina v praxi fyzioterapeuta a lékaře I. – M. Osgood–Schlatter
- Kazuistika pacienta s Parkinsonovou nemocí – hodnocení chůze na suchu a ve vodě
- Rehabilitation & Physical Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Únavová zlomenina v praxi fyzioterapeuta a lékaře I. – M. Osgood–Schlatter
- Vliv akrální koaktivační terapie na sílu výdechových svalů a na rozvíjení hrudníku
- Diagnostika a základy principů terapie dysfagie u pacientů po resekcích nádorů orofaryngeální oblasti
- Využití zpětné vazby v rehabilitaci pacientů s poruchami chůze po cévní mozkové příhodě
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

