-
Medical journals
- Career
BOLESTIVÉ SYNDROMY U NEURALGICKÉ AMYOTROFIE BRACHIÁLNÍHO PLEXU - PŘÍSPĚVEK K DIFERENCIÁLNÍ DIAGNOSTICE
Authors: O. Horáček 1; R. Mazanec 2
Authors‘ workplace: Klinika rehabilitace FN Motol, Praha přednosta doc. PaedDr. P. Kolář 1; Neurologická klinika dospělých FN Motol, Praha přednosta doc. MUDr. M. Bojar, CSc. 2
Published in: Rehabil. fyz. Lék., 14, 2007, No. 2, pp. 39-44.
Category: Original Papers
Overview
Neuralgická amyotrofie brachiálního plexu je onemocnění, které začíná akutními bolestmi nejčastěji v oblasti ramene, krční páteře nebo paže a posléze se rozvíjí i motorický deficit. Příčinou bolestí je zde postižení různých oblastí brachiálního plexu a jedná se tedy o periferní neuropatickou bolest. Zaměřili jsme se na 5 pacientů vyšetřovaných v letech 2003 – 2006, u kterých byla potvrzena uvedená diagnóza. U těchto pacientů jsme se soustředili na počáteční období onemocnění, kdy dominují různé bolestivé syndromy. Zjišťovali jsme jaký byl: 1. interval mezi vznikem bolestí a rozvojem motorického deficitu a doba trvání bolestí, 2. první diagnostický závěr, 3. lokalizace bolesti, 4. charakter svalového oslabení a elektromyografický nález. Bolesti byly ve všech případech zprvu chybně považovány za příznak postižení hybné soustavy, a to buď afekci ramenního kloubu nebo vertebrogenní poruchu. Potvrdilo se, že bolest je u počínajícího onemocnění do jisté míry specifická a tato skutečnost může diferenciální diagnostiku v počátečním období usnadnit.
Klíčová slova:
neuralgická amyotrofie brachiálního plexu, neuropatická bolest, bolestivé syndromyÚVOD
Neuralgická amyotrofie brachiálního plexu (dále NABP) je samostatná jednotka projevující se charakteristickým vývojem příznaků, kdy se po iniciálním stadiu neuralgických bolestí s určitým odstupem rozvíjí motorický deficit odpovídající postižené oblasti pleteně. Počáteční projevy tohoto relativně vzácného postižení brachiálního plexu bývají nespecifické, takže na počátku onemocnění je stanovení správné diagnózy obtížné. Onemocnění začíná většinou bolestmi, které mohou být zpočátku mylně přisuzovány afekci ramenního kloubu nebo posouzeny jako vertebrogenní.
Přesvědčili jsme se o tom, že povědomí o NABP je stále nedostatečné a že se na toto onemocnění v rámci diferenciální diagnostiky bolestí ramene, paže nebo krční páteře často nemyslí. Dokládají to naše zkušenosti, které dále prezentujeme.
SOUBOR PACIENTŮ A METODIKA
Základní soubor tvořilo 5 pacientů, které jsme vyšetřovali během let 2003 – 2006 a u kterých byla potvrzena diagnóza NABP. Jednalo se o 4 ženy a l muže, průměrný věk skupiny byl 36 let (rozmezí 24-50 let). K nám přicházeli z jiných pracovišť s různým časovým odstupem od začátku obtíží a všichni byli vedeni pod jinými diagnózami. Pacienti udávali bolesti různé lokalizace a intenzity a měli vyjádřený různě závažný motorický deficit. Diagnózu NABP jsme stanovili na základě charakteristické anamnézy, objektivního nálezu a elektromyografického vyšetření. Elektromyografické vyšetření prokázalo ve všech případech postižení některých nervů odstupujících z brachiálního plexu a nesvědčilo pro radikulární lézi. U všech pacientů byla pomocí zobrazovacích metod vyloučena strukturální patologie krční páteře i ramenního kloubu, a u pacientů s dominující bolestí v rameni byly takto vyloučeny i patologické změny v oblasti měkkých tkání ramenního kloubu. U pacientů jsme zahájili komplexní rehabilitaci a všechny jsme v krátkých intervalech průběžně sledovali až do stabilizace stavu. U všech pacientů jsme posuzovali:
- dobu trvání bolestí a interval mezi vznikem bolestí a rozvojem motorického deficitu (tab. l),
Table 1. Hodnocení skupiny pacientů s NABP z hlediska doby trvání bolesti a z hlediska časového intervalu mezi vznikem bolesti a rozvojem motorického deficitu. 
- pod jakou diagnózou byli vedeni než dospěli na naše pracoviště (tab. 2),
Table 2. Hodnocení skupiny pacientů s NABP. Počáteční diagnóza, se kterou byl pacient odeslán na naše pracoviště a odbornost lékaře, který diagnózu stanovil. 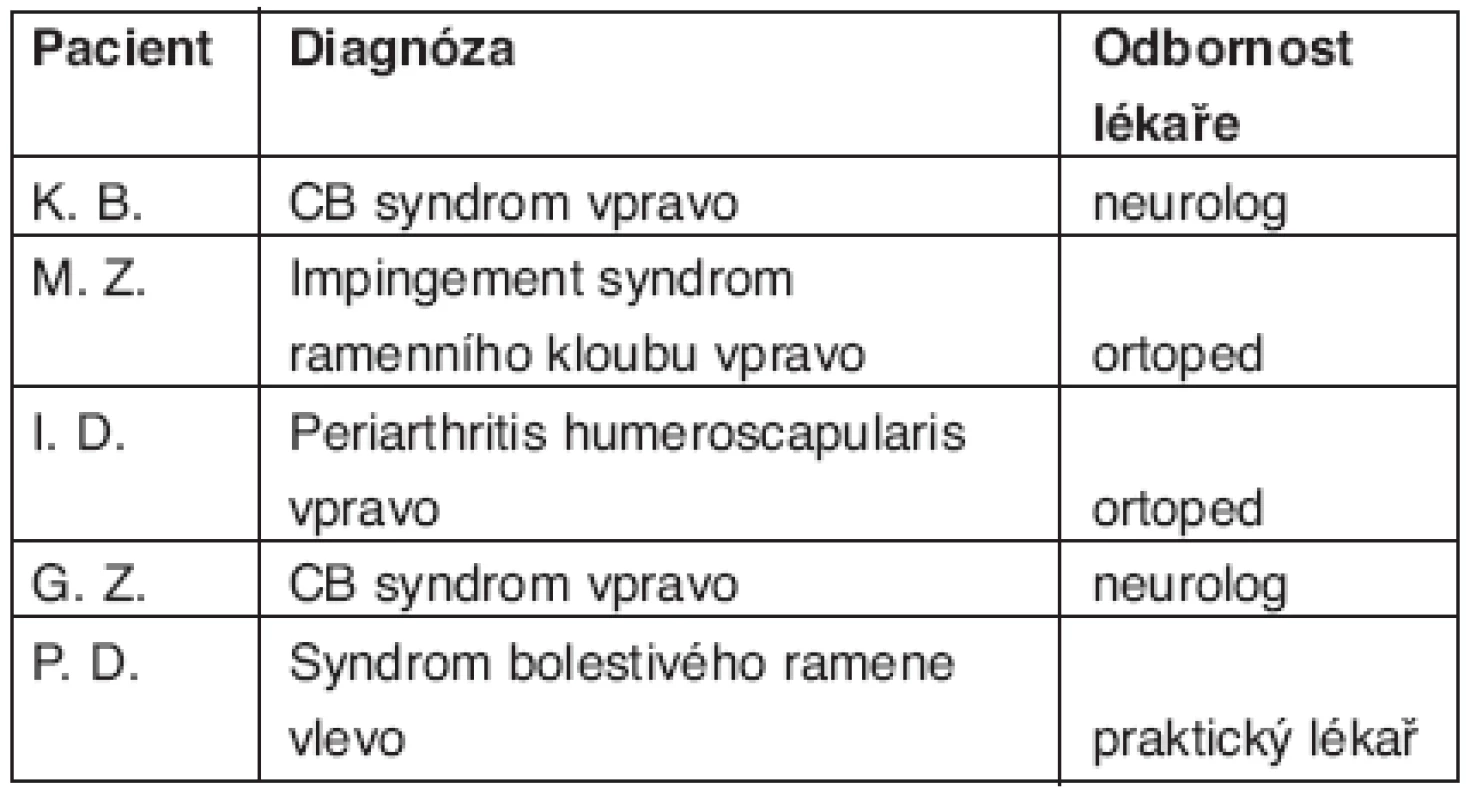
- lokalizaci bolesti (tab. 3),
Table 3. Hodnocení skupiny pacientů s NABP z hlediska lokalizace bolesti. 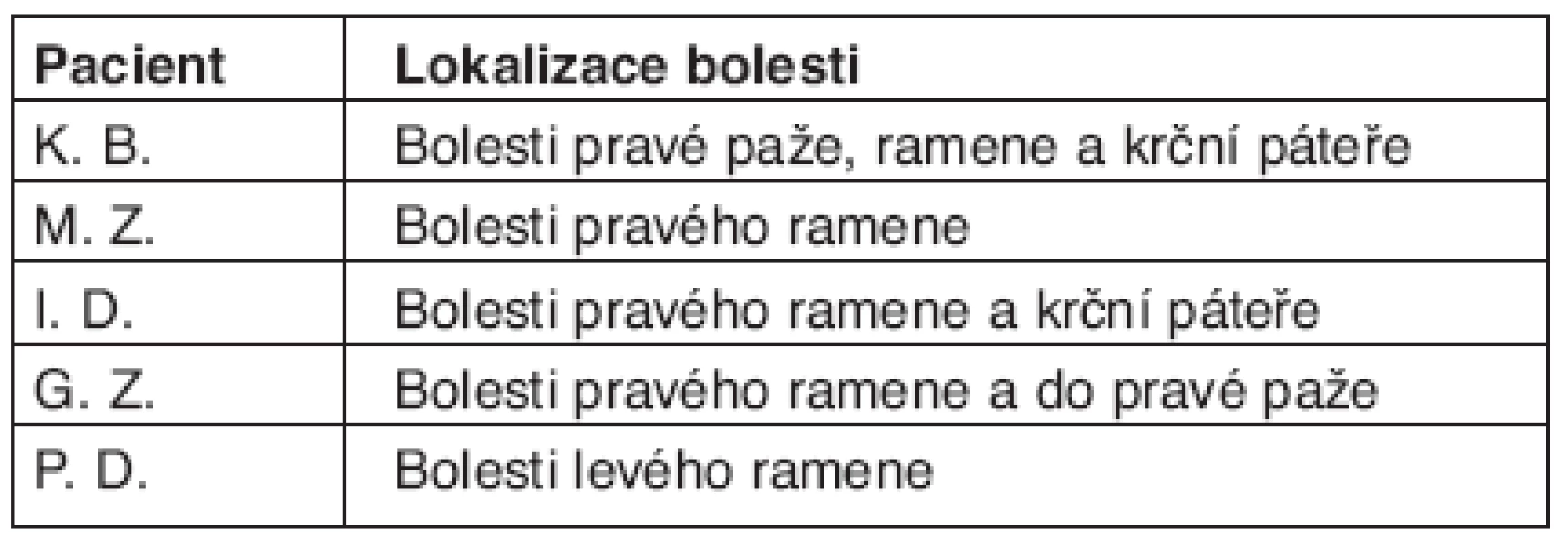
- charakter svalového oslabení a elektromyografický nález (tab. 4).
Table 1. Hodnocení skupiny pacientů s NABP z hlediska doby trvání bolesti a z hlediska časového intervalu mezi vznikem bolesti a rozvojem motorického deficitu. 
Pro úplnost dále uvádíme kazuistiku, která je pro naší skupinu pacientů v řadě směrů typická.
KAZUISTIKA
Pacientka K. B., 41 let. Od 23. 3. 2006 v návaznosti na lehkou virózu pacientka pociťovala tuhost a bolesti v šíji a bolesti do HK bilaterálně. Stav byl v té době ambulantním neurologem hodnocen jako „vertebrogenní algický syndrom krční páteře“.V dalších dnech měla pacientka bolesti hlavně v pravém rameni s propagací do pravé horní končetiny a navíc již i pocit slabosti v pravém rameni. Začátkem dubna byla 10 dní hospitalizována na neurologickém oddělení se závěrem: „cervikobrachiální syndrom vpravo“. Přes pokračující farmakologickou i rehabilitační léčbu ale obtíže ve stejné podobě přetrvávaly. 14. 4. 2006 pacientka absolvovala ortopedické vyšetření se závěrem: „susp. periarthritis humeroscapularis vpravo“.
Při prvním vyšetření na našem oddělení 23. 4. 2006 pacientka uváděla bolesti v pravém rameni a lehkou slabost pravé horní končetiny při pohybech nad horizontálou. V objektivním nálezu dominovalo oslabení pravé horní končetiny při všech pohybech nad horizontálou, také scapula alata (obr. 1) a nalezli jsme i vícečetné muskuloskeletální dysfunkce v oblasti cervikothorakálního přechodu. Pacientka dále podstoupila jehlovou elektromyografii se závěrem: „denervační syndrom m. serratus anterior vpravo, lehké neurogenní postižení m. deltoideus a m. rhomboideus major vpravo“. Na základě anamnézy, klinického a elektromyografického vyšetření pak byla stanovena diagnóza „neuralgická amyotrofie brachiálního plexu“.
Image 1. Pacientka K. B., 41 let. Neuralgická amyotrofie brachiálního plexu. Nález jeden měsíc od počátku onemocnění. Je patrná výrazně odstávající lopatka při oslabení m. serratus anterior a paréza PHK. 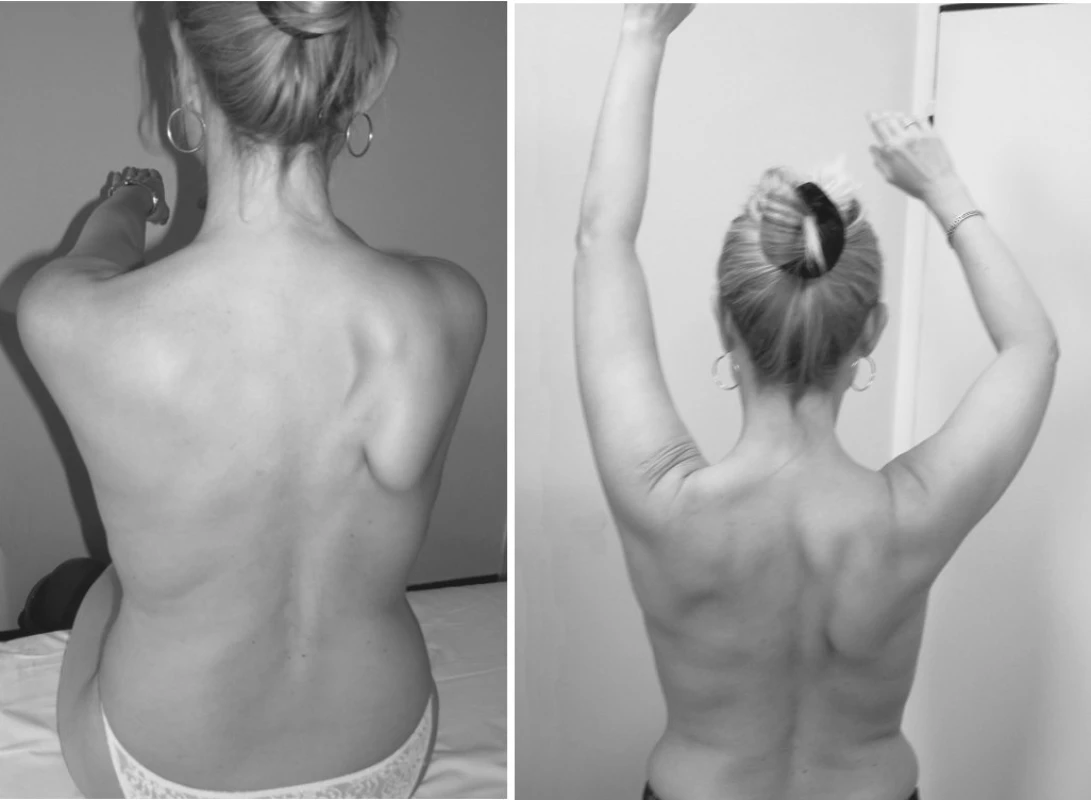
Pacientka pak během hospitalizace absolvovala komplexní rehabilitaci, v rámci které se prováděla léčebná tělesná výchova vycházející z reflexní lokomoce, proprioceptivní neuromuskulární facilitace, senzomotorická stimulace a fyzikální terapie. Během dalších 4 měsíců, kdy pokračovala rehabilitace ambulantně, došlo postupně ke zlepšení síly lopatkového svalstva i hybnosti pravé horní končetiny nad horizontálou a pacientka již dokázala při pohybech pravou lopatku lépe stabilizovat (obr. 2). Kontrolní elektromyografické vyšetření potvrdilo postupující reinervaci m. serratus anterior. V dalším období zlepšování stavu pokračovalo a nyní přetrvává funkčně nevýznamný motorický deficit m. serratus anterior vpravo a pacientka je již zcela bez bolestí.
Image 2. Nález u téže pacientky po dalších čtyřech měsících. Je patrné zlepšení nálezu v oblasti pravé lopatky a také zlepšení pohyblivosti PHK. 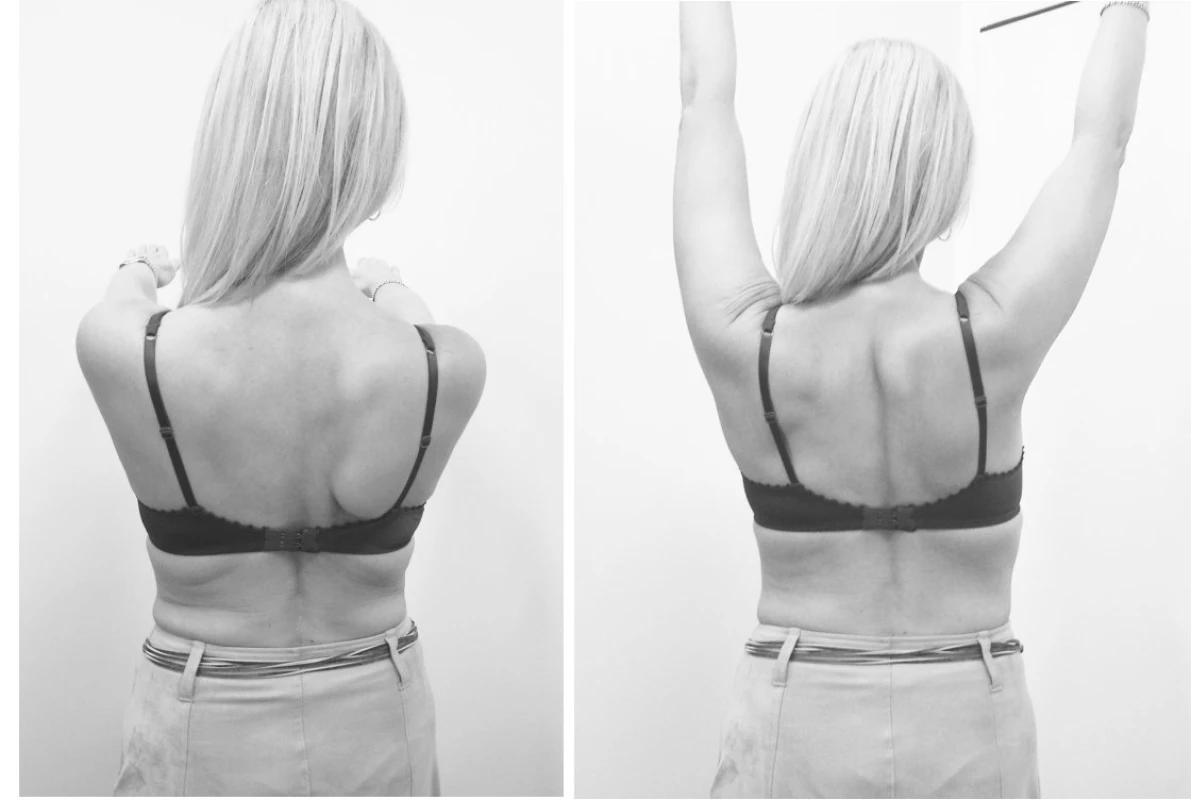
U ostatních pacientů byla anamnéza, objektivní nález a vývoj onemocnění do značné míry podobný jako u pacientky zmíněné v kazuistice.
DISKUSE
Pro NABP se v literatuře používají též pojmy jako idiopatická neuropatie brachiálního plexu, plexopatie, plexitida nebo syndrom Parsonage-Turnerův (1). Uvádí se, že etiologie NABP není zcela jasná, ale uvažuje se především o imunitních vlivech. U 25-50 % nemocných předcházejí rozvoji symptomatologie různé provokační faktory, jako např. zánětlivá onemocnění, operace, porod nebo očkování a častěji jsou postižené ženy. V popředí jsou typické bolesti v oblasti ramene, krku, paže nebo předloktí, které se často zvýrazňují v noci. Záhy se s určitým odstupem rozvíjí i motorický deficit, a to obvykle v inervační oblasti n. suprascapularis, n. axillaris a n. thoracicus longus. Např. Schady a Meara zjistili v souboru 29 pacientů s NABP postižení n. suprascapularis u 15 pacientů, n. axillaris u 12 pacientů a n. thoracicus longus u 11 pacientů (2). Podobné zkušenosti uvádějí i další autoři (3, 4). V důsledku postižení uvedených periferních nervů pak u NABP dochází k oslabení a atrofiím m. supraspinatus a infraspinatus, m. deltoideus a m. serratus anterior. Někdy jsou izolovaně postižené jen jednotlivé nervy vycházející z oblasti brachiálního plexu jako např. n. radialis a n. medianus (5). Porucha se může projevit dokonce i mimo oblast vlastního brachiálního plexu, dojde-li v rámci onemocnění vzácně, např. k postižení n. phrenicus s parézou bránice (10).
Podle toho, zda je postižen izolovaně jen jednotlivý nerv, dva nebo více jednotlivých nervů nebo větší část pleteně, pak hovoříme o mononeuropatii, vícečetné neuropatii, nebo plexopatii (6). Parsonage a Turner zachytili v souboru 136 pacientů s NABP vícečetnou neuropatii u 46 % případů a mononeuropatii u 37 % případů. Jednalo se nejčastěji o postižení n. thoracicus longus, n. suprascapularis a n. axillaris (3). Průběh NABP může být monofázický, fluktuující nebo progredující v průběhu několika týdnů. Postižení je někdy i oboustranné, a pak je obvykle asymetrické. Porucha citlivosti je nalézána méně často než motorický deficit - asi u 2/3 pacientů. Prognóza bývá většinou příznivá a k funkční úpravě dochází až u 90 % nemocných (4). V souboru, o kterém referuje Tsairis a spolupracovníci, se neurologický nález upravil do l roku od vzniku léze u 36 % případů, do 2 let u 75 % případů a do 3 let pak u 89 % případů (7).
Pro diagnózu je důležité elektromyografické vyšetření, které prokáže v postižených svalech projevy denervace (4). V rámci farmakoterapie se používají kortikoidy v krátkodobé nárazové dávce a někdy jsou přechodně nutné i opioidy, a to v případě krutých bolestí. Diferenciálně diagnosticky je třeba odlišit cervikobrachiální syndrom, kompresivní radikulární syndrom a především bolestivé afekce ramenního kloubu. Otázkám diferenciální diagnostiky nejčastějších bolestivých syndromů u NABP bude dále věnována hlavní pozornost.
Stanovení diagnózy NABP nečiní problémy, pokud zjistíme, že se u pacienta s typickými bolestmi začíná s určitým časovým odstupem rozvíjet motorický deficit v příslušné oblasti končetiny. Správné hodnocení může být ale obtížné tehdy, je-li motorický deficit jen diskrétní a je-li zachycen pozdě nebo zcela přehlédnut. To pak obvykle vede k pozdnímu stanovení přesné diagnózy. Časté je, že rozvoj motorického deficitu u NABP nastává v době, kdy se akutní bolesti zmírňují. U části pacientů pak mohou bolesti v menší intenzitě přetrvávat i řadu měsíců. Tabulka 1 uvádí, jak dlouho přetrvávaly bolesti u našich pacientů a dále jaký byl interval mezi vznikem bolestí a rozvojem motorického deficitu.
Je třeba vědět, že v počátečním období u NABP dominují bolesti někdy podobné těm, jaké se objevují při onemocnění hybné soustavy. U NABP jsou ale bolesti projevem postižení brachiálního plexu a nikoliv následkem onemocnění hybné soustavy. Bolest u NABP je příkladem periferní neuropatické bolesti, kdy se předpokládá, že v oblasti periferních nervových vláken mimo jiné dochází k ektopickým výbojům, k uvolňování určitých mediátorů (např cytokinů), k hypersenzitivitě na mechanické, termické a chemické podněty a ke spontánní nocicepční aktivitě (8, 9). Také se uvádí, že bolesti u NABP jsou výsledkem zvýšené aktivity nociceptivních zakončení v pochvách samotných nervových struktur tvořících brachiální plexus a také výsledkem zvýšené vzruchové aktivity v poškozených a regenerujících aferentních vláknech (6). Bolesti u NABP jsou nejčastěji lokalizovány v oblasti ramene, krční páteře nebo paže. V počátečních fázích onemocnění, kdy ještě není vyjádřen motorický deficit, mohou být bolesti přisuzovány jiným, častějším příčinám. Za těchto okolností snadno dojde k diagnostickému omylu, kdy je počínající NABP považována např. za primární afekci ramenního kloubu (impingement syndrom, kapsulitidu, bursitidu, lézi rotátorové manžety apod.) nebo za primárně vertebrogenní poruchu (cervikobrachiální nebo radikulární syndrom). Diagnostický závěr v těchto případech pak odpovídá nejen charakteru a lokalizaci bolesti, ale do jisté míry i odbornosti a zaměření lékaře, který má takového pacienta v péči. Dokládá to i výše zmíněná kazuistika, kdy pacientku vyšetřili v krátkém časovém intervalu lékaři různých odborností, kteří stanovili odlišné diagnostické závěry, přestože charakter ani lokalizace bolestí se výrazněji neměnily. Také zkušenosti s dalšími našimi pacienty s NABP jsme měli v tomto směru podobné, protože jejich obtíže byly zprvu také považovány buď za vertebrogenní poruchu nebo za afekci ramenního kloubu (tab. 2). Bolesti páteře, ramenního kloubu a paže se sice u NABP často objevují současně, ale abychom zdůraznili diferenciálně-diagnostické rozdílnosti, pojednáme dále o nejčastějších lokalizacích bolesti odděleně.
Velmi častou lokalizací bolesti u NABP je zejména oblast ramenního kloubu. Petrera pozoroval bolesti v rameni dokonce u 74 z celkového počtu 77 pacientů s NABP (6). Bolesti ramene se objevily v průběhu onemocnění také u všech našich 5 pacientů (tab. 3). U 3 pacientů vedla lokalizace bolesti k mylnému závěru, že se jedná o primární afekci ramenního kloubu. Bolesti ramene u NABP obvykle mají neuralgický charakter, postihují oblast celého ramenního kloubu a zasahují často do krční oblasti, k lopatce nebo do paže. Ačkoliv se uvádí, že u NABP se bolesti provokují při pohybu končetinou, tak u žádného z našich pacientů se bolesti v rameni pohybem končetiny nezhoršovaly. Podobné zkušenosti uvádí také Petrera, který pozoroval v souboru 77 pacientů s NABP provokaci bolestí ramene při pohybech paže jen u 6 pacientů (6). Je ale též známo, že vzácně mohou bolesti dosáhnout takové intenzity, že se pak pacient všem pohybům paže raději brání (10). Tyto případy jsou však spíše výjimečné. Charakteristické u NABP je, že bolesti ramene se zvýrazňují v noci (4, 6). To potvrdili i všichni naši pacienti. U NABP nenalézáme typické body palpační citlivosti v některých svalech ramenního pletence, jak je to časté u primárních afekcí ramenního kloubu (např. spoušťové body v m. subscapularis u syndromu „zmrzlého ramene“) (11). Při vyšetřování pasivní hybnosti v ramenním kloubu u NABP nezjišťujeme omezení kloubního rozsahu a také nevyvoláme bolest, testujeme-li svaly upínající se v oblasti rotátorové manžety pomocí jejich izometrické kontrakce proti odporu. U NABP je také charakteristické, že obstřiky ramenního kloubu ani fyzikální nebo manuální terapie, zaměřená na vlastní ramenní kloub, nepřinášejí úlevu od bolesti. Zobrazovací metody (rtg, CT, MRI) neodhalí žádné patologické změny v měkkých tkáních nebo na skeletu ramenního kloubu.
Další častou lokalizací bolesti u NABP je oblast krční páteře a horní hrudní páteře. Jde většinou o bolest vyzařující zároveň i do paže a napodobující především cervikobrachiální syndrom. Jedná se ale opět o neuropatickou bolest a nikoliv o bolest nociceptivní na podkladě muskuloskeletálních funkčních poruch, které se v oblasti krční a horní hrudní páteře u pacientů s NABP objevují ve zvýšené míře. Při vzniku bolestí u NABP ale hrají funkční poruchy páteře jen podružnou roli, jak jsme se přesvědčili u našich pacientů. Zvýšený výskyt funkčních poruch krční a horní hrudní páteře u NABP je vcelku pochopitelný a lze jej vysvětlovat tím, že svalově - kloubní struktury krční a hrudní páteře reflexně reagují na intenzivní bolestivé podněty vznikající při postižení brachiálního plexu. Bolesti v oblasti krční a hrudní páteře, vyzařující i do paže, jsou u NABP obvykle výraznější v noci, pohybem hlavy se většinou nezhoršují, a zpravidla nejsou provázeny výraznějším omezením pohyblivosti páteře. Muskuloskeletální poruchy krční páteře byly zpočátku chybně považovány za hlavní příčinu obtíží u dvou našich pacientů s NABP, kteří dospěli na naše pracoviště s počáteční diagnózou „cervikobrachiální syndrom“(tab. 2). Odstranění funkčních poruch v krční a horní hrudní oblasti u zmíněných pacientů, ale ani u ostatních našich pacientů s NABP, nepřineslo úlevu od bolesti. Zobrazovací metody neprokázaly v oblasti krční páteře žádnou závažnou strukturální patologii. Ukázalo se, že význam funkčních poruch zde byl přeceněn a tomu odpovídal i nesprávný diagnostický závěr. Je třeba zdůraznit, že na rozdíl od NABP jsou u cervikobrachiálního syndromu i u radikulárního syndromu na HK bolesti většinou závislé na určité poloze hlavy nebo ruky. Je též nutné si uvědomit, že zatímco u cervikobrachiálního syndromu není přítomen motorický deficit, tak u radikulárních syndromů na HK již sice může být přítomen i výraznější motorický deficit, ale na rozdíl od NABP má postižení typickou radikulární distribuci v dermatomech a myotomech (4).
ZÁVĚR
Při sledování skupiny pacientů s NABP se ukázalo, že v počátečním období onemocnění je stanovení správné diagnózy obtížné a běžně dochází k diagnostickým záměnám. U všech našich sledovaných pacientů s NABP byly bolesti zprvu mylně považovány za projev onemocnění ramenního kloubu nebo vertebrogenní poruchu. Jsou určité momenty, které i v počátečním období onemocnění mohou diferenciální diagnostiku do jisté míry usnadnit. Je to především charakter bolesti, která je u NABP intenzivní až krutá, mívá noční maximum, není ovlivnitelná farmakologicky ani metodami fyzikální nebo manuální terapie a většinou pozvolna spontánně odeznívá. U pacientů s úpornými bolestmi ramene, krční páteře nebo paže, které nelze jinak uspokojivě vysvětlit a které se nedaří terapeuticky ovlivnit, musíme v rámci diferenciální diagnózy vždy pomýšlet i na počínající NABP a v tomto smyslu pacienta cíleně vyšetřit a dále sledovat.
MUDr. Ondřej Horáček, Ph.D.
Klinika rehabilitace FN Motol
V Úvalu 84
150 06 Praha 5-Motol
e-mail: ondrej.horacek@fnmotol.cz
Sources
1. AMBLER, Z.: Neuropatie a myopatie. Triton, 1999, s. 34-36.
2. SCHADY, W., MEARA, R. J.: Brachial plexus neuropathy. Muscle Nerve, l989, 2, pp. 156-158.
3. PARSONAGE, M. J., TURNER, J. W. A.: Neuralgic amyotrophy: The shoulder-girdle syndrom. Lancet, 1948, 1, pp. 973-978.
4. EHLER, E., AMBLER Z.: Mononeuropatie. Galén, 2002, s. 149-151.
5. VANESTE, J. A., BRONNER, I. M., LAMAN, D. M. et al.: Distal neuralgic amyotrophy. J. Neurol., 246, l999, pp. 399-402.
6. PETRERA, J. E.: Electrophysiological Methods and Clinical Facts in Neuralgic Amyotrophy. Methods in Clinical Neurophysiology, 2, pp 29-59.
7. TSAIRIS, P., DICK, P. J., MULDER, D.W.: Natural history of brachial plexus neuropaty: report on 99 patients. Arch. Neurol., 27, 1972, pp 109-117.
8. OPAVSKÝ, J.: Neuropatické bolesti – patofyziologické mechanismy a principy terapie. Neurologie pro praxi, 7, 2006, 5, s. 270-274.
9. JENSEN, T. S.: Mechanism of neuropathic pain. In: Campbell, J. N. (ed): Pain l996 – An updated review: refresher course syllabus. Seattle, IASP Press, l996, pp. 77-86.
10. MUMENTHALER, M.: Neurology. Georg Thieme Verlag Stuttgart, 1990, p 409.
11. LEWIT, K.: Manipulační léčba. Sdělovací technika, spol. s.r.o., ve spolupráci s ČLK JEP, 2003, s. 295, 296.
Labels
Physiotherapist, university degree Rehabilitation Sports medicine
Article was published inRehabilitation & Physical Medicine

2007 Issue 2-
All articles in this issue
- VÝZNAM MUSCULUS RECTUS FEMORIS U PACIENTŮ S DĚTSKOU MOZKOVOU OBRNOU
- FUNKČNÍ VYŠETŘENÍ PÁNEVNÍHO DNA
- BOLESTIVÉ SYNDROMY U NEURALGICKÉ AMYOTROFIE BRACHIÁLNÍHO PLEXU - PŘÍSPĚVEK K DIFERENCIÁLNÍ DIAGNOSTICE
- FUNKČNÍ DIAGNOSTIKA V REHABILITACI PRO ÚČELY ZAMĚSTNANOSTI
- VYŠETŘENÍ PRACOVNÍHO POTENCIÁLU PODLE ISERNHAGEN WORK SYSTEMS FCE (Popis podle dostupné literatury)
- ZJIŠŤOVÁNÍ PRACOVNÍHO POTENCIÁLU JEDINCE
- BILANČNÍ DIAGNOSTIKA, ERGODIAGNOSTIKA A POPIS PRACOVNÍHO MÍSTA
- VYŠETŘENÍ KONZISTENCE ÚSILÍ V TESTECH FYZICKÉ PRACOVNÍ KAPACITY
- Rehabilitation & Physical Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- BOLESTIVÉ SYNDROMY U NEURALGICKÉ AMYOTROFIE BRACHIÁLNÍHO PLEXU - PŘÍSPĚVEK K DIFERENCIÁLNÍ DIAGNOSTICE
- FUNKČNÍ VYŠETŘENÍ PÁNEVNÍHO DNA
- ZJIŠŤOVÁNÍ PRACOVNÍHO POTENCIÁLU JEDINCE
- VYŠETŘENÍ PRACOVNÍHO POTENCIÁLU PODLE ISERNHAGEN WORK SYSTEMS FCE (Popis podle dostupné literatury)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

