-
Medical journals
- Career
Ileus jako komplikace nemoci motýlích křídel − kazuistika
Authors: P. Guňková 1; D. Toman 1; T. Posolda 2
Authors‘ workplace: Chirurgická klinika Fakultní nemocnice Ostrava 1; Oddělení centrálních operačních sálů Fakultní nemocnice Ostrava 2
Published in: Rozhl. Chir., 2022, roč. 101, č. 2, s. 90-93.
Category: Case Report
doi: https://doi.org/10.33699/PIS.2022.101.2.90–93Overview
Epidermolysis bullosa neboli nemoc motýlích křídel je vzácné dědičné onemocnění pojivové tkáně, spojené s tvorbou puchýřů. Klinické projevy jsou velmi rozmanité a postihují nejen kožní kryt, ale i slizniční povrchy gastrointestinálního, urogenitálního a respiračního systému. Velká část pacientů trpí těžkou obstipací s rozvojem megakolon. V kazuistice je popsána střevní obstrukce u pacienta s dystrofickou formou epidermolysis bullosa, která si vyžádala chirurgickou intervenci.
Klíčová slova:
epidermolysis bullosa – střevní obstrukce
ÚVOD
Epidermolysis bullosa neboli nemoc motýlích křídel je vzácné vrozené dědičné onemocnění pojivové tkáně, které vede k tvorbě puchýřů na kůži a sliznicích. V České republice je v současnosti tato choroba diagnostikována u 200 lidí [1]. Incidence je udávána v číslech 1−3/100 000 dětí za rok [1]. V současné době se rozlišují 4 základní skupiny nemoci, a to simplexní forma, junkční forma, dystrofická forma a smíšená forma neboli syndrom Kindlerové. Tyto hlavní formy se rozdělují ještě do dalších podjednotek, celkově bylo v literatuře popsáno 30 rozdílných fenotypů nemoci [2].
Nejčastěji je popisována simplexní forma s mírnějším průběhem, která se vyskytuje v našich podmínkách u více než 50 % pacientů. Junkční forma je vzácná, v České republice je popisována u 9 % pacientů [2], nicméně průběh je v podstatě shodný s formou dystrofickou. Vzácný je i syndrom Kindlerové, který je spojován s řadou dalších komplikací. Nejzávažnější forma je dystrofická, projevující se ihned po narození dítěte. U této formy mohou puchýře a rány vznikat i při dotyku nebo samovolně a často pokrývají rozsáhlé plochy těla.
Klinické projevy epidermolysis bullosa jsou velmi rozmanité. Postižení se bohužel neomezuje jen na kůži, ale i na slizniční povrchy gastrointestinálního, urogenitálního a respiračního systému. Projevy onemocnění nemusejí být stejné ani v rámci jedné rodiny.
U 20−40 % pacientů se simplexní a junkční formou a 40−75 % pacientů s dystrofickou formou je vyjádřena obstipace [2]. V následující kazuistice je popsán vznik ileózního stavu s nutností operačního řešení jako důsledek dekompenzace chronické obstipace u pacienta s dystrofickou formou epidermolysis bullosa.
KAZUISTIKA
Na chirurgickou kliniku FNO byl přijat 22letý muž s rozvinutým ileózním stavem při základní diagnóze epidermolysis bullosa dystrophica. Jeho základní onemocnění bylo doprovázeno přidruženými onemocněními v podobě hypochromní anémie, hypergamaglobulinemie, mikrostomie, ancyloglosie, maratické malnutrice (BMI – body mass index 16), skoliózy a osteoporózy. Anamnesticky obstipační potíže trvaly 7 let, poslední 2 dny došlo k jejich výraznému zhoršení. Pacient udával bolesti a vzedmutí břicha, opakované zvracení. Břicho bylo při přijetí výrazně meteorické, neprohmatné, palpačně difuzně bolestivé, s neslyšitelnou peristaltikou. Na rentgenovém snímku břicha vestoje byla patrná hypotonie, dilatace a podstatná elongace tračníku (Obr. 1). Lumen v plynech naplněných segmentech dosahovalo šíře 8−9 cm, na snímku byly patrné dlouhé hladiny.
Image 1. Rtg břicha
Fig. 1: X-ray of the abdomen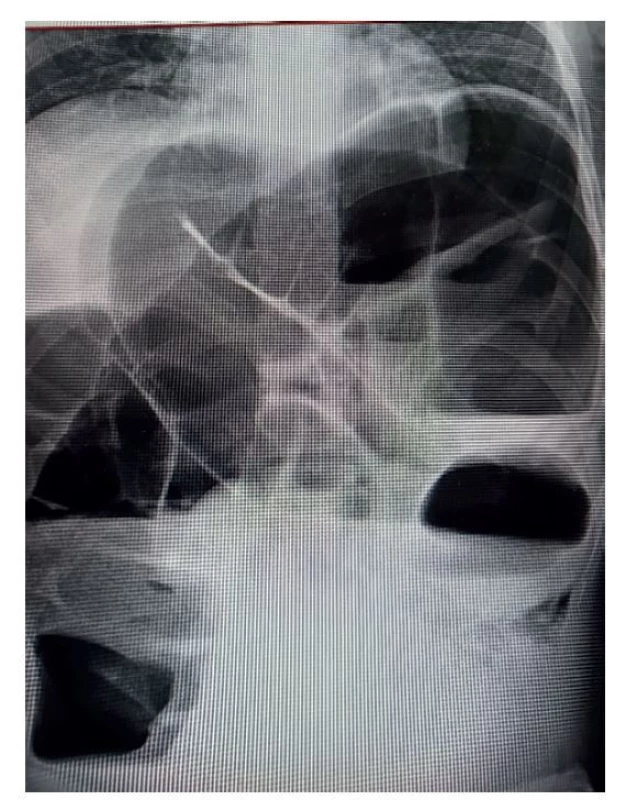
Pacientovi byla vysvětlena závažnost onemocnění s nutností chirurgické intervence. Podepsal informovaný souhlas s diagnostickou laparotomií a rozsahem výkonu podle peroperačního nálezu. Po nezbytné předoperační přípravě byl ze střední laparotomie proveden operační výkon trvající 150 minut. Peroperačně byl potvrzen ileus tlustého střeva, dolichotransversum a dolichosigma (Obr. 2). Cékum bylo dilatováno na 15 cm, rektum a sigma byly vyplněny tuhými, objemnými fekalomy. Po provedení kolotomie na sigmatu bylo manuálně vybaveno 3,5 kg stolice. Byla provedena levostranná hemikolektomie s resekcí sigmatu, celkem bylo odstraněno 70 cm kolon. Resekční výkon byl doplněn o vyšití pojistné ileostomie, apendektomii, laváž a drenáž dutiny břišní.
Image 2. Peroperační nález
Fig. 2: Perioperative finding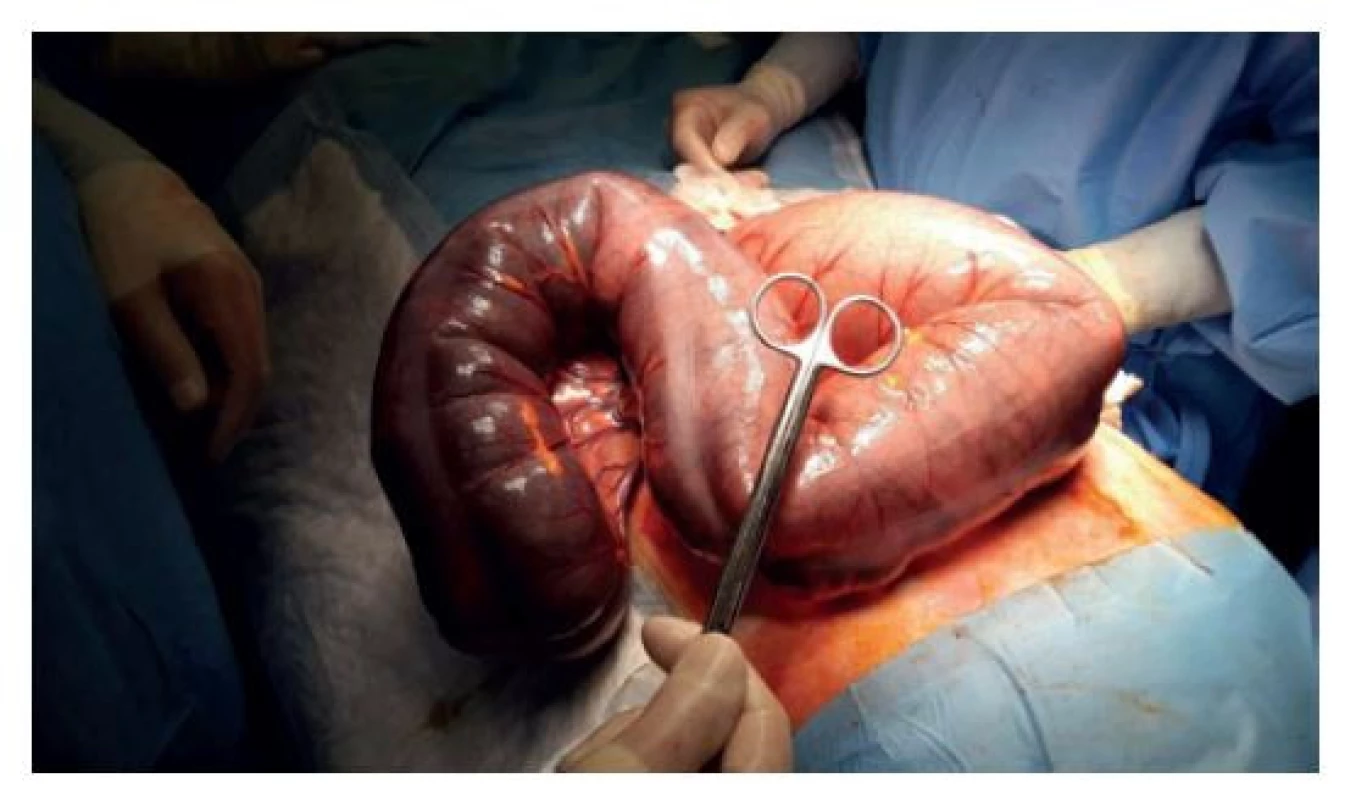
Histologický nález prokázal extenzivní edematózní až fibrinózní prosáknutí submukózy, ve které se nacházely ložiskové, objemnější hemoragie. Na povrchové části sliznice byly popsány incipientní trofické změny, větší submukózní žíly byly extenzivně dilatované. Na seróze byla prokázána incipientní kolekce fibrinózně purulentního exsudátu.
V časném pooperačním období se střevní pasáž obnovila 3. pooperační den. Břišní stěna s laparotomií a ileostomií byla ošetřována s využitím doporučení a postupů mezinárodní organizace DEBRA zaměřené na péči o pacienty s tímto vzácným onemocněním (DEBRA International Clinical Guidelines) [3]. Celková doba převazu břišní stěny včetně stomie trvala 2 hodiny (Obr. 3). Ošetřovatelský problém představovaly nejen spontánně se odlučující krusty, tvorba nových puchýřů, ale především sekundárně se hojící laparotomie a přítomnost ileostomie (Obr. 4), kdy nebylo možno využít standardní adhezivní pomůcky.
Image 3. Ošetřování břišní stěny
Fig. 3: Abdominal wall treatment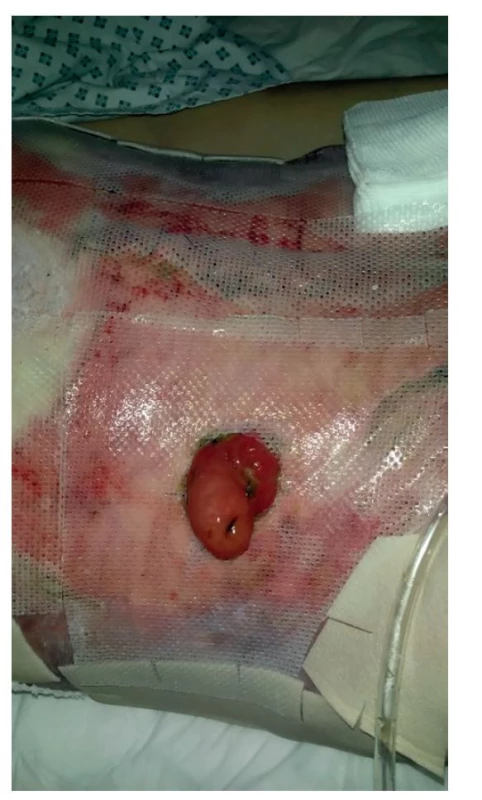
Image 4. Parciální dehiscence laparotomie
Fig. 4: Partial dehiscence of laparotomy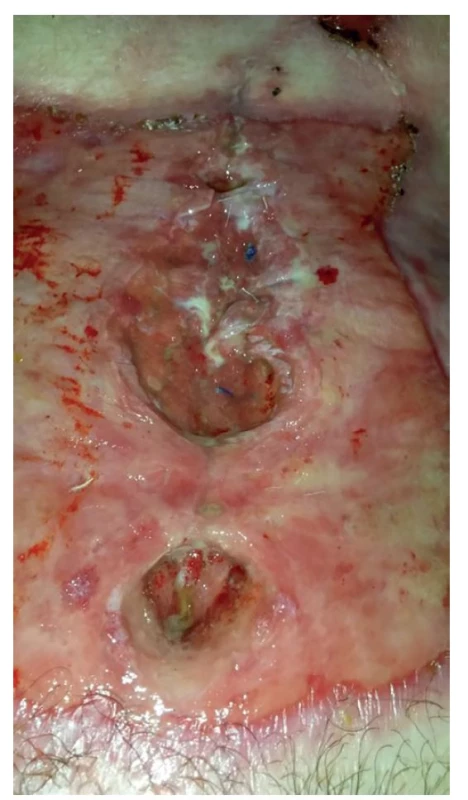
Po propuštění z nemocnice byl pacient sledován v koloproktologické a stomické poradně. Po delší přípravě klyzmaty byla za hospitalizace provedena kontrolní koloskopie. V 15 cm od anu byly sneseny 10mm polypy na histologické vyšetření s nálezem nespecifické granulační tkáně. Po 6 měsících od primárního výkonu byla zrušena ileostomie a obnovena kontinuita zažívacího traktu s nekomplikovaným pooperačním průběhem (Obr. 5).
Image 5. Břišní stěna po okluzi stomie
Fig. 5: Abdominal wall after stoma occlusion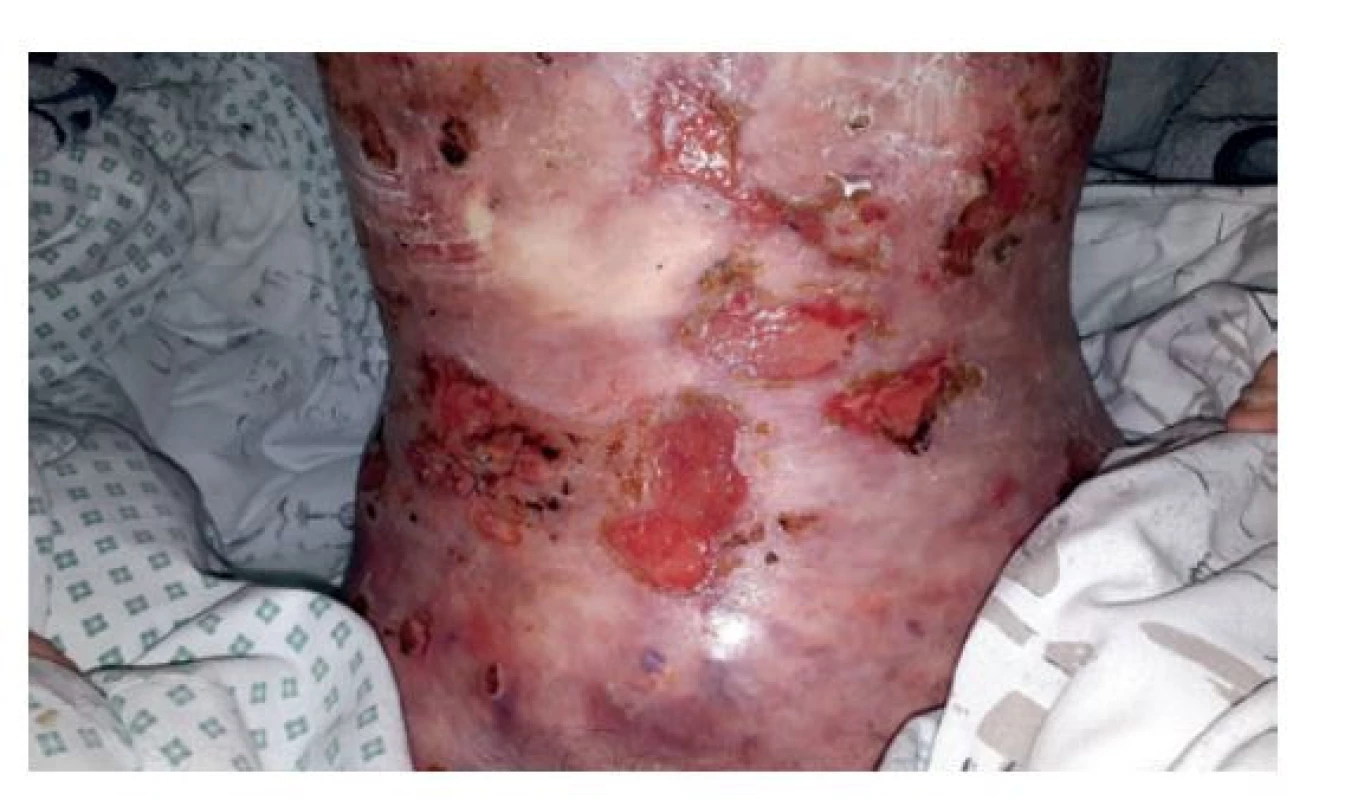
Pacient je sledován již 4 roky v koloproktologické ambulanci (Obr. 6). V průběhu dispenzarizace byly nutné opakované hospitalizace na chirurgické klinice pro poruchy střevní pasáže, které se vždy podařilo zvládnout konzervativně. Stolice je i přes stimulaci střevní pasáže jedenkrát týdně. Aktuálně je dominujícím problémem recidivující spinocelulární karcinom kůže, kdy je pacient léčen Cemiplimabem, který bohužel v rámci nežádoucích účinků dále zhoršuje vyprazdňovací potíže.
Image 6. Výsledný stav po chirurgických intervencích
Fig. 6: Final condition after surgical procedures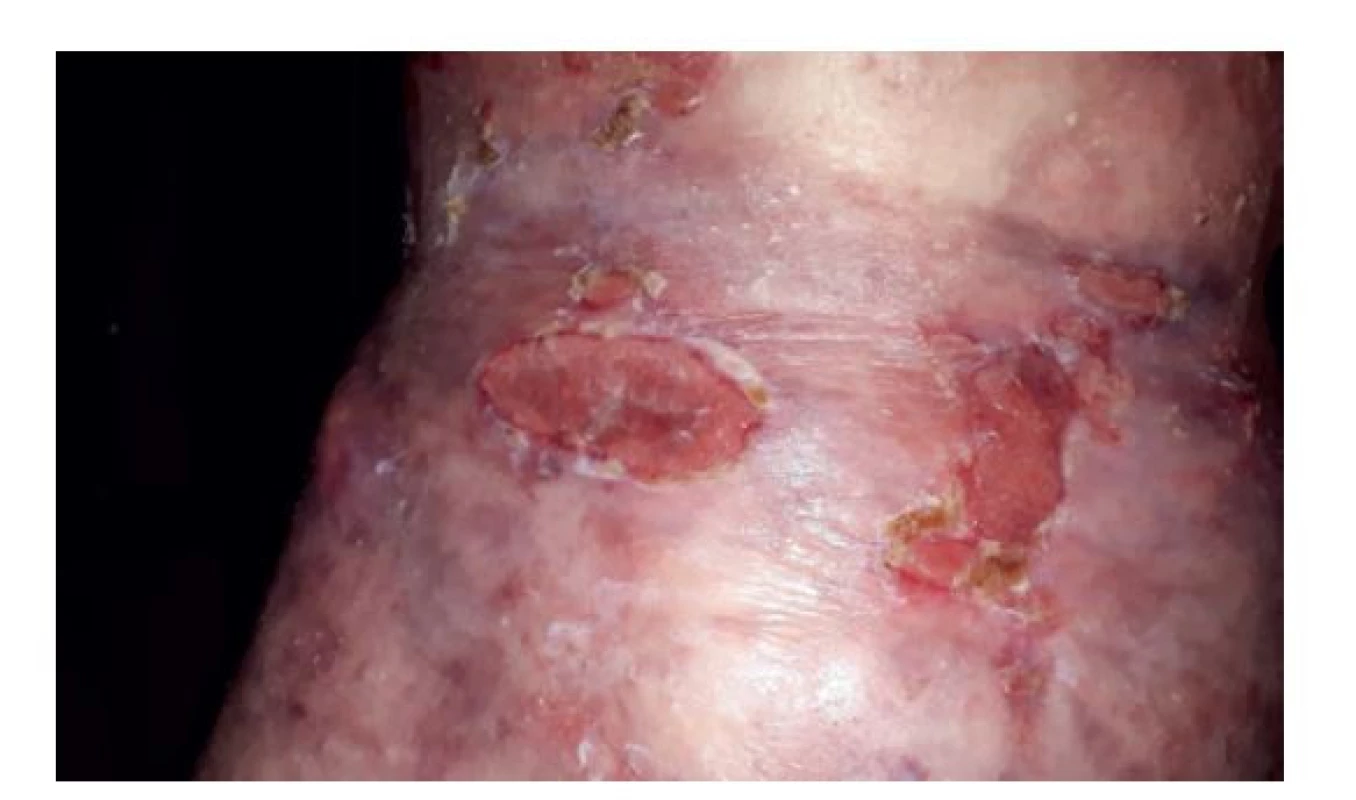
DISKUZE
Dle literatury je u 58 % pacientů s bulózní epidermolýzou postižen gastrointestinální trakt. Toto se manifestuje nejčastěji u dystrofické formy, ale není výjimkou ani u simplexní či junkční formy a vede ve svých důsledcích k závažné morbiditě [4]. V literatuře je popisováno velké spektrum postižení jak horního, tak dolního zažívacího traktu. Postižena může být dutina ústní, kdy mikrostomie brání normálnímu uspořádání chrupu a bolestivé puchýře neumožňují kvalitní provedení hygieny [5]. Pacienti trpí poruchami polykání, dysfagiemi [5] a stenózami jícnu [1,6]. Je možná spontánní perforace jícnu, porucha motility jícnu, gastroezofageální reflux, přítomnost hiátové hernie či vředové choroby gastroduodena. Atrezie či stenózy se mohou vyskytovat v oblasti pyloru, duodena či anorekta. Pacienti trpí symptomatologií dráždivého tračníku, mohou být u nich diagnostikovány nespecifické střevní záněty [2,7]. Ve většině případů se jedná o Crohnovu chorobu, ulcerózní kolitida se vyskytuje méně často. Histologicky potvrzená kolitida je popisována u 16 % pacientů [1]. Obtížná defekace vede ke vzniku bolestivých perineálních defektů, píštělí a fisur, které mohou vést k další retenci stolice a zhoršení již tak obtížného vyprazdňování [4]. Při dlouhodobém průběhu choroby se mohou rozvinout megakolon či megarektum, prolaps rekta nebo divertikulóza. V extrémním případě může dojít k těžké distenzi a perforaci kolon s následnou sterkorální peritonitidou.
Postižení zažívacího traktu ve svých důsledcích může vést k refrakterní anémii, hypoalbuminemii, malabsorpci při enteropatii a poruše růstu.
Na kůži celého těla dochází ke vzniku puchýřů a otevřených, nehojících se ran. Neustálé hojení ran je pro postiženého značně metabolicky náročné a ve svých důsledcích často vede k malnutrici, s opožděným hormonálním vývojem a růstovou retardací. Nehojící se rány se mohou podílet také na vzniku anémie či renálního selhání. Chronické defekty představují u všech forem epidermolysis bullosa živnou půdu pro kožní infekce [8] s rizikem rozvoje bakteriální nebo kvasinkové septikemie. Nejčastějším patogenem bývá Staphylococcus aureus [8].
Závažným problémem je navíc riziko karcinogeneze [4]. V terénu chronických, nehojících se ranných ploch může dojít ke vzniku basocelulárního, spinocelulárního karcinomu i melanomu [8]. Pacienti s dystrofickou formou mají až 70krát vyšší pravděpodobnost výskytu spinocelulárního karcinomu [2] a metastatický spinocelulární karcinom je pak u těchto pacientů hlavní příčinou smrti.
Postižení muskuloskeletálního systému zahrnuje generalizovanou osteoporózu již v období dospívání, akroosteolýzu, subluxace metakarpofalangeálních kloubů, měkkotkáňové kalcifikace, dysplazie kyčlí či skoliózu v oblasti hrudní a bederní páteře [8]. Výjimkou nejsou flekční kontraktury prstů či ztráty nehtů [5]. V důsledku jizvení dochází ke srůstům prstů na nohou i rukou, což vede ke ztrátě normální funkce ruky.
Méně častou, ale možnou fatální komplikací je dilatační kardiomyopatie [8]. Její příčina je multifaktoriální, zahrnující deficit mikronutrientů (selen a karnitin), nadměrný přísun železa v důsledku opakovaných transfuzí a virová myokarditida.
Pacienti mají rovněž velmi citlivou oční rohovku a trpí častými záněty spojivek. Časté je i postižení uší ve formě chronického zánětu zevního ucha [5].
Ve svých důsledcích tato choroba výrazně omezuje samostatnost a zařazení ve společnosti, což může vést k rozvoji vážných psychiatrických onemocnění, zejména pak deprese se suicidiálními sklony [8].
Vzhledem k výše uvedenému multiorgánovému postižení je v léčbě nezbytný multidisciplinární přístup s využitím aktuálních poznatků a doporučení publikovaných zejména na stránkách mezinárodního sdružení DEBRA [3].
ZÁVĚR
Nemoc motýlích křídel je vzácné mutilující onemocnění, jehož komplikace si mohou vyžádat chirurgickou intervenci. Vzhledem k rozsáhlým postižením kůže a sliznic jsou pacienti ohroženi komplikovaným a zdlouhavým hojením, což dokumentuje výše uvedená kazuistika pacienta s dystrofickou formou epidermolysis bullosa a ileózním stavem.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Petra Guňková, Ph.D.
Chirurgická klinika FN Ostrava
e-mail: gunkovap@volny.cz
Sources
1. Freeman EB, Koglmeier J, Martinez AE, et al. Gastrointestinal complication of epidermolysis bullosa in children. Br J Dermatol. 2008;158 : 1308−1314. doi:10.1111 /j.1365-2133.2008.08507.
2. Fine JD, Mellerio JE. Extracutaneous manifestations and complications of inherited epidermolysis bullosa. Part I. Epithelial associated tissues. J Am Acad Dermatol. 2009;61 : 367−384. doi:10.1016/j. jaad.2009.03.052.
3. Clinical practise guidelines for EB. Available at: www.debra-international.org. [cit. 2021-09-03].
4. Hsieh CH, Huang CJ, Lin GT. Death from colonic disease in epidermolysis bullosa dystrophica. BMC Dermatol. 2006;6(2). doi:10.1186/1471-5945-6-2.
5. Horn HM, Tidman MJ. The clinical spectrum of dystrophic epidermolysis bullosa. Br J Dermatol. 2002;146(2):267−274. doi:10.1046 /j.1365-2133.2002.04607.
6. Kralik J, Rapant V. Radical surgical treatment of esophageal stenosis due to epidermolysis bullosa. J Thorac Cardiovasc Surg. 1975;69(5):790−792. PMID:1127977.
7. Smith PK, Davidson GP, Moore L, et al. Epidermolysis bullosa and severe ulcerative colitis in an infant. The Journal of Pediatrics 1993;122(4):600−603. doi:10.1016/ s0022-3476(05)83545-0.
8. Fine JD, Mellerio JE. Extracutaneous manifestations and complications of inherited epidermolysis bullosa. Part II. Epithelial associated tissues. J Am Acad Dermatol. 2009;61(3):387–402. doi: 10.1016/j.jaad.2009.03.053.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2022 Issue 2-
All articles in this issue
- Trendy v dětské chirurgii
- Chirurgická léčba Crohnovy nemoci u dětí v éře biologické léčby
- Iniciální zkušenosti se single incision laparoskopickou apendektomií
- Konzervativní versus operační léčba dislokovaných zlomenin střední části klíční kosti u adolescentů
- Retrospektivní analýza výskytu nekrotizující pneumonie u dětí v letech 2015−2019
- Robotická pyeloplastika u dětí – pilotní studie
- Ultrazvuková diagnostika raritního poranění neosifikovaného dětského skeletu – kazuistika
- Ileus jako komplikace nemoci motýlích křídel − kazuistika
- PragueOnco se letos konalo již potřinácté
- Specializace UEMS − abdominal wall surgery
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Konzervativní versus operační léčba dislokovaných zlomenin střední části klíční kosti u adolescentů
- Retrospektivní analýza výskytu nekrotizující pneumonie u dětí v letech 2015−2019
- Robotická pyeloplastika u dětí – pilotní studie
- Iniciální zkušenosti se single incision laparoskopickou apendektomií
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

