-
Medical journals
- Career
Bouveretův syndrom – kazuistika a přehled literatury
Authors: P. Kocian; M. Bockova; J. Schwarz
Authors‘ workplace: Chirurgická klinika 2. LF Univerzity Karlovy a FN Motol přednosta: prof. MUDr. J. Hoch, CSc.
Published in: Rozhl. Chir., 2016, roč. 95, č. 4, s. 164-167.
Category: Case Report
Overview
Jako Bouveretův syndrom je označována obstrukce v oblasti duodena impaktovaným žlučovým kamenem, který vycestuje cholecystoduodenální či cholecystogastrickou píštělí. Onemocnění je vzácné, vyskytuje se zejména u starších žen s četnými komorbiditami a vysokým operačním rizikem. K diagnóze se zpravidla dospěje endoskopicky nebo pomocí zobrazovacích metod. Pokud stav nelze řešit endoskopicky, je indikováno operační řešení. Autoři prezentují případ Bouveretova syndromu u 79leté pacientky, u níž se zdařilo zdokumentovat všechny fáze vyšetřovacího a léčebného procesu. Součástí sdělení je přehled literatury týkající se diagnostiky a terapie tohoto vzácného syndromu.
Klíčová slova:
cholelitiáza − biliodigestivní píštěl − biliární ileus − obstrukce duodena − Bouveretův syndromÚVOD
Obstrukce v oblasti duodena impaktovaným žlučovým kamenem je vzácnou komplikací cholecystolitiázy poprvé popsanou francouzským lékařem Leonem Bouveretem v roce 1896. K mechanickému uzávěru duodena dochází zpravidla konkrementem větších rozměrů, který vycestuje ze žlučníku cholecystogastrickou či častěji cholecystoduodenální píštělí. Onemocnění postihuje zejména starší ženy s četnými komorbiditami a je spojeno s vysokou morbiditou (60 %) a mortalitou (12–30 %) [1−4]. Kromě vysokého ileu se Bouveretův syndrom může manifestovat krvácením, akutní pankreatitidou či perforací duodena [5−8]. Léčbou první volby je endoskopie s litotripsí. Tato metoda nebývá úspěšná a dalším krokem je léčba operační [8−10]. V naší kazuistice prezentujeme případ 79leté pacientky s kompletní obstrukcí duodena impaktovaným žlučovým kamenem přijaté pod obrazem vysokého ileu. Diagnóza byla potvrzena endoskopicky. Řešení obstrukce duodena – odstranění konkrementu – bylo operační.
KAZUISTIKA
79letá polymorbidní pacientka byla akutně přijata na monitorované lůžko chirurgické kliniky pro bolesti v epigastriu a úporné zvracení charakteru kávové sedliny. Nemocná měla dlouhodobě dyspeptické obtíže a v posledních měsících pozorovala také váhový úbytek. V klinickém obraze při přijetí dominovaly známky těžké dehydratace. Pacientka byla oběhově stabilní, afebrilní, bez ikteru. Nález na břiše byl klidný, per rectum byla v ampule hnědá stolice. Laboratorně byla přítomna elevace zánětlivých parametrů (leu 18,3x109/l, CRP 320 mg/l), iontový rozvrat (K+ 3,6 mmol/l, Cl - 87 mmol/l) a známky renální insuficience (urea 21,5 mmol/l, kreatinin 216 µmol/l). Ostatní laboratorní parametry – hemoglobin, bilirubin, jaterní testy – byly v normě. Na nativním snímku břicha byla patrná významná gastrektázie a diskrétní pneumobilie (Obr. 1). Sonografické vyšetření nebylo výtěžné. Diferenciálně diagnosticky byla zvažována stenóza pyloru vředové či nádorové etiologie. Pacientka byla parenterálně rehydratována a po dekompresi žaludku nazogastrickou sondou byla provedena gastroskopie. Po odsátí stagnačního obsahu v žaludku byla identifikována peptická léze v oblasti bulbu duodena bez známek krvácení a překvapivě nalezen objemný konkrement téměř obturující horní část D2 (Obr. 2). Pro interní polymorbiditu a věk pacientky byla snaha o maximálně konzervativní postup a odstranění konkrementu endoskopickou cestou. Endoskopická fragmentace konkrementu metodou mechanické a elektrohydraulické litotripse nebyla však úspěšná a pacientka byla indikována k operačnímu řešení. Na kontrolním snímku břicha před operačním výkonem byla pneumobilie již průkazná (Obr. 3). Z horní střední laparotomie byla provedena revize subhepatální oblasti. Zde se nacházel tuhý pericholecystický infiltrát, který zaujímal duodenum, jaterní ohbí tlustého střeva a omentum. Infiltrát byl částečně rozrušen a palpačně potvrzena přítomnost konkrementu v horní části D2. Konkrement velikosti 3x4 cm byl postupně protlačen pylorem do žaludku a z příčné gastrotomie odstraněn (Obr. 4). Dále byl překvapivě nalezen další objemný konkrement velikosti 4x6 cm v dolní části D2, který tvořil kompletní obstrukci duodena. Konkrement byl zde zaklíněný a nebylo možné jej protlačit zpětně do žaludku či aborálně do jejuna, proto byl odstraněn z podélné duodenotomie (Obr. 5, 6, 7). Pooperační průběh byl zcela bez komplikací, pacientka byla realimentována, laboratorní testy se normalizovaly, rána se zhojila per primam. Pacientka byla z nemocnice propuštěna 13. pooperační den.
Image 1. RTG břicha – gastrektázie a diskrétní pneumobilie (šipka) Fig. 1: AXR – gastrectasis and discrete pneumobilia (arrow) 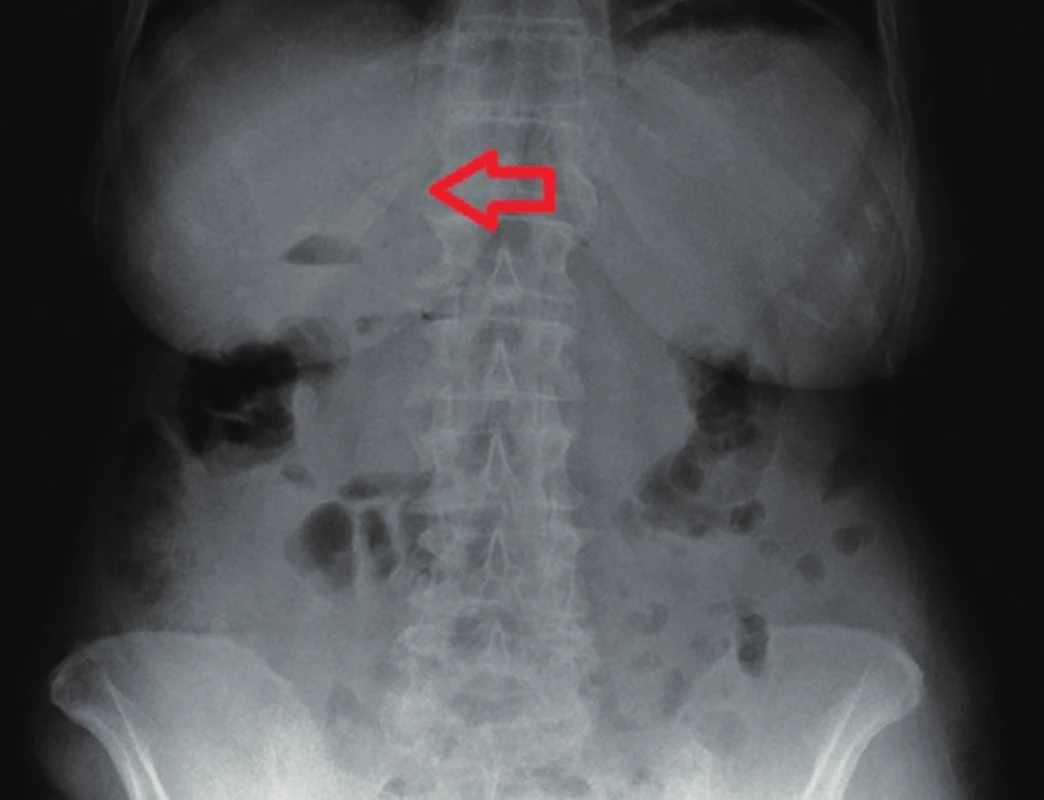
Image 2. Endoskopie s nálezem žlučového kamene v sestupné části duodena Fig. 2: Endoscopy confirming the presence of a gallstone in the descending part of the duodenum 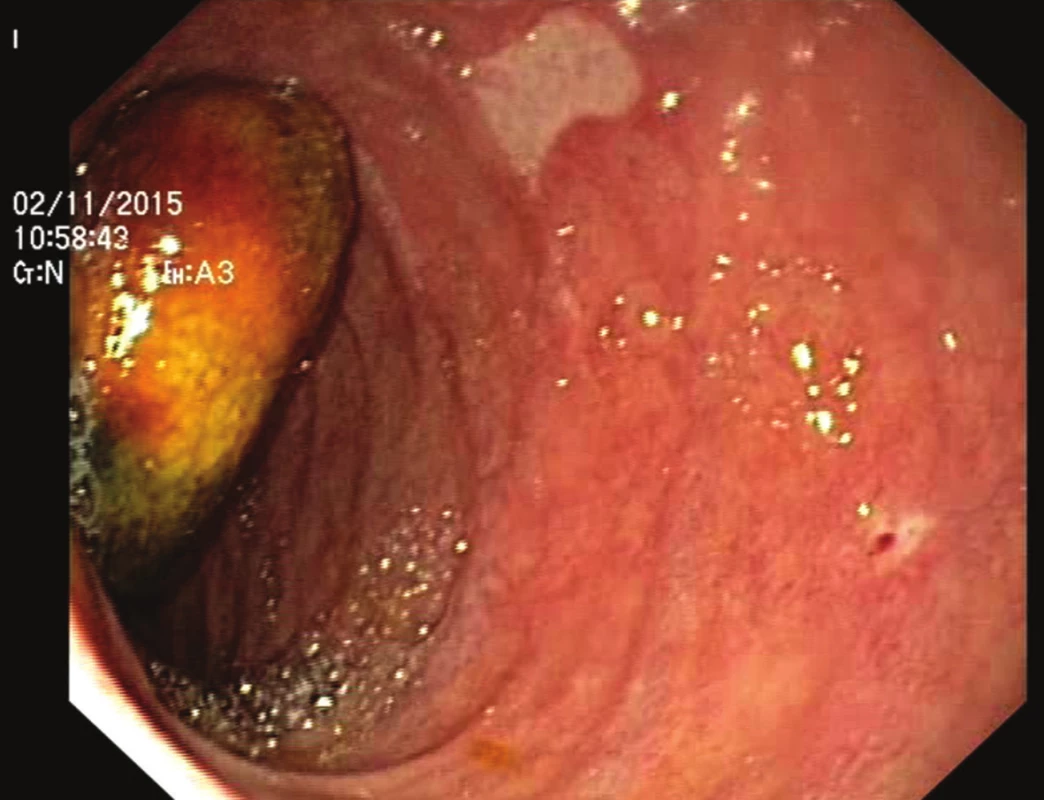
Image 3. Předoperační RTG břicha – významná pneumobilie (šipka) Fig. 3: Preoperative AXR – significant pneumobilia (arrow) 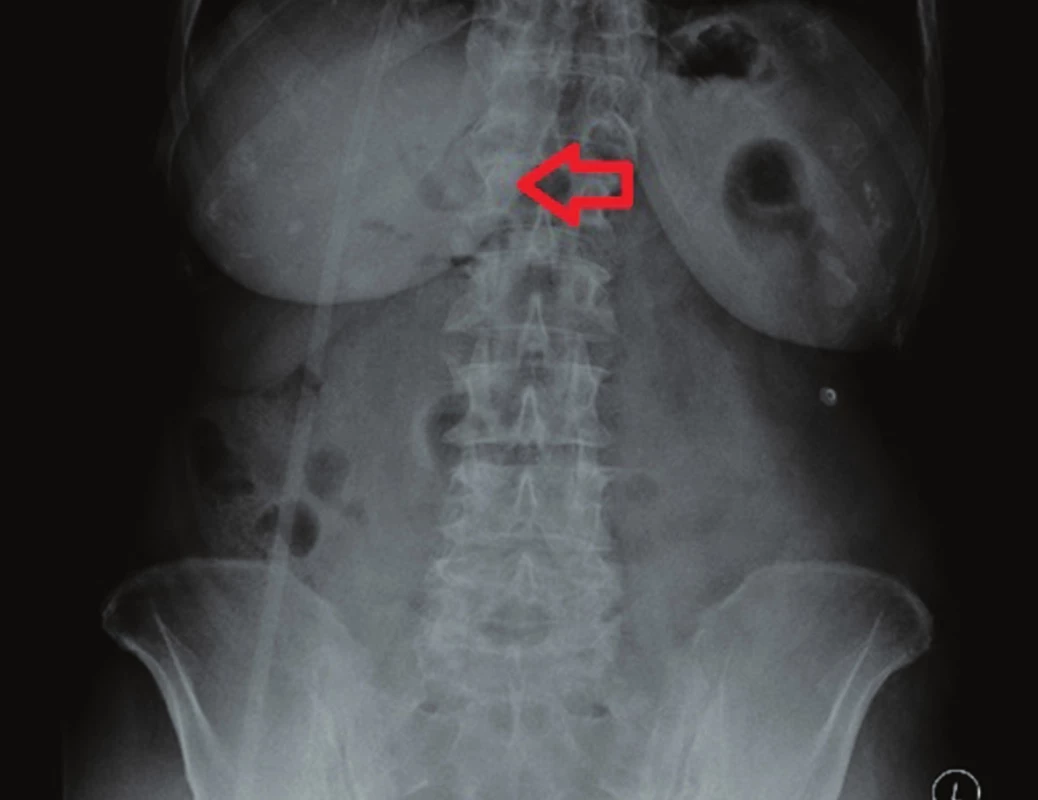
Image 4. Infiltrát žlučníku, duodena a jaterního ohbí tlustého střeva Fig. 4: Infiltration of the gallbladder, duodenum and hepatic flexure of colon 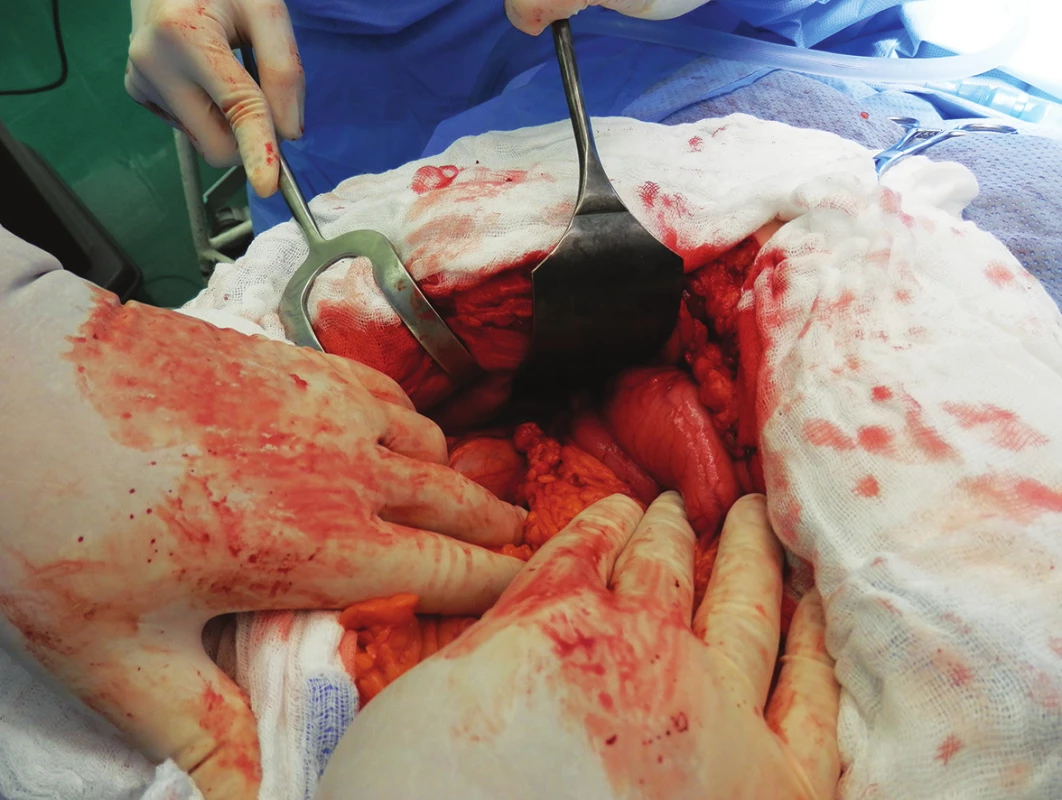
Image 5. Odstranění žlučového kamene z příčné gastrotomie Fig. 5: Extraction of the gallstone through a transverse gastrotomy 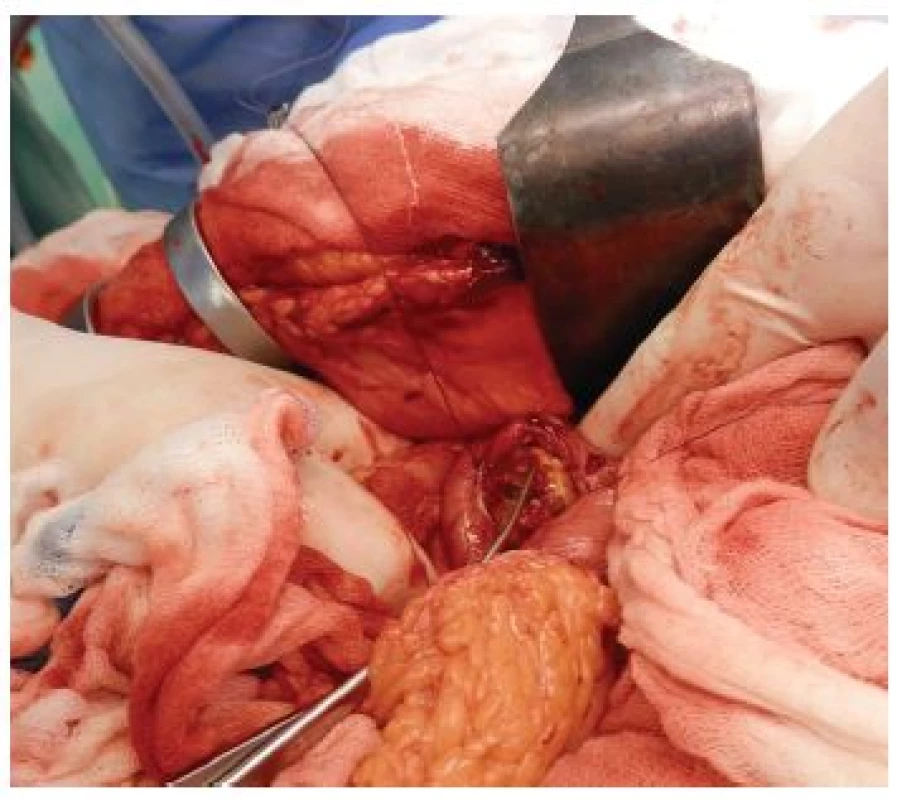
Image 6. Odstranění žlučového kamene z podélné duodenotomie Fig. 6: Extraction of the gallstone through a longitudinal duodenotomy 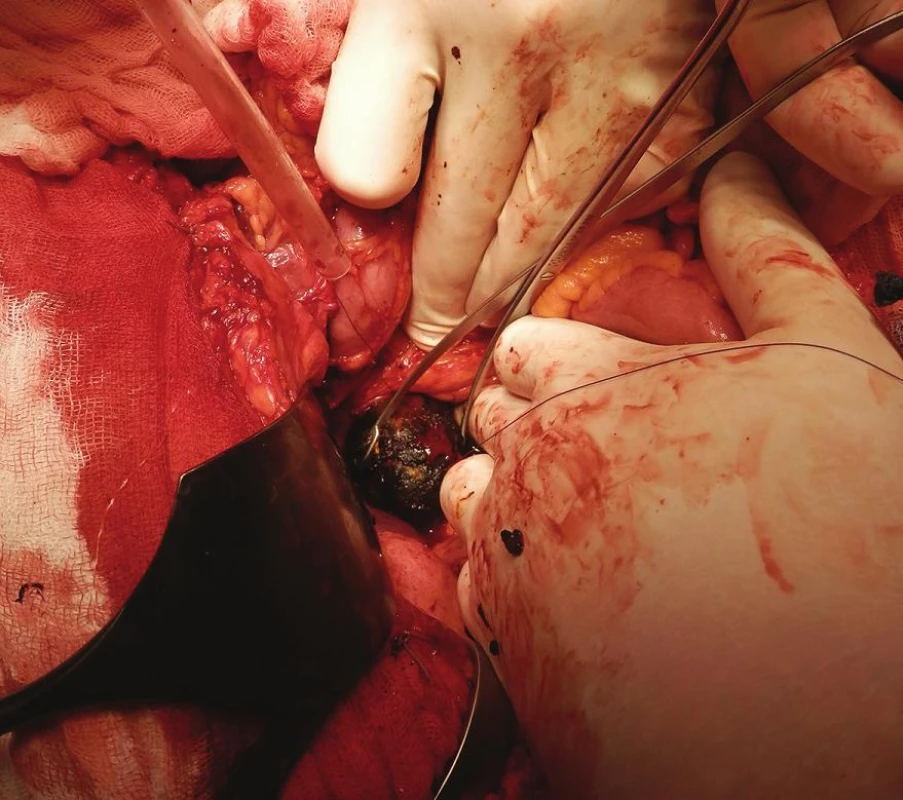
Image 7. Odstraněné žlučové kameny z duodena Fig. 7: Gallstones extracted from the duodenum 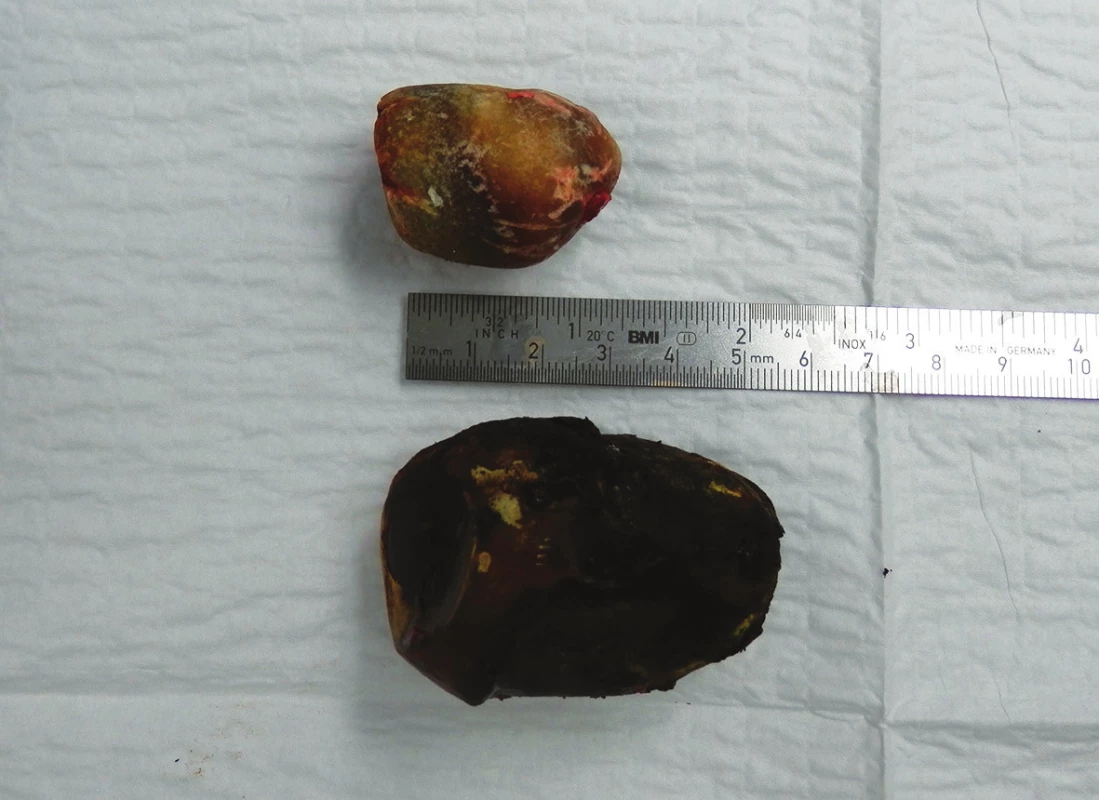
DISKUZE
Biliární ileus se vyskytuje u 0,3 až 0,4 % všech pacientů s cholelitiázou [7]. Nejčastějším místem obstrukce u biliárního ileu je oblast terminálního ilea (50–90 %), méně často je překážka lokalizovaná v proximálním ileu, jejunu či tračníku. Obstrukce v oblasti duodena či pyloru impaktovaným žlučovým kamenem – známá jako Bouveretův syndrom – je velmi vzácná, vyskytuje se dle různých zdrojů u 1 až 10 % pacientů s biliárním ileem [7,8,11]. Bouveretův syndrom postihuje zejména starší ženy, průměrný věk při diagnóze je 74,1 roku [10].
Diagnóza onemocnění vychází ze zhodnocení anamnézy, klinického obrazu a nálezů pomocných vyšetřovacích metod. Při pečlivém odebrání anamnézy je možné zaznamenat dlouhodobé biliární obtíže i ve spojitosti s anorexií a váhovým úbytkem. Bouveretův syndrom se nejčastěji klinicky manifestuje obrazem vysokého ileu, tj. zvracením, nevolností a bolestmi v epigastriu [8−12]. Krvácení do zažívacího traktu, akutní pankreatitida, perforace duodena či obstrukční ikterus jsou manifestací vzácnější. Laboratorní hodnoty nejsou pro syndrom specifické. Bývají přítomny leukocytóza, iontový rozvrat, poruchy acidobazické rovnováhy a známky renální insuficience. Na prostém snímku břicha lze u 10 až 50 % pacientů prokázat Rieglerovu trias – ektopický žlučový kámen, pneumobilii a distendovaný žaludek [7−9]. Také ultrazvukový nález může vést k podezření na tuto diagnózu, nicméně často je spíše zavádějící. Prázdný či plynem vyplněný žlučník není na ultrazvuku dostatečně zobrazen, a nelze tak správně odlišit duodenální lokalizaci žlučového kamene od lokalizace ortotopické. Ultrazvukem lze však dobře detekovat pneumobilii a distendovaný žaludek [3,4]. Nález Rieglerovy trias je nejlépe průkazný na CT vyšetření (75 %). Při použití perorální kontrastní látky lze na CT prokázat i samotnou biliodigestivní píštěl. V případě izodenzních konkrementů na CT nebo u pacientů s intolerancí perorálního příjmu je alternativou CT vyšetření provedení MRCP [11]. S ohledem na současnou dostupnost těchto metod a nutnost řešení zpravidla akutního stavu – vysoký ileus, hemateméza – jsou v diagnostice Bouveretova syndromu jednoznačně nejpřínosnějšími metodami endoskopie a pasáž horní části trávicího traktu vodní kontrastní látkou [13,14]. Tento postup jsme zvolili také v případě naší pacientky, která byla přijata pod obrazem vysokého ileu a diagnostikována endoskopicky.
Stanovení vhodného léčebného postupu má vycházet z racionální úvahy zahrnující celkový stav pacienta – věk, interní komorbidity; přítomnost lokálních zánětlivých změn – pericholecystický infiltrát, edém duodena a hepatoduodenálního ligamenta; místo obstrukce; velikost píštěle; počet a velikost konkrementů. Iniciálním léčebným postupem by měl být pokus o odstranění překážky – impaktovaného konkrementu – endoskopicky. Konvenční endoskopie však pro velikost konkrementu a jeho zaklínění v duodenu často selhává. Moderní endoskopické přístupy s fragmentací konkrementů mechanickou, elektrohydraulickou či intrakorporální laserovou litotripsí jsou efektivnější [1−3,11]. Nevýhodou těchto metod je většinou nutnost opakovaných zákroků k dosažení dostatečné fragmentace konkrementu a možnost migrace fragmentu aborálním směrem se vznikem nové obstrukce v distální části traktu [15]. Pokud nelze stav řešit endoskopicky, je indikováno operační řešení [8,9]. Peroperačně by měla být provedena vždy revize celého tenkého střeva k vyloučení přítomnosti dalšího konkrementu v jiné lokalizaci. Synchronní výskyt konkrementů je popisován až u 16 % pacientů s biliárním ileem (také případ naší pacientky) [12,16]. Kontroverzním bodem je rozsah výkonu. Základní otázkou zůstává, zda odstranit pouze konkrement z tomie s ponecháním píštěle in situ, nebo zda jako součást výkonu provádět v jedné době cholecystektomii a uzávěr píštěle. Radikální výkon může být pro starého pacienta v těžkém stavu příliš extenzivní a může délku operace neúnosně prodloužit – operace v technicky obtížném, chronickým zánětem změněném terénu. V případě lokálního výkonu se chirurg navíc vyvaruje rizikové sutury edémem a ulceracemi postiženého duodena. Argumentem k provedení radikálního výkonu je eliminování rizika rekurence jak ileózního stavu, tak klasických biliárních obtíží. Procento pacientů s biliárními obtížemi po pouhé enterotomii se pohybuje mezi 5–10 %, rekurence biliárního ileu je vzácná [7]. Současná data prokazují vyšší počet komplikací a vyšší mortalitu u pacientů s komplexní operací v jedné době [16,17]. Ve většině studií je operace v jedné době rezervována pouze pro méně rizikové pacienty v celkovém dobrém stavu, pro které prodloužení výkonu nepředstavuje výraznější kardiovaskulární riziko [18−20]. Tento přístup bychom volili také na našem pracovišti.
ZÁVĚR
Bouveretův syndrom je vzácnou formou biliárního ileu s místem obstrukce v oblasti duodena. Léčbou první volby je endoskopie s litotrypsí. Pokud stav nelze řešit endoskopicky, je indikováno operační řešení. U starších, rizikových, polymorbidních pacientů je s ohledem na minimalizaci operační zátěže metodou volby pouhá enterotomie a extrakce obturujícího konkrementu. U pacientů s přiměřeným kardiovaskulárním rizikem a příznivým lokálním nálezem v oblasti žlučníku a žlučových cest je jednodobý výkon akceptovatelnou volbou.
Zkratky:
AXR – snímek břicha (Abdominal X-Ray)
CT – počítačová tomografie (Computed Tomography)
D2 – sestupná část duodena
Leu – leukocyty
MRCP – cholangiopankreatografie magnetickou rezonancí (Magnetic Resonance Cholangiopancreatography)
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Petr Kocián, Ph.D.
Chirurgická klinika 2. LF UK a FN Motol
V Úvalu 84
150 06 Praha 5
e-mail: petr.kocian@fnmotol.cz
Sources
1. Iancu C, Bodea R, Al Hajlar N, et al. Bouveret syndrome associated with acute gangrenous cholecystitis. J Gastrointestin Liver Dis 2008;17 : 87–90.
2. Masannat YA, Caplin S, Brown T. A rare complication of a common disease: Bouveret syndrome, a case report. World J Gastroenterol 2006;12 : 2620–1.
3. Brennan GB, Rosenberg RD, Arora S. Bouveret syndrome. Radiographics 2004;24 : 1171–5.
4. Thompson RJ, Gidwani A, Caddy G, et al. Endoscopically assisted minimally invasive surgery for gallstones. Ir J Med Sci 2009;178 : 85−7.
5. Fenchel RF, Krige JE, Bornman PC. Bouveret‘s syndrome complicated by acute pancreatitis. Dig Surg 1999;16 : 525−7.
6. Thomas TL, Jaques PF, Weaver PC. Gallstone obstruction and perforation of the duodenal bulb. Br J Surg 1976;63 : 131−2.
7. Mavroeidis VK, Matthioudakis DI, Economou NK, et al. Bouveret syndrome-the rarest variant of gallstone ileus: a case report and literature review. Case Rep Surg 2013 : 839370. doi: 10.1155/2013/839370. Epub 2013 Jun 24.
8. Šimonek J, Lischke R, Drábek J, et al. Bouveret‘s syndrome: biliary ileus manifested by acute upper gastrointestinal hemorrhage and impaired gastric emptying. Rozhl Chir 2002;81 : 259−61.
9. Šimůnek R, Bohatá S, Kala Z. Bouveret‘s syndrome − a rare case of proximal ileus of biliary etiology. Rozhl Chir 2009;88 : 119−22.
10. Cappell MS, Davis M. Characterization of Bouveret‘s syndrome: a comprehensive review of 128 cases. Am J Gastroenterol 2006;101 : 2139−46.
11. Doycheva I, Limaye A, Suman A, et al. Bouveret‘s syndrome: case report and review of the literature. Gastroenterol Res Pract 2009;2009 : 914951.
12. O‘Neill C, Colquhoun P, Schlachta CM, et al. Gastric outlet obstruction secondary to biliary calculi: 2 cases of Bouveret syndrome. Can J Surg 2009;52 : 16−8.
13. Ryska M, Procházka M, Skála J, et. al. Gallstone pyloroduodenal obstruction--fibrescopic diagnosis. Acta Chir Scand 1985;151 : 191−2.
14. Ryska M. Obturation of the duodenal bulbus by a gallstone diagnosed by endoscopy. Rozhl Chir 1982;61 : 718−20.
15. Ariche A, Czeiger D, Gortzak Y, et al. Gastric outlet obstruction by gallstone: Bouveret syndrome. Scand J Gastroenterol 2000;35 : 781−3.
16. Šimša J, Hoch J. Re: Gallstone ileus. Dig Surg 2007;24 : 70.
17. Reisner RM, Cohen JR. Gallstone ileus: a review of 1001 reported cases. Am Surg 1994;60 : 441−6.
18. Ayantunde AA, Agrawal A. Gallstone ileus: diagnosis and management. World J Surg 2007;31 : 1292−7.
19. Riaz N, Khan MR, Tayeb M. Gallstone ileus: retrospective review of a single centre‘s experience using two surgical procedures. Singapore Med J 2008;49 : 624−6.
20. Ravikumar R, Williams JG. The operative management of gallstone ileus. Ann R Coll Surg Engl 2010; 92 : 279−81.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2016 Issue 4-
All articles in this issue
- Infekce kůže a měkkých tkání
- Dárci ledvin po nezvratné zástavě oběhu (DCD) – zkušenosti jednoho centra
- Aktuální stav chirurgické léčby karcinomu pankreatu v České republice
- Prediktivní a prognostické faktory karcinomu žaludku
- Pedální bypass s použitím allogenní žilní náhrady
- Bouveretův syndrom – kazuistika a přehled literatury
- Splenóza ako zriedkavá príčina bolestí brucha
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Infekce kůže a měkkých tkání
- Splenóza ako zriedkavá príčina bolestí brucha
- Dárci ledvin po nezvratné zástavě oběhu (DCD) – zkušenosti jednoho centra
- Bouveretův syndrom – kazuistika a přehled literatury
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

