-
Medical journals
- Career
Komplikace a rizika chirurgie nádorů horní části zažívacího traktu (Foregut)
II. část: Žaludek
Authors: L. Adamčík 1; M. Duda 1,2; M. Škrovina 1; T. Jínek 1
Authors‘ workplace: Chirurgické oddělení nemocnice a KOC Nový Jičín, primář: MUDr. M. Škrovina, Ph. D. 1; II. chirurgická klinika FN a LFUP Olomouc, přednosta: Prof. MUDr. P. Bachleda, CSc. 2
Published in: Rozhl. Chir., 2013, roč. 92, č. 9, s. 530-537.
Category: Various Specialization
Práce je určena k postgraduálnímu vzdělávání lékařů.
Overview
Úvod:
Cílem práce je posoudit přípustnou mortalitu a morbiditu spojenou s resekcemi žaludku pro karcinom.Metodika:
Práce analyzuje údaje o nemocných s karcinomem žaludku z Národního onkologického registru České republiky a konfrontuje vlastní zkušenosti s komplikacemi a riziky spojenými s resekcí žaludku pro karcinom s údaji v odborném písemnictví z posledních let.Výsledky:
Incidence rakoviny žaludku v České Republice (ČR) je v současnosti 15,1/100 000 obyvatel, mortalita 11,6 a prevalence 48,3. Resekce žaludku pro karcinom je závažnou operací. Přes zlepšující se chirurgickou techniku a taktiku a perioperační intenzivní péči je tento výkon stále spojen s významnou morbiditou a mortalitou. Na chirurgickém oddělení nemocnice a Komplexního onkologického centra v Novém Jičíně bylo v letech 2005–2012 operováno 286 nemocných s karcinomem žaludku. Ve skupině 172 radikálních R0 resekcí byla mortalita 3,5 % a celková morbidita 33,7 %. Z chirurgických komplikací byly nejčastější a nejvýznamnější pooperační pankreatitida (4,7 %) a dehiscence anastomózy (3,5 %). Z nechirurgických byly nejčastější respirační komplikace (4,7 %). Frekvence mortality a morbidity je srovnatelná s údaji publikovanými v odborném písemnictví. V chirurgické léčbě byla využívána i laparoskopie. Všechny operace jsou zahajovány diagnostickou laparoskopií k upřesnění stadia onemocnění a laparoskopický postup, nejčastěji ve formě laparoskopicky asistované resekce, byl užit u 60 pacientů (30 %). Laparoskopický postup byl preferován i u paliativních anastomóz. V morbiditě a mortalitě se mezi otevřenými a laparoskopickými výkony nejeví významné rozdíly a statistické vyhodnocení je plánováno po získání větších zkušeností.Závěr:
Chirurgická léčba nádorů žaludku je v ČR prováděna zatím na velkém počtu pracovišť v malé frekvenci. Obecnými trendy ke zlepšování morbidity a mortality je využívání miniinvazivních postupů, Fast track programu a aplikace zásad High-volume centers. Dlouhodobá prognóza karcinomu žaludku je zásadně odvislá od pokročilosti onemocnění.Klíčová slova:
karcinom žaludku – komplikace – rizika – výsledkyÚvod a klasifikace
Nejčastějším zhoubným nádorem žaludku je adenokarcinom, k vzácnějším patří gastrointestinální stromální tumor (GIST) a gastrointestinální lymfom, ostatní, např. mezenchymální zhoubné nádory, patří k raritám. Z hlediska lokalizace nádoru je nutno rozlišovat adenokarcinom v oblasti gastroezofageálního přechodu, tzv. karcinom kardie, který se dle Siewerta klasifikuje na: I – karcinom v Barrettově (distálním) jícnu, II – karcinom kardie a III – subkardiální (fundální) karcinom. První dva typy se přiřazují ke karcinomu jícnu. U karcinomu žaludku pak především z hlediska taktiky chirurgického výkonu rozlišujeme karcinom v proximální třetině žaludku (karcinom III – subkardiální (fundální) dle Siewertovy klasifikace), karcinom střední třetiny (těla) žaludku a karcinom v oblasti antra žaludku.
Dalším základním klasifikačním hlediskem je rozdělení na časný karcinom, kde je invaze tumoru omezena na mukózu či submukózu. Přesnější klasifikace s vazbou na pravděpodobnost lymfatického metastazování je obdobná jako u časného karcinomu jícnu. Pro pokročilý karcinom žaludku se od roku 1928 používá klasické rozdělení podle Borrmanna na I. až IV. typ.
Důležitá je histologická klasifikace, která dle doporučení WHO z roku 2000 rozlišuje tubulární, papilární, mucinózní, adenosquamózní a dlaždicobuněčný adenokarcinom. Jednotlivým typům buněk dle specifických kritérií odpovídá stupeň malignity (Grading G1-3), malobuněčný a nediferencovaný karcinom má klasifikaci G4 a tzv. karcinom z buněk typu pečetního prstence klasifikaci G3. Řadu let je užívána i Laurénova klasifikace, která rozlišuje dva typy nádoru. Intestinální je tvořen cylindrickým epitelem pravidelného uspořádání, nádor je poměrně ohraničený a má lepší prognózu než typ difúzní, který je tvořen nesourodými buňkami, často vzhledu pečetního prstence, je špatně ohraničený a roste infiltrativně. Dle platných všeobecně známých a užívaných klasifikačních schémat (7. vydání klasifikace nádorů AJCC z r. 2010) se karcinom žaludku zařazuje do TNM a klinických stadií. Podrobně jsou všechny tyto otázky rozvedeny v řadě zahraničních monografií i v domácím písemnictví [1–8].
Metodika
Epidemiologické údaje o nemocných s karcinomem žaludku v ČR jsou čerpány z Národního onkologického registru (NOR) [9], údaje o komplikacích a rizicích chirurgické léčby vycházejí z údajů v odborném písemnictví z posledních let a vlastních zkušenosti autorů.
Výsledky
Karcinom žaludku v České republice a vlastní zkušenosti.
Karcinom žaludku je jediným nádorem, jehož incidence celosvětově klesá, přesto je v některých zemích, zejména Latinské Ameriky, Asie a východní Evropy a ve skupinách obyvatel s nižší socioekonomickou úrovní, stále jedním z nejčastějších nádorů. Zvláštní situace je v Japonsku, kde přes vysoký endemický výskyt karcinomu žaludku dochází k poklesu mortality. Vysvětlením této situace je od 60. let minulého století zavedený endoskopický screening vedoucí k efektivní léčbě časných stádií nádoru. Celosvětové snižování incidence karcinomu žaludku se však nepřičítá zlepšení léčby, ale lepšímu konzervování potravin a změně stravovacích návyků. Zjistilo se, že riziko vzniku karcinomu zvyšují potraviny s vysokým obsahem soli a přítomností nitritu a nitrátů, naopak dieta s vysokým obsahem zeleniny a ovoce má protektivní význam.
Epidemiologické údaje týkající se výskytu nádorů žaludku v České republice jsou uvedeny v grafech. Graf 1 znázorňuje pokles incidence a mortality v průběhu posledních desetiletí. Graf 2 znázorňuje regionální rozdíly incidence nádoru žaludku v jednotlivých oblastech ČR. Při stanovení diagnózy zůstává přes veškeré medicínské pokroky vysoký podíl pokročilých stádií onemocnění (Graf 3). K nárůstu výskytu onemocnění dochází po 50. roce věku s maximem výskytu v sedmém deceniu, častěji jsou postiženi muži. Základní data o karcinomu žaludku, týkající se roku 2010, jsou v Tab. 1. Frekvenci primárních operací pro karcinom žaludku na chirurgických pracovištích v České republice podle dat z NOR ukazuje Graf 4. Z toho je patrné, že frekvence těchto operací na většině chirurgických oddělení je velmi malá a frekvenci alespoň 10 až 12 operací ročně (tj. jedna operace měsíčně) dosahují sotva dvě desítky pracovišť. V koncentraci této specializované péče jsou u nás tedy značné rezervy. Výsledek léčby je rozhodujícím způsobem ovlivněn pokročilostí nádoru v době stanovení diagnózy a zahájení léčby. Celosvětově udávané výsledky léčby se neliší od údajů v ČR získané z databáze NOR a u pokročilejších stádií onemocnění jsou přes veškerou léčbu špatné. Ze srovnání období let 2000 až 2003 a let 2004 až 2007 je patrné, že k významnějšímu zlepšení léčebných výsledků došlo pouze u 1. stádia onemocnění (Graf 5) [9,10].
Graph 1. Incidence a mortalita karcinomu žaludku v ČR Graph 1: Incidence and mortality of gastric cancer in the Czech Republic 
Graph 2. Incidence v různých částech ČR Graph 2: The incidence in various regions of the CR 
Graph 3. Stádia onemocnění při stanovení diagnózy Graph 3: Stages of the disease at diagnosis 
Graph 4. Karcinom žaludku (C16) Na vodorovné ose jsou zdravotnická zařízení v ČR označená 1 až 101, kde byly zaznamenány primární operace v datech NOR v letech 2005–2009, průměrný počet provedených operací za rok je vyznačen na svislé ose Graph 4: Gastric cancer (C16) The horizontal axis depicts medical facilities in the Czech Republic marked 1-101, where primary surgeries were recorded in the NOR data in the years 2005-2009, the average number of operations per year is marked on the vertical axis. 
Graph 5. Pětileté přežívání nemocných s karcinomem žaludku v ČR Graph 5: Five-year survival of patients with gastric cancer in the Czech Republic 
Table 1. Epidemiologická situace ZN žaludku (C16) v ČR v roce 2010 Tab. 1: Epidemiological situation MN of the stomach (C16) in the Czech Republic in 2010 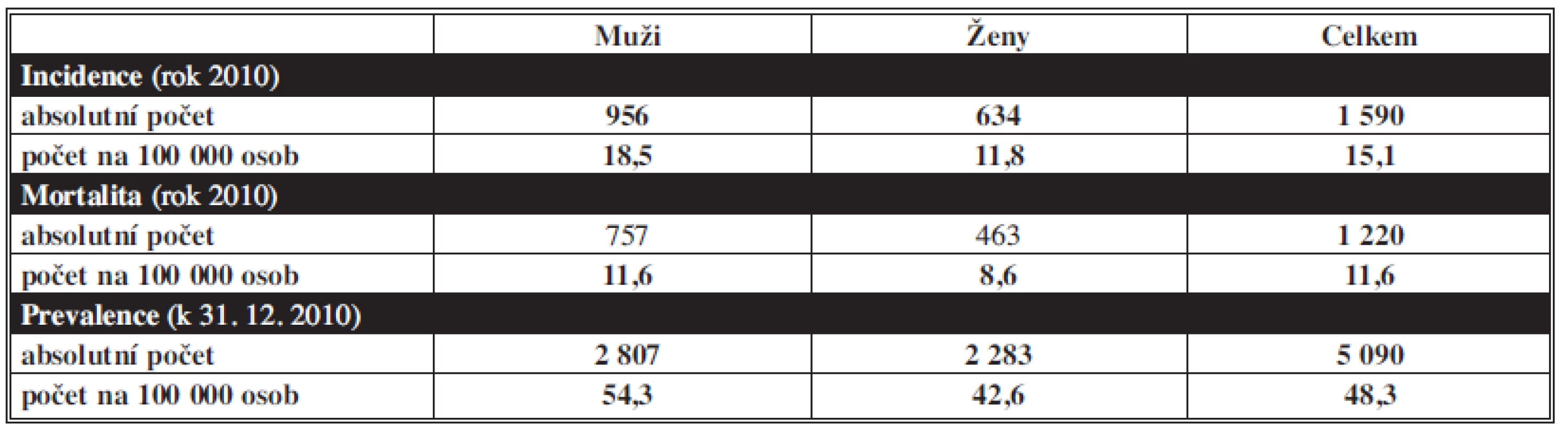
V letech 2005–2012 bylo na Chirurgickém oddělení nemocnice a Komplexního onkologického centra v Novém Jičíně operováno 286 nemocných pro tumor žaludku, což představuje průměrně 35,75 operací ročně (Tab. 2, 3, Graf 6). U 271 nemocných se jednalo o karcinom a bylo provedeno 172 radikálních resekcí (R0) a 25 paliativních resekcí (R1-7, R2-18). Pracoviště je zaměřené na miniinvazivní chirurgii a laparoskopie byla využívána i u operací žaludku. V průběhu těchto let bylo ověřeno, že je laparoskopicky dobře proveditelná radikální resekce a lymfadenektomie dle zásad onkologické radikality, stejně jako u operace otevřené, při srovnatelné morbiditě a mortalitě. Všechny operace jsou zahajovány diagnostickou laparoskopií k upřesnění stadia onemocnění a laparoskopický postup, nejčastěji ve formě laparoskopicky asistované resekce, byl užit u 60 pacientů (30 %, totální gastrektomie – 45, subtotální resekce – 15). Totálně laparoskopických resekcí s minilaparotomií bylo 16, tj. 8 % (totální gastrektomie – 12, subtotální resekce – 4). Současně bylo provedeno laparoskopicky 5 klínových resekcí pro GIST. Laparoskopický postup byl preferován i u paliativních anastomóz. U zbylých 121 (62 %) nemocných byla resekce provedena otevřeně (totální gastrektomie – 65, subtotální resekce – 38, jiný typ resekce – 18). Tak náročné výkony, jako jsou resekce žaludku pro karcinom, se samozřejmě neobejdou bez komplikací. Jejich přehled v naší sestavě operovaných uvádějí Tab. 4 a 5 a Graf 7.
Table 2. Operace pro nádory žaludku na chirurgickém oddělení nemocnice a Komplexního onkologického centra Nový Jičín 2005–2012 Tab. 2: Surgery for the tumors of the stomach at the surgery department of the hospital and the Comprehensive Cancer Center Nový Jičín 2005–2012 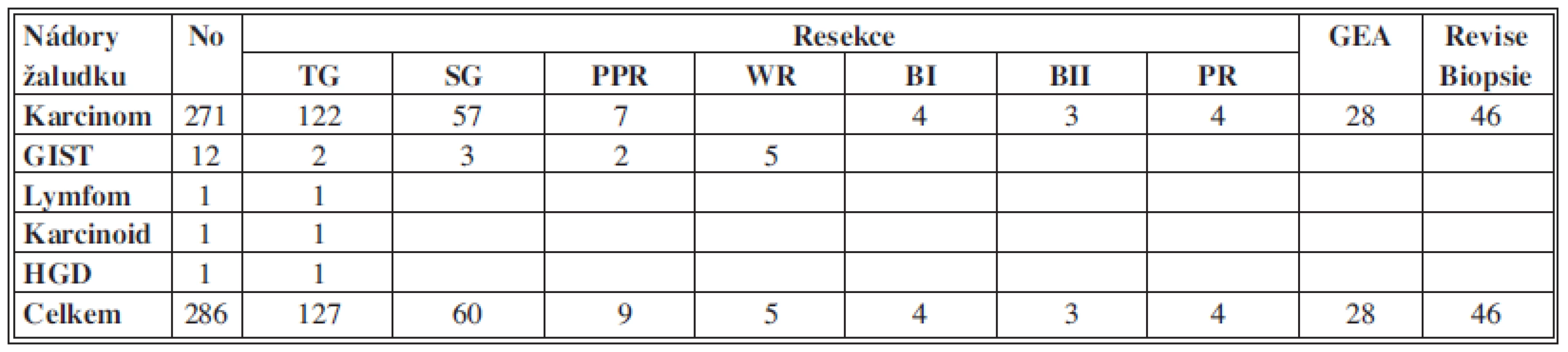
Vysvětlivky: TG-totální gastrektomie, SG-subtotální gastrektomie, PPR-proximální polární resekce, resekce, WR-wedge resection (klínová resekce), BI,II- resekce dle Bilrotha, PR- parciální resekce pahýlu žaludku po předchozí resekci, HGH- high grade dysplasia, GES-gastroenterostomoza Table 3. Rozdělení 197 operovaných pro karcinom žaludku, kde byla provedena resekce v Novém Jičíně 2005–2012 dle klinických stadií Tab. 3: Distribution of 197 patients operated for gastric cancer, where resection was performed in Nový Jíčín 2005–2012 according to clinical stages 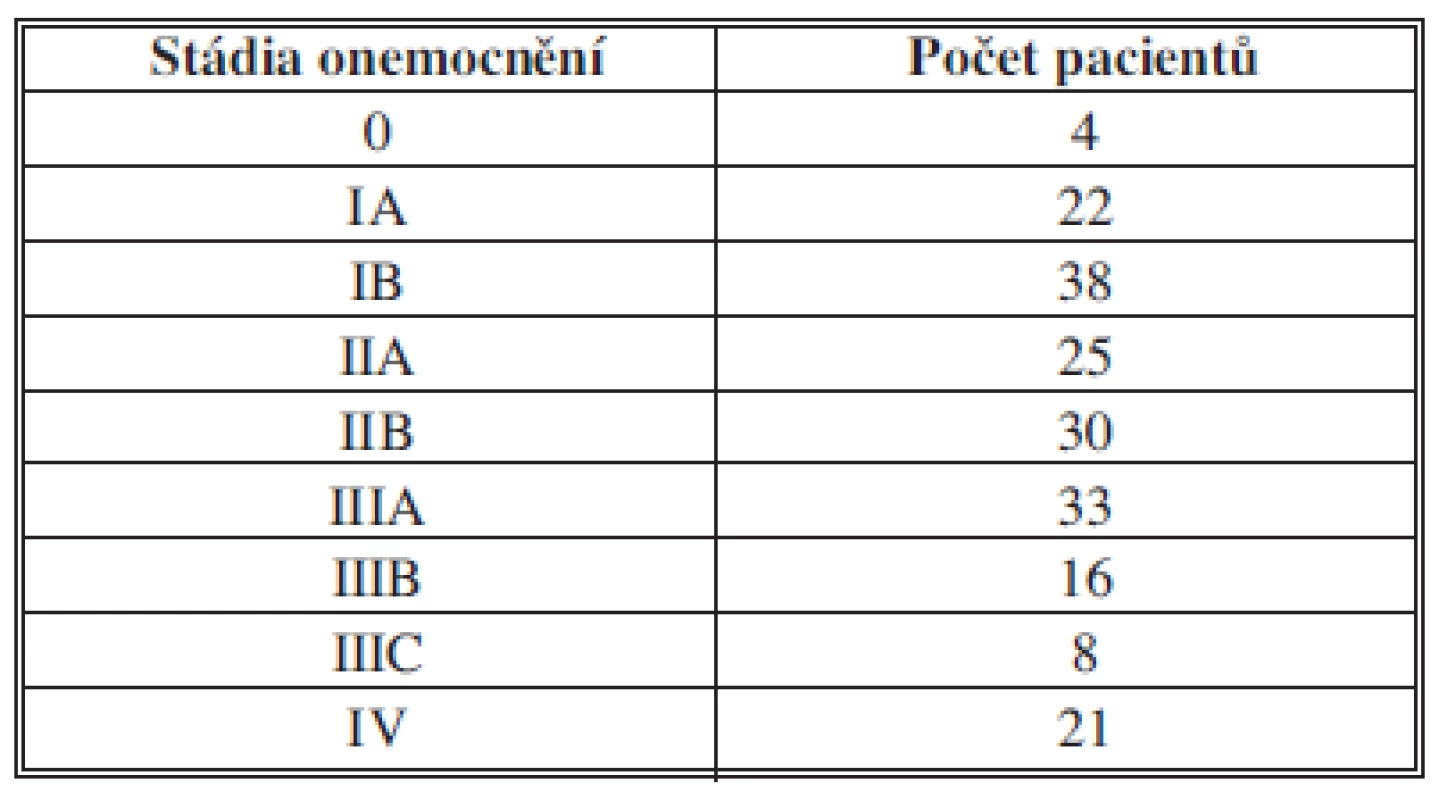
Graph 6. Rozdělení 197 operovaných pro karcinom žaludku, kde byla provedena resekce v Novém Jičíně 2005–2012 dle klinických stadií Graph 6: Distribution of 197 patients operated for gastric cancer, where resection was performed in Nový Jíčín 2005–2012 according to clinical stages 
Table 4. Mortalita a morbidita u 172 radikálních (R0) resekcí žaludku pro karcinom v Novém Jičíně Tab. 4: Mortality and morbidity in 172 radical (R0) stomach resections for cancer in Nový Jičín 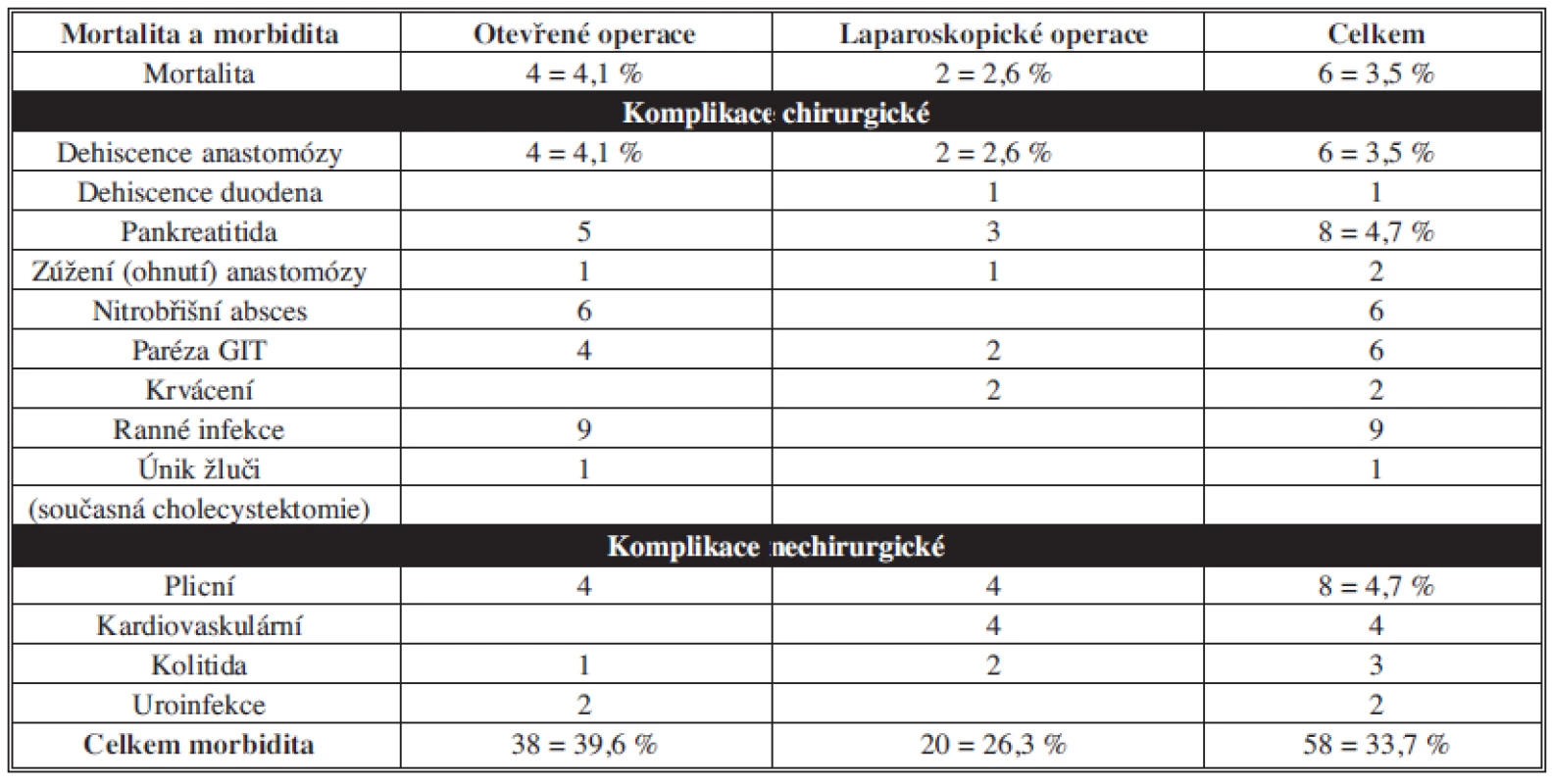
Table 5. Clavien-Dindova klasifikace chirurgických komplikací v sestavě 197 resekcí pro karcinom žaludku, v Novém Jičíně 2005–2012 Tab. 5: Clavien-Dindo classification of surgical complications in a set of 197 resections for gastric cancer in Nový Jičín 2005–2012 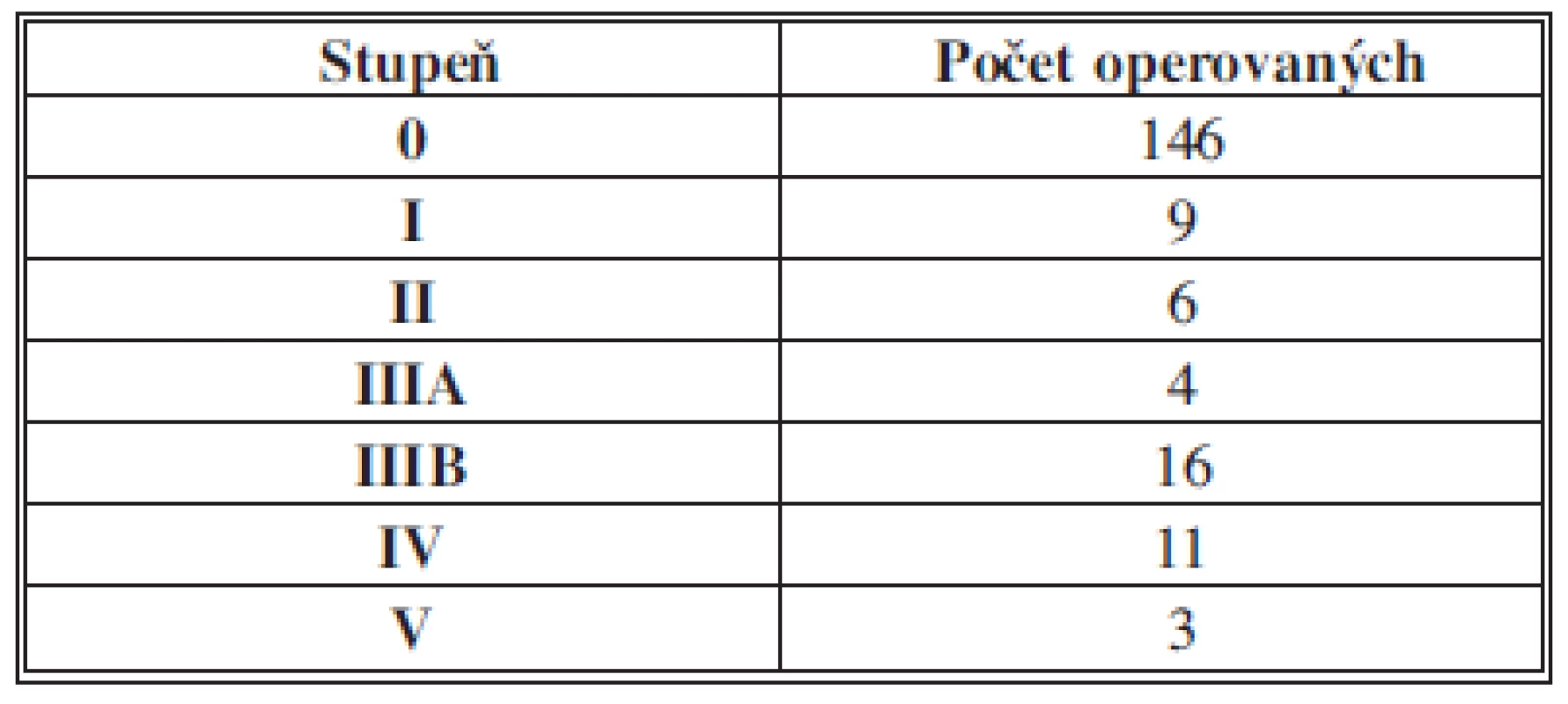
Vysvětlivky: Klasifikace komplikací podle závažnosti na I. až V. stupeň: 0 bez komplikací I. stupeň zahrnuje drobné odchylky od normálního průběhu nevyžadující farmakologickou léčbu mimo léky patřící k běžné pooperační medikaci (antiemetika, antipyretika, analgetika, diuretika, mineralie) a léčebné intervence (sem se zahrnují i poruchy v hojení rány, kde postačí ošetření na lůžku) II. stupeň zahrnuje farmakologickou intervenci nepatřící do běžné pooperační péče, např. transfuze či parenterální výživu pro komplikace III. stupeň zahrnuje endoskopickou, radiologickou či chirurgickou intervenci bez celkové anestézie (IIIA), nebo v celkové anestézii (IIIB) IV. stupeň zahrnuje život ohrožující komplikace s pobytem na JIP V. stupeň znamená úmrtí v důsledku komplikace. Graph 7. Clavien-Dindova klasifikace chirurgických komplikací v sestavě 197 resekcí pro karcinom žaludku, v Novém Jičíně 2005–2012 Graph 7: Clavien-Dindo classification of surgical complications in a set of 197 resections for gastric cancer in Nový Jičín 2005–2012 
Rozsáhlé resekční výkony na žaludku byly ve velkém rozsahu umožněny v druhé polovině minulého století rozvojem moderní anestezie a kolemoperační péče. V klasické Rapantově monografii z roku 1956 [11] je uvedena sestava 654 resekcí žaludku pro gastroduodenální vřed z let 1946 – 1953 (81 operací ročně) s úmrtností 2,1 % a soubor 523 resekcí pro karcinom (1946 – 1952, 75 operací ročně) s úmrtností 9,3 %. Obecně se však v té době úmrtnost na tyto výkony pohybovala až ve dvouciferných číslech. Resekce žaludku byla a dodnes je považována za jakýsi “zlatý hřeb“ v paletě výkonů každého chirurga. S rozvojem moderní léčby gastroduodenálního vředu od 80. let minulého století však došlo k prudkému poklesu resekcí pro benigní choroby žaludku o více než 80 % [12] a resekční výkony na žaludku se postupně, až na výjimky, staly doménou onkochirurgie.
Komplikace (morbidita) po resekcích žaludku pro karcinom je klasifikována z různých hledisek. Nejčastěji dělíme komplikace na chirurgické a nechirurgické, jiné dělení rozlišuje komplikace na endoluminální (např. insuficience anastomózy, krvácení do traktu) a extraluminální (např. pankreatitis, intraabdominální absces) [2,5,7], zatím nejsou větší zkušeností s klasifikací komplikací v této oblasti dle Clavien-Dinda [13,14].
Mortalita a morbidita resekcí žaludku pro karcinom úzce souvisí s extenzitou chirurgického výkonu a rozsáhlé diskuze jak radikální má být operace, se dnes u nás ustálily na provádění subtotálních resekcí žaludku spolu s omentektomií u distální třetiny žaludku, přičemž resekční linie by měla být 2–5 cm a u difúzního typu až 8 cm od nádoru. V ostatních případech se provádí totální gastrektomie s omentektomií. Přínos extenzivních lymfadenektomií není pro přežívání stále jednoznačně prokázán, standardně se provádí lymfadenektomie I. kompártmentu (D1), tj. uzlin podél velkého a malého zakřivení. Přibývá argumentů, že D2 lymfadenektomii, tj. odstranění uzlin a tukové tkáně při horním okraji pankreatu od ligamentum hepatoduodenale až k hilu sleziny, je přínosem proti D1 lymfadenektomii za předpokladu, že je prováděna bez nutnosti splenektomie a distální resekce pankreatu s přijatelnou morbiditou a mortalitou. Toho se dosahuje, provádí-li se tyto výkony ve specializovaných centrech se zkušenostmi s větším počtem pacientů. D2 lymfadenektomie se stává i v našich podmínkách standardní součástí gastrektomie. Slezina se dnes zachovává s výjimkou přímého prorůstání tumoru do hilu [6,7,15,16].
Podstatnou roli ve výrazném zlepšení pooperační mortality a morbidity sehrál vedle zlepšení operační techniky a taktiky i pokrok v kolemoperační péči v posledních desetiletích. Pooperační úmrtnost je ve specializovaných centrech udávána mezi 2–5 %, a se stoupající extenzitou výkonu vzrůstá. Mezi nejobávanější komplikace patří dehiscence anastomózy, která je vyšší u ezofagojejunální spojky s průměrným výskytem 5–8 %, u gastrojejunálních anastomóz bývá výskyt nižší, kolem 2 %. Léčba závisí od rozsahu dehiscence. Základem konzervativní terapie je parenterální výživa, nazogastrická sonda a podání antibiotik. Podobně, jak je to popsáno u jícnu, se užívá i miniinvazivních postupů, především samoexpanzibilních krytých stentů. Chirurgická revize je nezbytná při mediastinitidě, peritonitidě a příznacích sepse. Uzávěr dehiscence či založení nové anastomózy nemá vysokou úspěšnost a často je nutné se spokojit jen s drenáží, případně zrušením spojky. Letalita této komplikace zůstává stále vysoká kolem 50 %. Méně častou komplikací je dehiscence duodenálního pahýlu. Názory na léčbu se různí, ale převažuje spíše konzervativní postup se zevní drenáží píštěle a u některých pacientů byl prokázán příznivý účinek podání somatostatinu a jeho derivátů. Nižší letalitu a pooperační morbiditu vykazují specializovaná centra s vyšším počtem prováděných operací. Princip „high volum“ nepochybně sehrává svou roli i v chirurgii karcinomu žaludku [2,3,5,6].
Od dob Rapantových nenajdeme, zejména v posledních dvou desetiletích, v našem odborném písemnictví mnoho prací, které by na vlastním materiálu analyzovaly mortalitu a morbiditu resekcí žaludku pro karcinom. Publikovaná sdělení jsou zaměřena převážně na takticko – technické aspekty resekcí [15,16,17,18,19] a hodně pozornosti bylo též věnováno problematice lymfadenektomie [20–24]. Velmi záslužným počinem je nové komplexní, moderní zpracování problematiky karcinomu žaludku v monografii J. Šimši a spolupracovníků, bohužel však bez uvedení rozboru vlastních zkušeností [7]. Zončova práce [25] srovnává v prospektivní randomizované studii kvalitu života po gastrektomii s rekonstrukci dle Rouxe proti „J“ rezervoáru, u kterého byla prokázána lepší kvalita života. Práce z I. chirurgické kliniky v Praze (26) z roku 2010 hodnotí dlouhodobé přežívání sestavy 191 operovaných z let 1998 – 2008. Ve skupině operovaných do 65 let byla pooperační mortalita 3,7 %, ve skupině starších 9,1 %. Morbidita souboru nebyla hodnocena. V pracích z I. chirurgické kliniky v Olomouci [27,28] je prezentována sestava 149 nemocných s karcinomem žaludku, resekce byla provedena u 128 nemocných s mortalitou 1,6 %. Z pooperačních komplikací se vyskytla dehiscence jícnové anastomózy v 7,3 %, subfrenický absces v 1,6 % a pooperační adhezivní ileus v 0,8 %. Z téhož pracoviště byl vyhodnocen soubor 14 pacientů s limitovanou resekcí karcinomu gastroezofageální junkce [29]. Mortalita u těchto starších polymorbidních nemocných byla 7 % a dehiscence v anastomóze se vyskytla v 28 %.
Postupně se vyvíjí názor na užití laparoskopie u operací pro karcinom žaludku. Laparoskopie se často využívá ke zpřesnění stagingu. Řada chirurgů zahajuje každou operaci laparoskopií, aby vyloučili generalizaci, zejména karcinózu peritonea, a v případě pozitivního nálezu tak nemocného ušetřili laparotomie. Zkušenými laparoskopickými chirurgy jsou dnes proveditelné jak paliativní, tak radikální operace při karcinomu žaludku při splnění všech onkologických požadavků jako u otevřené operace při srovnatelné mortalitě a morbiditě [1,14,30, 31, 32,33]. Výkon je možno provést laparoskopicky celý či jen jeho určitou fázi (laparoskopicky asistovaná operace). Výhodou tohoto postupu jsou obecné přednosti miniinvazivních výkonů (menší bolest, kratší hospitalizace a rekonvalescence atd.). K nevýhodám patří delší operační čas, větší finanční náročnost a nutnost vysokého stupně erudice chirurga v laparoskopii. Chirurgické oddělení v Novém Jičíně patří mezi několik pracovišť v ČR, kde se tyto výkony rovněž provádějí [34–38]. Nadále jsou upřesňována kritéria pro užití laparoskopie, kde musí převažovat přínos pro nemocného, je třeba zohledňovat pokročilost nádoru, habitus, rizikovost a přání nemocného a stejně tak erudici a náhled chirurga. Vždy na prvním místě je třeba respektovat v maximální míře prospěch pro nemocného. Laparoskopie má nepochybně perspektivu v širším využívání i v našich podmínkách, zejména v centrech, kam by měly být tyto operace soustřeďovány.
Závěr
Přes zlepšující se chirurgickou techniku a taktiku a perioperační intenzivní péči je resekce žaludku pro karcinom stále spojena s významnou morbiditou a mortalitou. Na chirurgickém oddělení nemocnice a Komplexního onkologického centra v Novém Jičíně bylo v letech 2005–2012 operováno 286 nemocných s karcinomem žaludku. Ve skupině 172 radikálních R0 resekcí byla mortalita 3,5 % a celková morbidita 33,7 %. Z chirurgických komplikací byly nejčastější a nejvýznamnější pooperační pankreatitida (4,7 %) a dehiscence anastomózy (3,5 %). Z nechirurgických byly nejčastější respirační komplikace (4,7 %). Frekvence mortality a morbidity je srovnatelná s údaji publikovanými v odborném písemnictví. V chirurgické léčbě byla využívána i laparoskopie. Všechny operace jsou zahajovány diagnostickou laparoskopií k upřesnění stádia onemocnění a laparoskopický postup, nejčastěji ve formě laparoskopicky asistované resekce, byl užit u 60 pacientů (30 %). Laparoskopický postup byl preferován i u paliativních anastomóz. V morbiditě a mortalitě se mezi otevřenými a laparoskopickými výkony nejeví významné rozdíly a statistické vyhodnocení je plánováno po získání větších zkušeností.
Chirurgická léčba nádorů žaludku je v ČR prováděna zatím na velkém počtu pracovišť v malé frekvenci. Obecnými trendy ke zlepšování morbidity a mortality je využívání miniinvazivních postupů, Fast track programu a aplikace zásad High-volume centers. Dlouhodobá prognóza karcinomu žaludku je zásadně odvislá od pokročilosti onemocnění.
Prof. MUDr. Miloslav Duda, DrSc.
II. chirurgická klinika FN a LFUP Olomouc
a Chirurgické oddělení nemocnice a KOC Nový Jičín
e-mail: miloslavduda@klikni.cz
Sources
1. Peters JH, DeMeester TR, editors. Minimally invasive Surgery of the foregut. St. Louis, Missouri, Quality Medical Publishing Inc 1994.
2. Meyer HJ, Buhr HJ, Wilke H. Management des Ösophagus - und Magen karzinoms. Berlin, Heidelberg, Springer 2004.
3. Siewert JR, Rothmund M, Schumpelick V, editors. Praxis der Viszeralchirurgie Onkologische chirurgie. Heidelberg, Springer 2006.
4. Gatěk J, Petruželka L. Současný pohled na diagnostiku a léčbu karcinomu žaludku. Praktický lékař 2009;89 : 178–184.
5. De Manzoni G, Rovielo F, Siquini W, editors. Surgery in the Multimodal Management of Gastric Cancer. Milan, Springer 2012.
6. Florian O, Lutz MP, editors. Early Gastrointestinal Cancers. Berlin, Heidelberg, Springer 2012.
7. Šimša J. a kol. Karcinom žaludku, současná diagnostika a léčba. Praha, Maxdorf 2012.
8. Duda M, Žaloudík J, Ryska M a kol. Onkochirurgie, I, II, III. 1. vyd. Praha, IPV (Institut postgraduálního vzdělávání ve zdravotnictví) 2013.
9. Webové stránky Národního onkologického registru (NOR) České Republiky, Systém pro vizualizaci onkologických dat (SVOD) www. cba.muni.cz/svod.
10. Duda M, Ryska M, Dušek L, Adamčík L, Škrovina M, et al. Nádory žaludku v České republice. Koncept „foregut surgery“. In: Ryska M, Zavoral M. Editoři. Neoplázie žaludku. Sylaby přednášek XXII. Jarní setkání loket 2013, 3. Postgraduální kurz společnosti pro gastrointestinální onkologii 29. 3. 2013 Loket nad Ohří. Praha, Společnost pro Gastrointestinální onkologii SGO 2013 : 9–16.
11. Rapant V a spolupracovníci. Rakovina žaludku a kardie. Praha, Státní zdravotnické nakladatelství 1956.
12. Duda M, Gryga A, Dlouhý M, Remlová E, Švach I. Chirurgie gastroduodenálního vředu v České republice. Rozhl Chir 1997;76 : 32–35.
13. Clavien PA, Barkun J, de OlivieraML, Michelle L, Vauthey JN, et al. The Clavien-Dindo classification of surical complications: five-year experience. Ann Surg 2009;250 : 187–196.
14. Tokunaga M, Kondo J, Tanizawa Y, Bando E, Kawamura T, el al. Postoperative intra-abdominal complications assessed by the Clavien-Dindo classification following open and laparoskopy-assisted distal gastrectomy for early gastric cancer. J Gastrointest Surg 2012;16 : 1854–1859.
15. Šimša J, Šmejkal P. Chirurgická léčba karcinomu žaludku. Rozhl Chir 2012;91 : 446–448.
16. Šmejkal P, Šimša J. Chirurgická léčba nádorů gastroezofageální junkce. Rozhl Chir 2012;91 : 449–453.
17. Malý T, Zonča P, Neoral Č, Jurytko A. Vlastní modifikace rekonstrukce žaludku po gastrektomii pro karcinom. Rozhl Chir 2010;89 : 760–763.
18. Malý T, Zonča P, Neoral Č, Jurytko A. Rekonstrukce po gastrektomii. Rozhl Chir 2008;87 : 367-375.
19. Aujeský R, Neoral Č, Koranda P. Restoration of digestive passage after total gastrectomy. Rozhl Chir 1998;77 : 42–44.
20. Šimša J, Leffler J, Hoch J, Schwarz J, Bavor P. Karcinom žaludku a D2lymfadenektomie – technika, možné komplikace. Rozhl Chir 2004;1 : 6–1120.
21. Gatěk J, Duben J, Bakala J, Miča T, Dudešek B, et al. Lymfadenektomie u časného karcinomu žaludku. Rozhl Chir 2004;9 : 428–438.
22. Šimša J. Karcinom žaludku. Lymfadenektomie a detekce sentinelové uzliny. Praha, Maxdorf 2006.
23. Šimša J, Hoch J, Leffler J, Umlaufová D, Schwarz J, et al. Minimální uzlinové postižení u karcinomu žaludku – pilotní výsledky multicentrické studie. Rozhl Chir 2011;90 : 333–338.
24. Šimša J. Biopsie sentinelové uzliny u nádorů žaludku. In: Neoral Č, Bohanes T, editors. Biopsie sentinelové uzliny. Praha, Galén 2012.
25. Zonča P, Malý T, Neoral Č, Jacobi CA. Kvalita života po gastrektomii. Rozhl Chir 2010;89 : 344–348.
26. Tesař J, Krška Z, Zeman M. Karcinom žaludku a současnost. Rozhl Chir 2010;89 : 169–177.
27. Vrba R, Neoral Č, Aujeský T, Loveček M. Výsledky chirurgické léčby karcinomu žaludku v období 2004–2008. Rozhl Chir 2009;88 : 50–54.
28. Vrba R, Neoral Č, Aujeský R. Karcinom žaludku – výskyt a řešení komplikací chirurgické léčby. Rozhl Chir 2010;89 : 178–182.
29. Vrba R, Aujeský R, Neoral Č. Výsledky limitované resekce karcinomu gastroezofageální junkce. Rozhl Chir 2012;91 : 368–372.
30. Lee JH, Son SY, Lee CM, Ahn SH, Park DJ, et al. Morbidity and mortality after laparoscopic gastrectomy for advanced gastric cancer: results of a phase II clinical trial. Surg Endosc. 2013; Feb13. [Epub ahead of print].
31. Shim JH, Oh SI, Yoo HM, Jeon HM, Park CH, et al. Short-term outcomes of laparoscopic versus open total gastrectomy: a matched-cohort study. Am J Surg 2013;[Epub ahead of print]
32. Choi BS, Oh HK, Park SH, Park JM. Comparison of Laparoscopy-Assisted and Totally Laparoscopic Distal Gastrectomy: The Short-Term Outcome at a Low Volume Center. J Gastric Cancer 2013;13 : 44–50.
33. Zeng YK, Yang ZL, Peng JS, Lin HS, Cai L. Laparoscopy-assisted versus open distal gastrectomy for early gastric cancer: evidence from randomized and nonrandomized clinical trials. Ann Surg 2012;256 : 39–52.
34. Dostalík J, Martinek L, Satinský I, Richter V, Štigler J. Laparoskopická totální gastrektomie-naše první zkušenosti. Rozhl Chir 2003;82 : 353–356.
35. Škrovina M, Czudek S, Adamčík L, Otaševic A. Laparoscopy in the treatment of gastric cancer - our first experience. Surg Endosc 2005;19(Supplement):21.
36. Martínek L, Dostalík J, Guňka I, Guňková P. Laparoskopická totální gastrektomie. Rozhl Chir 2011;90 : 397–401.
37. Ninger V. Laparoskopické operace pro karcinom žaludku. Rozhl Chir 2012;91 : 454–456.
38. Adamčík L, Duda M, Škrovina M, Jínek T, Ferák I, et al. Laparoskopie v léčbě karcinomu žaludku. In: Ryska M, Zavoral M. Editoři. Neoplázie žaludku. Sylaby přednášek XXII. Jarní setkání loket 2013, 3. Postgraduální kurz společnosti pro gastrointestinální onkologii 29. 3. 2013. Loket nad Ohří. Praha: Společnost pro Gastrointestinální onkologii (SGO) 2013;91–102.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 9-
All articles in this issue
- Současné technické možnosti zvýšení peroperační bezpečnosti při mikrochirurgii mozkových aneuryzmat – souhrnný referát
- Jaterní a plicní metastázy kolorektálního karcinomu – zkušenosti Chirurgické kliniky FN v Plzni
- Nitrokloubní artrodéza při nestabilitě lumbosakrální páteře – první výsledky prospektivní studie
- Kouření a pooperační komplikace
- Raritná komplikácia po staplerovej hemoroidektómii
- Rekurentný subareolárny non- puerperálny absces prsníka s fistuláciami ductus lactiferi (Zuskas disease)
- Přípustná rizika v chirurgii z pohledu Medicíny založené na důkazech a hodnocení kvality chirurgické péče
-
Komplikace a rizika chirurgie nádorů horní části zažívacího traktu (Foregut)
I. část: Jícen -
Komplikace a rizika chirurgie nádorů horní části zažívacího traktu (Foregut)
II. část: Žaludek
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Kouření a pooperační komplikace
- Rekurentný subareolárny non- puerperálny absces prsníka s fistuláciami ductus lactiferi (Zuskas disease)
- Jaterní a plicní metastázy kolorektálního karcinomu – zkušenosti Chirurgické kliniky FN v Plzni
- Raritná komplikácia po staplerovej hemoroidektómii
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

