-
Medical journals
- Career
Divertikulární choroba tračníku – chirurgická léčba
Authors: M. Levý; P. Herdegen; K. Sutoris; J. Šimša
Authors‘ workplace: Chirurgická klinika 1. LF UK a Thomayerovy nemocnice, Praha přednosta: Doc. MUDr. J. Šimša, Ph. D.
Published in: Rozhl. Chir., 2013, roč. 92, č. 7, s. 408-413.
Category: Various Specialization
Práce je určena k postgraduálnímu vzdělávání lékařů
Overview
Úvod:
Chirurgická léčba zůstává i dnes, v době rozvoje řady miniinvazivních intervenčních technik, základem léčby komplikované divertikulitidy tračníku.Cíl:
Cílem práce je shrnout indikace chirurgické léčby u akutních i plánovaných stavů u osob s divertikulárním onemocněním tračníku.Metodika:
Přehled literatury a aktuálních názorů na indikace chirurgické léčby u nemocných s divertikulárním postižením tračníku.Závěr:
Práce popisuje indikace, typy výkonů, techniku i pooperační péči u nemocných, operovaných pro divertikulární postižení.Klíčová slova:
tračník – divertikulární choroba – chirurgická léčbaÚvod
Divertikulární choroba tračníku je onemocněním se stoupající incidencí v západní populaci. Prevalence se zvyšuje i v jednotlivých věkových kategoriích. U čtyřicetiletých je udáváno okolo 10 %, u pacientů starších 80 let je udáváno až 60 %. Většina pacientů s divertikulární chorobou je asymptomatická a léčbu nevyžaduje. Přes pokroky v konzervativní léčbě divertikulární choroby zůstává chirurgická intervence základní modalitou terapeutického přístupu, a to zejména u nemocných s komplikacemi. Indikační kritéria, rozsah resekce, nutnost dočasné nebo trvalé stomie a celkový přístup jsou vždy individuální. Cílem tohoto článku postgraduálního bloku je vytvořit přehled o akutních i plánovaných intervencích klasickým (otevřeným) chirurgickým přístupem. V současné době existuje několik klasifikací akutní divertikulitidy. Asi nejznámější z nich je z roku 1978, jejímž autorem je Hinchey [1] – Tab. 1. O něco komplexnější klasifikace je z roku 1999, autorů Hansena a Stocka [2] – Tab. 2. Klasifikace založená na CT kritériích pochází od Ambrosettiho [3] z roku 2002 – Tab. 3. V této práci budeme pro zjednodušení používat klasickou klasifikaci Hincheyho. Podle literárních údajů je 70 % akutních atak divertikulitidy nekomplikovaných a mohou být léčeny konzervativně [4]. Britská studie ukázala, že konzervativní léčba první ataky akutní divertikulitidy je účinná v 85 % případů, následné recidivy se objevují ve 2 % [5]. Další, dlouhodobá, studie udává podobné výsledky – u konzervativně léčených pacientů nedošlo v 68 % ke komplikacím ani k recidivě onemocnění [6].
Table 1. Hincheyho klasifikace 
Table 2. Hansen-Stockova klasifikace 
Table 3. Ambrosettiho klasifikace 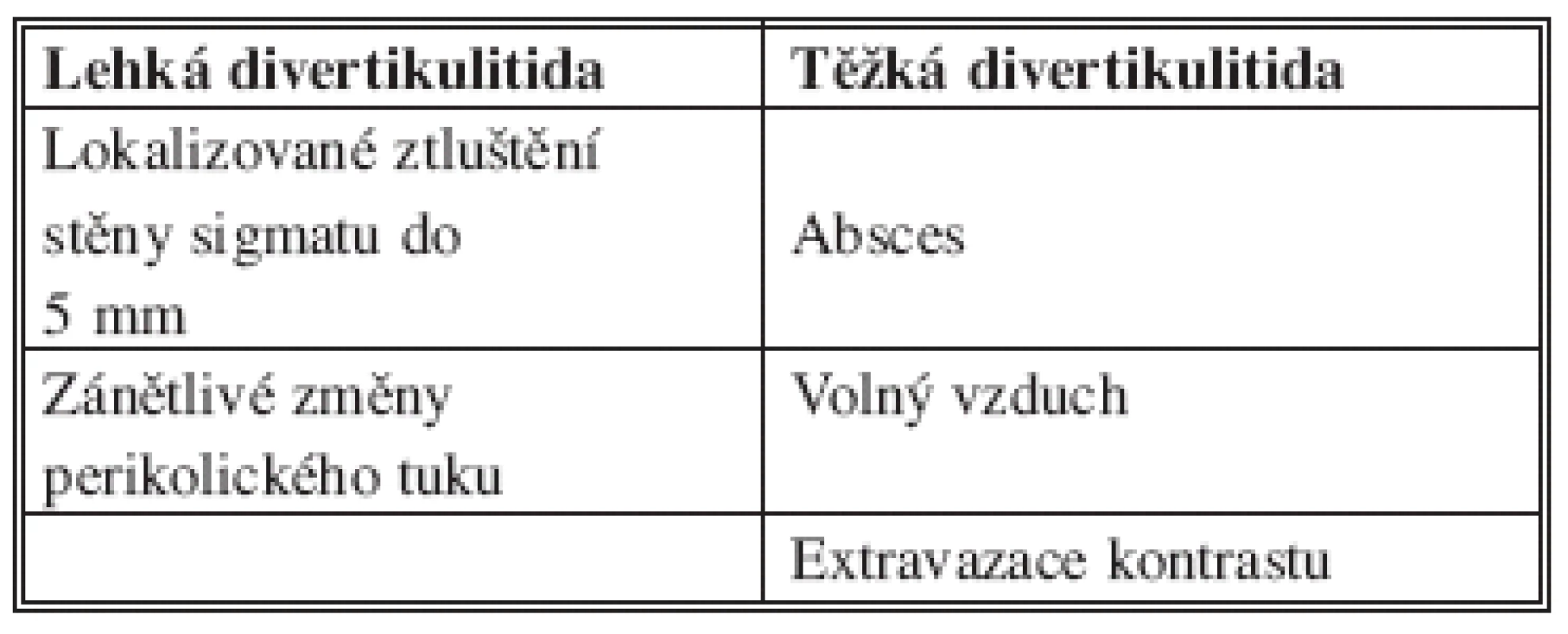
Metodika
Indikační kritéria chirurgické léčby
Akutní operace
K akutnímu operačnímu výkonu jsou indikováni pacienti s komplikacemi akutní divertikulitidy. Podle Hincheyho klasifikace jde o mezokolický nebo mezenteriální absces, pelvický absces a purulentní či sterkorální peritonitidu s perforací. K těmto komplikacím je ještě nutné přiřadit akutní krvácení z divertiklů. Z pozdních komplikací se chirurg zabývá zejména stenózou tračníku a chronickými píštělemi zevními nebo vnitřními do jiných orgánů. Ty jsou většinou řešeny elektivní operací. Stenóza tračníku může způsobit i akutní komplikaci – ileózní stav. Ta však na rozdíl od obstrukce střeva nádorem nebývá příliš častá. Jako příčina ileózního stavu levé poloviny tračníku se divertikulární choroba udává jen asi v 10 % případů.
Léčba abscesů – Hinchey I, II
Podle literárních údajů se uvádí, že přibližně 15 % nemocných, přijatých k hospitalizaci s akutní divertikulitidou, má na CT vyšetření popsán absces [7]. V minulosti byli prakticky všichni tito pacienti indikováni k chirurgické léčbě. V dnešní době však jsou k dispozici velmi účinná antibiotika a méně invazivní metody perkutánní drenáže abscesů pod USG nebo CT kontrolou. Počet pacientů, indikovaných k akutní operaci pro ohraničený absces, proto v posledních letech významně poklesl. Ambrosetti popisuje soubor 73 pacientů s abscesy při akutní divertikulitidě (59 % lokalizováno mezokolicky, 41 % v malé pánvi), léčených antibiotiky a CT navigovanou drenáží. Akutní operační výkon si vyžádalo pouze 18 % z nich. Důvody operační revize byly perzistující absces, rozvoj peritonitidy, střevní obstrukce nebo vytvoření píštěle. Elektivní operace byla provedena u 34 % pacientů. Celkem tedy k operačnímu řešení vůbec nedospělo 41 % nemocných [8]. Obdobné výsledky popisují i jiní autoři, někteří používají kromě transparietální drenáže i drenáž transrektální [9,10]. Před vyjmutím drenáže po vyhojení abscesu je doporučován nástřik drénu kontrastní látkou k vyloučení střevní píštele [11]. Otevřená chirurgická intervence by proto dnes v případě ohraničených abscesů měla být indikována pouze při neúspěchu minimálně invazivních metod [12].
Léčba perforované divertikulitidy – Hinchey III, IV
Historicky prvním operačním přístupem bylo provedení kolostomie s drenáží dutiny břišní, ve druhé fázi proběhla resekce a ve třetí – případně – byla konstruována anastomóza. Od 70. let minulého století se přístup radikálně změnil, a to ve prospěch resekce postiženého úseku střeva s vyvedením kolostomie – operace podle Hartmanna. Od 90. let minulého století došlo k dalšímu vývoji a stále více se dnes prosazuje provedení resekce postiženého úseku střeva s primární anastomózou [12,13,14]. Metaanalýza, provedená z 98 souborů pacientů a čítající 1600 pacientů, ukazuje na nižší mortalitu u pacientů s primární anastomózou v porovnání s Hartmannovou operací [16]. Tento výsledek je však obtížně interpretovatelný, neboť nešlo o randomizované studie. Hartmannova operace je navíc většinou indikována u nemocných v těžkém stavu, často s difuzní sterkorální peritonitidou. Srovnatelné výsledky v mortalitě přináší další studie, kde jsou pacienti již rozděleni do skupin podle závažnosti nálezu [17]. Minimálně invazivní přístup u pacientů v Hincheyho stadiu 3 popisuje OęSullivan v roce 1996, který nemocné léčil primárně peritoneální laváží a drenáží za použití laparoskopického přístupu [18]. Dobré výsledky s metodou popisují i další autoři. Morbidita i mortalita takto léčených pacientů je ve srovnání s pacienty léčenými jinak srovnatelná, pravděpodobnost založení stomie však byla nižší [19,20]. Postupy pro léčbu divertikulární choroby pro toto stadium (perforovaná divertikulitida bez sterkorální peritonitidy) již dle EBM tuto metodu doporučují [21]. V současnosti probíhá několik randomizovaných studií, které by měly potvrdit či vyvrátit možnou přednost této metody. Asi největší z nich probíhá v Holandsku (Ladies trial) [22].
Krvácení z divertiklů tračníku
Divertikulární postižení tračníku je nejčastější příčinou krvácení z dolní etáže zažívacího traktu, představuje cca 30–50 % těchto případů. Udává se, že asi u 15 % nemocných s divertikulární chorobou se v průběhu choroby objeví krvácení. Krvácení je obvykle náhlé, bezbolestné, ve velkém objemu a zhruba u třetiny nemocných vyžaduje podání krevních převodů [23]. V 70–80 % případů se však spontánně zastaví. Je-li pochybnost o zdroji krvácení v dolní části zažívacího traktu, má být vždy provedena i gastroskopie. Zajímavé je, že podle provedených sledování bývá krvácení častěji spojeno s divertikly lokalizovanými v pravé části tračníku (65 %). Divertikulitidou pravého tračníku však onemocní pouze asi 32 % pacientů [24]. Přesto, vzhledem k daleko častější lokalizaci divertiklů na levém tračníku, je zdrojem krvácení nejčastěji oblast sigmatu. Chirurgická léčba krvácející divertikulitidy nastupuje v případě neúspěchu konzervativních, endoskopických a invazivně radiologických metod. Pacienti s krvácením jsou primárně indikováni k vyšetření endoskopickému, které zároveň umožňuje intervenci ve smyslu zástavy krvácení (opich, klip…). V případě neúspěchu endoskopické hemostázy přichází v úvahu akutní mezenterická angiografie a embolizace. Některá pracoviště také využívají možnost akutní irrigografie s cílem obturace krvácejících divertiklů baryovou kontrastní látkou. Při neúspěchu výše uvedených metod a pokračujícím krvácení je nutná resekce postiženého úseku střeva. Klíčová je přesná předoperační lokalizace zdroje krvácení na tračníku. Jen tak je možné správně zvolit rozsah resekce a postihnout jeho příčinu. Pro identifikaci zdroje krvácení jsou opět zásadní koloskopie a/nebo angiografie. Pro angiografickou identifikaci zdroje je nutné krvácení v minimálním množství 1,0–1,3 ml/min. Koloskopické vyšetření může být obtížně proveditelné především pro špatnou přípravu střeva. Některá pracoviště proto u oběhově stabilních nemocných používají rychlou přípravu střeva podáním Fortransu do NG sondy a provedením koloskopie přibližně za 2 hodiny. Přes veškeré diagnostické úsilí se u 30–40 % nemocných nepodaří před výkonem zdroj krvácení bezpečně identifikovat. Není-li možná jeho bezpečná identifikace ani peroperačně, je nutné provést subtotální kolektomii. Urgentní chirurgické řešení je indikováno u oběhově nestabilních pacientů, u kterých selhává konzervativní léčba. Operační řešení vyžadují také nemocní s nutností opakovaných krevních převodů – více než 6 jednotek erytrocytární masy za 24 hodin. V neposlední řadě jsou k operaci indikováni nemocní s opakovanými atakami krvácení [25].
Elektivní operace
Pacienti, kteří prodělali akutní ataku nebo opakované ataky divertikulitidy, krvácení nebo u kterých je prokázána stenóza tračníku, jsou indikováni k plánované chirurgické léčbě. Rozhodnutí o operaci je však vždy vysoce individuální s ohledem na věk, komorbidity a další faktory nemocných.
Operace pro recidivující nebo stenózující divertikulitidu
Cílem plánované operace nemocných po proběhlé atace nekomplikované akutní divertikulitidy je zamezení dalších, potenciálně závažnějších epizod. Historická data ukazují, že pravděpodobnost vzniku druhé ataky divertikulitidy u pacientů po prvním projevu nemoci je 25 % [26]. Novější data uvádějí rozptyl ještě širší v rozmezí 2–50 %, při ročním riziku 2 % [27]. Pacienti s opakujícími se epizodami divertikulitidy byli původně považováni za mnohem rizikovější pro vznik dalších komplikací (až v 60 %), což vedlo k doporučení pro plánovanou resekci po dvou epizodách akutní divertikulitidy [28]. Z toho vycházela známá doporučení American Society of Colon and Rectal Surgeons [29]. V těchto pracích byla za epizodu akutní divertikulitidy považována ta, která si vyžádala léčbu za hospitalizace. S rozvojem antibiotické léčby a s dalšími možnostmi ambulantní péče je však nutno tuto definici přehodnotit. Širší podávání antibiotik při bolestech v levém dolním kvadrantu břicha bez objektivního průkazu akutní divertikulitidy může působit nejasnosti o počtu atak v anamnéze. Nová data udávají riziko komplikací 16 % u první ataky divertikulitidy, v porovnání s 6 % u dalších atak [30] a současně i nižší mortalitu (2,5 %) u relapsu ve srovnání s 10 % u první epizody [31]. Na základě faktu, že riziko relapsu komplikované divertikulitidy je nižší, a současně, díky novým, méně invazivním metodám si komplikace divertikulitidy vyžádají operační revizi méně často, změnila American Society of Colon and Rectal Surgeons v roce 2006 svá doporučení, která již nejsou založena na počtu proběhlých divertikulitid [32]. Pokud je pacient imunokompromitován (imunosupresivní léčba, steroidy, jiné závažné choroby, AIDS apod.) jsou rizika závažných komplikací divertikulitidy vyšší. Zde je nutno uvažovat o elektivním výkonu již po první atace [33]. Po první atace by také měli být indikováni k plánované resekci ti nemocní, u nichž došlo ke komplikaci akutní divertikulitidy. Další skupinou, u níž je doporučována resekce již po první atace, jsou osoby mladší 50 let. U nich bývá průběh atak divertikulitidy popisován jako těžší, s vyšší mírou rizika komplikací [34,35]. Otázkou však je, zda u těchto pacientů opravdu šlo o první ataku, zda předchozí ataky nebyly diagnostikovány nebo byly mylně interpretovány a léčeny antibioticky pod jinou diagnózou. Aktivní chirurgický přístup po první atace u mladších nemocných přináší výhody plynoucí z nižšího počtu komplikací a rychlejší rekonvalescence, dané nižší mírou komorbidit [36]. K dalším rizikům komplikovanějšího průběhu patří nízká hladina albuminu, užívání steroidů, chronická obstruktivní bronchopulmonální nemoc a chronické renální selhávání [37,38]. Také u těchto pacientů se doporučuje aktivnější chirurgický přístup.
Obdobný radikální chirurgický přístup byl v západních zemích doporučován také u méně časté divertikulitidy pravého tračníku. V některých publikacích je průběh pravostranné divertikulitidy udáván jako agresivnější [39]. U tohoto typu postižení tlustého střeva navíc můžeme mnohem častěji chybovat v diagnóze, typické obtíže mohou být vydávány za příznaky akutní apendicitidy či nespecifického střevního zánětu (IBD). V prvním případě pak je pacient indikován k operačnímu řešení dříve, v druhém nemusí být indikován i po několika atakách. Některé novější práce však indikační kritéria mění k mnohem konzervativnějšímu přístupu a konzervativní terapii doporučují u starších osob i po několika atakách akutní divertikulitidy [40].
V neposlední řadě musíme zvážit i fakt, že také elektivní výkon je zatížen nemalým rizikem. Mortalita plánované resekce tračníku se udává mezi 1–2,3 %, nutnost vyvedení stomie až v 10 % a riziko relapsu onemocnění mezi 2,6–10 % [41]. Obecně však lze konstatovat, že akutní divertikulitida s difúzní peritonitidou je závažnou diagnózou s vysokou morbiditou a mortalitou [42]. Správně indikovaným plánovaným výkonem lze této život ohrožující situaci předejít.
Léčba píštělí
Píštěle se objevují přibližně u 2 % nemocných s komplikovanou divertikulární chorobou. Vznikají spontánní perforací perikolického abscesu do některého z přilehlých orgánů s tvorbou vnitřní píštěle. Druhou možností je provalení abscesu navenek přes kůži s vytvořením zevní píštěle. Píštěle se vyskytují přibližně 2krát častěji u mužů než u žen, dále pak u nemocných po předchozích břišních operacích a u osob imunokompromitovaných. Nejčastěji nacházíme píštěle do močového měchýře (65 %) a do pochvy (25 %). Méně časté jsou fistulace do kliček tenkého střeva nebo zevně na kůži [43].
Rozsah resekce
Zásadní zásadou při elektivní operaci pro divertikulární nemoc je odstranění celého nemocného segmentu střeva. To ovšem nemusí vždy znamenat odstranění celého úseku střeva s divertikly. Panuje vcelku jednotný názor na vedení distální linie resekce. U nejčastějšího typu postižení, tj. u divertikulózy sigmatu, je resekováno celé sigma. Již v 80. letech minulého století bylo prokázáno, že riziko recidivy divertikulitidy při ponechání distální části sigmatu je dvojnásobné ve srovnání s linií resekce vedenou na horním rektu [44]. Novější práce toto potvrzují [45]. Rizikové tak mohou být především dvoudobé výkony, kdy při akutní operaci pro perforaci s peritonitidou je proveden minimální výkon (resekce podle Hartmanna), při kterém může být část aborálního sigmatu ponechána. Při následné obnově kontinuity se proto doporučuje zbytek sigmatu „doresekovat“ a anastomózu provádět na horní rektum, těsně nad úrovní peritoneální řasy. Kritéria pro rozsah proximální resekce jsou méně jednoznačná. U mnoha pacientů je postižení divertikly směrem proximálním mnohem rozsáhlejší, než je úsek střeva, ve kterém proběhl akutní zánět, pro který je pacient indikován k operaci. Zde je nutno zvážit na jedné straně snížení rizika dalších atak při odstranění většího úseku střeva, na druhé straně však je nutné myslet na komplikace extenzivnějších výkonů a na co největší zachování funkce tlustého střeva. Obecně se dá říci, že operačním zákrokem odstraňujeme zánětlivě změněnou část střeva, ne divertikulární chorobu jako takovou.
Operační výkony
Pomineme-li historické výkony, které byly na tlustém střevě prováděny v souvislosti s divertikulární chorobou, jako myotomie, divertikulektomie, sutura perforace s omentoplastikou či invaginace divertiklu, lze obecně definovat čtyři možné přístupy v chirurgické léčbě akutní divertikulitidy:
- primární drenážní výkon, následně s možností resekce střeva a anastomózy,
- resekční výkon s primární anastomózou,
- resekční výkon bez primární anastomózy (Hartmannova operace), s možností provedení anastomózy odloženě,
- založení stomie bez resekce střeva plus drenáž, resekce a anastomóza v druhé době.
Opět je nutné konstatovat, že volba operačního přístupu musí být přísně individuální a většinou je rozhodnutí o typu výkonu provedeno až podle lokálního nálezu v dutině břišní. Obecně lze konstatovat, že historický vývoj vede od trvalých přes dočasné stomie ke stále více narůstajícímu počtu primárních resekcí s anastomózou, a to i u výkonů akutních [46]. U akutních výkonů patří k nejdůležitějším prognostickým faktorům včasnost intervence [47].
Primárně drenážní výkon
Primárně drenážní výkon, klasicky či laparoskopicky, je indikován především při revizích pro náhlou příhodu břišní, kdy není diagnóza akutní divertikulitidy známá. Při výkonu je nalezena akutní divertikulitida, nicméně bez dalších komplikací, zejména bez perforace střeva. V dnešní době je stále více, především zahraničními autory, preferovaná drenážní laparoskopická operace i u perforované divertikulitidy, kde není sterkorální kontaminace dutiny břišní. Výkon je nenáročný, pacienta zatěžuje jen minimálně a může pomoci překlenout akutní stadium onemocnění k eventuálnímu resekčnímu výkonu po přípravě v druhé době.
Resekce střeva s primární anastomózou
U elektivních výkonů, ať už na připraveném či nepřipraveném střevě (ERAS), je metodou první volby. Pouze v případě víceméně neočekávaných komplikací či nečekané přítomnosti akutního zánětu většího rozsahu či perikolického abscesu je prováděna Hartmannova operace. U výkonů akutních, obzvláště při perforaci a difúzní sterkorální peritonitidě, bylo provedení primární anastomózy v minulosti hodnoceno jako příliš rizikové. Současné studie však ukazují, že provedení primární anastomózy i u výkonů akutních je bezpečné, obzvláště je-li založena dočasná ileostomie [48,49]. Resekce střeva s primární anastomózou vykazuje kratší dobu hospitalizace a nižší morbiditu i mortalitu ve srovnání s etapovými výkony.
Resekční výkon bez primární anastomózy (Hartmannova operace)
Resekční výkon bez primární anastomózy je indikován především u akutní divertikulitidy s perforací, v terénu sterkorální peritonitidy s abscesy břišní dutiny, u polymorbidních pacientů v těžkém celkovém stavu, s rozvinutou sepsí a multiorgánovým selháváním [50]. Velkou nevýhodou tohoto výkonu je střevní vývod. Ten je sice možno s odstupem (obvykle 6 týdnů až 3 měsíců) zrušit a provést anastomózu, část pacientů však již nemusí být k druhé operaci indikována pro nedobrý celkový stav a rizika spojená s dalším operačním výkonem. Řada nemocných také další operaci sama odmítá. Pokud se tedy chystáme provést resekci podle Hartmanna, musíme s ní často počítat jako s výkonem definitivním. U pacientů stabilních, s benigní diagnózou a absencí sterkorální peritonitidy bychom se měli této operaci pokud možno vyhnout.
Provedení stomie bez resekce střeva + drenáž
Tento typ výkonu – v minulém století velmi rozšířený, Mayo 1907 [51] – používáme v dnešní době minimálně. Nicméně v době miniinvazivních přístupů získává znovu své místo akutní laparoskopická revize s laváží a drenáží dutiny břišní, a to i u perforované divertikulitidy.
Závěr
Klíčem k úspěšné léčbě akutní divertikulitidy je řádné klinické vyšetření, využití moderních zobrazovacích metod, identifikace vysoce rizikových pacientů a pečlivě zvolená strategie operačního výkonu. Nekomplikovaná divertikulitida se léčí konzervativně. Dle evidence based medicine by abscesy související s atakou divertikulitidy měly být léčeny CT nebo USG navigovanou drenáží v kombinaci s antibiotickou léčbou. Doporučení týkající se chirurgické léčby perforované divertikulitidy se posouvají k méně invazivním procedurám: laparoskopické revizi s laváží a drenáží u Hincheyho stadia 3. V případě perforované divertikulitidy se sterkorální peritonitidou je indikováno klasické operační řešení – ať už s primární anastomózou či bez ní. Včasnost intervence patří k nejdůležitějším prognostickým faktorům. U elektivních výkonů bychom měli preferovat resekční výkon s primární anastomózou, Hartmannova operace zde přichází v úvahu pouze v případě komplikací. Podle možností pracoviště a erudice týmu je dnes možné u akutních i plánovaných výkonů zvážit možnost laparoskopické revize a eventuálně i laparoskopické resekce.
MUDr. Miroslav Levý, Ph.D.
Chirurgická klinika 1. LF UK a TN
Vídeňská 800
140 59 Praha 4 – Krč
e-mail: miroslav.levy@ftn.cz
Sources
1. Hinchey EJ, Schaal PGH, Richards GK. Treatment of perforated diverticular disease of the colon. Adv Surg 1978;12 : 85–109.
2. Hansen O, Stock W. Prophylaktische operation bei der divertikelkrankheit des kolons – stufenkonzept durch exakte stadieinteilung. Langenbecks Arch Chir (Suppl II) 1999 : 1257–60.
3. Ambrosetti P, Becker C, Terrier F. Colonic diverticulitis: impact of imaging on surgical management – a prospective study of 542 patients. Eur Radiol 2002;12 : 1145–1149.
4. Kaiser AM, Jiang JK, Lake JP, et al. The management of complicated diverticulitis and the role of computed tomography. Am J Gastroenterol 2005;100,4 : 910–7.
5. Sarin S, Boulos PB. Long-term outcome of patients presenting with acute complications of disease.Ann R Coll Surg Engl 1994;76 : 117–20.
6. Chautems RC, Ambrosetti P, Ludvig A, et al. Long-term follow-up after first acute episode of sigmoid diverticulitis: Is surgery mandatory? A prospective study of 118 patients. Dis Colon Rectum 2002;45 : 962–6.
7. Bahadursingh AM, et al. Spectrum of disease and outcome of complicated diverticular disease. Am J Surg 2003;186 : 696–701.
8. Ambrosetti P, Chautems R, Soravia C, et al. Long-term outcome of mesocolic and pelvic diverticular abscesses of the left colon: a prospective study of 73 cases. Dis Colon Rectum 2005;48 : 787–91.
9. Siewert B, Tye G, Kruskal J, et al. Impact of CT-guided drainage in the Treatment of Diverticular Abscesses: Size Matters. AJR 2006;186 : 680–686.
10. Durmishi Y, Gervaz P, Brandt D, et al. Results from percutaneous drainage of Hinchey stage II diverticulitis guided by computer tomography scan. Surg Endosc 2006;20 : 1129–33.
11. DeStigter KK, Keating DP. Imaging update: acute colonic diverticulitis. Clin Colon Rectal Surg 2009;2,3 : 147–55.
12. Andersen JCH, Bundgaard L, ElbrŅnd H, Laurberg S, Walker LR, StŅvring J. Danish national guidelines for treatment of diverticular disease. Dan Med J 2012;59,5:C4453.
13. Hoemke M, Treckmann J, Schmitz R, et al. Complicated diverticulitis of the sigmoid: a prospective study concerning primary resection with secure primary anastomosis. Dig Surg 1999; 16 : 420–4.
14. Umbach TV, Dorzio RA. Primary resection and anastomosis for perforated left colon lesions. Am Surg 1999;65 : 931–33.
15. Richter S, Lindemann W, Kollmar O, et al. One stage sigmoid colon resection for perforated diverticulitis (Hinchey stages III and IV) World J Surg 2006;30 : 1027–32.
16. Salem L, Flum DR. Primary anastomosis or Hartmann’s procedure for patients with diverticular peritonitis? A systematic review. Dis Colon Rectum 2004;47 : 1953–64.
17. Constantinides VA, Tekkis PP, Athanasiou T et al. Primary resection with anastomosis vs. Hartmann procedure in nonelective surgery for acute colonic diverticulitis: a systematic review. Dis Colon Rectum 2006;49,7 : 966–81.
18. O’Sullivan GC, Murphy D, O’Brien MG et al. Laparoscopic management of generalised peritonitis due to perforated colonic diverticula. Am J Surg 1996;171 : 432–4.
19. Taylor CJ, Layani L, Ghusn MA, et al. Perforated divertikulitis managed by laparoscopic lavage. ANZ J Surg 2006;76,11 : 962–5.
20. Karoui M, Champault A, Pautrat K, et al. Laparoscopic peritoneal lavage or primary anastomosis with defunctioning stoma for Hinchey 3 complicated diverticulitis: results of a comparative study. Dis Colon Rectum2009;52 : 609–15.
21. Andersen JCH, Bundgaard L, ElbrŅnd H, Laurberg S, Walker LR, StŅvring J. Danish national guidelines for treatment of diverticular disease. Dan Med J 2012;59,5:C4453.
22. Swank HA, Vermeulen J, Lange JF, et al. The Ladies trial: laparoscopic peritoneal lavage or resection for purulent peritonitis and Hartmann‘s procedure or resection with primary anastomosis for purulent or faecal peritonitis in perforated diverticulitis. BMC Surg 2010;10 : 29.
23. Young-Fadok TM, Roberts PL, Spencer MP, Wolff BG. Colonic diverticular disease. Curr Prob Surg 2000;37 : 457–514.
24. Faucheron JL, Roblin X, Bichard P, Heluwaert F. The prevalence of right sided colonic diverticulosis and diverticular haemorrhage. Colorectal Dis. 2013. http://onlinelibrary.wiley.com/doi/10. 1111/codi.12137/abstract;jsessionid=BAF67EE541BE8E74ABC6F05CF1E97CE3.d03t01
25. Murphy T, Hunt RH, Fried M, Krabshuis JH. World Gastroenterology Organisation Practice Guidelines: Diverticular Disease (online) Dostupný na WWW:http://www.worldgastroenterology. org/assets/downloads/en/pdf/guidelines/07_diverticular_disease.pdf
26. Parks T G. Natural history of diverticular disease of the colon. Clin Gastroenterol 1975;4 : 53–69.
27. Broderick-Villa G, Burchette RJ, Collins JC, et al. Hospitalization for acute diverticulitis does not mandate routine elective colectomy. Arch Surg 2005;140 : 576–581.
28. Farmakis N, Tudor R G, Keighley M R. The 5-year natural history of complicated diverticular disease. Br J Surg 1994;81 : 733–735.
29. Wong W D, Wexner S D, Lowry A, et al. Practice parameters for the treatment of sigmoid divertikulitis – supporting documentation. The Standards Task Force. The American Society of Colon and Rectal Surgeons. Dis Colon Rectum. 2000;43 : 290–297.
30. Pittet O, Kotzampassakis N, Schmidt S, et al. Recurrent left colonic episodes: more sever than the initial diverticulitis? World J Surg 2009;33,3 : 547–52.
31. Somasekar K, Foster ME, Haray PN. The natural history of diverticular disease: Is there a role for elective colectomy. J R Coll Surg Edinb 2002;47 : 481–2.
32. Rafferty J, Shellito P, Hyman NH, et al. Recommandations of the standards commitee, ASCRS practice parameters for sigmoid diverticulitis. Dis Colon Rectum 2006;49 : 939-44.
33. Tyau E S, Prystowsky J B, Joehl R J, Nahrwold D L. Acute diverticulitis. A complicated problem in the immunocompromised patient. Arch Surg 1991;126 : 855–858.
34. Minardi A J, Jr, Johnson L W, Sehon J K, Zibari G B, McDonald J C. Diverticulitis in the young patient. Am Surg 2001;67 : 458–461.
35. Broderick-Villa G, Burchette RJ, Collins JC, et al. Hospitalization for acute diverticulitis does not mandate routine elective colectomy. Arch Surg 2005;140 : 576–581.
36. West S D, Robinson E K, Delu A N, Ligon R E, Kao L S, Mercer D W. Diverticulitis in the younger patient. Am J Surg 2003; 186 : 743–746.
37. Yoo PS, Garg R, Salamone LF, et al. Medical comorbidities predict the need for colostomy for complicated and recurrent diverticulitis. Am J Surg 2008;196 : 710–4.
38. Klarenbeek BR, Samuels M, van der Wal MA, et al. Indications for elective sigmoid resection in diverticular disease. Ann Surg 2010;251,4 : 670–4.
39. Fang J F, Chen R J, Lin B C, Hsu Y B, Kao J L, Chen M F. Aggressive resection is indicated for cecal diverticulitis. Am J Surg 2003;185 : 135–140.
40. Komuta K, Yamanaka S, Okada K, et al. Toward therapeutic guidelines for patients with acute right colonic diverticulitis. Am J Surg 2004;187 : 233–237.
41. Collins D, Winter DC. Elective resection for diverticular disease: An evidence-based review. World J Surg 2008;32 : 2429–33.
42. Zonča P, Jacobi CA, Meyer GP. Současný pohled na chirurgickou léčbu divertikulární choroby. Rozhl Chir 2009;88,10 : 568–576.
43. Pontari MA, McMillen MA, Garvey RH, Ballantyne GH. Diagnosis and treatment of enterovesical fistulae. Am Surg 1992; 58 : 258–63.
44. Benn P L, Wolff B G, Ilstrup D M. Level of anastomosis and recurrent colonic diverticulitis. Am J Surg 1986;151 : 269–271.
45. Thaler K, Baig MK, Berho M, et al. Determinants of recurrence after sigmoid resection for uncomplicated diverticulitis. Dis Colon Rectum 2003;46 : 385–8.
46. Regenet N, Pessaux P, Hennekinne S, et al. Primary anastomosis after intraoperative colonic lavage vs. Hartmann‘s procedure in generalized peritonitis complicating diverticular disease of the colon. Int J Colorectal Dis 2003;18 : 503–507.
47. Adamová Z. Divertikulární nemoc tračníku. Rozhl Chir 2011;90, 8 : 463–477.
48. Bahadursingh A M, Virgo K S, Kaminski D L, Longo W E. Spectrum of disease and outcome of complicated diverticular disease. Am J Surg 2003;186 : 696–701.
49. Gooszen A W, Gooszen H G, Veerman W, et al. Operative treatment of acute complications of diverticular disease: primary or secondary anastomosis after sigmoid resection. Eur J Surg.2001;167 : 35–39.
50. Veselý V, Černý V, Geiger J, Šebor J. Resekce tlustého střeva podle Hartmanna – metoda stále živá. Rozhl. Chir. 2006; 85;6 : 277–279.
51. Mayo WJ, Wilson LB, Griffin HZ. Acquired divertikulitis of the large intestine. Surg Gynecol Obstet 1907;5 : 8–15.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 7-
All articles in this issue
- Kdy potřebuje chirurgický pacient parenterální výživu
- Staplerová linie u sleeve resekce žaludku
- Peroperační CT navigace u operací páteře a pánve: první zkušenosti
- CT – diagnostika zlomeniny lopatky
- Opakovaná reoperace selhané DHS: klinická a biomechanická analýza – kazuistika
- Ileocékalna aktinomykóza – kazuistika
- Divertikulární choroba tračníku – zobrazovací metody
- Divertikulární choroba tračníku – chirurgická léčba
- Laparoskopická resekce sigmatu pro divertikulární chorobu
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Laparoskopická resekce sigmatu pro divertikulární chorobu
- Divertikulární choroba tračníku – chirurgická léčba
- Divertikulární choroba tračníku – zobrazovací metody
- Staplerová linie u sleeve resekce žaludku
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

