-
Medical journals
- Career
Zlomeniny pilonu tibie – krátké shrnutí problematiky a kazuistiky
Authors: M. Sedlář; K. Chrz
Authors‘ workplace: I. chirurgická klinika 1. LF UK a VFN v Praze, přednosta: prof. MUDr. Zdeněk Krška, CSc.
Published in: Rozhl. Chir., 2012, roč. 91, č. 5, s. 271-275.
Category: Case Report
Overview
Zlomeniny distální tibie jsou závažným poraněním pohybového aparátu, jejich léčba je i při dostatečné erudici personálu a materiálovém vybavení pracoviště poměrně obtížná.
Autoři prezentují soubor 41 nemocných operovaných za 5leté období a na 4 kazustikách demonstrují nejčastěji užívané vlastní varianty léčby.Klíčová slova:
zlomeniny pilonu – tibieÚvod
Zlomeniny pilonu tibie jsou jednou z nejzávažnějších zlomenin dolní končetiny. Jejich vážnost je dána hned několika faktory. Většinou se jedná o vysokoenergetická poranění s častým poškozením měkkých tkání v okolí zlomeniny, velmi často se jedná o zlomeniny otevřené. Dostatečná stabilizace kostních fragmentů je velmi obtížná, tendence k hojení jak měkkých tkání, tak i kosti je nízká z důvodu uložení kosti těsně pod kůží a jen nízkého cévního zásobení. Poranění proto většinou zanechávají trvalý anatomický a funkční defekt.
Metodika
Na vlastním materiálu autoři prezentují výsledky léčení těchto zlomenin na klinice za posledních 5 let ve srovnání s výsledky dosahovanými na klinice u stejné diagnózy před 30 lety. Krátce shrnují i možnosti diagnostiky a léčby, demonstrují několik kazuistik z vlastního pracoviště.
Etiologie a historie problematiky
Zlomeniny pilonu jsou způsobeny nejčastěji působením vysokoenergetického axiálního násilí. Příčinou úrazů bývají pády z výšky, někdy i docela malé, na nataženou nebo polonataženou končetinu. Často bývají součástí dopravních poranění. Většinou se jedná o automobilová neštěstí, v poslední době zejména úrazy na motocyklech vyšších kubatur.
Poprvé byly v literatuře popsány francouzským autorem Étiennem Destotem v roce 1911 – pilon je ve francouzštině výraz pro drticí paličku hmoždíře [1, 2, 3]. O jejich závažnosti vypovídá i to, že ještě v roce 1959 Jergensen považoval otevřenou repozici a osteosyntézu tříštivých zlomenin za nemožnou a byly indikovány výhradně ke konzervativní léčbě, jakkoli nebyly její výsledky uspokojivé. Rovněž významný český traumatolog prof. Wondrák napsal, že „léčení supramaleolárních zlomenin je svízelné a nepřináší uspokojení ni lékaři, ni jeho pacientovi“ [4].
Teprve s nástupem nových implantátů ve druhé polovině minulého století byla v roce 1960 společnostmi AO/OTA formulována doporučení otevřené repozice a osteosyntézy nitrokloubních zlomenin. Výsledky operační léčby byly lepší než u konzervativní terapie, ale pouze v případech poranění nízkou energií násilí, tedy bez výraznějších poškození měkkých tkání. V oblasti distálního bérce je kost kryta měkkými tkáněmi jen velmi slabou vrstvou, takže snadno dochází ke vzniku otevřených zlomenin. Fasciové lože je poměrně pevné, a riziko kompartement syndromu tudíž vysoké, prokrvení je zde chudé. Z toho rezultuje snížená hojivá schopnost měkkých tkání a zvýšené riziko infekce.
Proto při aplikaci principů otevřené anatomické repozice a stabilní osteosyntézy u vysokoenergetických poranění (např. motocyklových nehod) zůstávaly výsledky léčby nadále neuspokojivé z důvodů komplikací hojení měkkých tkání.
Zavedení nových implantátů (LCP) a techniky podvlékané dlahy mělo pozitivní vliv na výsledky léčby i u vysokoenergetických poranění s poškozením kožního krytu a dalších měkkých tkání [5, 6, 7, 8, 9]. Stanovení správného algoritmu léčby zůstává jako nelehký problém i pro zkušeného traumatologa.
Klasifikace
Nejčastěji užívaná je klasifikace typu zlomenin dle AO. (Obr. 1). Stav měkkých tkání popisuje klasifikace dle Oesterna a Tscherneho, podle které jsou zlomeniny děleny na:
Image 1. Klasifikace zlomenin dle AO Fig. 1: Classification of fractures according to AO 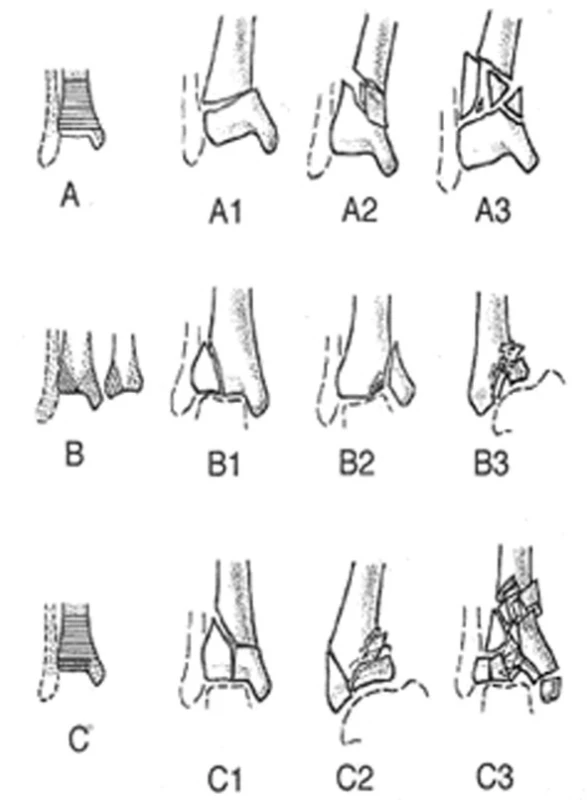
Zavřené: stupeň 0–4
Otevřené: stupeň 1–4
Diagnostika
Anamnéza – zhodnocení mechanismu a intenzity úrazového děje a klinické vyšetření s posouzením stavu měkkých tkání a eventuálního neurovaskulárního deficitu je stále základem pro stanovení správného algoritmu léčby.
Klasické RTG projekce je nutno u zlomenin typu B2-C doplnit o CT vyšetření s eventuální 3D rekonstrukcí, v případě rozsáhlé devastace měkkých tkání s možným kompromitovaným cévním zásobením i CT-angio nebo angiografií.
Terapie
Konzervativní léčba sádrovou imobilizací je vyhrazena pro nedislokované zlomeniny typu A1, B1 s minimálním otokem. Je však třeba pomýšlet na ztrátu korektního postavení v sádře po opadnutí otoku. Semikonzervativní léčba skeletální trakcí je opuštěna, neboť zpravidla není dosaženo korektní repozice, což vede ke vzniku postimmobilizačního syndromu.
Operační léčba je indikována u otevřených zlomenin, dislokovaných zlomenin, zejména nitrokloubních a to, je-li rozestup fragmentů více než 2 mm anebo schůdková deformace kloubní plochy více než 1 mm a při rotačních úchylkách [10, 11, 12, 13], k neodkladné operaci jsou rovněž indikovány zlomeniny s porušením cévního zásobení a zlomeniny s rozvíjejícím se kompartement syndromem.
Z operačních technik pak u zlomenin typu A, B1, C1 je indikována definitivní stabilizace šrouby, úhlově stabilními dlahami – technikou podvlékané dlahy nebo speciálním tibiálním hřebem.
V literatuře je udávané procento těchto „benigních“ zlomenin kolem 20 % [12], většinou však jde o zlomeniny typu B2, C2,3.
Tyto zlomeniny jsou rovněž provázeny významnou devastací měkkých tkání se všemi negativními důsledky pro hojení. V těchto případech je indikováno naložení zevní fixace (ZF) s co možná nejlepší primární repozicí na ZF a sanací měkkých tkání (fasciotomie, VAC systém) a konverze na definitivní osteosyntézu po 10–14 dnech, pokud to stav měkkých tkání dovolí. Správně naložený ZF může být i definitním typem syntézy. Přemosťující ZF jako nejlepší stabilizace a prevence komplikací na krytu měkkých tkání je i korektním východiskem v pohotovostní službě, pokud není k dispozici traumatolog zabývající se těmito typy poranění.
Strategie definitivní osteosyntézy se odvíjí od stupně postižení fibuly. Pokud lze fibulu rekonstruovat se správným obnovením délky, začíná osteosyntéza na fibule – korektní repozice a stabilní osteosyntéza, následuje otevřená repozice a stabilní OS kloubní plochy fibuly s přemostěním defektu a eventuálně spongioplastikou. V případě komplexní zlomeniny fibuly je prvotně syntézována tibie s přemostěním defektu + spongiplastikou a poté fibula. Operační přístup se nejčastěji užívá Kocherův k fibule + rozsáhlý anteromediální k tibii.
Další možností je rozsáhlý anterolaterální přístup, ze kterého je ošetřena fibula a dosažitelná část tibie + limitovaný přístup k vnitřnímu kotníku ke stabilizaci mediálního pilíře. Diskutováno je užití turniketu, na našem pracovišti vzhledem k primárně kompromitovanému cévnímu zásobení turniket v této lokalizaci nepoužíváme.
Vlastní materiál
Historie léčby zlomenin distální tibie na našem pracovišti není příliš dlouhá. Před 20 a více lety byla tato poranění nečetná, a pokud se vyskytla, byla léčena v souladu s tehdejšími poznatky a technickými možnostmi [3]. Taktéž výsledky nebyly v souladu s literárními údaji příliš uspokojivé – osobní sdělení. S rozšířením působnosti traumatologického oddělení došlo k nárůstu četnosti hospitalizovaných se zlomeninami distální tibie. Tomu se přizpůsobilo i materiálové a personální vybavení. V současné době je traumatologická skupina tvořena 6 kvalifikovanými traumatology v nepřetržité službě, trvale je dostupné CT vyšetření s možností 3D rekonstrukce a máme k dispozici kompletní instrumentaci pro osteosyntézu distální tibie dlahovou, hřebovou technikou a technikou zevní fixace.
V 5letém období 2007–2011 bylo na našem pracovišti operováno pro zlomeninu pilonu 41 pacientů.
Table 1. Množství odoperovaných pacientů se zlomeninou pilonu tibie 2007–2011 Tab. 1: Number of patients operated on with tibial pilon fractures 2007–2011 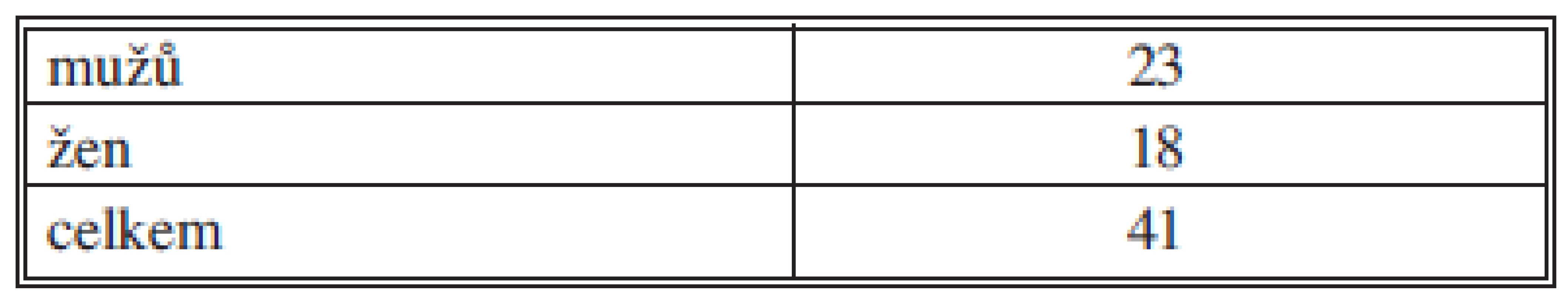
Ve 35 případech byl naložen ZF, 6krát v kombinaci s miniosteosyntézou, 4krát konverze na intramedulární syntézu (Expert tibial nail), 9krát konverze na dlahovou osteosyntézu – podvlékané úhlově stabilní dlahy, 16krát ponechána zevní fixace jako definitivní. Jedenkrát byla užita miniosteosyntéza v kombinaci se sádrovou fixací. Pouze u 5 nemocných byla provedena primární definitivní syntéza dlahovou technikou.
1. kazuistika
- 40letý pacient se zlomeninou typu C2 po motocyklové nehodě.
- Akutní operace – ZF a miniosteosyntéza pro stav měkkých tkání po přímém nárazu.
- Po 6 týdnech odstraněn ZF, velmi dobrý funkční výsledek po rehabilitaci.
2. kazuistika
- 24letý pacient převzat z jiného pracoviště po pádu z výše.
- Zlomenina typu C3.
- Sekundární redislokace v sádrovém obvaze.
- Repozice, retence na ZF, pro stav měkkých tkání.
- Po 14 dnech konverze na intramedulární osteosyntézu – expert tibial nail.
- Velmi dobrý funkční výsledek, hybnost kolenního ani hlezenního kloubu není limitována, aktivně sportuje.
3. kazuistika
- 41letá pacientka se zlomeninou typu A3 po pádu na náledí.
- Akutní operace – repozice, osteosyntéza LCP podvlékanou dlahou a žlábkovou dlahou.
- Po rehabilitaci velmi dobrý funkční výsledek.
4. kazuistika
- 23letý pacient po skoku z 1. patra.
- Zlomenina typu B3.
- Akutní operace – otevřená repozice a miniosteosyntéza, sádrová immobilizace.
- Léčba nyní probíhá.
Image 2. Vstupní rtg recentně po úrazu Fig. 2: Initial X-ray shortly after injury 
Image 3. Miniosteosyntéza a zevní fixátor Fig. 3: Miniosteosynthesis and external fixator 
Image 4. Odstranění zevního fixátoru Fig. 4: Removal of external fixator 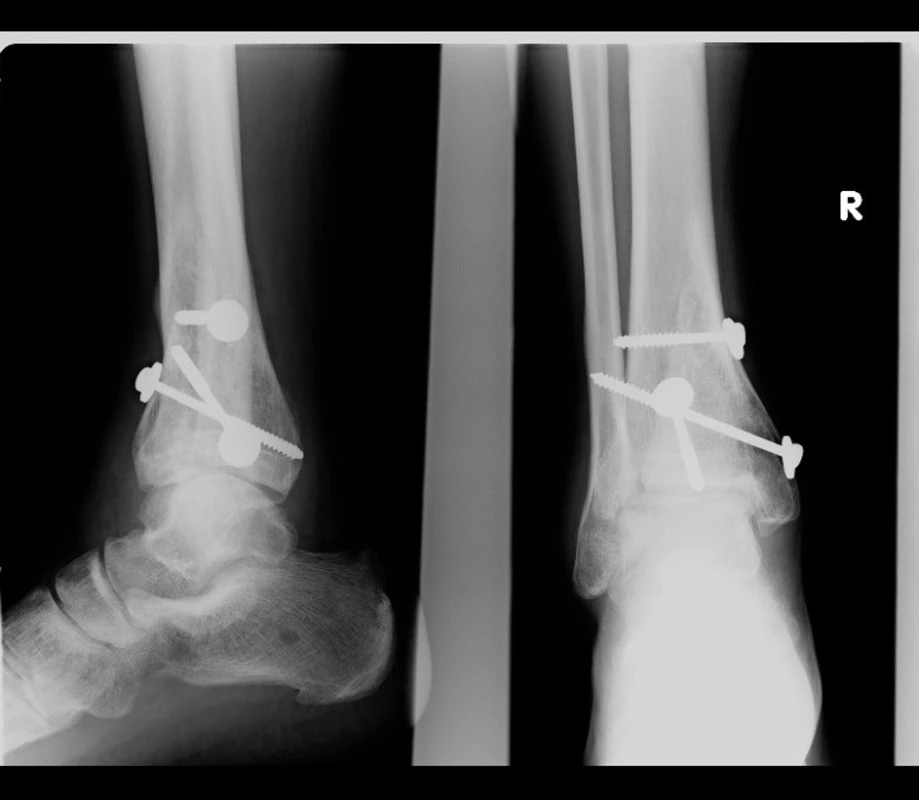
Image 5. Vstupní rtg recentně po úrazu Fig. 5: Initial X-ray shortly afer injury 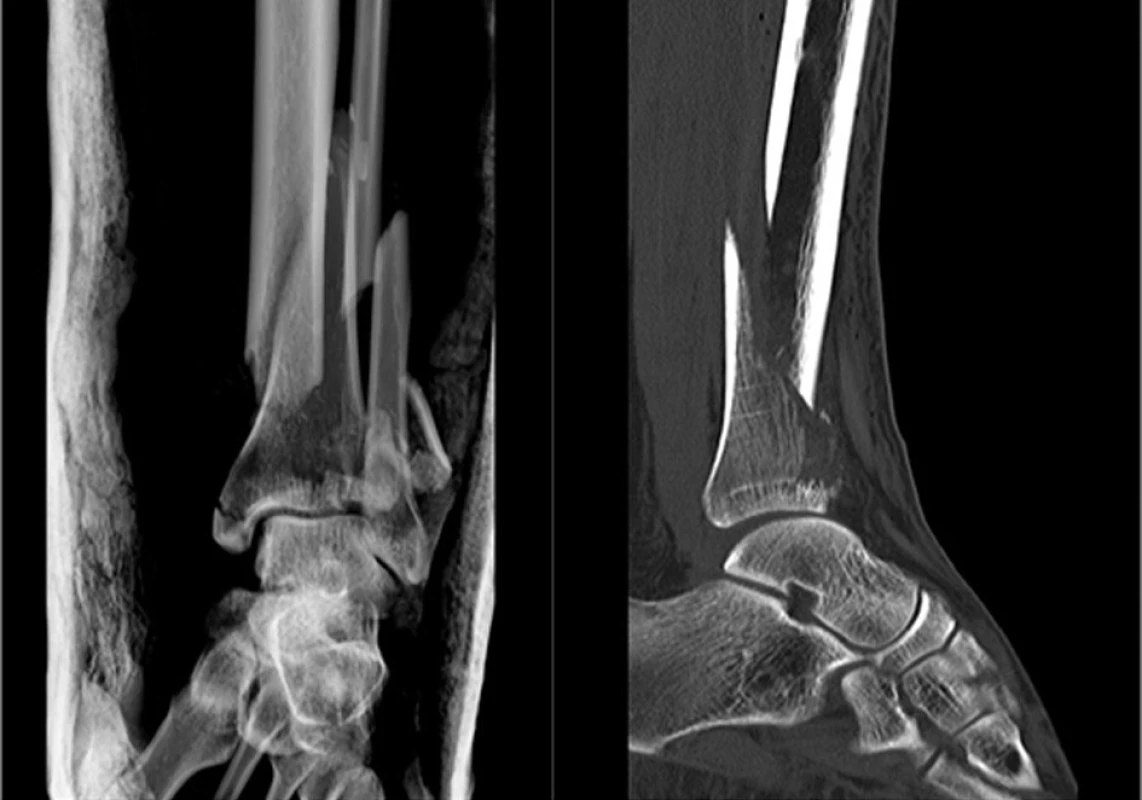
Image 6. Reposice a retence na zevním fixátoru Fig. 6: Reposition and retention with external fixator 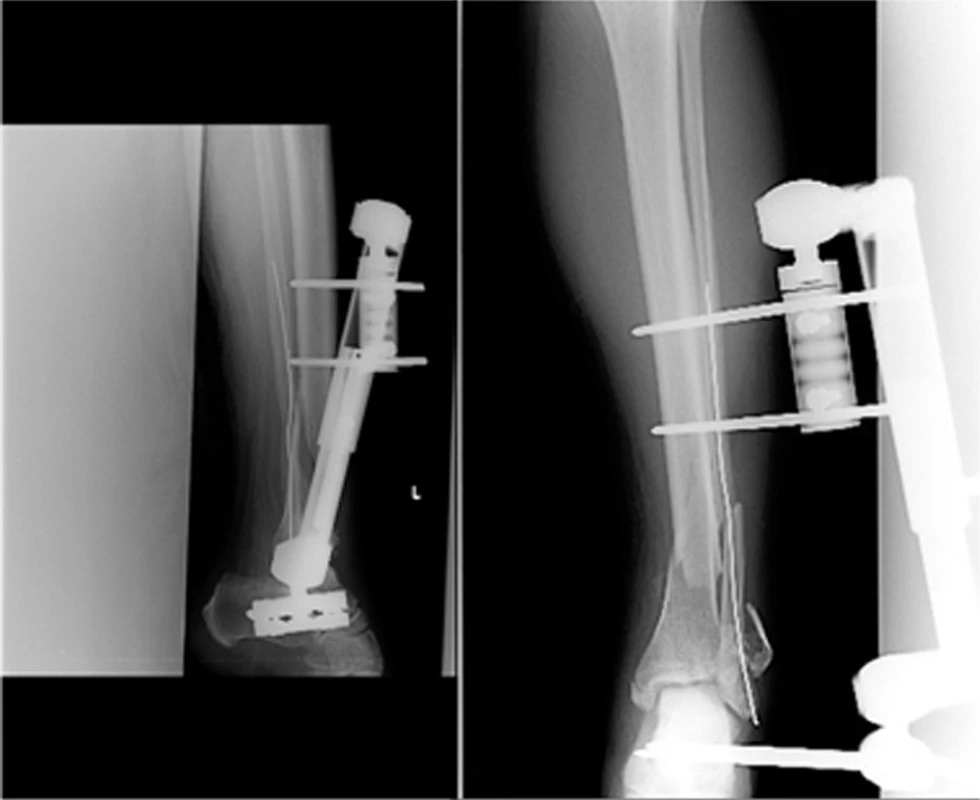
Image 7. Konverze na intramedulární osteosyntézu pomocí expert tibial nail Fig. 7: Conversion to intramedullary osteosynthesis using expert tibial nail 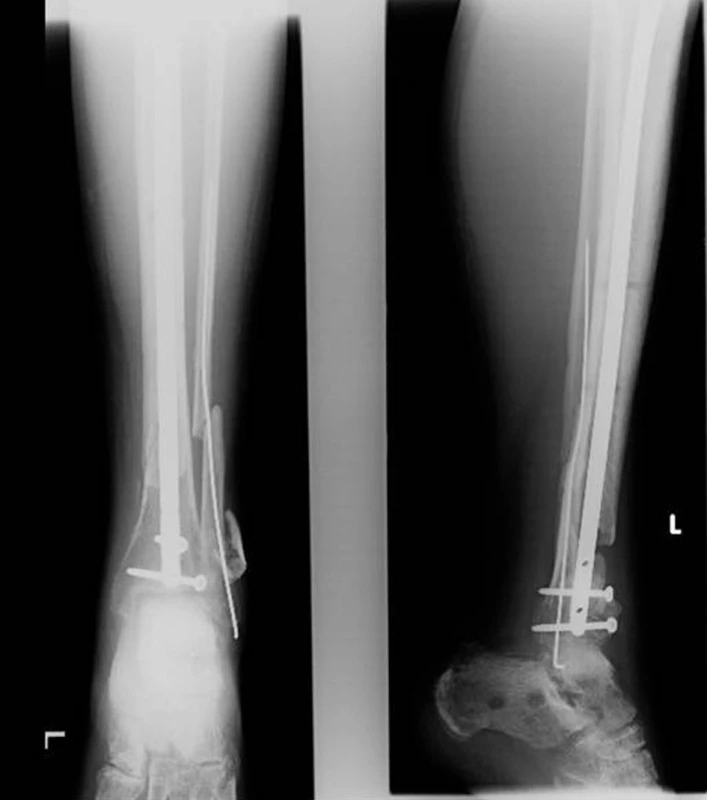
Image 8. Vstupní rtg recentně po úrazu Fig. 8: Initial X-ray shortly after injury 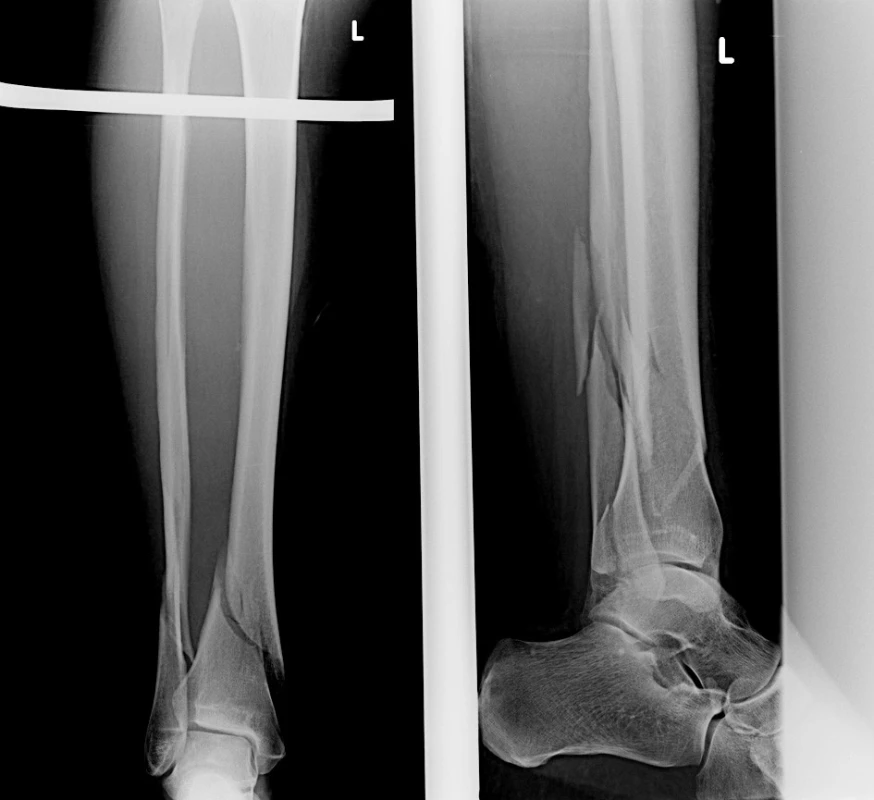
Image 9. Osteosyntéza LCP podvlékanou dlahou Fig. 9: Osteosynthesis using a Locking Compression Plate 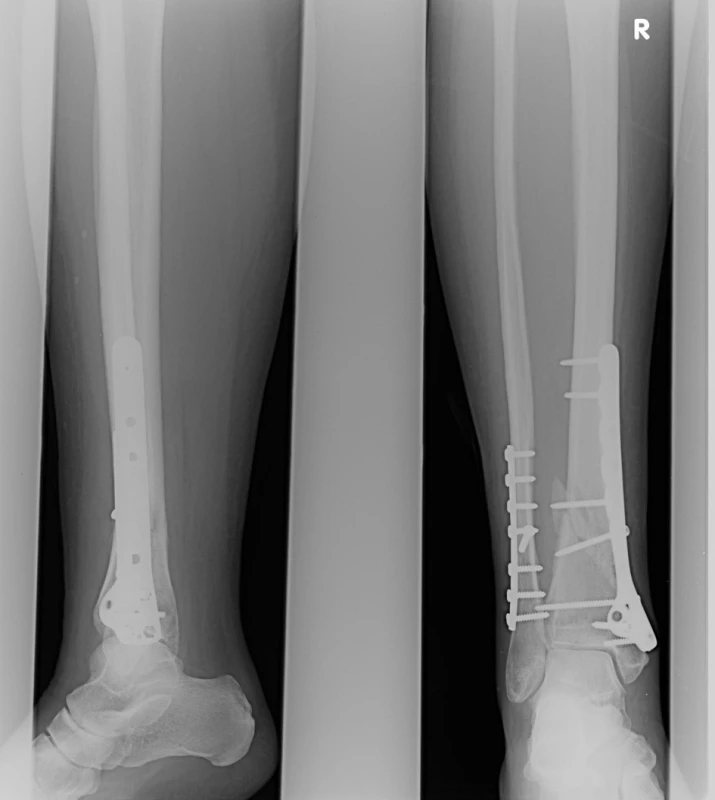
Image 10. Vstupní rtg recentně po úrazu Fig. 10: Initial X-ray shortly after injury 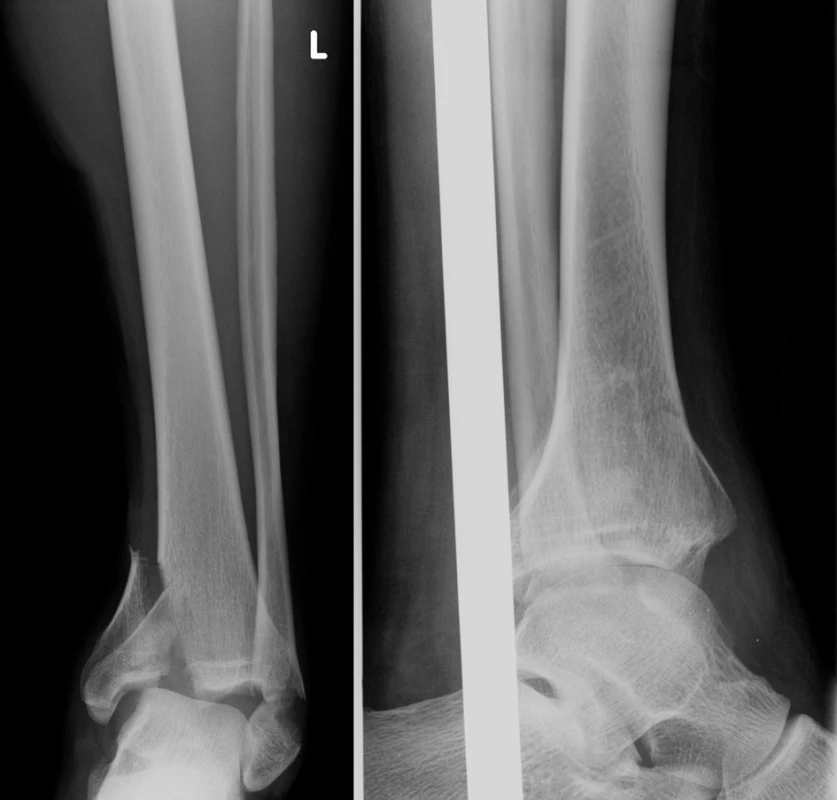
Image 11. Miniosteosyntéza a sádrová imobilizace Fig. 11: Miniosteosynthesis and cast immobilisation 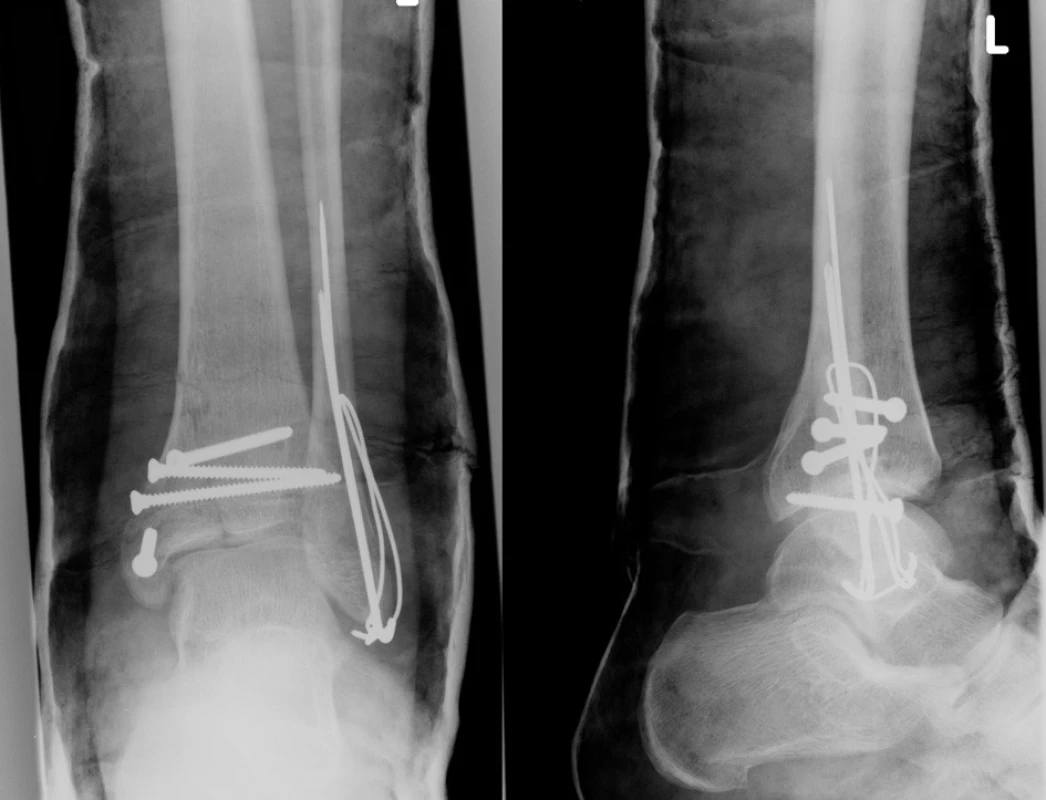
Diskuze
Zlomeniny distální tibie jsou závažným poraněním pohybového aparátu, jejichž četnost narůstá a jejichž léčba zůstává i při současném stavu poznání a technologického vybavení obtížná. Vzhledem k tomu, že postihují hlavně mladší část populace v produktivním věku, kdy neúspěch léčby znamená kromě jiného i výrazné omezení nebo ztrátu pracovní schopnosti, je třeba tuto léčbu soustředit na pracoviště s dostatečně erudovaným personálem a dobrým technickým vybavením. Tím lze docílit omezení negativního dopadu tohoto závažného poranění na nemocného.
Zejména v dnešní nelehké době, kdy je ze strany organizátorů zdravotnictví snaha o redukci jak počtu pracovišť, tak jejich personálního obsazení zvláště ve službě, platí pro nemocného známé pravidlo 3R – right patient, right time, right hospital.
Na našem pracovišti preferujeme neodkladnou stabilizaci na ZF v souladu s doporučeními vyplývajícími z velkých studií, pokud lze tak v kombinaci s miniosteosyntézou jako definitivní. Velmi dobrou zkušenost, byť na malém počtu pacientů, máme s intramedulární syntézou expertním hřebem.
Závěr
Léčba zlomenin distální tibie je delikátní kapitolou traumatologie. Široká škála typů těchto zlomenin, časté poškození měkkých tkání a některé rizikové faktory pacienta – kouření, imunosuprese mohou vést k nepředvídatelným výsledkům, respektive komplikacím. Na základě literálních údajů i vlastních zkušeností klademe důraz na časnou stabilizaci, byť temporerní, zevním fixátorem. Takto stabilizované zlomeniny mají signifikantně menší procento komplikací, zejména při hojení měkkých tkání. Důsledná a komplexní péče o stav měkkých tkání po neodkladné stabilizaci zlomeniny vede k lepším léčebným výsledkům. Důkazy o jednoznačném benefitu nových technik (perkutánně aplikované dlahy) a nových implantátů jsou doposud nekompletní [12]. Damage control – tedy urgentní stabilizace – má zásadní význam pro výsledek léčby.
MUDr. Martin Sedlář
I. chirurgická klinika 1. LF UK a VFN v Praze
U Nemocnice 2
128 08, Praha 2
e-mail: martin.sedlar@vfn.cz
Sources
1. Tarkin IS, Clare MP, Marcantonio A, Pape HC. An update on the management of high-energy pilon fractures. Injury 2008;39(2):142–54.
2. Michelson J, Moskovitz P, Labropoulos P. The nomenclature for intra-articular vertical impact fractures of the tibial plafond: pilon versus pylon. Foot Ankle Int 2004;25 : 149–50.
3. Brumback RJ, McGarvey WC. Fractures of the tibial plafond. Evolving treatment concepts for the pilon fracture. Orthop Clin North Am 1995;26 : 273–85.
4. Wondrák E. Traumatologie: Repetitorium pro studující lékařství, SPN, Praha 1981 : 96.
5. Panchbhavi VK. Minimally Invasive Stabilization of Pilon Fractures. Foot and Ankle Surgery 2005;4(4):240–248.
6. Borens O, Kloen P, Richmond J, et al. Minimally invasive treatment of pilon fractures with a low profile plate: preliminary results in 17 cases. Arch Orthop Trauma Surg 2006;(7):32–6.
7. Bourne RB. Pylon fractures of the distal tibia. Clin Orthop Relat Res 1989;(7):42–6.
8. Swiontkowski MF, Sands AK, Agel J, et al. Interobserver variation in the AO/OTA fracture classification system for pilon fractures: is there a problem? J Orthop Trauma 1997;11(7):467–70.
9. Thordarson DB. Complications after treatment of tibial pilon fractures: prevention and management strategies. J Am Acad Orthop Surg 2000;8(4):253–65.
10. Borrelli J, Ellis E. Pilon fractures: assessment and treatment. Orthop Clin North Am 2002;33(1):231–45,x.
11. Panchbhavi VK. Pilon Fractures Treatment & Management, Medscape reference 2010
12. Liporace FA, Yoon RS. An adjunct to percutaneous plate insertion to obtain optimal sagittal plane alignment in the treatment of pilon Fractures. Foot Ankle Surg 2012;51(2):275–7.
13. Pokorný V. Traumatologie, Triton 2002 : 212–213.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2012 Issue 5-
All articles in this issue
- Prevence TEN v chirurgii, prolongovaná tromboprofylaxe
- Developments in pancreatic surgery at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague
- Outcomes of complex therapy in female patients after breast-saving surgery for breast carcinoma at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague during a ten-year follow up period
- Zlomeniny pilonu tibie – krátké shrnutí problematiky a kazuistiky
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Prevence TEN v chirurgii, prolongovaná tromboprofylaxe
- Zlomeniny pilonu tibie – krátké shrnutí problematiky a kazuistiky
- Outcomes of complex therapy in female patients after breast-saving surgery for breast carcinoma at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague during a ten-year follow up period
- Developments in pancreatic surgery at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

