-
Medical journals
- Career
Prevence TEN v chirurgii, prolongovaná tromboprofylaxe
: Z. Krška
: I. chirurgická klinika 1. LF UK a VFN v Praze, přednosta: prof. MUDr. Zdeněk Krška, CSc.
: Rozhl. Chir., 2012, roč. 91, č. 5, s. 256-261.
: Review
Hluboká žilní trombóza (HŽT) a její konsekvence jsou jednou z nejčastějších příčin morbidity a mortality operovaných pacientů, u kterých dochází ke kumulaci rizikových faktorů pro její vznik. V obecné chirurgii byl její výskyt potvrzen u 10–40 % pacientů po operaci bez profylaxe, po velkých ortopedických operacích až u 60 %. Profylaxe je základním prvkem strategie aktivních opatření vůči závažným tromboembolickým komplikacím.
Hluboká žilní trombóza (HŽT) a její konsekvence jsou jednou z nejčastějších příčin morbidity a mortality operovaných pacientů, u kterých dochází ke kumulaci rizikových faktorů pro její vznik. V obecné chirurgii byl její výskyt potvrzen u 10–40 % pacientů po operaci bez profylaxe, po velkých ortopedických operacích až u 60 %. Profylaxe je základním prvkem strategie aktivních opatření vůči závažným tromboembolickým komplikacím.
Předložena současná, většinou zemí a odborných společností akceptovaná metodika profylaxe TEN včetně dlouhodobé, a to napříč chirurgickými obory.Klíčová slova:
tromboembolická nemoc – profylaxe – hluboká žilní trombózaÚvod
Hluboká žilní trombóza (HŽT) a její konsekvence jsou jednou z nejčastějších příčin morbidity a mortality operovaných pacientů, u kterých dochází ke kumulaci rizikových faktorů pro její vznik. V obecné chirurgii byl její výskyt potvrzen u 10–40 % pacientů po operaci bez profylaxe, po velkých ortopedických operacích až u 60 %! Výskyt, projevy a konsekvence HŽT představují tzv. tromboembolickou nemoc (TEN).
Zásadní studie (o prevenci TEN) prokázaly, že většina trombóz (60–80 %) je bez klinické odezvy.
Třetina až čtvrtina trombóz je v oblasti proximálních žil dolních končetin, a představují tak vyšší riziko rozvoje plicní embolie (PE). Až 10 % úmrtí za hospitalizace je připisováno PE, masivní PE vznikne obvykle bez varování, u 70–80 % pacientů, kteří zemřou na PE, není o této diagnóze vůbec uvažováno. Asi u 28 % pacientů po HŽT se vyvine posttrombotický syndrom, v 1/3 těžký s významnými zdravotními a ekonomickými konsekvencemi. Bylo vytvořeno mnoho profylaktických schémat, především pro ortopedické a traumatologické obory a onkochirurgii. Napříč obory je ale nejplošněji akceptován (a specializovanými odbornostmi do vlastních schémat začleněn) VIII. konsensus ACCP vytvořený širokým interdisciplinárním odborným fórem. Jeho závěry byly převzaty absolutní většinou odborných společností a tvoří i kostru znalostí požadovaných v postgraduálním studiu.
Metoda
Komentovaný stručný přehled základních doporučení VIII. konsensu ACCP. Současně uvedeny zásadní výstupy osnovných prací uvedené problematiky. Analýza z pohledu dalších konsenzů a doporučení jiných odborných společností.
Přehled dat
V následujících přehledech jsou uvedena základní data a faktory výskytu a ovlivnění HŽT u chirurgických nemocných. Prezentace formou tabulek, schémat a grafů.
1. Neklesající hladina fibrinogenu po operaci proximálního femuru Graph 1: Non- decreasing levels of fibrinogen after surgery on proximal femur 
Faktory ovlivňující rozvoj pooperační ŽT
- Časné pooperační období – změny hemostázy
- Zvýšení prokoagulačních faktorů pohmožděním tkání (TF), trombocytů nad 400 tis/ml, fibrinogenu nad 4 mg/l
- Snížení fibrinolytické aktivity
- Narůstání reaktivních změn hemostázy v dalším pooperačním období (14. den)
- Změny hemodynamiky v žilním řečišti => Stáza v hlubokých žilách DK a pánevním řečišti
Příkladem uvedených změn je přetrvávající vyšší hladina fibrinogenu po různých operacích fraktury v oblasti krčku femuru i v delším odstupu, mj. ještě 21. pooperační den nedosahují tyto hladiny výchozích hodnot.
Mortalita PE
- 11 % mortalita v průběhu dvou týdnů
- 17 % mortalita v průběhu tří měsíců
- PE je identifikována jako příčina smrti ve 45–50 % případů
Rekurentní PE
- 8 % pacientů se rekurentní PE objevuje v průběhu 3 měsíců
- 34 % mortalita v průběhu 2 týdnů
- 47 % mortalita v průběhu 3 měsíců
Total VTE v 25 EU zemích – extrapolace
Kakkar:
DVT: 684 019
PE: 434 723
Total mortality: 543 454
- V Evropě tedy ročně asi 500 000 úmrtí na TEN
- V ČR asi 10 000 úmrtí na TEN
- (Odhad závažné formy TEN v ČR – okolo 20 000)
Faktory modifikující riziko vzniku HŽT u chirurgických pacientů:
- Standardní: malignita, předchozí ŽT, obezita, varixy, estrogeny, nefrotický syndrom, zánětlivá střevní onemocnění, srdeční selhání, vrozené hyperkoagulační stavy
- Stoupající věk – nezávislý rizikový faktor HŽT
- Typ anestezie: nižší riziko ŽT je u spinální anestezie
- Všeobecná perioperační péče o pacienta: mobilizace, stav hydratace
- Pooperační infekce, sepse
Zásadním postulátem efektivního přístupu k HŽT je její prevence. K tomu je nutná stratifikace potenciálně ohrožených pacientů dle míry tohoto ohrožení. Stále je platné následující rozdělení:
Stratifikace pacientů dle rizika 6. ACCP
I. Nízké riziko: Malý operační výkon, věk < 40 let, bez dalších rizikových faktorů (RF)
II. Střední riziko: Malý operační výkon u pacientů s přídatnými riziky TEN, výkon u pacientů 40–60 let bez přídatných RF
III. Vyšší riziko: Výkon u pacientů nad 60 let, nebo 40–60 let s dalšími riziky TEN (předchozí ŽT, nádor, trombofilie)
IV. Vysoké riziko: Výkon u pacientů s více RF (karcinom, předchozí HŽT, trombofilie); artroplastika velkých končetinových kloubů (TEP); trauma (poranění míchy, femuru…)
1. Riziko HŽT u hospitalizovaných pacientů bez profylaxe Tab. 1: DVT risk in hospitalized patients with no prophylaxis 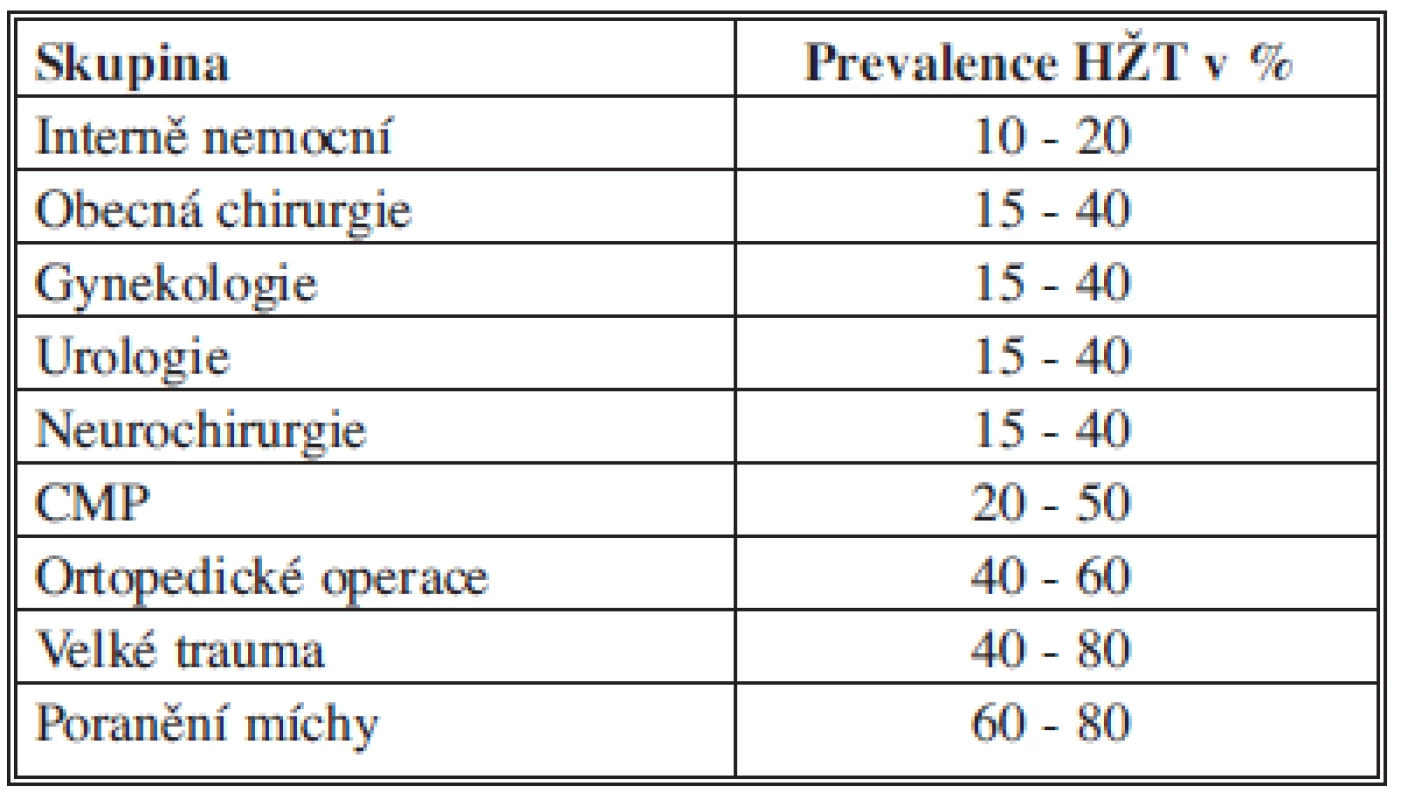
Ve snaze optimalizovat prevenci TEN dlouhá léta pracuje multidisciplinární odborná skupina předních vědců a kliniků z celého světa. Ta svoje poznatky na základě metaanalýz stovek prací zobecňuje tak, aby byly využitelné v celém spektru medicínských oborů včetně chirurgických. Pracovní skupina pracuje pod historickou zkratkou ACCP (American College of Chest Physicians) a ze stejných důvodů vychází soubor jejich doporučení v prestižním časopise Chest. Poslední edice je VIII, v brzké době lze očekávat novou reedici. Jednotlivé odborné společnosti úzce spolupracují s ACCP a implementují či mírně aktualizují její doporučení. Příkladem je zavádění perorálních přímých inhibitorů trombinu (např. dabigatran-etexilát: Pradaxa) či selektivních inhibitorů faktoru Xa (např. Rivaroxaban: Xarelto) v prevenci u některých elektivních ortopedických výkonů.
Princip doporučení zůstává stejný v kterékoliv zemi a umožňuje širší volbu preparátové skupiny dle lokálních zvyklostí či ekonomických vazeb. Jedná se proto o jeden z nejšířeji převzatých systémů prevence. V ČR jej rozšířila a do řady oborů implementovala především Česká společnost pro trombózu a hemostázu (ČSTH).
Míra doporučení vychází z plošně akceptovaných stupňů evidence-based guidelines.
- Stupeň 1 – silné doporučení – výhody terapeutického postupu převyšují/nepřevyšují rizika a /nebo náklady
- Stupeň 2 – slabší doporučení – poměr výhod k rizikům není tak jednoznačný
Stupeň metodologické kvality studií je označen velkými písmeny:
- A: randomizované, kontrolované, multicentrické, klinické studie se shodnými výsledky
- B: randomizované klinické studie s většími metodologickými nedostatky
- C: observační studie nebo zobecněné závěry randomizovaných klinických studií
Pro všechny skupiny chirurgických nemocných platí tato obecná doporučení:
- Mechanická prevence je primárně indikována u nemocných s vysokým rizikem krvácení (1C) nebo jako doplněk farmakologické profylaxe (2A)
- Samotné podání aspirinu je k profylaxi ŽT neúčinné a nehodí se pro žádnou skupinu nemocných (1A)
- Pro každé antitrombotikum je doporučeno dodržovat dávky určené výrobcem (1C)
- Dávkování antitrombotik vylučovaných ledvinami (LMWH, fondaparinux aj.) je třeba přizpůsobit stavu renálních funkcí, zejména u starších pacientů, DM a sklonu ke krvácení (1A)
- Při farmakologické profylaxi je třeba věnovat speciální pozornost nemocným s neuroaxiální anestezií nebo analgezií (1A)
(Pozn.: LMWH – nízkomolekulární heparin, UFH – nefrakcionovaný heparin, ICP –intermitentní pneumatická komprese, GCS – punčochy s graduovanou kompresí, VFP – venózní nožní pumpa, VKA – antagonisté vitaminu K)
Vzhledem k přehlednosti jsou zásadní prvky doporučení pro speciální podobory chirurgie uvedeny v následujících tabulkách. Protože traumatologie je jednou ze součástí chirurgie a logicky mj. zahrnuje i některé ortopedické výkony, jsou uvedeny i tyto.
Obecná chirurgie
- Nízké riziko TEN => časná mobilizace (1A)
- Střední riziko => UFH 5000j 2krát denně nebo LMWH 1krát denně nebo fondaparinux (1A)
- Vysoké riziko (=> UFH 5000j 3krát denně nebo LMWH > 3400j 1krát denně nebo fondaparinux (1A)
- Vysoké riziko (+ mnohočetné RF) => kombinace farmakologické profylaxe (UFH 5000j 3krát denně, LMWH > 3400j 1krát denně) s mechanickou (graduovaná komprese, IPC (1C)
- U pacientů s vysokým rizikem krvácení je doporučena profylaxe s mechanickými pomůckami (IPC, graduovaná komprese), dokud riziko krvácení nepoklesne (1A)
- U pacientů po chirurgickém výkonu pro maligní nádor je doporučena profylaxe s LMWH i po propuštění z nemocnice 28 dní (2A)
(Nádor je chápán i v ČR jako přetrvávající trombofilní stav!!)
Právě u skupiny onkologických pacientů je dobře patrné prolínání a shoda názorů jednotlivých odborných společností, kterou lze shrnout do několika zásadních bodů:
Sumarizace doporučení pro pacienty s nádory (analýza doporučení ACCP, ASCO, NCCN, ESMO)
- Všichni hospitalizovaní dospělí (interní, chirurgičtí), kteří mají známý nebo suspektní nádor – profylaxe TEN (ESMO omezuje doporučení profylaktické antikoagulace pro pacienty upoutané na lůžko). ASCO vyzývá k antikoagulaci pro ambulantní pacienty užívající thalidomid či lenalidomid s chemoterapií či kortikoidy)
- Velká nádorová chirurgie – ESMO doporučuje profylaxi LMWH či UFH
- Pacienti s nádory a potvrzenou HŽT – prevence rekurence HŽT
- ASCO i NCCN: profylaxe po celou dobu hospitalizace, NCCN doporučuje prodloužit na dobu i po propuštění, ASCO pak doporučuje až na 4 týdny u pacientů po velkém chirurgickém výkonu v břiše či pánvi, s přetrvávajícím vysokým rizikem VTE (např. resid. tumor po operaci, obezita či anamn. HŽT)
- Při chemoterapii není pro většinu ambulantních pacientů indikace k profylaxi HŽT
- Mechanická prevence jako samotná – jen v případě KI farmakologické prevence
- Karcinom + HŽT – iniciální léčba buď LMWH 5–10 dní, či UFH. LMWH rovněž použitelný i pro dlouhodobou terapii (i více než 6 měsíců). VKA když LMWH není použit, adjust. hladina 2,0–3,0
- Indefinitivní profylaxe u vysoce rizikových nemocných jako např. s metastázami či CHT
- ESMO doporučuje jak VKA, tak LMWH k léčbě HŽT na zcela srovnatelné hladině závažnosti doporučení
- Kavální filtr – jen u pacientů s KI k antikoagulaci nebo u pacientů s rekurentní HŽT navzdory adekvátní dlouhodobé terapii LMWH
Laparoskopická chirurgie
Po laparoskopických operacích není doporučena rutinní profylaxe kromě časné mobilizace (1B)
U pacientů s dalšími rizikovými faktory je doporučena profylaxe s LMWH, UFH, IPC nebo graduované komprese (1C)
Pozn. dle Evropské asociace pro endoskopickou chirurgii je doporučeno peroperačně přiložit elastickou bandáž u všech pacientů
Bariatrická chirurgie
- Pro každého pacienta je doporučena profylaxe ŽT s LMWH, UFH (3x 5000j), fondaparinux s.c. (1 C)
- Přednost má LMWH před UFH (2 C)
Hrudní chirurgie
- U velkých hrudních operací je doporučena profylaxe LMWH, UHF nebo fondaparinux (1 C)
- Při vysokém riziku krvácení je doporučována mechanická profylaxe (1C)
Ortopedické operace a elektivní operace páteře
- Pokud nejsou žádné přídatné RF vzniku TEN, není doporučena rutinní profylaxe kromě časné mobilizace (1C)
- Přidružené RF (pokročilý věk, nádorové onemocnění, předchozí ŽT), postup přední cestou => doporučena některá z forem profylaxe (1B)
- Pooperačně pouze nízké dávky UFH nebo LMWH (1B), perioperačně pouze GCS (2B) nebo IPC v kombinaci s GCS (2C)
- Více rizikových faktorů => kombinace nízkých dávek UFH s.c. nebo LMWH s GCS nebo IPC (1C+)
Elektivní artroplastika kyčelního kloubu
- LMWH ve vysokých dávkách (1A)
- Fondaparinux (1A)
- Adjustované dávky warfarinu s cílovým INR 2-3 (1A)
- Jako alternativa profylaxe je připuštěna IPC (1B)
- Není doporučeno používat samotný aspirin, nízké dávky UFH (1A) nebo VFP (1B)
Elektivní artroplastika kolenního kloubu
- LMWH ve vysokých dávkách (1A)
- Fondaparinux (1A)
- Adjustované dávky warfarinu s cílovým INR 2–3 (1A)
- Jako alternativa profylaxe je připuštěna IPC (1B)
- Není doporučeno používat samotný aspirin, nízké dávky UFH (1A) nebo VFP (1B)
Pozn.: Právě do elektivních, nikoli úrazových! Artroplastikách kolena a kyčle bylo zavedeno používání perorálních preparátů (nejčastěji Pradaxa a Xarelto) v době do 10, resp. 14 dní po náhradě kolena a do 28–35 dní po náhradě kyčelního kloubu (viz SPC). Avšak nadále není doporučeno podávat preparát v době zavedeného spinálního katetru a nejsou jasná pravidla v případě jiné vynucené operace v období podávání.
Traumatologie
- Tromboprofylaxe je doporučena u všech pacientů s 1 a více RF (1A)
- Po vyloučení kontraindikací je doporučováno zahájit profylaxi s LMWH, jakmile je to považováno za bezpečné (1A)
- Při aktivním krvácení či riziku krvácení je doporučována profylaxe s IPC nebo GCS (1B)
- U pacientů se suboptimální či žádnou profylaxí a s vysokým rizikem ŽT (poranění míchy, zlomeniny DK, pánve, úraz hlavy, femorální katetr) je doporučován screening dopplerovskou ultrasonografií (1C)
- Tromboprofylaxe je doporučena až do propuštění včetně RHB (1C+); u pacientů s poruchou mobility i posthospitalizační profylaxe s LMWH nebo warfarinem (INR 2–3) (2C)
Operace pro zlomeninu proximálního femuru
- Fondaparinux (1A)
- LMWH v adjustovaných dávkách (1C+)
- Adjustované dávky warfarinu s cílovým INR 2–3 (2B)
- UFH (1B)
- UFH nebo LMWH mezi přijetím k hospitalizaci a operací (1C+)
- Není doporučeno užívat ASA (1C+)
Doba podávání profylaxe po velkých ortopedických operacích
- Alespoň 10 dní jeden z následujících preparátů (1A):
- LMWH (v adjustovaných dávkách)
- Fondaparinux (2,5 mg denně)
- Adjustované dávky warfarinu s cílovým INR 2–3
Prodloužení podávání profylaxe do 28.–35. dne po operaci (1A) :
- Elektivní operace kyčle: LMWH, Warfarin (1A) či Fondaparinux (1C)
- Zlomenina stehenní kosti: Fondaparinux (1A) či LMWH, Warfarin (1C+)
Neurochirurgie
- U neurochirurgických výkonů by měla být tromboprofylaxe užívána rutinně (1A)
- Doporučena je IPC s/bez graduované komprese u pacientů, kteří podstoupí intrakraniální neurochirurgický výkon (1A)
- Akceptovatelnou možností je profylaxe s UFH (2B) nebo pooperační profylaxe s LMWH (2A)
- Kombinace mechanické (IPC a GCS) a farmakologické (UFH, LMWH) profylaxe je doporučována u vysoce rizikových pacientů (2B)
Cévní chirurgie
- U nemocných bez RF ŽT jen časná mobilizace (2B)
- U velkých cévních operací s dalším rizikem ŽT je doporučena farmakologická profylaxe s LMWH, LDUFH či fondaparinux (1C)
Závěr
Moderní chirurgie se bez vhodně zvolené profylaxe pooperační žilní trombózy neobejde.
Je nutné zvolit takový druh profylaxe, který vychází ze znalosti typu chirurgického výkonu a přidružených rizikových faktorů. U komplikovaných výkonů má být rutinně provedeno předoperační vyšetření koagulačních parametrů a jejich monitorování v pooperačním období. Nedořešenou otázkou stále zůstává, jak dlouho po operaci přetrvává riziko TEN, a kdy je tedy bezpečné profylaxi ukončit. Doba je nyní 28–35 dní po operaci u osob s vysokým rizikem pooperační ŽT, zejména v ortopedii a po velkých operacích nádorů. Zde je evidentní a prokazatelné přetrvávání trombofilního stavu, akceptovaného sazebníky. Déledobá profylaxe je pak indikována ve spolupráci s Trombotickým centrem u pacientů s přetrvávajícími závažnými rizikovými faktory a je individuálně vedena.
Prof. MUDr. Zdeněk Krška, CSc.
I. chirurgická klinika 1. LF UK a VFN,
U Nemocnice 2
128 08 Praha 2
e-mail: krskaz@vfn.cz
Sources
1. Trousseau A. Lectures on clinical medicine (delivered at the Hotel-Dieu, Paris, France). The New Syndeham Society, London, 1872 : 282–332.
2. Rickles FR, Levine M, Edwards RL. Hemostatic alterations in cancer patients. Cancer Metastasis Rev 1992;11(3-4):237–48.
3. Stein PD, Beemath A, Meyers FA, et al. Incidence of venous thromboembolism in patients hospitalized with cancer. Am J Med 2006;119(1):60–8.
4. Lee AY, Levine M. Venous thromboembolism and cancer: risks and outcomes. Circulation, 2003;107(23 Suppl 1):17–21.
5. Bergqvist D. Venous thromboembolism and cancer: prevention of VTE. Thromb Res 2001;102(6):V209-13.
6. Kakkar AK, Haas S, Wolf H, Encke A. Evaluation of perioperative fatal pulmonary embolism and death in cancer surgical patients: the MC-4 cancer substudy. Thromb Haemost 2005; 94(4):867–71.
7. Blom JW, Doggen CJM, Osanto S. Malignancies, Prothrombotic Mutations, and the Risk of Venous Thromobsis. JAMA 2005;293(6):715–722.
8. Leizorovicz A, Mismetti P. Preventing venous thromboembolism in medical patients. Circulation 2004;110 : 874–879.
9. Turpie AGG. Thrombosis prophylaxis in the acutely ill medical patient: insights from the prophylaxis in medical patients with enoxaparin (MEDENOX) trial. Am J Cardiol 2000;86 (12B):48–52.
10. Bergqvist D, Agnelli G, Cohen AT, et al. Duration of prophylaxis against venous thromboembolism with enoxaparin after surgery for cancer. N Engl J Med 2002;346(13):975–80.
11. Rasmussen MS, Jorgensen L, Wille-Jorgensen P, et al. Prolonged prophylaxis with dalteparin to prevent late thromboembolic complications in patients undergoing major abdominal surgery: a multicenter randomized open-label study. J Thromb Haemost 2006;4(11):2384–90.
12. Cohen AT, Tapson V, Bergmann JF, et al. Venous thromboembolism risk and prophylaxis in the acute hospital care setting (ENDORSE study): a multinational cross-sectional study. Lancet 2008;371(9610):387–94.
13. Geerts WH, Bergqvist D, Pineo GF, et al. Prevention of venous thromboembolism: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008;133 : 381–453.
14. Van Aken BE, den Heijer M, Bos GM, et al. Recurrent venous thrombosis and markers of inflammation. Thromb Haemost 2000;83(4):536–9.
15. Battistelli S, Stefanoni M, Genovese A. Prevalence of factor V Leiden and prothrombin G20210A in patients with gastric cancer. Worlds J Gatroenterol 2006;12(26):4179–4180.
16. Pihusch R, Danzl G, Scholz M, et al. Impact of thrombophilic gene mutations on thrombosis risk in patients with gastrointestinal carcinoma. Cancer 2002;94(12):3120–6.
17. Young E, et al. Heparin binding to plasma proteins, an important mechanism for heparin resistance. Thromb Haemost 1992;67(6):639–43.
18. Gruys E, Toussaint M, Niewold TA. Koopmans SJ, Acute phase reaction and acute phase proteins. J Zhejiang Univ Sci B 2005;6(11):1045–56.
19. Hirsh J, Bauer KA, Donati MB, et al. American College of Chest Physicians, Parenteral anticoagulants: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008;133(6 suppl):141S–159S.
20. Lyman GH, Khorana AA, Falenga A, et al. American Society of Clinical Oncology guideline: recommendations for venous thromboembolism prophylaxis and treatment in patients with cancer. J Clin Oncol 2007.
21. Geerts WH, Bergqvist D, Pineo GF, et al. Prevention of venous thromboembolism: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. (8th edition). Chest 2008.
22. NCCN (National Comprehensive Cancer Network) Clinical Practice Guidelines in Oncology.Venous Thromboembolic Disease 2008 http://nccn.org/professionals/physician_gls/PDF.
23. NIH Consensus Statements, 1986;6 : 1–8; International Consensus Statement 1997. Prevention of venous thromboembolism. Int Angiol 1997;16 : 3–38.
24. Lensing AW. Treatment of deep venous thrombosis with low-molecular-weight heparins. A metaanalysis. Arch Intern Med 1995; 155 : 601–601.
25. Lopaciuk S, et al. Low molecular weight heparin versus acenocoumarol in the secondary prophylaxis of deep vein thrombosis. Thromb haemost 1999;81,1 : 26–31.
26. Siragusa S, et al. Low-molecular-weight heparin and unfractionated heparin administered in the treatment of patients with acute venous thromboembolism: results of meta-analysis. AmJ Med 1996;100 : 269–277.
27. Treatment of venous thrombosis with intravenous unfractionated heparin administered in the hospital as compared with subcutaneous low-molecular-weight heparin administered at home. The TASMAN study group. N Engl J Med 1996; 334 : 682–687.
28. Bara L, et al. Occurrence of thrombosis and haemorrhage, relationship with anti-Xa, antiIIa activities, and D-dimer plasma level in patients receiving a low molecular weight heparin, enoxaparin or tinzaparin, to prevent deep vein thrombosis after hip surgery. Br J Haematol 1999;104 : 230–240.
29. Huber O, et al. Postoperative pulmonary embolism after hospital discharge: an underestimated risk. Arch Surg 1992;127 : 310–313.
30. Cohen M. A comparison of low-molecular-weight heparin with unfractionated heparin for unstable coronary artery disease. The New England Journal of Medicine 1997;337 : 447–452.
31. Agnelli G, Sonaglia F. Prevention of venous thromboembolism. Thrombosis Research 97,V49-V62,2000.
32. Kakkar AK, Williamson RCN. Prevention of venous thromboembolism in cancer patients. Semin Thromb Haemost 1999;25 : 2.
33. Blanchard J, et al. Prevention of deep-vein thrombosis after total knee replacement. Randomised comparison between a low-molecular-weight heparin and mechanical prophylaxis with a foot-pump system. J Bone Joint Surg Br 1999;81 : 654–659.
34. Krška Z. Tromboembolická nemoc v chirurgii. Galén, 1998 : 166.
35. Turpie AGG, et al. A synthetic pentasaccharide for the prevention of deep-vein thrombosis after total hip replacement. N Engl J Med 2001;344/9 : 619–625.
36. Clagett GP, et al. Prevention of venous thromboembolism. Chest 1998;114 : 531S–560S.
37. Walenga JM, et al. Biochemical and pharmacologic rationale for the development of a synthetic heparin pentasaccharide. Throm res 1997;86 : 1–36.
38. Kvasnička J. Hereditary thrombophilias - recommendations for genetic testing in the clinical praxis. Cas Lek Cesk 2010;149 (10):468–71. Review Czech.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2012 Issue 5-
All articles in this issue
- Prevention of TEN in surgery, prolonged thromboprophylaxis
- Developments in pancreatic surgery at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague
- Outcomes of complex therapy in female patients after breast-saving surgery for breast carcinoma at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague during a ten-year follow up period
- Pilon fractures of the tibia – a short summary of problems and case reports
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Prevention of TEN in surgery, prolonged thromboprophylaxis
- Pilon fractures of the tibia – a short summary of problems and case reports
- Outcomes of complex therapy in female patients after breast-saving surgery for breast carcinoma at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague during a ten-year follow up period
- Developments in pancreatic surgery at the 1st Surgical Department 1st Faculty of Medicine, Charles University and General University Hospital in Prague
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

