-
Medical journals
- Career
Vlastní modifikace rekonstrukce žaludku po gastrektomii pro karcinom
Authors: T. Malý; P. Zonča; Č. Neoral; A. Jurytko
Authors‘ workplace: I. chirurgická klinika, LF UP a FN Olomouc, přednosta: doc. MUDr. Č. Neoral, CSc.
Published in: Rozhl. Chir., 2010, roč. 89, č. 12, s. 760-763.
Category: Monothematic special - Original
Overview
Cílem je prezentace techniky gastrektomie s D2 lymfadenektomií se substitucí žaludku „J-pouchem“. Popis gastrektomie s D2 lymfadenektomii s následnou rekonstrukci horní části GITu vychází nejenom ze standardních operačních postupů, avšak autoři rovněž přispívají svými zkušenostmi. Technika rekonstrukce J-pouchem s antirefluxní manžetou je vlastní modifikace rekonstrukce autorů. J-pouch je vytvořen v aborální polovině interponované kličky jejuna s obnovením kontinuity ezofagojejunoanastomózou end-to-side a vytvořením antirefluxní manžety. Distálně je vytvořena jejuno-duodenoanastomóza side-to-end. Po provedené gastrektomii je možno s výhodou provést rekonstrukci J-pouchem, která jednak vytváří potřebný rezervoár a současně zachovává pasáž duodenem. Toto jsou dva faktory, které vedou ke zvýšení kvality života u pacientů po gastrektomii. Technicky je tato operace na základě zkušeností autorů bezpečná a standardně proveditelná.
Klíčová slova:
gastrektomie – substituce žaludku – pouchÚVOD
V roce 1897 provedl švýcarský chirurg Carl Schlatter první úspěšnou gastrektomii pro karcinom žaludku. Již o tři roky dříve Haberkant publikoval práci, která obsahovala 257 resekcí žaludku s mortalitou 54,4 %. Za 100 let se toho hodně změnilo. Došlo k masivní redukci mortality po operaci na žaludku. Přispěly k tomu profylaktická chirurgická antisepse, pečlivá hemostáza, objev antibiotik, rozvoj anestezie, zlepšení předoperační a pooperační péče a řada dalších faktorů. V současné době se riziko mortality pohybuje řádově maximálně v jednotkách procent.
K dynamickému rozvoji chirurgie došlo v souvislosti s lepším pochopením fyziologie. Úzká spolupráce mezi fyziology, biochemiky, chirurgy přinesla lepší pochopení patofyziologie žaludku. Pacienti operovaní pro malignitu často musí podstoupit gastrektomii z důvodu dostatečné onkologické radikality při pozdní diagnóze základního onemocnění. Při rekonstrukci kontinuity trávicího traktu je nutné respektovat poslední znalosti patofyziologie a fyziologie žaludku. Je nutné zajistit co nejlepší kvalitu života pacientů po náročném zákroku na žaludku.
CÍL
Cílem tohoto článku je seznámit čtenáře s technikou gastrektomie, D2 lymfadenektomie a s následnou substitucí J-pouchem, tak jak ji provádějí autoři. Rekonstrukci J-pouchem považujeme za optimální typ rekonstrukce, protože zachovává pasáž duodenem a vytváří rezervoár po odstranění žaludku. Představujeme zde radikální variantu gastrektomie s D2 lymfadenektomií včetně splenektomie. Rozsah výkonu je třeba vždy zvážit v kontextu typu, gradingu a stagingu tumoru a biologického stavu pacienta s jeho komorbiditami. Zatímco technika gastrektomie s D2 lymfadenektomii je standardizovaná, rekonstrukce J-pouchem představuje vlastní modifikaci autorů. Tento typ rekonstrukce byl inspirován Liedmanem ze Švédska, který provádí obdobnou rekonstrukci. Jeho typ rekonstrukce má jinou velikost a rovněž nepoužívá antirefluxní manžetu (osobní diskuse s Liedmanem).
TECHNIKA OPERACE
Resekce
Pacient je uložený na zádech v lehké hyperextenzi.
Standardním přístupem je příčná laparotomie, kterou autoři v posledních letech v případě otevřené operace zásadně preferují nebo také event. subkostální řez prodloužený doleva. Dříve používaná mediální střední laparotomie je využívaná zřídka. Další možností je resekce žaludku s D2 lymfadenektomií laparoskopickou cestou, přičemž rekonstrukční fázi provádíme z minilaparotomie. V tomto případě není možné provést exploraci dutiny břišní palpací. Tuto je možné provést pouze omezeně pomocí nástrojů. Je vhodné doplnit základní vizuální revizi dutiny břišní intraoperačním ultrazvukovým vyšetřením. V případě klasické laparotomie po otevření břišní dutiny vždy následuje systematická explorace břišní dutiny ke zhodnocení intraoperačního stagingu karcinomu žaludku. Explorace začíná inspekcí a palpací žaludku. Zjišťujeme velikost tumoru, lokalizaci tumoru a makroskopickou infiltraci. Poté zjišťujeme stav lokoregionálních lymfatických uzlin. Rovněž jsou prohlédnuta a palpována játra. Při nejasném nálezu je možné rovněž použít USG. Prohlédneme peritoneum k vyloučení přítomnosti karcinózy peritonea. Pokračujeme v prohlídce orgánů břišní dutiny a explorace končí v oblasti malé pánve k vyloučení metastatického postižení.
Resekce začíná oddělením omentum majus od příčného tračníku. Omentum představuje přirozenou spádovou lymfatickou oblast žaludku. Zároveň je však omentektomie nutná z technických důvodů, protože přerušujeme obě zásobující tepny omenta – arteria gastroepiploica dextra a sinistra. Omentektomii začínáme vlevo od středu příčného tračníku. Asistent napíná příčný tračník oběma rukama a operatér napíná omentum majus. V avaskulární zóně je přerušeno spojení mezi omentum majus a příčným tračníkem. Omentektomie je provedena až po hepatální a lienální flexuru. Jsou odstraněny lymfatické uzliny lokalizace 4.
Významnou částí operace je deperitonealizace omentální burzy. Zadní stěna žaludku je peritonealizovaná a tvoří část stěny bursa omentalis. Odstraňujeme peritoneum z mesokolon transversum a pankreatu. V místě dolní hrany pankreatu je nutné dále pokračovat kranioventrálním směrem, jinak bychom se dostali na zadní stranu pankreatu. To hrozí především u adipózních pacientů. V případě, že se pokračuje ve správné vrstvě, je výkon bezkrevný.
Vpravo od středu mezokolon není bursa omentalis vytvořena a peritoneum zde chybí. Mezi distální částí žaludku, duodenem a mesokolon transversum leží prepankreatické tukové těleso, ve kterém svisle stoupá a. gastroepiploica dextra. Příčně zprava kraniolaterálně směrem doleva mediokaudálně běží přes toto tukové těleso v. gastroepiploica dextra, která je drénována do v. mesenterica superior. V případě tahu za hepatální flexuru kaudálně může být vpravo laterálně od střední části kolon nalezena mezi mesokolon transversum a prepankreatickým tukovým tělesem oddělená anatomická vrstva. V této avaskulární zóně preparujeme až k spodní hraně pankreatu. V. gastroepiploica dextra je ligována a proťata při vyústění do v. mesenterica superior. Teprve potom je prováděna disekce opět kraniálně podél přední kapsuly pankreatu ke spodní stěně žaludku (duodena). Zde nacházíme řadu drobných cév, které mohou krvácet při ostré disekci. Proto se zde doporučuje ligace v malých porcích. Je vyhledána a. gastroepiploica dextra a následně ligována při dolním okraji duodena. Při této preparační technice respektující embryonální vrstvy není nutné protětí duodenokolických nebo frenikokolických vazů. Lymfatické uzliny oblasti 5 jsou odstraněny v monobloku s žaludkem. Pochopitelně pro disekční fázi operace lze s velkou výhodou využít harmonický skalpel event. Ligasure.
Lymfatické uzliny hepatoduodenálního ligamenta (č. 12) patří už do III. kompartmentu a proto se při standardní gastrektomii neodstraňují. Je však doporučeno jejich odstranění při distální lokalizaci karcinomu a proto mohou být odstraněny v monobloku. Lymfadenektomie v hepatoduodenálním ligamentu je částečná a sice podél a. gastrica dextra a a. hepatica propria. Preparujeme a. gastrica dextra a a. gastroduodenalis. Podél nich je možno volně preparovat kaudálně na zadní stěnu proximálního duodena. Je možno získat dostatek prostoru pro zavedení lineárního cutteru, kterým je duodenum přerušeno 1–2 cm pod pylorem. Duodenální pahýl může být pojištěn v druhé vrstvě jednotlivými stehy nebo pokračujícím stehem. Při zachování pasáže duodenem před anastomózou duodena s tenkým střevem (pouchem) řadu svorek odstřihneme nebo primárně ponecháváme duodenum otevřené a do lumen vkládáme tampón na stehu, abychom zabránili kontaminaci břišní dutiny duodenálním sekretem.
Přerušujeme drobnou cévní síť, která vychází z a. gastrica dextra ve směru k hiatus oesophagei. Až ve 20 % případů nacházíme akcesorní a. hepatica sinistra, která odstupuje z a. gastrica sinistra. Tato větev je ligována a přerušena. Tuto disekci malého omenta provádíme těsně při levém jaterním laloku.
Úspěch lymfadenektomie II. kompartmentu v monobloku s žaludkem spočívá ve vysokém zdvižení žaludku a preparaci až k adventicii a. hepatica communis ve směru truncus coeliacus. Potom jsou vyhledány gastrické kmenové cévy. Zároveň je pankreas stlačován kaudálně. Při horní hraně pankreatu je ligována a protnuta v. gastrica sinistra. Potom je preparována dole ležící arterie s následnou ligací. Při aterosklerotickém postižení je vhodná propichová ligatura.
V případě provedení splenektomie je preparována a. lienalis ve směru k hilu sleziny a přitom je odstraněna tuková tkáň kraniálně od arterie. Hledáme cévy v oblasti kaudy pankreatu. Distálně od odstupu a. gastroepiploica sinistra je vyhledána a. lienalis, následuje ligace a její discize. Poté je vyhledána v. lienalis, která běží kaudálně a dorzálně od arterie. Kalibr vény je velmi rozdílný. Ligujeme ji a přerušujeme. Každopádně je velmi vhodné (pokud to lze) ošetřit lienální tepnu a žílu vždy separátně. Pak nehrozí sice velmi vzácná (zažili jsme ji 2x), ale možná arteriovenózní píštěl s veškerými možnými hemodynamickými důsledky (arterializace portálního řečiště). Poté je hilus sleziny oddělen od pankreatu spolu s lymfatickou tukovou tkání. Někdy je identifikace periferní části parenchymu pankreatu náročná vzhledem k podobnosti k tukové tkáně. Tkáň pankreatu je o něco pevnější a má obvykle jinou barvu. Po oddělení sleziny od pankreatu ji mediálně a ventrálně zdviháme ke stěně břišní a oddělujeme od bránice.
Alternativou k primárně ventrálnímu vyhledání slezinných cév je jejich identifikace zezadu. Maruyama popsal splenektomii, která zachovává kaudu pankreatu. Slezina je nejprve uvolněna z retroperitonea společně s pankreatickou kaudou. Tak získáme optimální pohled na probíhající slezinné cévy zezadu. A a v. lienalis jsou centrálně přerušeny a společně s perivaskulárními lymfatickými cévami (č. 10) jsou odděleny od pankreatu.
Při operační technice odstraňování uzlin v monobloku je provedena lymfadenektomie z oblasti truncus coeliacus až k aortě. Preaortálně preparujeme až k bránici a odstraňujeme lymfatickou tkáň z oblasti hiatus oesophagei. Je nutno dávat pozor, aby se neporanily brániční arterie v oblasti krur. Při tahu preparátu vpravo kraniálně můžeme odstranit peritoneum z dorzální části omentální burzy. Nesmíme jít příliš hluboko do retroperitonea, abychom neporanili nadledvinky.
Ve vzdálenosti 2 cm od jícnu je odděleno peritoneum bránice. Musíme se přitom vyvarovat poranění bráničních vén a arterií. Po zavedení NGS jícen preparujeme několik centimetrů nad kardii, nesmí však dojít k jeho denudaci. Přerušujeme kmeny obou vagových nervů. Preparace je usnadněna, když asistent táhne žaludek kaudálně a levý jaterní lalok odtlačuje doprava. Při hypertrofii levého jaterního laloku je přístup obtížný. Poté anesteziolog povytáhne sondu, zakládáme tabákový steh (v případě mechanické anastomózy) a přerušujeme jícen. V případě manuální anastomózy je jícen ponechán otevřený na dvou závěsných stezích. Kryjeme jej rouškou s Betadinovým roztokem. Preparát může být oddělen.
Poznámky k lymfadenektomii
Technika lymfadenektomie je standardizovaná jak již bylo uvedeno výše. Předpokladem adekvátní lymfadenektomie jsou exaktní znalosti jednotlivých lymfatických skupin žaludku a znalost jejich klasifikace.
Mezinárodně je podle písmena D označena lymfatická disekce. Rozlišujeme D1, D2 a D3 disekci. Kvalita lymfadenektomie je dána odstraněním dostatečného počtu uzlin z anatomicky správných oblastí. Je nutné však myslet na to, že počet lymfatických uzlin nezávisí zdaleka jenom na chirurgické resekci. Záleží rovněž na pečlivém histopatologickém vyšetření. Podle UICC je třeba vyšetření nejméně 15 uzlin (pN1 1–6 uzlin, 7–15 pN2 a více než 15 je pN3). Postižení jiných intraabdominálních uzlin než retropankreatických, mezenteriálních nebo paraaortálních je označeno jako vzdálené metastazování.
Rozsah lymfadenektomie v závislosti na lokalizaci primárního tumoru
Jako standardní je dnes považováno odstranění uzlin I a částečně II kompartmentu nebo kompletní D2 lymfadenektomie v závislosti na stádiu tumoru. Při lokalizaci karcinomu v proximální a distální třetině musí být rozsah lymfadenektomie dále upraven. Tumory z proximální části metastazují směrem k levé ledvině a směrem do slezinného hilu. U karcinomů v distální části žaludku dochází k metastazování ve směru hepatoduodenálního ligamenta a směrem retroduodenálním. Hranici lymfatické spádové oblasti žaludku představuje truncus coeliacus. Když metastazování lymfatických uzlin přesahuje kompartment II, je třeba prognosticky počítat se vzdálenými metastázami. Prognosticky je možné rovněž spočítat poměr postižených a nepostižených lymfatických uzlin. Na základě studií podle výsledků multivariační analýzy je možno počítat s léčebným efektem lymfadenektomie při poměru nižším než 0,2. V případě postižení peritonea a jaterních metastáz není možno počítat se zlepšením prognózy pomocí rozšíření lymfadenektomie, takže ji neprovádíme.
Lymfadenektomie I. kompartmentu je pravidelně prováděna v monobloku při gastrektomii. Při D2 lymfadenektomii jsou možné principiálně 2 postupy. Je možné zvolit techniku monobloku, kdy lymfatické uzliny II. kompartmentu odstraňujeme společně s I. kompartmentem vcelku s žaludečním preparátem. Další možností je provedení separátní lymfadenektomie II. kompartmentu podle jednotlivých anatomických lokalizací. Toto je jednodušší pro patologa. Na druhé straně má odstranění uzlin v monobloku technické výhody.
Rekonstrukce J-pouchem
Protínáme jejunum 35–40 cm aborálně od duodenojejunálního ohbí, následuje skeletizace mezenteria a aborálně ve vzdálenosti 35–40 cm od první resekční linie opět přerušujeme jejunum včetně mezenteria. Tímto exkludujeme kličku jejuna. Interpositum jejunální kličky musí být zásobeno minimálně 2 cévními arkádami. Oba konce interpozita jsou uzavřeny lineárním staplerem. Interpositum jejuna po fenestraci mesokolon transversum v avaskulární zóně protahujeme do supramezokolického prostoru. Následně je obnovena kontinuita jejuna jejunojejunoanastomózou (JJA) end-to-end v jedné vrstvě extramukózním pokračujícím intermitentně podvlékaným stehem. Poté provádíme ezofagojejunoanastomózu (EJA) end-to-side v jedné vrstvě pokračujícím stehem, tato anastomóza je šita 7–10 cm aborálně od slepě uzavřeného proximálního konce interpozita jejuna. Alternativou je mechanická anastomóza cirkulárním staplerem. Tento 7–10 cm dlouhý konec je překlopen přes EJA jako antirefluxní manžeta. Samotný J-pouch je vytvořen na aborální polovině interponované kličky jejuna pomocí lineárního cutteru (100 mm). Zbývající defekt ve stěně interpozita jejuna po vytvoření J-pouche je anastomózován side-to-end s D1 duodena jednovrstevnou anastomózou (jejuno-poucho-duodenoanastomóza (J/P/DA) side-to-end) (Obr. 1, 2). Do J-pouche je peroperačně vždy zavedena biluminální (dekompresně-nutriční) sonda a její výživná část je zavedena přes J/P/DA asi 40 cm aborálně do jejunální kličky.
Image 1. Schéma J-pouche s antirefluxní manžetou Pic. 1. Scheme of J-pouch with the antireflux cuff 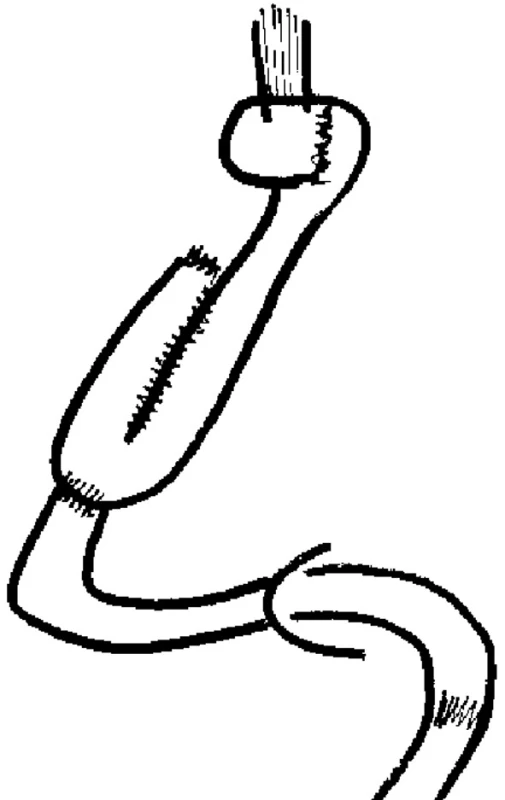
Image 2. Peroperační snímek – J-pouch s antirefluxní manžetou Pic. 2. Intra-operative picture – we create J- pouch with antireflux cuff 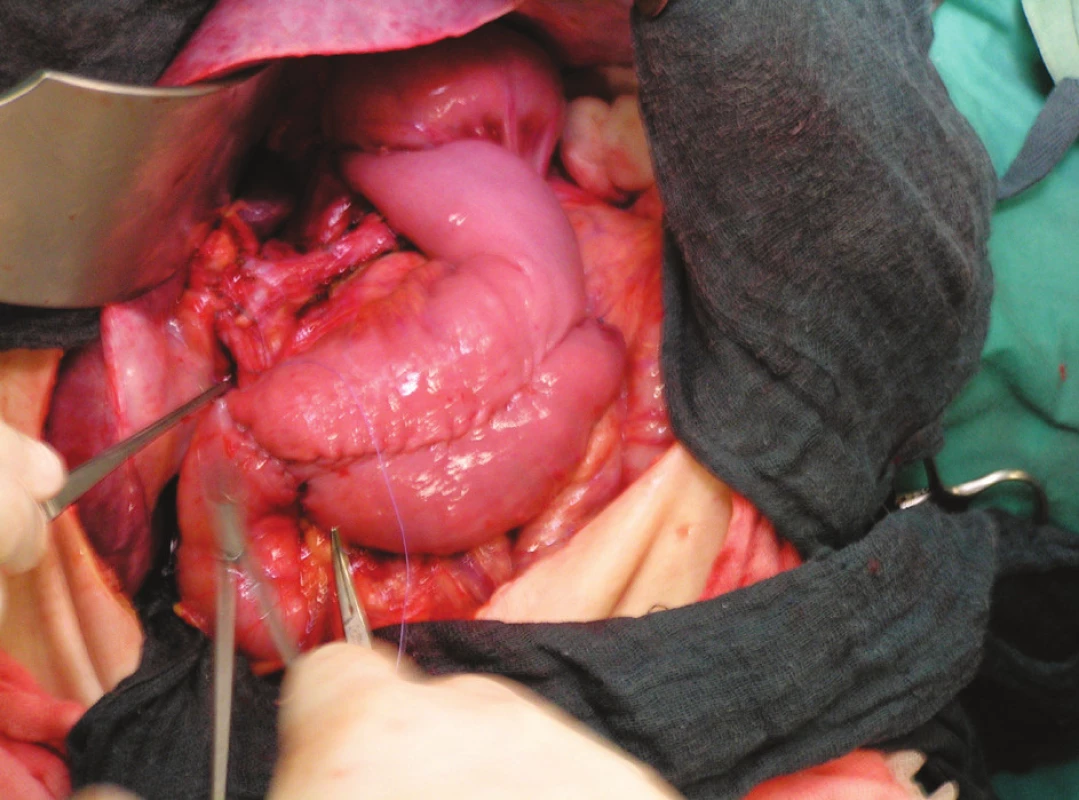
Standardně drénujeme prostor EJA přes foramen Winslowi a subhepatální prostor. Pokud je provedena splenektomie, je rovněž drénován levostranný subfrenický prostor. V případě aplikace fast track principů je možné ponechat drény na 24 hodin.
ZÁVĚR
Tento článek si nečiní nárok se stát návodem pro gastrektomii s D2 lymfadenektomií, k tomuto slouží přehledné monografie. Spíše má sloužit jako inspirace při operaci a rekonstrukci žaludku a upozornit na některé technické operační detaily. Rovněž si nečiní nárok na originalitu, protože se jedná o standardizovanou a široce používanou techniku prezentovanou v řadě učebnic. Tato popsaná radikální varianta se splenektomií a D2 lymfadenektomií není standardní pro všechny pacienty s karcinomem žaludku, vždy je třeba individualizovat výkon potřebám a biologickým možnostem pacienta. Je třeba zvážit provedení parciální resekce žaludku nebo gastrektomii, zachování sleziny a rozsah lymfadenektomie. Je třeba si uvědomit, že z D2 lymfadenektomie budou profitovat pacienti v časnějších stadiích karcinomu žaludku (hlavně ve stadiích IIa IIIa). Zásadní je, že tato stadia zatím nejsme schopni bez řádné D2 lymfadenektomie předoperačně a ani pooperačně stanovit.
Rekonstrukce J-pouchem ve vlastní modifikaci autorů je přínosná pro pacienty, protože se tento typ blíží normální anatomické situaci. Vytvoření rezervoáru a zachování pasáže duodena zvyšuje kvalitu života pacientů s touto rekonstrukcí.
Věnováno k 75. výročí narození doc. MUDr. Josefa Kopeckého, DrSc.
MUDr. Tomáš Malý, Ph.D., FEBPS
I. chirurgická klinika LF UP a FN v Olomouci
I. P. Pavlova 6
775 20 Olomouc
e-mail: tomas.maly@fnol.cz
Sources
1. Siewert, J. R., Rothmund, M., Schumpelick, V. Praxis der Viszeralchirurgie. Springer Medizin Verlag Heidelberg, 2006.
2. Metzger, J., Harder, F., von Flue, M. Gastric Substitutes. Springer Medizin Verlag Berlin and Heidelberg, 2002, ISBN 3540411046.
3. Buhr, H. J., Runkel, N. Operationskurs Magenchirurgie. Johann Ambrosius Barth Verlag, Heidelberg, 2000, ISBN 3830450044.
4. Šimša, J. Karcinom žaludku. Jesenius Maxdorf, 2006, ISBN 8073450925.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2010 Issue 12-
All articles in this issue
- Vzácné pupeční abnormality
- Možnosti transanální endoskopické mikrochirurgické techniky
- Ambulantní excize perianálních duplikatur
- Přežívání nemocných po radiofrekveční ablaci jaterních metastáz kolorektálního karcinomu
- XLIF – nová technika náhrady meziobratlové ploténky bederní páteře: první zkušenosti
- Radikalita resekčního výkonu u nemocných s karcinomem pankreatu z pohledu prodloužení života a jeho kvality
- Chirurgie karcinomu pankreatu na I. chirurgické klinice FN Olomouc
- Náhrada jícnu tlustým střevem – zkušenosti se 109 případy
- Videoasistovaná resekce jícnu pro karcinom – desetileté zkušenosti
- Solitární fibrózní tumor pleurální dutiny
- Riziko kolorektálního karcinomu v terénu ulcerózní kolitidy
- Vlastní modifikace rekonstrukce žaludku po gastrektomii pro karcinom
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vzácné pupeční abnormality
- Ambulantní excize perianálních duplikatur
- Solitární fibrózní tumor pleurální dutiny
- XLIF – nová technika náhrady meziobratlové ploténky bederní páteře: první zkušenosti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

