-
Medical journals
- Career
Chronická pankreatitída, indikácie k resekčným výkonom a pooperačné komplikácie
Authors: J. Kaťuchová; J. Bober; P. Závacký
Authors‘ workplace: I. chirurgická klinika LF UPJŠ a FNLP Košice, Slovenská republika, prednosta: prof. MUDr. J. Bober, CSc.
Published in: Rozhl. Chir., 2008, roč. 87, č. 4, s. 200-206.
Category: Monothematic special - Original
Overview
Úvod:
Skúsenosti posledných troch desaťročí s resekčnými výkonmi pankreasu a poznatky patofyziológie chronickej pankreatitídy dovoľujú vykonávať resekcie pre chronickú pankreatitídu stále vo väčšom množstve, pričom dochádza postupne k ústupu od klasickej Whipplovej operácie v prospech záchovných operácií ako sú duodenum záchovná resekcia hlavy pankreasu a pylorus záchovná duodenopankreatektómia.Materiál a metódy:
Na I. chirurgickej klinike LF UPJŠ a FNLP v Košiciach bol v období od 1. 1. 1996 do 31. 12. 2005 vykonaný resekčný výkon pankreasu pre chronickú pankreatitídu u 65 pacientov. Vyhodnotené boli bezprostredné pooperačné komplikácie zaznamenané do 30 dní po operácii: prítomnosť dehiscencie pankreatickej, biliárnej a gastrointestinálnej anastomózy, krvácanie do GIT a krvácanie do dutiny brušnej, spomalené vyprázdňovanie žalúdka, absces v brušnej dutine, prítomnosť akútnej pankreatitídy v ponechanom zvyšku pankreasu.Výsledky:
V sledovanom súbore bola zaznamenaná morbidita 36,7 % a perioperačná mortalita predstavovala 4,6 %. Pankreatická fistula bola zaznamenaná u štyroch pacientov 6,1 %, spomalené vyprázdňovanie žalúdka u štyroch pacientov 6,1 %, absces v dutine brušnej bol popísaný u piatich pacientov 7,7 %. U jedného pacienta bolo zistené krvácanie do brušnej dutiny 1,5 %, taktiež ako u jedného 1,5 % bola zaznamenaná trombóza vena porta. Celkovo komplikácie špecifické pre resekciu pankreasu boli u 15 pacientov 23 %. Komplikácie nie špecifické pre resekčné výkony pankreasu boli u deviatich pacientov, 13%.Záver:
Pri sledovaní pooperačných komplikácií bolo zistené, že prítomnosť najobávanejšej komplikácie, ktorou je pankreatická fistula, nezávisí od spôsobu rekonštrukcie pankreatickej anastomózy ani od podávania somatostatinových derivátov. Na jej vznik má vplyv kvalita samotného tkaniva pankreasu. Okrem samotného tkaniva pankreasu prítomnosť pooperačných komplikácií závisí od peroperačnej straty krvi a podávania transfúznych jednotiek.Kľúčové slová:
chronická pankreatitída – resekcia pankreasu – pooperačné komplikácieÚVOD
Chronická pankreatitída sa definuje ako chronická ireverzibilná deštrukcia exokrinného a endokrinného tkaniva pankreasu, pričom definícia bola vytvorená v 1963 v Marseille. Všetky ostatné klasifikácie vychádzajú z jej základu. Sarles definoval dve formy chronickej pankreatitídy ako chronickú pankreatitídu a chronickú recidivu-júcu pankreatitídu. V 1983 bola vytvorená Cambridgeská klasifikácia, ktorá rozdelila chronickú pankreatitídu na chronickú pankreatitídu, chronickú obštrukčnú pankreatitídu a chronickú kalcifikujúcu pankreatitídu [12]. V roku 1984 vznikla revidovaná Marseilleská klasifikácia, ktorá rozdeľuje chronickú pankreatitídu na chronickú pankreatitídu s fokálnymi nekrózami, chronickú pankreatitídu spojenú so segmentálnou alebo difúznou fibrózou a chronickú pankreatitídu s alebo bez kameňov. Štyri roky po revízii v Marseille bola klasifikácia rozdelená a definícia doplnená, nazývaná Marseillesko-Rímska klasifikácia. Prijatá bola nová možnosť prechodu akútnej ataky pankreatitídy do chronickej formy, ak počas akútnej ataky dochádza k poškodeniu pankreatického vývodu. Klasifikácia chronickej pankreatitídy bola rozšírená nad rámec obštrukčnej formy [17].
Chronická pankreatitída sa zvyčajne prejavuje ako chronická bolesť, malnutrícia, úbytok na váhe a diabetus mellitus. Diagnostické metódy zahrňujú ultrazvuk, ERCP, CT, MR a MRCP vyšetrenie. Odhalia kalcifikáciu žľazy, cystické lezie, zmenený pankreatický vývod v zmysle dilatácie ale aj stenóz, prípadne tumorózny útvar vzniknutý chronickým zápalom.
Komplikácie chronickej pankreatitídy sa prejavujú ako žltačka, v dôsledku biliárnej obštrukcie, krvácanie z gastrointestinálneho traktu najčastejšie pri trombóze lienálnej vény, gastrointestinálna obštrukcia najčastejšie v oblasti duodena, ascites alebo pleurálny výpotok.
Pridružené ochorenia sa vyskytujú najmä v závislosti od etiológie chronickej pankreatitídy, kde patrí alkoholizmus, ochorenia žlčových ciest, nádorové obštrukčné ochorenia najmä v oblasti hlavy pankreasu [12].
Liečba chronickej pankreatídy je spočiatku konzervatívna, pri jej neúspechu a pri pridružených komplikáciách je nutná liečba chirurgická. Chirurgická liečba chronickej pankreatitídy je indikovaná najmä pre výrazný algický syndróm, podozrení na malignitu, prítomné komplikácie ako sú pseudocysta, obštrukčný ikterus, stenóza duodena alebo kolónu, segmentálna portálna hypertenzia, prípadne nevyhnutná sanácia žlčových ciest [3].
V zásade sa rozdeľujú operačné výkony pri chronickej pankreatitíde na derivačné a resekčné, prípadne sa obe typy operácií kombinujú [7, 18]. Resekčné výkony pankreasu sú pre pacientov s chronickou pankreatitídou bezpečnou metódou liečby, poskytuje im ústup bolestí a lepšiu kvalitu života [15]. V špecializovaných centrách klesá mortalita klesá pod 5%, avšak morbidita pretrváva okolo 20–70 % [14].
Table 1. Vek pacientov s chronickou pankreatitídou Tab. 1. Age of patients with chronic pancreatitis 
PACIENTI A METÓDY
Na I. chirurgickej klinike LF UPJŠ a FNLP v Košiciach bola vykonaná retrospektívna štúdia resekčných výkonov pankreasu pre chronickú pankreatitídu, sledovaných od 1. 1. 1996 do 31. 12. 2005. V sledovanom súbore bolo 65 pacientov, 59 mužov a 6 žien. Priemerný vek pacientov bol 45 rokov, najmladší pacient mal 17 rokov a najstarší 78.
U pacientov s chronickou pankreatitídou boli sledované bezprostredné pooperačné komplikácie v období počas hospitalizácie a pri prvej pooperačnej kontrole tridsať dní po operácii. Pooperačné komplikácie boli rozdelené na komplikácie špecifické pre operačný výkon a komplikácie, ktoré sa vyskytujú aj pri iných typoch brušných operačných výkonov.
Ku špecifickým komplikáciám boli zaradené pooperačné krvácanie, prítomnosť dehiscencií (leaku) vykonaných anastomóz, spomalené vyprázdňovanie žalúdka, prítomnosť pooperačného abscesu v dutine brušnej, akútna pankreatitída ponechaného zvyšku pankreasu.
Medzi pooperačné komplikácie, ktoré nesúvisia bezprosterdne s daným typom operačného výkonu boli zaradené infarkt myokardu, pľúcna embólia, cievna mozgová príhoda, pneumónia, flebotrombóza, infekcia operačnej rany, uroinfekcia.
Na štatistické spracovanie a vyhodnotenie dát bol použitý softvér MS Excel 2000, štatistický softvér Statistica Cz 6.1 (od firmy StatSoft USA, Inc.) a Arcus Quickstat Biomedical 1.1. Štatisticky boli vyhodnotené všetky sledované parametre – (vekové zloženie sledovaného súboru, dĺžka operačného výkonu, strata krvi, potreba náhrady krvnými transfúziami, prítomnosť pooperačných komplikácií, typ pankreatickej anastomózy, podávanie Oktreotidu).
U jednotlivých parametrov sme pre dané skupiny vypočítali priemer, počet, smerodajnú odchýlku (SD), smerodajnú chybu priemeru (SEM), minimum, maximum, medián, kvantily, percentuálny podiel (%).Na porovnanie výskytu sledovaného znaku medzi skupinami bol použitý chí kvadrát test, resp. Fisherov exaktný test. U všetkých testov sme za hladinu štatistickej významnosti zvolili p = 0,05.
VÝSLEDKY
V sledovanom súbore bolo 65 pacientov, 59 mužov a 6 žien. Priemerný vek pacientov bol 45 rokov, najmladší pacient mal 17 rokov a najstarší 78.
Pacienti s chronickou pankreatitídou boli indikovaní k operácii najčastejšie pre bolesti alebo podozrenie na malignitu. U niektorých chorých boli prítomné viaceré dôvody operačnej liečby ako stenóza ductus choledochus a duodena alebo pseudocysta a súčasne pseudoaneuryzma okolitých ciev. Prehľad indikácií k operácii pre chronickú pankreatitídu sú v tabuľke 2.
Table 2. Indikácie pacientov k resekčnému výkonu pankreasu Tab. 2. Indications for pancreatic resection 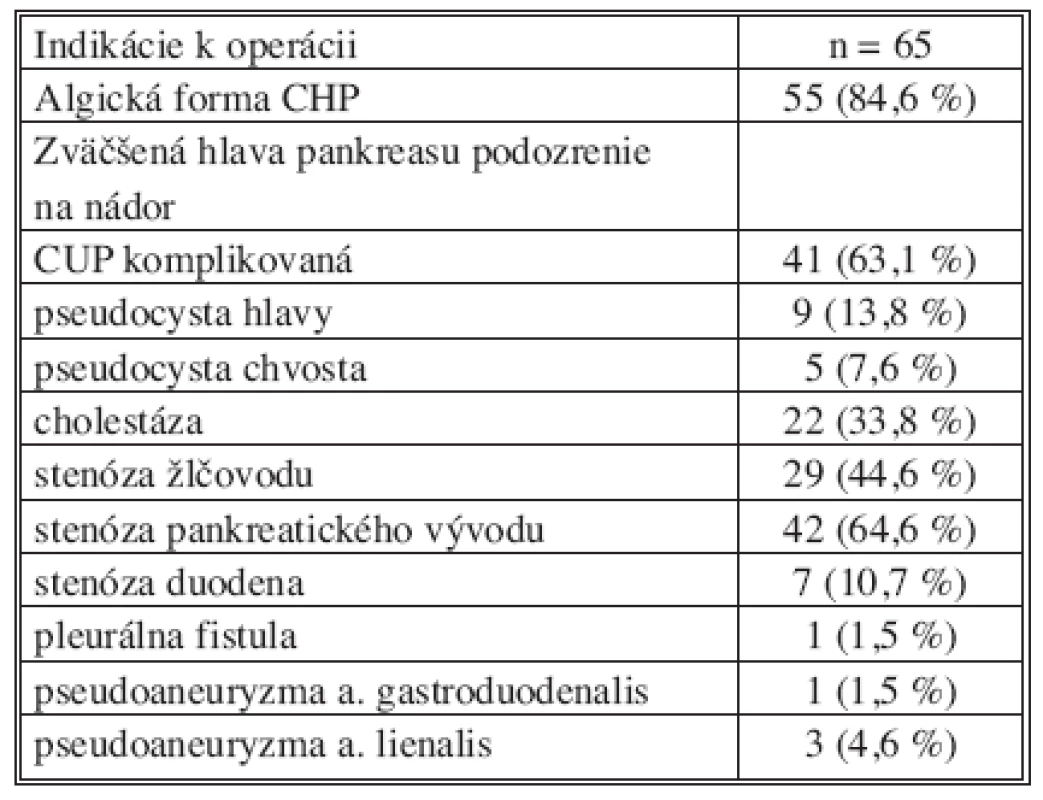
Graph 1. Resekčné výkony pre chronickú pankreatitídu Graph 1. Type of resections for chronic pancreatitis 
V sledovanom súbore bola vykonaná duodenohemipankreatektómia u 45 pacientov, pričom jej modifikácia Child-Stulhofer a rekonštrukcia pankreatojejunoanastomózy PJA u 26 pacientov a modifikácia Waugh-Clagett s rekonštrukciou pankreatogastroanastomózy PGA u 19 pacientov. Pylorus resp. duodenum záchovné resekcie pankreasu boli vykonané 16krát, pylorus záchovná duodenopankreatektómia modifikácia Traverso-Longmire u 6 pacientov, predná resekcia hlavy pankreasu s pankreatojejunoanastomózou podľa Freya u 2 pacientov a duodenum záchovná resekcia hlavy pankreasu podľa Begera u 6 pacientov. Distálna (ľavostranná) resekcia pankreasu bola vykonaná u 6 pacientov.
Table 3. Prehľad vykonaných resekčných výkonov pre chronickú pankreatitídu Tab. 3. Type of resections for chronic pancreatitis 
Table 4. Komplikácie po resekčných výkonoch – špecifické Tab. 4. Complications after pancreatic resection – specific 
Table 5. Komplikácie po resekčných výkonoch – nešpecifické Tab. 5. Complications after pancreatic resection – non specific 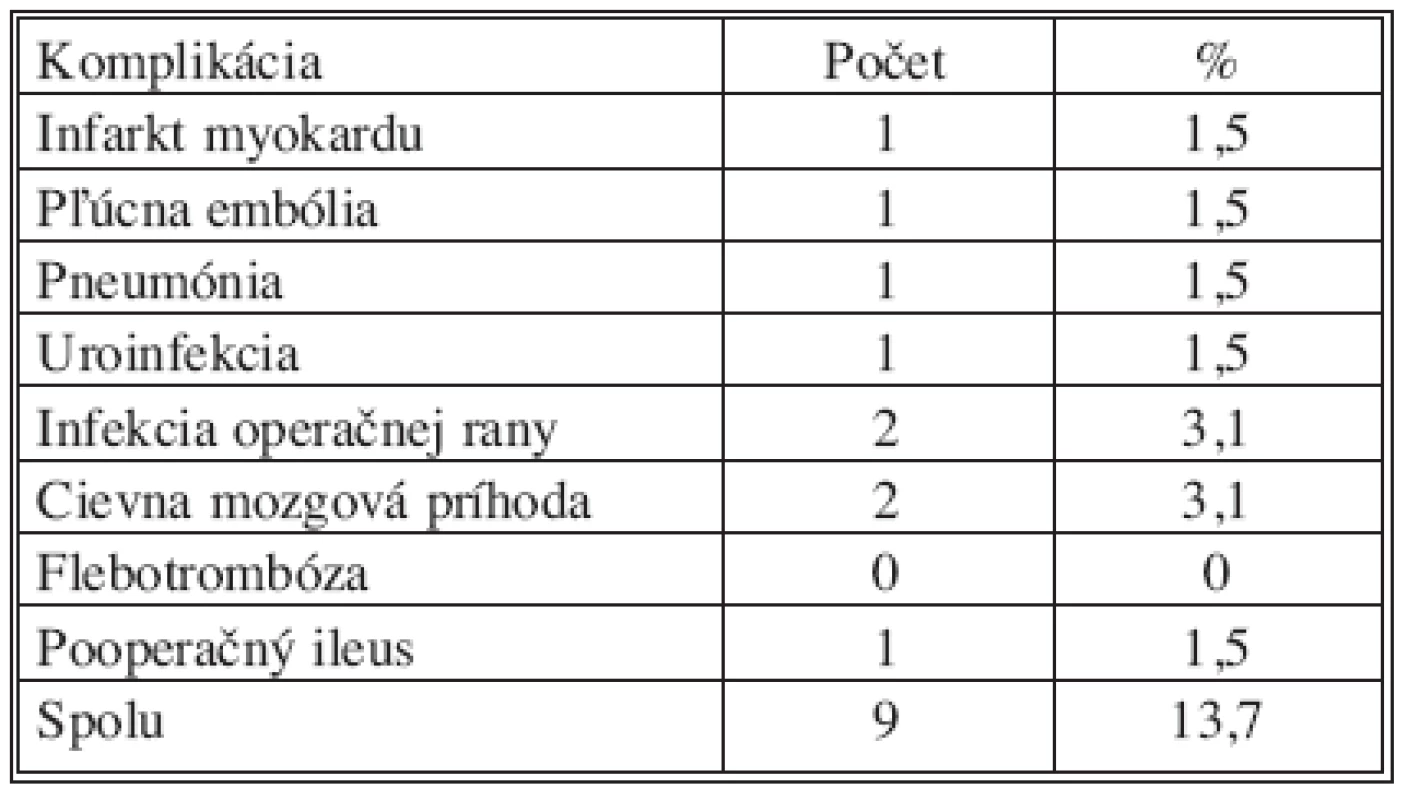
V sledovanom súbore boli pozorované bezprostredné pooperačné komplikácie, ktoré boli zaznamenané počas hospitalizácie resp. vyskytujúce sa do tridsať dní po operácii, zistené počas kontrolného vyšetrenia po operácii. Pooperačné komplikácie boli rozdelené na komplikácie špecifické a nešpecifické pre resekčný výkon na pankrease. Zaznamená boli u 15 pacientov špecifické komplikácií spojené s resekčným výkonom na pankrease 23%, nešpecifické komplikácie boli u 9 pacientov 13,7 %. V sledovanom súbore bola morbidita 36,7 % a mortalita 4,6 %.
Krvácanie do brušnej dutiny bolo spôsobené u jedného pacienta krvácaním z ciev okolo ligamenta hepato - duodenale, riešené bolo reoperáciou v priebehu prvých 24 hodín a zastavením krvácania. Dehiscencia pankreatickej anastomózy, u všetkých štyroch pacientov išlo o pankreatickú fistulu, bola riešená u dvoch ponechaním poistného drénu v blízkosti anastomózy a u dvoch zavedením nových drénov k oblasti pankreatickej anastomózy. U žiadneho pacienta nebolo nutné dokončiť pankreatektómiu, resp. reresekciu a novú pankreatickú anastomózu. Absces v brušnej dutine bol riešený v piatich prípadoch operačne, evakuáciou abscesu a umiestnením poistného drénu do abscesovej dutiny spolu s preplachovým úzkym (redonovým) drénom, do ktorého bol nainštalovaný preplach s roztokom Betadine. Spomalené vyprázdňovanie žalúdka bolo riešené u všetkých štyroch pacientov konzervatívne, bez nutnosti operačnej intervencie. Trombóza portálnej vény po rekonštrukcii s protézou bola riešená reoperáciou a trombektómiou. U pacienta bol diagnostikovaný hyperkoagulačný stav a neskôr došlo k masívnej pľúcnej embólii, následkom ktorej pacient exitoval.
Riešenie nešpecifických pooperačných komplikácií bolo v spolupráci s lekármi z iných špecializovaných pracovísk. Pooperačný ileus bol riešený reoperáciou a vykonaním adheziolýzy. Infekcia v operačnej rane bola riešená evakuáciou abscesu a drenážou.
Zaznamenané boli tri úmrtia v pooperačnom období. U jedného pacienta išlo o úmrtie v dôsledku náhlej cievnej mozgovej príhody, jeden pacient umrel na pľúcnu embóliu a u jedného pacienta došlo po operácii k masívnemu infarktu myokardu. Žiaden pacient nezomrel v súvislosti s komplikáciou špecifickou pre resekčný výkon pankreasu.
Pooperačné komplikácie špecificky spojené s resekčným výkonom pankreasu boli podrobnejšie analyzované, pričom boli sledované tieto komplikácie vo vzťahu k typu operačného výkonu, podávaniu Oktreotidu, podávaniu transfúznych jednotiek počas operácie a dĺžke operačného výkonu.
Table 6. Úmrtnosť po operácii Tab. 6. Mortality after operation 
U pacientov po vykonanej cefalickej duodenohemipankreatektómii bol sledovaný výskyt pankreatickej fistuly a závislosť od podávania Oktreotidu, typu pankreatickej anastomózy a kvality ponechaného tkaniva pankreasu. Pankreatická fistula bola zaznamenaná u štyroch operovaných, dvakrát po duodenohemipankreatektómii s rekonštrukciou pankreatogastroanastomózy, raz po duodenohemipankreatektómii a vykonanej pankreatojejunoanastomóze a v jednom prípade po distálnej (ľavostrannej hemipankreatektómii).
Table 7. Výskyt pankreatickej fistuly a typ operačného výkonu Tab. 7. Incidence of pancreatic leak and type of pancreatic resection 
Table 8. Výskyt pankreatickej fistuly a podávanie Oktreotidu u chronickej pankreatitídy Tab. 8. Incidence of pancreatic leak and using of Octreotid in chronic pancreatitis 
Table 9. Výskyt pankreatickej fistuly a typ vykonanej anastomózy u chronickej pankreatitídy po cefalickej duodenohemipankreatektómii Tab. 9. Incidence of pancreatic leak and type of pancreatic anastomosis after pancreatoduodenectomy in chronic pancreatitis 
Nebola zaznamenaná štatistická významnosť medzi vznikom pankreatickej fistuly a podávaním Oktreotidu.
Nebola zaznamenaná štatistická významnosť medzi vznikom pankreatickej fistuly a typom vykonanej pankreatickej anastomózy.
Priemerná dĺžka operačného výkonu bola 355 minút. Sledovaný bol výskyt pooperačných komplikácií vo vzťahu k trvaniu operačného výkonu, ktorý bol rozdelený na čas pod hranicou priemeru a nad hranicou priemeru.
Table 10. Dĺžka operácie u pacientov s chronickou pankreatitídou Tab. 10. Length of operations in patients with chronic pancreatitis 
Table 11. Výskyt pooperačných komplikácií v porovnaní s dĺžkou operačného výkonu u chronickej pankreatitídy Tab. 11. Incidence of postoperative complications in comparison with length of operation in chronic pancreatitis 
Table 12. Strata krvi počas operácie u pacientov s chronickou pankreatitídou Tab. 12. Lose of blood during operations in patients with chronic pancreatitis 
Table 13. Výskyt pooperačných komplikácií v porovnaní s krvnými stratami počas operácie a podávaním transfúznych jednotiek Tab. 13. Incidence of postoperative complications in comparison with lose of blood during operation and administration of transfusion unit 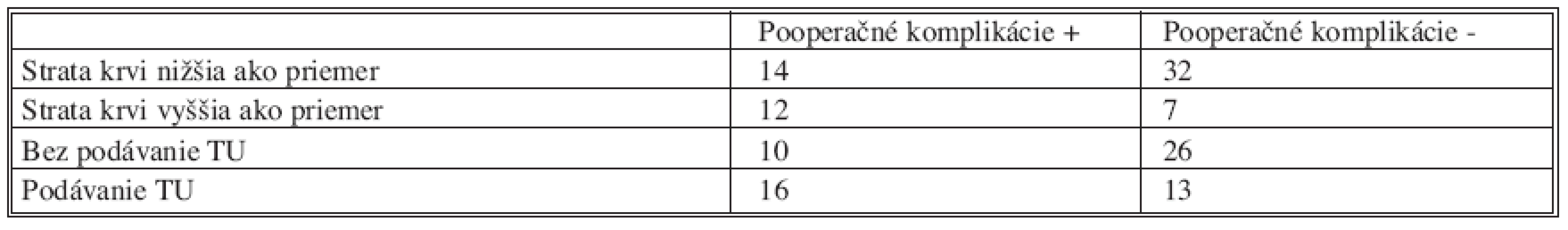
Nebola zaznamenaná štatistická významnosť medzi vznikom pooperačných komplikácií a dĺžkou trvania operácie.
U pacientov bola sledovaná strata krvi vo vzťahu k prítomným pooperačným komplikáciám. Priemerná strata krvi bola v súbore 645 ml.
V prípade, ak bola strata krvi vyššia ako priemerná strata bol zaznamenaný vyšší výskyt pooperačných komplikácií, resp. ak bola strata krvi nižšia ako priemerná strata bol zaznamenaný vyšší počet pacientov bez pooperačných komplikácií. Tento predpoklad bol potvrdený štati-stickou významnosťou p = 0,03.
V prípade nutnosti podávať transfúzie bol zaznamenaný vyšší výskyt pooperačných komplikácií, v prípade nepodávania transfúzií sa komplikácie nevyskytli u väčšiny pacientov. Tento predpoklad bol potvrdený štatistickou významnosťou p = 0,04.
DISKUSIA
Koncentráciou pacientov s chronickou pankreatitídou vyžadujúcich resekčný výkon pankreasu v špecializovaných centrách klesá pooperačná mortalita pod 5 %. Morbidita však ostáva okolo 30–50 %, podľa niektorých autorov až 70 % [5]. V sledovanom celom súbore pacientov boli vyhodnotení pacienti I. chirurgickej kliniky LF UPJŠ a FNLP, Tr. SNP 1 v Košiciach po resekčnom výkone pankreasu pre chronickú pankreatitídu, operovaní od 1. 1. 1996 do 31. 12. 2005. Zaznamenaná bola morbidita 36,7 %, perioperačná mortalita predstavovala 4,6 %.
Najčastejšou príčinou morbidity je uvádzané spomalené vyprázdňovanie žalúdka, ktoré síce nie je spojené so zvýšenou mortalitou, ale predlžuje dobu hospitalizácie pacientov [2]. Berbet a kol. udávajú, že výskyt spomaleného vyprázdňovania žalúdka nie je spojený s určitým typom operácie (duodenopankreatektómia vykonaná so zachovaním pyloru) ako sa pôvodne predpokladalo, ale jeho najdôležitejšie rizikové faktory sú prítomnosť intraabdominálnych komplikácií [2]. V sledovanom súbore pacientov bolo zaznamenané spomalené vyprázdňovanie žalúdka u 4 pacientov 6,1 %, riešené bolo konzervatívne, bez nutnosti operačnej intervencie.
Ako najrizikovejšiu udávajú viacerí autori práve pankreatickú anastomózu, ktorá zvyšuje pooperačnú morbiditu ako aj mortalitu a predlžuje dobu hospitalizácie [16]. Viacerí autori sledovali možnosti ako minimalizovať leak pankreatickej anastomózy. V rozsiahlych štúdiách neboli zistené signifikantné rozdiely medzi typom rekonštrukcie pankreatickej anastomózy s tenkým črevom a žalúdkom, medzi pankreatojejunoanastomózou end to end (invaginačnou) a ent to side anastomózou, ani medzi podávaním derivátov somatostatinu ako prevencie vzniku fistuly. Baltimorská skupina chirurgov zaznamenala výskyt pankreatickej fistuly pri pankreatogastroanastomóze v 11 % a pri pankreatojejunoanastomóze v 12 %, pričom perioperačná mortalita bola nulová v oboch skupinách [19]. V ďalšej štúdii títo autori sledovali význam podávania Oktreotidu ako prevencie vzniku pankreatickej fistuly. Zaznamenali pankreatickú fistulu v 9 % v kontrolnej skupine a v 11 % pri podávaní Oktreotidu po duodenopankreatektómii, podobne ako aj výskyt celkových pooperačných komplikácií 34 % v kontrolnej skupine, oproti 40 % v sledovanej skupine s Oktreotidom [20].
V našom súbore bolo porovnávané podávanie Oktreotidu ako prevencia vzniku fistuly, ako aj spôsob vykonania anastomózy zvyšku pankreasu s tenkým črevom a so žalúdkom, neboli zaznamenané štatisticky významné rozdiely v prítomnosti pankreatickej fistuly. U pacientov, ktorým bol podávaný Oktreotidu bola zaznamenaná pankreatická fistula v 3 % a u pacientov bez podávania Oktreotidu v 3 %. Pri porovaní pankreatogastroanastomózy a pankreatojejunoanastomózy bola prítomnosť fistuly 3 % a 1,5 %.
Ako hlavný rizikový faktor vzniku pankreatickej fistuly udávajú viacerí autori kvalitu tkaniva pankreasu. Leffler udáva v prípadoch soft pankreasu prítomnosť pankreatickej fistuly v 30 % a v prípadoch hard pankreasu 3 %, Hashimoto v podobnom sledovaní udáva u soft pankreasu fistulu v 15 % a v prípadoch hard pankreasu žiadnu [8, 13]. Na našom pracovisku bola vykonaná porovnávacia štúdia vzniku pankreatickej fistuly u soft pankreasu a hard pankreasu, jednoznačne rizikovejšia skupina pacientov bola so soft pankreasom [9]. U pacientov s chronickou pankreatitídou je aj ponechaný zvyšok pankreasu tuhý, fibroticky zmenený a pre vznik pankreatickej fistuly menej rizikový.
Kazanjian a Hines uvádzajú spôsob liečby pankreatickej fistuly po resekcii pankreasu. U 437 pacientov zaznamenali pankreatickú fistulu u 55 [12,6 %], takmer v 90 % bola riešená bez operačnej intervencie, drenážou pod CT kontrolou. Túto metódu liečby pankreatickej fistuly považujú autori za metódu voľby. Zdôrazňujú však včasnosť rozpoznania pankreatickej fistuly a jej drenáž, čo môže ovplyvniť efektívnosť liečby [11]. V sledovanom súbore bola riešená pankreatická fistula drenážou, resp. ponechaním poistného drénu v prípade jej diagnostikovania. Liečba pankreatickej fistuly je pomerne závažná, chirurgická liečba ostáva rezervovaná v prípadoch zlyhania iných možností liečby. Jej úspešnosť je 90–92% a mortalita 6–9% [1].
Intraabdominálny absces je často spojený s dehiscenciou jednej z troch anastomóz (pankreatickej, biliárnej alebo gastrointestinálnej), vyskytuje sa približne v 10 % prípadoch po duodenopankreatektómiách. Kawai a kol. zistili, že včasné odstránenie poistných drénov znižuje výskyt intraabdominálnych infekčných komplikácií. Porovnávali skupinu pacientov s ponechaním poistných drénov do štvrtého a ôsmeho pooperačného dňa. Sledované boli parametre ako sú peroperačné krvácanie, dĺžka trvania operácie a dĺžka ponechania poistných drénov. Ako jediný nezávislý faktor vo vzťahu k prítomnej intraabdominálnej infekcii zaznamenali dĺžku ponechania poistných drénov [10]. Tento názor potvrdzuje aj štúdia z USA [6]. Büchler odporúča odstraňovať poistné drény na prvý event. druhý pooperačný deň, v prípade potreby vykonať drenáž tekutinovej kolekcie pod ultrazvukovou kontrolou alebo pod CT kontrolou [4].
V sledovanom súbore bol zaznamenaný výskyt abscesu u piatich pacientov 7,7 %. U všetkých pacientov bolo abscesové ložisko riešené drenážou s nainštalovaným preplachovaným drénom a následne bola dutina abscesu preplachovaná roztokom s ATB alebo Betadine roztokom. U žiadneho pacienta nebola táto komplikácia spojená s úmrtím.
Pooperačné krvácanie je druhou najobávanejšou komplikáciou po duodenopankreatektómii, v literatúre udávané od 5–16 %. Pooperačné krvácanie môže byť do voľnej dutiny brušnej alebo v oblasti anastomóz do tráviaceho traktu. Berberat odporúča v prípade prvých známok krvácania z GIT ako je krvavý obsah z nazogastrickej sondy alebo melenická stolica šetrnú endoskopiu horného GIT-u a vykonanie endoskopického ošetrenia ložiska krvácania. V prípade neúspechu operačnú intervenciu. U pacientov krvácajúcich do voľnej dutiny brušnej, odporúča precízne sledovanie sekrécie z poistných drénov, kontrolu krvného obrazu a celkový monitoring základných vitálnych funkcií pacienta. V prípade potvrdenia krvácanie urgentnú operačnú intervenciu [2].
Krvácanie do brušnej dutiny bolo spôsobené u jedného pacienta krvácaním z ciev okolo ligamenta hepatoduodenale, riešené bolo reoperáciou v priebehu prvých 24 hodín a zastavením krvácania.
ZÁVER
Chirurgia pankreasu je oblasť chirurgie spojená s pomerne veľkým počtom pooperačných komplikácií. Resekcie pankreasu vykonávané pre chronickú pankreatitídu by mali byť koncentrované v špecializovaných centrách.
Na vznik najobávanejšej pooperačnej komplikácie, ktorou je pankreatická fistula, nemá vplyv spôsob rekonštrukcie pankreatickej anastomózy ani podávania somatostatinových derivátov. Najviac ju ovplyvňuje samotná kvalita tkaniva pankreasu. Vyššie riziko vzniku pankreatickej fistuly je, ak je ponechaný zvyšok tkaniva pankreasu hodnotený ako soft (mäkký, krehký s úzkym pankreatických vývodom). Naopak pankreas hodnotený ako hard (tuhý, fibrózne zmenený), zvyčajne sa vyskytujúci u chronickej pankreatitídy, má nižšie riziko vzniku pankreatickej fistuly.
Výsledky našej štúdie naznačujú, že okrem samotného tkaniva pankreasu na prítomnosť pooperačným komplikácií má vplyv, ako aj strata krvi a podávanie transfúznych jednotiek.
MUDr. J. Kaťuchová
I. chirurgická klinika LF UPJŠ a FNLP
Rastislavova 43
040 01 Košice
Slovenská republika
e mail: jana.katuchova@upjs.sk
Sources
1. Alexalis, N., Halloran, C, Raraty, M., Ghaneh, P., Sutton, R, Neopltolemos, J. P. Current standards of surgery for pancreatic cancer. Br. J. Surg., 2004, 91, č. 11, s. 1410–1427.
2. Berberat, P. O., Friess, H., Kleeff, J., Uhl, W., Büchler, M. W. Prevention and treatment of complications in pancreatic cancer surgery. Dig. Surg., 1999, 16, č. 4, s. 327–336.
3. Bober, J., Kraus, L., Hildebrand, T., Sabo-Nácko, J., Chymčák, L, Harbuľák, P., Šudák, M. Pancreatitis chronica-indikácia chirurgickej liečby, výsledky. Fólia Medica Cassoviensia Universitas Šafarikiana, 1996, 53, s. 27–33.
4. Büchler, M. W., Friess, H. Evidence forward, drainage on retreat. Still we ignore and drain!? Ann. Surg., 2006, 224, č. l, s. 8–9.
5. Butturini, G., Marcucci, S., Molinari, E., Macetta, G., Landoni, L., Cripppa, S., Bassi, C. Complications after pancreatico - duodenectomy: the problem of current definitions. J. Hepatobiliary Pancreat. Surg., 2006, 13, č. 3, s. 207–211.
6. Conlon, K. C, Labow, D., Leung, D., Smith, A., Jarnagin, W., Coit, D., Merchant, N., Brennan, M. F. Prospective randomized clinical trial of the value of intraperitoneal drainage after pancreatic rescetion. Ann. Surg., 2001, 234, č. 4, s. 487–494.
7. Černý, J., a kol. Špeciálna chirrugia. 2. Chirurgia brušných orgánov a retroperitonea. 1. vyd., Martin, Osveta 1992. 591 s. ISBN 80-217-0424-1.
8. Hashimoto, N., Ohyanagi, H. Pancreatic juice output and amylase level in the drainage fluid after pancreatoduodenectomy in relation to leakage. Hepato-Gastroenterology, 2002, 49, s. 553–555.
9. Kaťuchová, J., Bober, J., Harbuľák, P. Riziká pankreatickej anastomózy. SK Chir, 2005, 2, č. 5, s. 8–10.
10. Kawai, M., Tani, M, Terasawa, H., Ina, S., Hiromo, S., Nishioka, R., Miyazawa, K., Yamaue, H. Early removal of prophylactic drains reduces the risk of intra-abdominal infections in patients with pancreatic head resection. Ann. Surg., 2006, 224, č. 1, s. 1–7.
11. Kazanjan, K. K., Hines, O. J., Eibl, G., Reber, H. A. Management of pancreatic fistulas after pancreaticoduodenectomy. Arch. Surg., 2005, 140, č. 9, s. 849–855.
12. Keith, R. G. Definition and classification of chronic pancreatitis. World J. Surg., 2003, 27, č. 11, s. 1172–1174.
13. Leffler, J., Polouček, P. Poruchy hojení anastomóz na pankreatu. Rozhl. Chir., 2001, 80, č. 8, s. 432–436.
14. Rumstadt, B. R., Schwab, M., Korth, P., Samman, M., Trede, M. Hemorrhage after pancreatoduodenectomy. Ann. Surg., 1998, 227, č. 2, s. 236–241.
15. Sakorafas, G. H., Tsiotou, A. G. Proximal pancreatectomy in the surgical management of chronic pancreatitis. J. Clin. Gastroenterol., 2002, 34, č. 1, s. 72–76.
16. Shrikhande, S. V., Quereshi, S. S., Rajneesh, N., Shukla, P. J. Pancreatic anastomosis after pancreaticoduodenectomy: Do we need fiarther studies? World J. Surg., 2005, 29, č. 9, s. 1642–1649.
17. Šváb, J. Chirurgické léčení chronické pankreatitidy. 1. vyd., Praha, Grada 2003, 139 s. ISBN 80-247-0541-9.
18. Way, L. W. Současná chirurgická diagnostika a léčba. 1. vyd., Praha, Grada 1998, 1627 s. ISBN 80-7169-397-9.
19. Yeo, Ch. J., Cameron, J. L., Maher, M. M., Sauter, P. K., Zahurak, M L., Talamini, M. A., Lillemoe, K. D., Pitt, H. A. A prospective randomized trial of pancreaticogastrostomy versus pancreaticojejunostomy after pancreaticoduodenectomy. Ann. Surg., 1995, 222, č. 4, s. 580–592.
20. Yeo, C. J., Cameron, J. L., Lillemoe, K. D., Sauter, P. K., Coleman, R. N., Sohn, T. A., Campbell, K. A., Choti, M. A. Does prophylactic octreotide decrease the rates of pancreatic fistula and other complications after pancreaticoduodenectomy? Ann. Surg., 2000, 232, č. 3, s. 419–429.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2008 Issue 4-
All articles in this issue
- Akutní endovaskulární řešení disekce hrudní aorty a následné ischemie dolních končetin
- Výskyt a řešení prolongovaného úniku vzduchu po plicní lobektomii
- Biopsie sentinelové uzliny u karcinomu prsu v klinické praxi
- Hluboká žíla dolní končetiny jako tepenná náhrada při řešení infekce cévní protézy
- Skúsenosti s plastikou ventrálnych hernií podľa Chevrela s „on lay“ prolénovou sieťkou
- Naše zkušenosti s resekčními výkony na pankreatu. Retrospektivní analýza
- Chronická pankreatitída, indikácie k resekčným výkonom a pooperačné komplikácie
- Kvalita života pacientov po resekčných výkonoch pre chronickú pankreatitídu
- Epidemiologie a ekonomie zlomenin proximálního femuru, proximálního humeru, distálního radia a luxačních zlomenin hlezna
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Kvalita života pacientov po resekčných výkonoch pre chronickú pankreatitídu
- Skúsenosti s plastikou ventrálnych hernií podľa Chevrela s „on lay“ prolénovou sieťkou
- Chronická pankreatitída, indikácie k resekčným výkonom a pooperačné komplikácie
- Naše zkušenosti s resekčními výkony na pankreatu. Retrospektivní analýza
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

