-
Medical journals
- Career
Biliárny ileus – naďalej reálna komplikácia cholecystolitiázy
Authors: R. Okoličány; A. Prochotský; J. Škultéty; J. Sekáč; A. Mifkovič
Authors‘ workplace: II. chirurgická klinika LF UKo, FNsP Bratislava – NsP sv. Cyrila a Metoda, Slovenská republika prednosta: doc. MUDr. J. Škultéty, CSc.
Published in: Rozhl. Chir., 2008, roč. 87, č. 11, s. 571-575.
Category: Monothematic special - Original
Overview
Biliárny ileus je zriedkavá komplikácia cholecystolitiázy. Vyskytuje sa najmä vo vyššom veku a podľa literálnych údajov jej incidencia kolíše v rozsahu 1–4 %. Najčastejšie vzniká ako komplikácia prekonanej alebo konzervatívne liečenej cholecystitídy alebo ako komplikácia dekubitálnej nekrózy steny žlčníka. Tá vedie k vzniku cholecystoduodenálnej fistuly. V tomto prípade je cholecystolitiáza „nemá“ alebo sa klinicky manifestuje len asi u jednej tretiny pacientov. Na našej klinike sme za ostatných 5 rokov urobili celkom 1 560 cholecystektómií (1345 L-CHE a 215 konvenčných CHE). Pre biliárny ileus sme za sledované obdobie operovali len dvoch pacientov. Diagnózu sme v oboch prípadoch stanovili až pri operácii, i keď pri opakovanom preštudovaní zobrazovacích vyšetrení (NSB postojačky, CT) sme dospeli k názoru, že už nimi sme mohli stanoviť primárnu príčinu črevnej nepriechodnosti.
Kľúčové slová:
cholecystolithiasis – cholecystoduodenálna fistula – biliárny ileusÚVOD
Cholecystolitiáza postihuje približne 15–20 % populácie. Klinicky sa však manifestuje len v 10–30 % prípadov [1]. Symptomatická cholecystolitiáza má rôzne formy manifestácie: od dyspeptickej formy cez biliárne koliky, rôzne typy zápalu, často spojené i s pankreatitídou, až po nekrózu – gangrénu steny žlčníka. Tá môže zapríčiniť vznik komunikácie medzi žlčníkom a dutou trubicou GIT (najčastejšie duodénom) kam môžu cholelity vycestovať. Horná hranica incidencie tejto najzriedkavejšej komplikácie cholecystolitiázy dosahuje 2 % [10]. V prípadoch negatívnej biliárnej anamnézy je diagnostika biliárneho ileu aj napriek moderným zobrazovacím technikám (USG, CT, MR...) veľmi obtiažna. Tento poznatok sa všeobecne akceptuje, hoci už v roku 1941 popísal Rigler triádu príznakov charakteristických pre biliárny ileus, ktoré sú prítomné na NSB postojačky [11].
KAZUISTIKA
Žena, 54 rokov, po appendektómii v mladosti, bola prijatá na našu kliniku s anamnézou tri dni trvajúcich bolestí brucha a opakované zvracanie. V deň prijatia mala vetry a normálnu stolicu. Laboratórne sme zaznamenali len eleváciu CRP (90 mg/l), ale ostatné laboratórne parametre boli v norme. Na NSB postojačky boli naznačené hladinky v tenkom čreve a meteorizmus kolonu (Obr. 1–5). Pri USG vyšetrení bol žlčník bez litiázy, ale boli dilatované črevné kľučky s výrazným črevným obsahom a úsilnejšou peristaltikou. Rádiológ, na základe zobrazovacích vyšetrení, stanovil pracovnú diagnózu: st. subileosus. Chirurg pri vyšetrení per rectum vyjadril podozrenie na tumor rekta. V dosahu špičky prsta (asi 7 – 8 cm od anu) totiž hmatal prominujúci tumor na prednej stene rekta.
Image 1. NSB postojačky 15. 4. 2007 = pri prijatí Fig. 1. Upright native abdominal x-ray view – 15-04-2007 =at admission 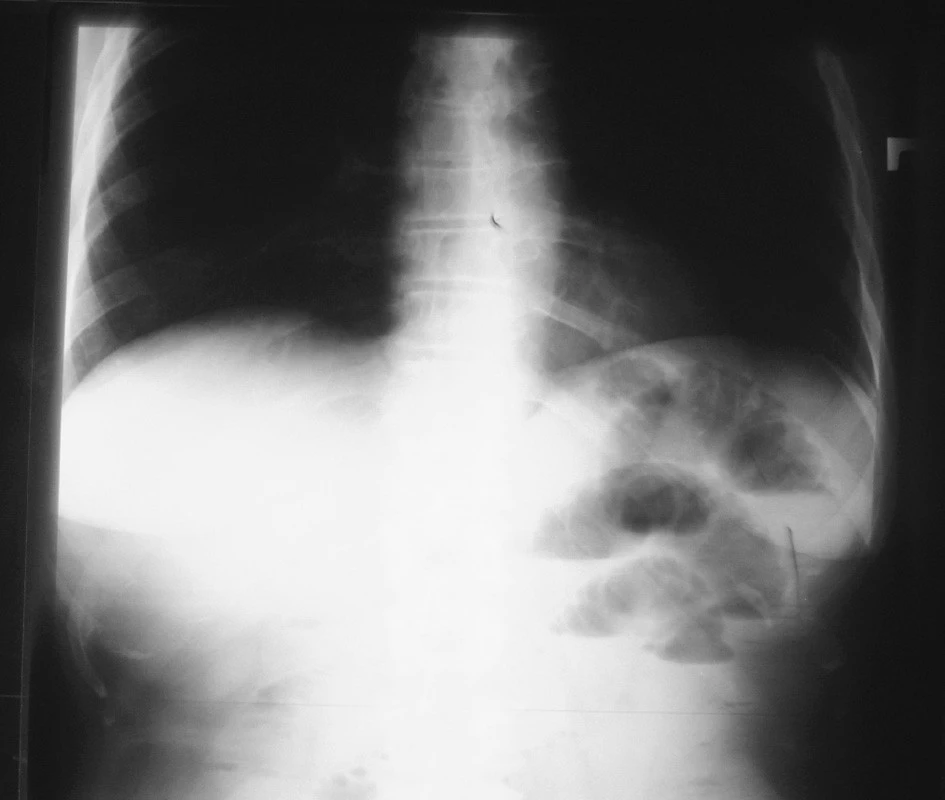
Image 2. NSB postojačky – 16. 4. 2007 = kontrola na 2. deň hospitalizácie Fig. 2. Upright native abdominal x-ray view – 16-04-2007 = a check-up on the 2nd hospitalization day 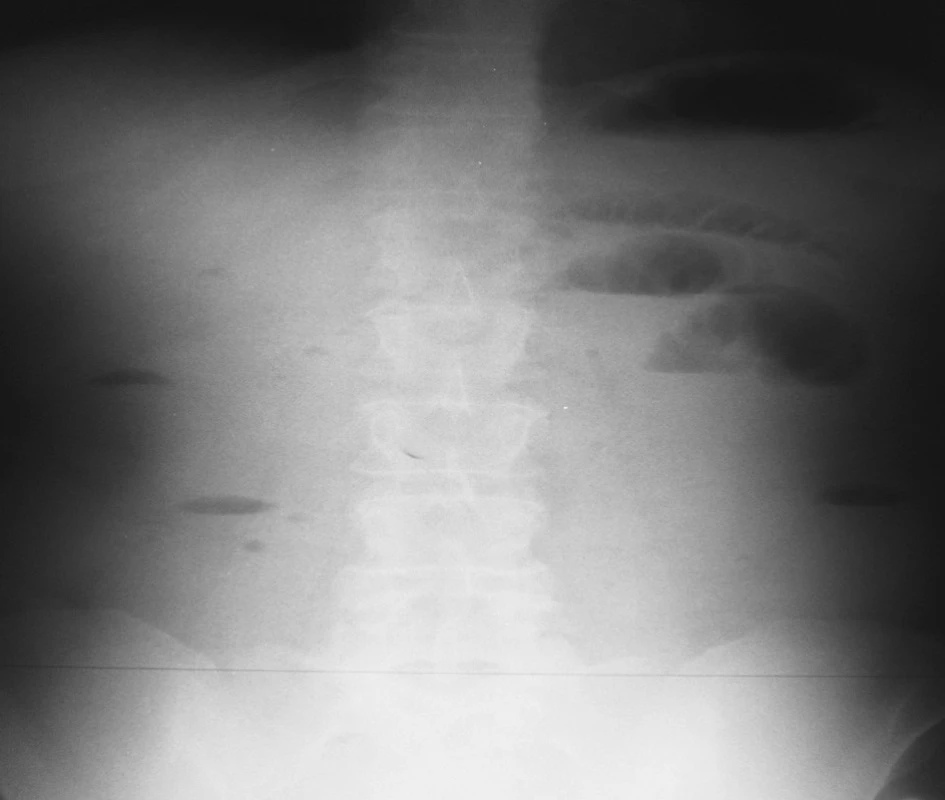
Image 3. NSB postojačky – 17. 4. 2007 = kontrola na 3. deň hospitalizácie Fig. 3. Upright native abdominal x-ray view – 17-04-2007 = a check-up on the 3rd hospitalization day 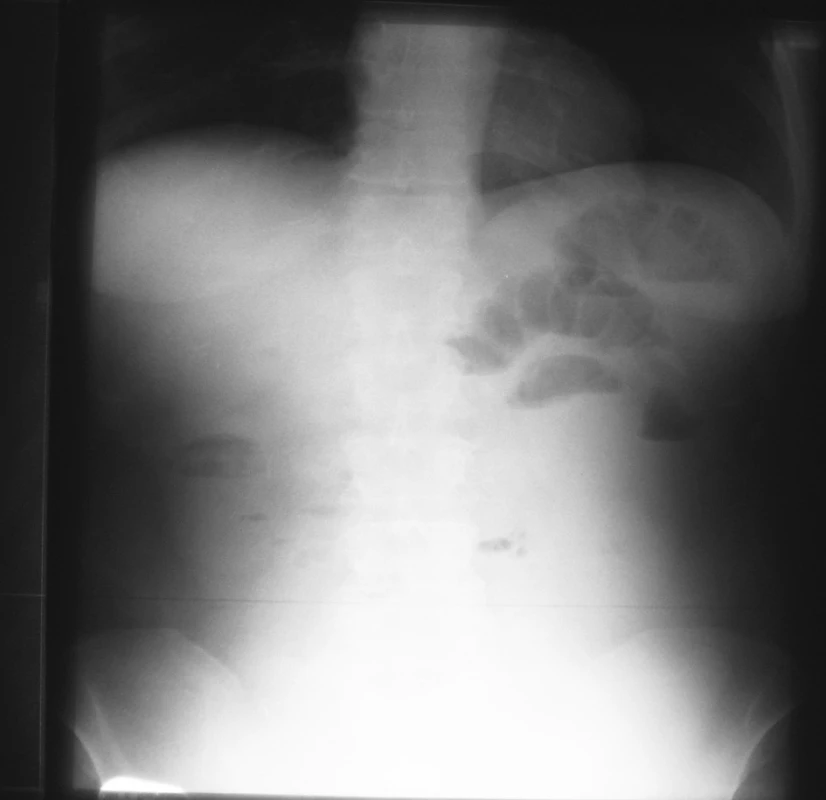
Image 4. NSB – 18. 4. 2007 = kontrola na 4. deň hospitalizácie Fig. 4. Native abdominal x-ray view – 18-04-2007 = a checkup on the 4th hospitalization day 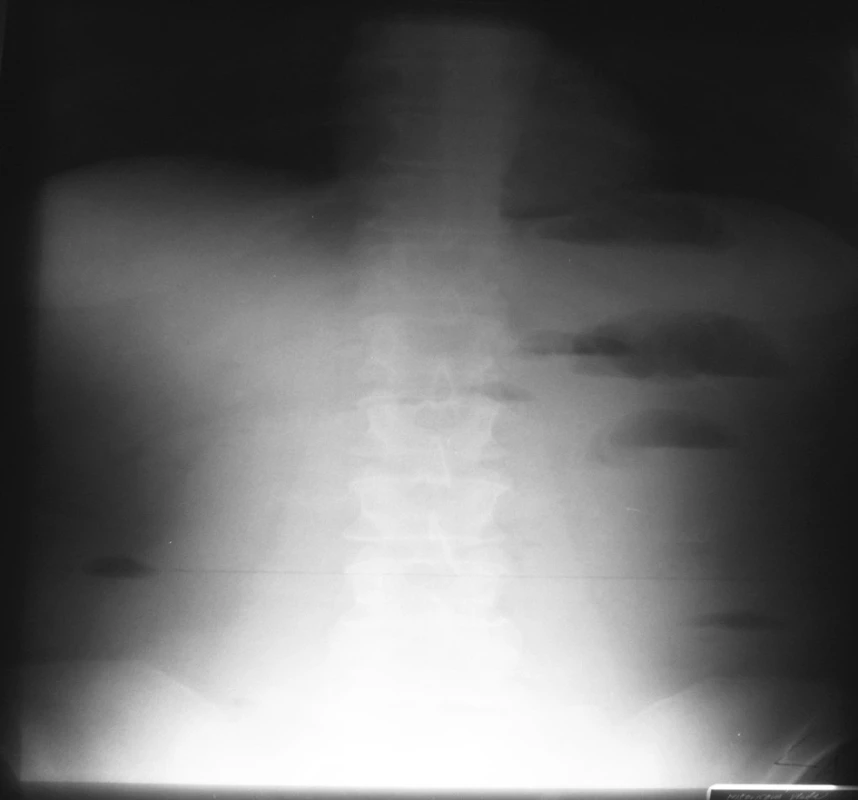
Image 5. NSB – 19. 4. 2007 = kontrola pri zhoršení stavu – indikácia k OP Fig. 5. Native abdominal x-ray view – 19-04-2007 = a checkup upon deterioration of the patient’s condition – indication for surgery 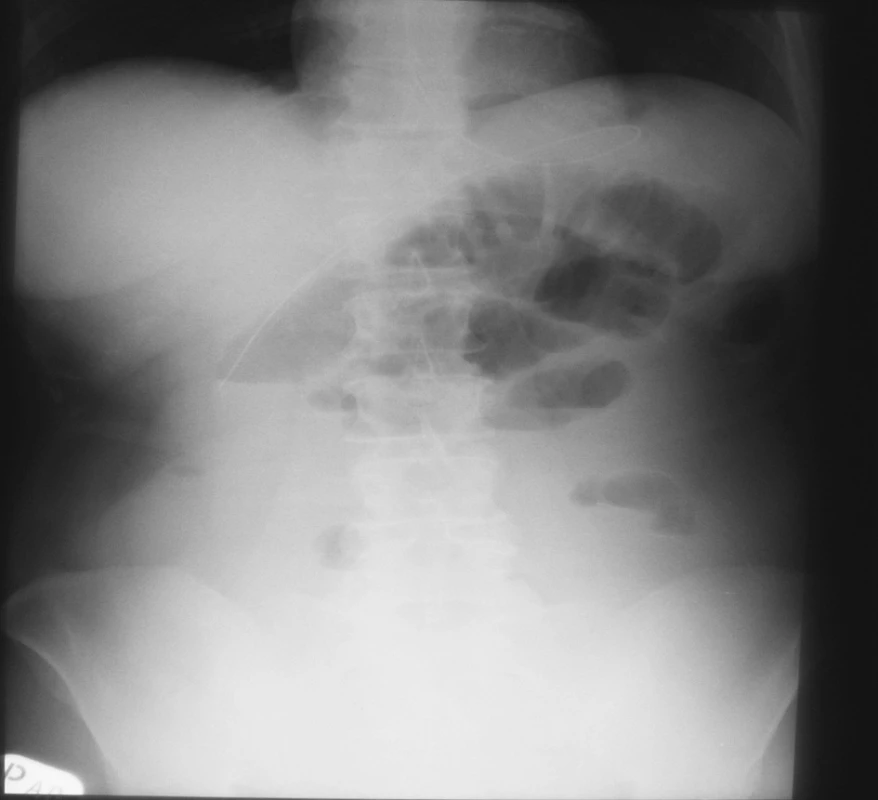
Pre nejednoznačnosť klinického stavu bola pacientka, v období medzi 15. 4. 2007 (01.35 hod) až do 19. 4. 2007 (18.30), kedy bola indikovaná k operácii, opakovane vyšetrovaná.
Po infúznej terapii a zavedení NGS totiž došlo vždy k zlepšeniu klinického stavu a obnoveniu pasáže vetrov i stolice. Dňa 17. 4. 2007 pacientka vyvrátila 500 ml plegického žalúdočného obsahu. Z tohto dôvodu sme indikovali CT vyšetrenie brucha, pri ktorom sa zistila dilatácia kľučiek tenkého čreva a hypodenzné ložisko bez vysycovania kontrastu v malej panve v oblasti pravého ovária (Obr. 6, 7). Pacientku opakovane vyšetril gynekológ a na základe USG vyšetrenia diagnostikoval myomatózny uterus, ale vylúčil akúkoľvek inú gynekologickú patológiu v malej panve.
Image 6. CT = hypodenzné ložisko v malej panve vpravo Fig. 6. CT = a hypodense focus within the small pelvis on the right 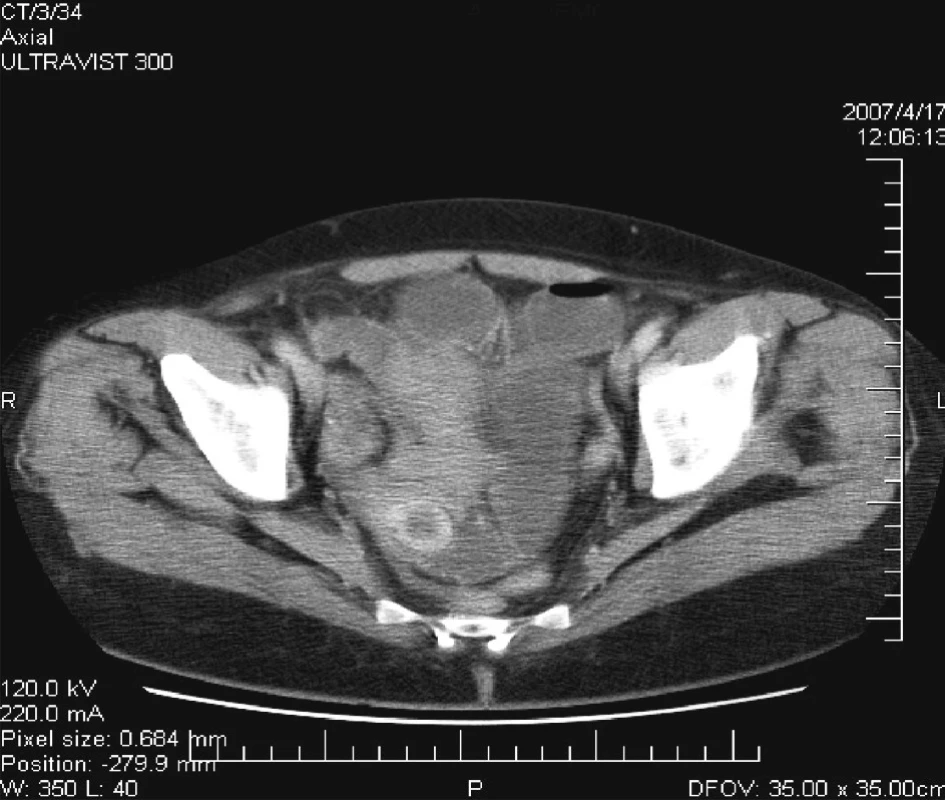
Image 7. CT = hypodenzné ložisko v malej panve vpravo Fig. 7. CT = a hypodense focus within the small pelvis on the right 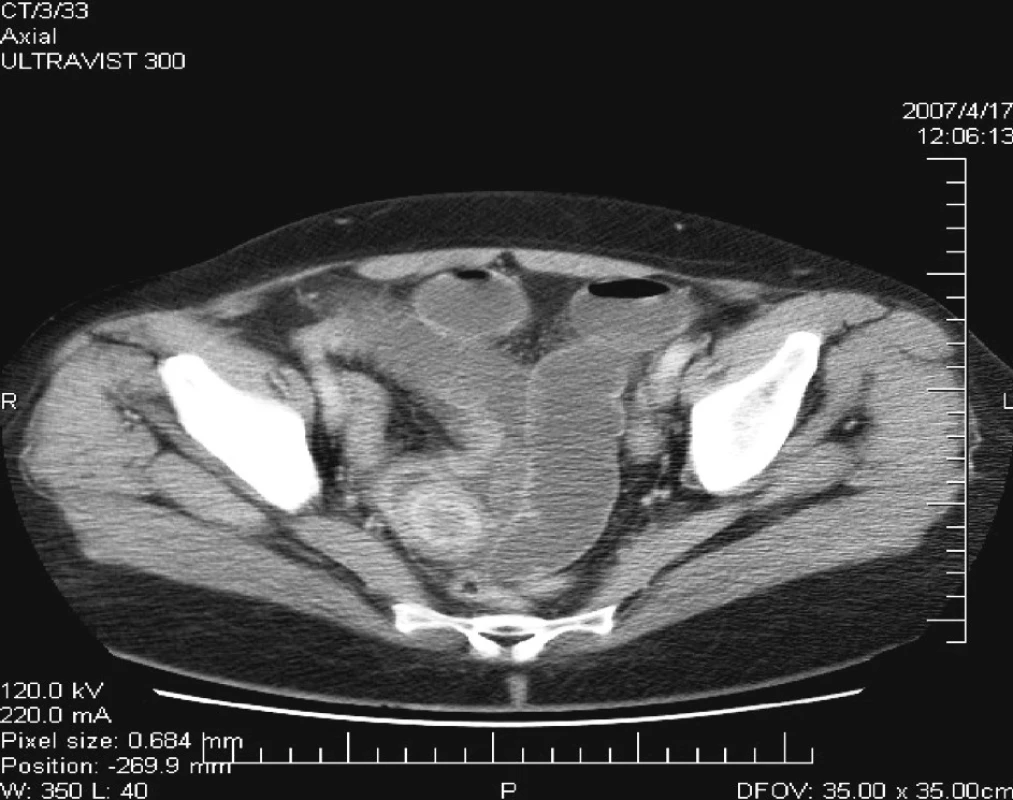
Tri dni po prijatí pacientky na našu kliniku po obnovení pasáže GIT sme obnovili perorálnu výživu. Pre podozrenie na tumor rekta sme indikovali kolonoskopiu.
Dňa 19. 4. 2007 došlo k zhoršeniu klinického stavu: pacientka opakovane vyvrátila gastroplegický obsah. Na NSB postojačky došlo k zvýrazneniu hladiniek, pacientka mala kŕčovité bolesti brucha a teraz už pre jednoznačné príznaky ileóznej NBP sme indikovali operáciu (pozri obrázok 5).
Operačná diagnóza: Ileus biliaris, peritonitis seropurulenta, diverticulum Meckeli, adhesiones cavi abdominis.
Operačný výkon: Resectio ilei terminalis cum div. Meckeli, entero-entero anastomosis end to end, evacuatio int. tenuis, toilettae cavi abdominis, Redon drain 1x.
Pooperačný priebeh bol primeraný, bez komplikácií, rana sa zhojila p.p. int. Pacietka bola na 8. pooperačný deň prepustená do domáceho liečenia. Pri ambulantných kontrolách neudávala žiadne ťažkosti. Kontrolné USG vyšetrenie žlčníka bolo negatívne – bez známok cholecystolitiázy, prípadne cholecystitídy. Neboli dôvody na indikáciu cholecystektómie.
Pol roka po operácii bola pacientka opäť prijatá na našu kliniku. Dôvodom boli teploty, bolesti v hornej polovici brucha a ikterus. Hospitalizácia trvala od 8. 10. 2007 do 18. 10. 2007. Pri prijatí mala pacientka leukocytózu. USG vyšetrením sa zistil sludge cholecysty a dilatácia hepatocholedochu. Pri MRCp vyšetrení sa diagnostikovala choledocholitiáza s dilatáciou intra a extrahepatánych žlčových ciest, ale bez dôkazu cholecystoduodenálnej fistuly (Obr. 8, 9). Na základe MRCp sme indikovali ERCP, pri ktorom endoskopista urobil EPS a extrahoval choledocholit. Potom došlo k výraznému zlepšeniu klinického stavu a po poklese febrilít sme vzhľadom k nálezu sludge cholecysty indikovali cholecystektómiu. Pacientka operáciu odmietla a dobrom stave sme ju prepustili do domáceho liečenia.
Image 8. MRCP = choledocholit nad papilou Fig. 8. MRCP = a choledocholith above the papilla 
Image 9. MRCP = choledocholit nad papilou Fig. 9. MRCP = a choledocholith above the papilla 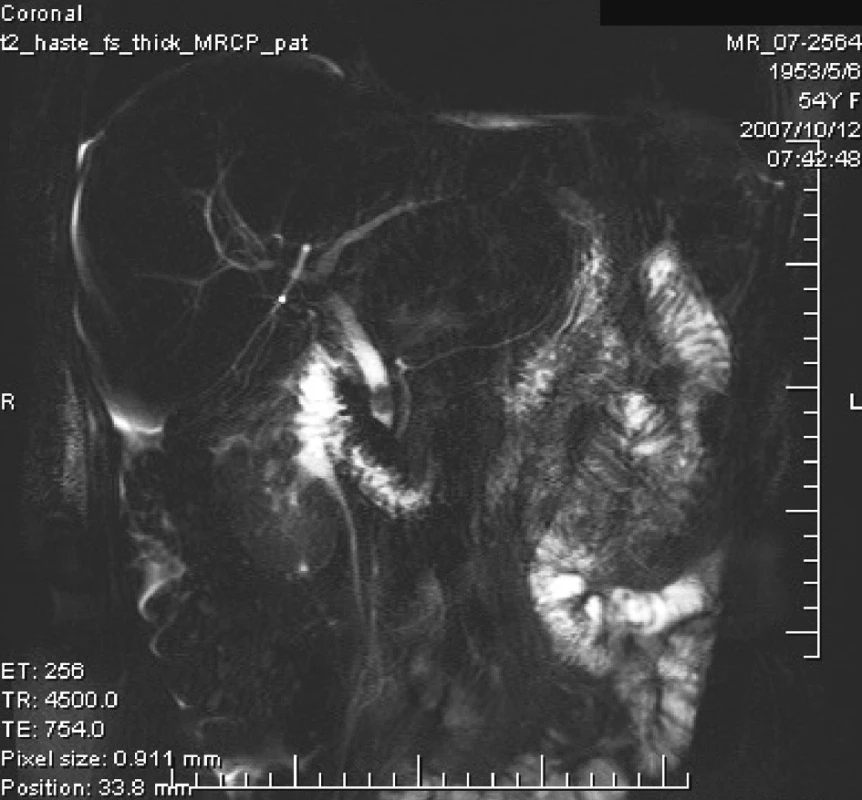
Pri kontrolnom vyšetrení mesiac po operácii sa pri USG vyšetrení suponoval porcelánový žlčník. Aj vzhľadom k pretrvávaniu dyspeptických ťažkostí a tráviacemu dyskomfortu napokon pacientka s operáciou súhlasila.
Tretia hospitalizácia bola v období medzi 13. 12. 2007 – 21. 12. 2007. Operácia bola realizovaná dňa 14. 12. 2007. Op. dg.: Cholecystolithiasis (konkrementy 1–2 mm), cholecystitis chronica, fistula cholecystoduodenalis (fistula priemeru 3 mm), pericholecystitis adhesiva. Op. výkon: Cholecystectomia, sutura duodeni, Redon drain 1x.
Pooperačný priebeh bol primeraný. Piaty pooperačný deň sme vypustili skalený hematóm z dolného pólu operačnej rany. Siedmy deň po operácii bola pacientka v dobrom stave prepustená z nemocnice.
Image 10. Žlčový kameň veľkosti 5x3 cm, ktorý spôsobil biliárny ileus Fig. 10. Acholedocholith measuring 5x3 cm, which cased the biliary ileus 
DISKUSIA
Napriek všetkým moderným diagnostickým metódam je diagnoza biliárneho ilea pre neurčitý klinický obraz obtiažna [14]. Viac ako tretina pacientov nemá biliárnu anamnézu [4, 12]. Diagnostika je často ovplyvňovaná pridruženými nálezmi a atypickým priebehom. Pomalý nástup symptómov (bolesti brucha, zvracanie, zastavenie pasáže vetrov a stolice), prechodné zlepšenie klinického stavu, žiadna alebo len minimálna odozva v laboratórnych parametroch, ale aj prehliadnutie, resp. chybná interpretácia zobrazovacích vyšetrení, diagnózu a aj indikáciu k operácii oneskorujú. Tak tomu bolo aj v prípade našej pacientky. Za oneskorenú indikáciu operácie boli zodpovedné viaceré príčiny: pri prvotnom vyšetrení suponovaný tumor rekta, čo bol napokon prominujúci myóm uteru, prechodné zlepšenie klinického stavu na 3. deň hospitalizácie (obnovenie pasáže – vetrov aj stolice), absencia biliárnych ťažkostí v anamnéze a negatívne USG vyšetrenie.
Predlžovanie diagnostického procesu však zhoršuje celkový stav pacienta (dysbalancia iónov, hypoproteinémia...) a tým zhoršuje výsledky liečby. Najčastejším miestom zaklínenia kameňa v dutej trubici GIT je ileum (až v 70 % prípadov), jejunum, žalúdok, kolon a napokon duodénum (Bouveretov syndróm) [1, 7, 8].
Biliárny ileus môže spočiatku prebiehať pod obrazom subileóznych stavov s prechodným zlepšením, ale pri prolongovanom priebehu môže vyústiť do minerálovej dysbalancie, dehydratácie až septického stavu s peritonitídou.
Rozhodujúcu úlohu v diagnostike zohráva NSB v stoji, ale aj USG a CT, ktorých výťažnosť podľa retrospektívnych literárnych údajov kolíše v rozsahu 11–77 % [2, 5].
Okrem problému indikácie operácie samotného biliárneho ileu je problémom aj definitívne riešenie choledochoduodenálnej fistuly. Týka sa to najmä prípadov s oneskorenou diagnózou biliárneho ileu, čo nie je zriedkavosťou. Vtedy pri operácii nachádzame okrem ileu už aj zápalový exudát s rozsiahlou distenziou črevných kľučiek. Prípadné masívne zrasty v duodénobiliárnej oblasti a polymorbidita týchto pacientov nabádajú chirurga skôr k riešeniu fistuly v druhej dobe. Cholecystektómia so zrušením fistuly pri prvotnej operácii biliárneho ilea totiž signifikantne zvyšuje mortalitu, pričom rekurencia biliárneho ilea na druhej strane je len okolo 1 % [4]. Tan a Wong vo svojej štúdii z roku 2004 uvádzajú, že doteraz nejestvuje zlatý štandard manažmentu tejto komplikácie. Najpravdepodobnejšie pre svoju mimoriadnu zriedkavosť [13]. V našom súbore pacientov s cholecystolitiázou bola incidencia biliárneho ileu 0,13 %. Aj v prípade našej pacientky sme definitívne riešenie cholecystoduodenálnej fistuly realizovali až v druhej dobe.
ZÁVER
Odvtedy čo Bartholini v roku 1654 prvý krát opísal obštrukciu čreva žlčovým kameňom neuzrel svetlo sveta zlatý štandard liečby tejto zriedkavej komplikácie cholecystolitiázy [6]. Je zrejmé že prakticky všetky kamene spôsobujúce biliárny ileus odchádzajú zo žlčníka fistulou. Minimálna veľkosť kameňa, ktorý je schopný vyvolať obštrukciu čreva je podľa skúseností 2,5 cm. Charakter ileózneho stavu závisí od výšky obštrukcie čreva. Drvivá väčšina pacientov sa prijíma na chirurgické pracoviská s pracovnou diagnózou subileózneho stavu a pre nešpecifický ileus sú i operovaní. Predoperačné stanovenie biliárneho ileu sa darí len asi v 25 % prípadov, pričom rozhodujúcu úlohu tu hrá CT vyšetrenie. Rieglerova triáda, charakterizujúca toto ochorenie, je pri natívnej snímke brucha postojačky evidentná len asi u 10 % pacientov s biliárnym ileom [1, 9] a symptómy obštrukcie kameňom sú neurčité [14]. Z týchto dôvodov a na základe vlastných skúseností sa domnievame, že pri diagnostike pacientov s nešpecifickým ileom sa treba vyhýbať rutine a v spolupráci s rádiológom dôkladne zhodnotiť výsledky zobrazovacích vyšetrení (NSB postojačky, USG a CT). Navyše, pri klinických prejavoch nešpecifického ileu, by chirurg nemal zabúdať na možnosť biliárnej etiológie ochorenia.
MUDr. R. Okoličány, CSc.
II. chirurgická klinika LF UKo
Antolská 11
851 07 Bratislava
Slovenská republika
Sources
1. Aruische, A., Czeiger, D., Grtzak, Y., Shaked, I., Shelef, I. Gastric outlet obstruction by gallstone: Bouveret syndrome. Scand. J. Gastroenterol., 2000, 35, s. 781–783.
2. Berry, M. Gallstone ileus. Applied radiology on line, 2004, 33, s. 8.
3. Guňková, P., Dostalík, J., Martínek, L., Guňka, I., Vávra, P., Richter, V., Mazur, M. Biliární ileus – opomíjená příčina střevní obstrukce. Rozhl. Chir., 2007, roč. 86, č. 2, s. 103–105.
4. Hassan, K., Khakhiashvili, A., Awawdeh, M. Unusual presentation of gallstones. Romanian J. of Gastroenterology, 2005, 14, 2, s. 173–175.
5. Jen-Wei Chou, Chang-Hu Hsu, Kuan-Fu Liao, Hsueh-Chou Lai, Ken-Sheng Cheng Gallstone ileus: Report of two cases and review of the literature. World J. Gastroenterology, 2007, 13, 8, s. 1295–1298.
6. Lakyová, L., Radoňák, J., Vajó, J., Toncr, I., Kudláč, M. Biliárny ileus-zriedkavá komplikácia cholecystolitiázy. Rozhl. Chir., 2007, roč. 86, č. 10, s. 526–532.
7. Masannat, Y., Caplin, S.,Brown, T. A rare complication of a common disease: Bouveret syndrome, a case report. World J. of Gastroenterology, 2006, 12, 16, s. 2620–2621.
8. Radoňak, J.,Vajó, J., Jéger, T., Stebnický, M., Eperješi, O. Opakované akútne krvácanie do duodena ako príznak začínajúceho Bouveretovho syndromu. Rozhl. Chir., 2000, 79, 6, s. 228–230.
9. Reimann, A., Yeh, B., Breimann, R. Atypical Caseos of Gallstone Ileus Evaluated With Multidetector Computed Tomography. J. of Computer Assisted tomography, 2004, 28, 4, s. 523–527.
10. Reisner, R. M., Cohen, J. R. Gallstone ileus:a review of 1001 reported casas. Am. Surg., 1994, 60, s. 441–446.
1 1. Rigler, L. J., Borman, C. N., Noble, J. F. Gallstone obstruction. Pathogenesis and roentgen manifestations. JAMA, 1941, 117, s. 1753–1759.
12. Šimša, J., Leffler, J., Charvát, D., Grabec, P., Hoch, J. Gallstone ileus-a rare disease and still many discrepancies. Eur. Surg., 2006, 38, 4, s. 307–311.
13. Tan, Y. M., Wong, W. K. A comparisation of two surgical strategies for the emergency treatment of gallstone ileus. Singapure Med. J., 2004, 45, 2, s. 69–72.
14. Zironi, G. A., Modolon, C. B., Cavazza, M. Emergency ultrasound and gallstone ileus. European J. of emergency med., 2007, 14, 2, s. 94–96.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2008 Issue 11-
All articles in this issue
- Miniinvazivní chirurgie v České republice
- Závislost úbytku hmotnosti na velikosti neožaludku po laparoskopické bandáži žaludku
- Biliárny ileus – naďalej reálna komplikácia cholecystolitiázy
- První výsledky studie bipolární RFITT koagulace vyšších vyšších stadií hemoroidální nemoci
- Operační léčba zlomenin diafýzy humeru
- Použití biodegradabilních materiálů v léčbě kostních cyst u dětí
- Hybridní roboticky asistovaná operace, aortobifemorální bypass s rekonstrukcí kýly v jizvě
- Kontinentní nálevové stoma u dětí s dysfunkcí pánevních orgánů
- Terapie lymfokély po transplantaci ledviny
- Výsledky transperitoneální laparoskopické nefrektomie pro renální adenokarcinom
- Poranění růstové zóny proximální tibiální epifýzy v dětském věku a možnosti její léčby
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Použití biodegradabilních materiálů v léčbě kostních cyst u dětí
- Biliárny ileus – naďalej reálna komplikácia cholecystolitiázy
- Operační léčba zlomenin diafýzy humeru
- Miniinvazivní chirurgie v České republice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

