-
Medical journals
- Career
Dlouhodobé výsledky biopsie sentinelové uzliny u pacientů s karcinomem ústní dutiny
Authors: L. Mrzena; I. Stárek 1; K. Táborská 2; D. Kodetová 3
Authors‘ workplace: Klinika ORL a chirurgie hlavy a krku 1. LF UK a FN Motol, Praha Katedra otorinolaryngologie IPVZ, Praha přednosta prof. MUDr. J. Betka, DrSc. Otolaryngologická klinika LF UP a FN, Olomouc ; přednosta prof. MUDr. I. Stárek, CSc. Ústav patologie a molekulární medicíny 2. LF UK a FN Motol, Praha 1; přednosta prof. MUDr. R. Kodet, CSc. Klinika nukleární medicíny a endokrinologie 2. LF UK a FN Motol, Praha 2; přednosta doc. MUDr. P. Vlček, CSc. 3
Published in: Otorinolaryngol Foniatr, 58, 2009, No. 3, pp. 144-151.
Category: Original Article
Overview
Cílem studie bylo ověřit úspěšnost identifikace sentinelové uzliny a spolehlivost biopsie sentinelové uzliny v predikci histopatologického stavu krčních uzlin u pacientů s karcinomem ústní dutiny.
Od června 2003 do května 2007 bylo 31 pacientů s karcinomem ústní dutiny bez klinicky detekovatelných metastáz zařazeno do otevřené prospektivní studie. Sentinelová uzlina byla identifikována na základě předoperační scintigrafie po aplikaci Senti-Scintu (koloid sérového albuminu značený 99mTc) do okolí primárního tumoru a během operace pomocí ruční gamasondy. U 29 pacientů byla následně provedena elektivní nebo léčebná krční disekce. Výsledek histologického vyšetření sentinelových uzlin byl porovnán s výsledky histologického vyšetření všech uzlin nalezených v krčních disekcích. Všichni pacienti jsou sledováni déle než 24 měsíců od skončení léčby.
Ve studii byla u 30 pacientů na 33 stranách krku identifikována sentinelová uzlina při předoperační lymfoscintigrafii. Peroperačně byla sentinelová uzlina identifikována u všech 31 pacientů na 34 stranách krku. Výsledek histologického vyšetření byl pozitivní u 10 sentinelových uzlin u 8 pacientů. U žádného pacienta nebyl výsledek biopsie sentinelové uzliny falešně negativní. U 31 pacientů na 34 stranách krku (100 %) výsledek biopsie sentinelové uzliny správně určil negativitu nebo pozitivitu krčních uzlin.
Výsledky studie ukazují, že biopsie sentinelové uzliny je u karcinomu ústní dutiny dobře proveditelná a že s vysokou spolehlivostí správně určuje histopatologický stav krčních uzlin.Klíčová slova:
elektivní krční disekce, peroperační gamasonda, karcinom hlavy a krku, peroperační mapování lymfatického systému, lymfoscintigrafie, sentinelová uzlina.ÚVOD
Mezi nejdůležitější prognostické faktory u pacientů s karcinomem hlavy a krku patří přítomnost krčních metastáz. Vyšetřovací metody, které máme k detekci krčních metastáz v současné době k dispozici, však nejsou dostatečně spolehlivé. Kombinace dostupných vyšetřovacích metod (palpační vyšetření, sonografie, CT, MR) dosahuje přesnosti v určení přítomnosti krčních metastáz kolem 70 %. Asi 30 % pacientů je tedy ohroženo přítomností okultních metastáz v krčních uzlinách (5, 9 ,15, 19). Proto jsou v současné době pacienti s karcinomem hlavy a krku indikováni k elektivní krční disekci, která zlepšuje přežití pacientů tím, že odstraňuje okultní metastázy dříve, než se klinicky manifestují. Velkou nevýhodou však je, že asi 70 % pacientů podstoupí krční disekci zbytečně (5, 9, 10).
Jedinou metodou detekce okultních metastáz, která může být v současné době zavedena do klinické praxe, je metoda biopsie sentinelové uzliny. Sentinelová uzlina je definována jako první uzlina, do které přichází lymfa z oblasti primárního tumoru. Tato uzlina je tedy v případě lymfogenní diseminace nádoru postižena metastázami jako první. Další uzliny mohou být postiženy metastázami až následně. Pokud je tato uzlina identifikována a histologicky vyšetřena, je možno rozhodnout, zda je nebo není nutné provést elektivní léčbu krčních uzlin (13).
Koncepce sentinelové uzliny již byla ověřena a zavedena do klinické praxe u melanomu a karcinomu prsu (1, 7, 8, 13). První úspěšnou identifikaci sentinelové uzliny u nádorů hlavy a krku popsali v roce 1996 Alex a Krag (2). Od té doby bylo provedeno několik studií, které ověřovaly proveditelnost a spolehlivost biopsie sentinelové uzliny u nádorů hlavy a krku. Výsledky ukazují, že touto metodou je možno dosáhnout více než 95% přesnosti v určení přítomnosti okultních metastáz do krčních uzlin (6, 12, 16, 20, 25).
Od června 2003 je metoda biopsie sentinelové uzliny u pacientů s nádorem ústní dutiny ověřována na Klinice otorinolaryngologie a chirurgie hlavy a krku 1. LF UK Praha. V článku předkládáme výsledky biopsie sentinelové uzliny u pacientů s karcinomem ústní dutiny, kteří jsou sledováni déle než 24 měsíců od skončení léčby.
MATERIÁL A METODA
K vyšetření sentinelové uzliny byli indikováni pacienti s histologicky verifikovaným dlaždicobuněčným karcinomem ústní dutiny stagingu T1-T3, N0, jejichž primární nádor je přístupný perorální injekční aplikaci radiofarmaka v lokální anestezii.
Přítomnost klinicky detekovatelných metastáz do krčních uzlin byla vyloučena na základě negativního palpačního a sonografického vyšetření. Mezi vylučovací kritéria patřil předchozí chirurgický zákrok nebo radioterapie pro nádor hlavy a krku, těhotenství a laktace. Sentinelová uzlina byla identifikována na základě předoperační lymfoscintigrafie a peroperačního užití ruční gamasondy. V některých případech byla ještě kombinována s užitím lymfotropního barviva.
Vyšetření bylo prováděno ve dvoudenním režimu, kdy radiokoloid byl aplikován 18-20 hodin před plánovaným chirurgickým výkonem. K vyšetření byl užíván radiokoloid Senti-scint (National Research Institute for Radiology and Radiohygiene, Budapest), což je koloidní roztok albuminu značeného 99mTc s velikostí částic 200-600 nm, pro který je charakteristická delší retence v sentinelové uzlině. Aplikace byla prováděna tenkou inzulinovou jehlou (29F) v lokální kontaktní anestezii Xylocainem. Vpich byl vždy veden přes normální sliznici těsně peritumorózně. Volili jsme zpravidla 2-6 aplikačních bodů tak, aby celé bezprostřední okolí spodiny tumoru bylo rovnoměrně infiltrováno. Celkové množství aplikovaného koloidu se pohybovalo od 0,1 do 0,2 ml koloidu o celkové aktivitě 20 - 40 MBq.
Předoperační lymfoscintigrafie byla prováděna bezprostředně po aplikaci radiofarmaka pomocí scintilační kamery s nízkoenergetickými kolimátory. Pacient byl vyšetřován v poloze vleže na zádech s hlavou v mírném záklonu. Nejprve byla prováděna dynamická lymfoscintigrafie, kdy jsou snímky zhotovovány v 60sekundových intervalech. Snímkování se ukončovalo v okamžiku, kdy byla sentinelová uzlina přesvědčivě zobrazena. Poté byly prováděny statické snímky v přední a příslušné bočné projekci v 15., 30. a 60. minutě po aplikaci radiofarmaka. Lokalizace sentinelové uzliny byla vyznačena nesmazatelným fixem na kůži.
Při peroperační identifikaci sentinelové uzliny byla užívána gamasonda C-Trak Automatic (Care Wise Medical Products Corporation, USA) s 15mm kolimátorem Omniprobe EL, která dosahuje vysokých hodnot radiálního rozlišení. U 10 pacientů byla technika identifikace sentinelové uzliny pomocí radiokoloidu kombinována ještě s její identifikací pomocí lymfotropního barviva. V těchto případech bylo v úvodu operace ještě aplikováno lymfotropní barvivo Patent Blue V (Blue Patenté V, Laboratoire Guerbet, France) stejnou technikou jako radiokoloid.
Operační výkon jsme zahajovali resekcí primárního tumoru, aby došlo ke snížení množství radiokoloidu v oblasti primárního tumoru, které svou radioaktivitou znesnadňuje identifikaci sentinelové uzliny. Resekce primárního tumoru byla prováděna v závislosti na jeho lokalizaci a rozsahu z perorálního nebo z transmandibulárního přístupu. Ještě před provedením kožního řezu bylo ověřováno pomocí ruční gamasondy, zda se sentinelová uzlina opravdu nalézá v oblasti kožních značek určených při předoperační lymfoscintigrafii. Vlastní identifikace sentinelové uzliny byla prováděna z řezu dlouhého 5-7 cm, který byl veden v oblasti značky pro lokalizaci sentinelové uzliny tak, aby mohl být rozšířen na řez užívaný pro provedení následné krční disekce. Sentinelovou uzlinu jsme vyhledali pomocí ruční gamasondy a případně podle jejího modrého zbarvení. Po její exstirpaci byla přeměřena radioaktivita exstirpované sentinelové uzliny ex vivo a lůžka po exstirpaci, abychom ověřili, že radioaktivita v oblasti lůžka klesla na hodnotu pozadí. Po exstirpaci všech identifikovaných sentinelových uzlin byla u 29 pacientů provedena elektivní krční disekce. Elektivní krční disekce byla standardně prováděna u prvních 20 pacientů k ověření, zda při námi užívané metodice vyšetření nedochází k většímu než 5% výskytu falešně negativních biopsií sentinelové uzliny. U dalších pacientů operovaných v letech 2006 - 2008 již nebyla elektivní krční disekce prováděna, pokud byl primární tumor resekován z perorálního přístupu.
Každá sentinelová uzlina byla standardně histologicky vyšetřena po nabarvení hematoxylinem a eosinem. Pokud nebyly zjištěny metastázy, byla uzlina sériově prokrájena. V případě, že vyšetření bylo i poté negativní, bylo doplněno ještě imunohistochemické vyšetření pomocí monoklonálních protilátek proti cytokeratininu AE1/AE 3. Všechny uzliny nalezené v krčních disekcích byly vyšetřeny podle stejných zásad.
VÝSLEDKY
Od června 2003 do května 2007 bylo na obou pracovištích do studie prospektivně zařazeno 31 pacientů se spinocelulárním karcinomem ústní dutiny. Poměr mužů a žen byl 4,2 : 1 (25 mužů, 6 žen). Medián věku pacientů byl 56 let (v rozmezí 43 - 69 let). Údaje charakterizující soubor z hlediska lokalizace a rozsahu primárního tumoru u jednotlivých pacientů jsou uvedeny v tabulce 1.
Table 1. Charakteristika souboru pacientů podle lokalizace a rozsahu primárního tumoru. 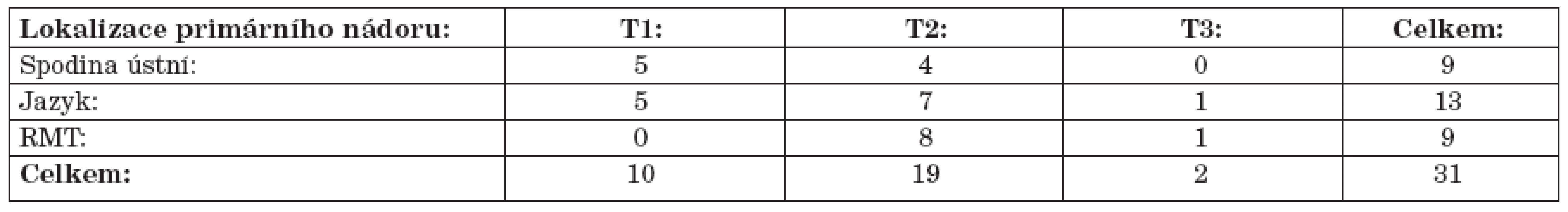
RTM: retromolární trojuhelník U všech 31 pacientů byla provedena předoperační lymfoscintigrafie. U 30 pacientů se na scintigrafii zobrazila alespoň 1 sentinelová uzlina. U 3 pacientů byly zjištěny sentinelové uzliny oboustranně, takže celkem při lymfoscintigrafii byly nalezeny sentinelové uzliny na 33 stranách krku. Průměrný čas od aplikace radiokoloidu do zobrazení sentinelové uzliny na lymfoscintigrafii byl 12 minut (rozptyl 7 - 18 minut).
Peroperačně byla sentinelová uzlina identifikována u všech 31 pacientů, tedy i u jednoho pacienta s negativní předoperační lymfoscintigrafií. Celkem byla sentinelová uzlina nalezena na 34 stranách krku, protože u 3 pacientů byly sentinelové uzliny nalezeny oboustranně. Počet a lokalizace sentinelových uzlin u jednotlivých pacientů je popsán v tabulce 2.
Table 2. Výsledky biopsie sentinelové uzliny a výsledek histopatologického vyšetření krční disekce u jednotlivých pacientů souboru. 
SLU: sentinelová lymfatická ulizna, RMT: retromolární trojúhelník, ipsi:ipsilaterálně, kontra: kontralaterálně Celkem bylo peroperačně nalezeno 77 sentinelových uzlin na 34 stranách krku. Průměrný počet nalezených sentinelových uzlin na jedné straně krku byl 2,26 (s rozptylem 1-5). Nejčastěji byly nalezeny 2 sentinelové uzliny. Na straně primárního tumoru bylo nalezeno 71 sentinelových uzlin u 31 pacientů a kontralaterálně bylo nalezeno 6 sentinelových uzlin u 3 pacientů. Ipsilaterálně bylo nalezeno od 1 do 5 sentinelových uzlin (průměr 2,29), kontralaterálně od 1 do 3 sentinelových uzlin (průměr 2,0). Střední velikost sentinelové uzliny byla 9,5 mm (s rozptylem velikosti od 4 do 15 mm).
V 18 případech (52,9 %) byly sentinelové uzliny lokalizovány pouze v 1 krční oblasti. Ve 2 oblastech krku byly sentinelové uzliny nalezeny v 16 případech (47,1 %). U žádného pacienta nebyly sentinelové uzliny lokalizovány ve 3 nebo více oblastech krku.
Nejčastější lokalizací sentinelových uzlin byla oblast II. V oblasti II bylo celkem lokalizováno 56 sentinelových uzlin (72,7 %). Alespoň jedna sentinelová uzlina byla nalezena v oblasti II v 32 případech (94 %). V 17 případech (50 %) byla oblast II jedinou lokalizací sentinelových uzlin.
Druhou nejčastější lokalizací sentinelových uzlin byla oblast I, kde bylo lokalizováno celkem 11 sentinelových uzlin (14,2 %). V oblasti III bylo celkem nalezeno 9 sentinelových uzlin (11,7 %) a v oblasti IV byla nalezena 1 sentinelová uzlina (1,3 %). Všechny sentinelové uzliny v oblasti III a IV byly nalezeny ipsilaterálně. U žádného pacienta nebyly nalezeny sentinelové uzliny v oblasti V. Lokalizace sentinelových uzlin podle lokalizace primárního tumoru je popsána v tabulce 3.
Table 3. Lokalizace sentinelové lymfatické uzliny v krčních oblastech podle lokalizace primárního tumoru. 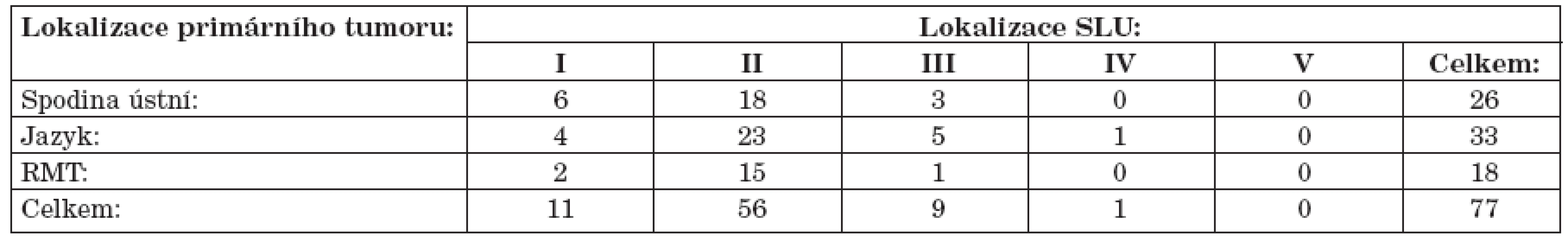
RTM: retromolární trojúhelník, SLU: sentinelová lymfatická uzlina U 10 pacientů bylo k identifikaci užito kromě radiokoloidu i patentní modři. Z 29 sentinelových uzlin nalezených u těchto pacientů bylo 18 sentinelových uzlin radioaktivních i modře zbarvených a 11 sentinelových uzlin pouze radioaktivních. Žádná sentinelová uzlina tedy nebyla identifikována pouze na základě svého modrého zbarvení. Srovnání výsledků identifikace sentinelové uzliny pomocí radiokoloidu a patentní modře u jednotlivých pacientů je popsáno v tabulce 4.
Table 4. Srovnání výsledků identifikace sentinelové uzliny pomocí radiokoloidu a patentní modře. 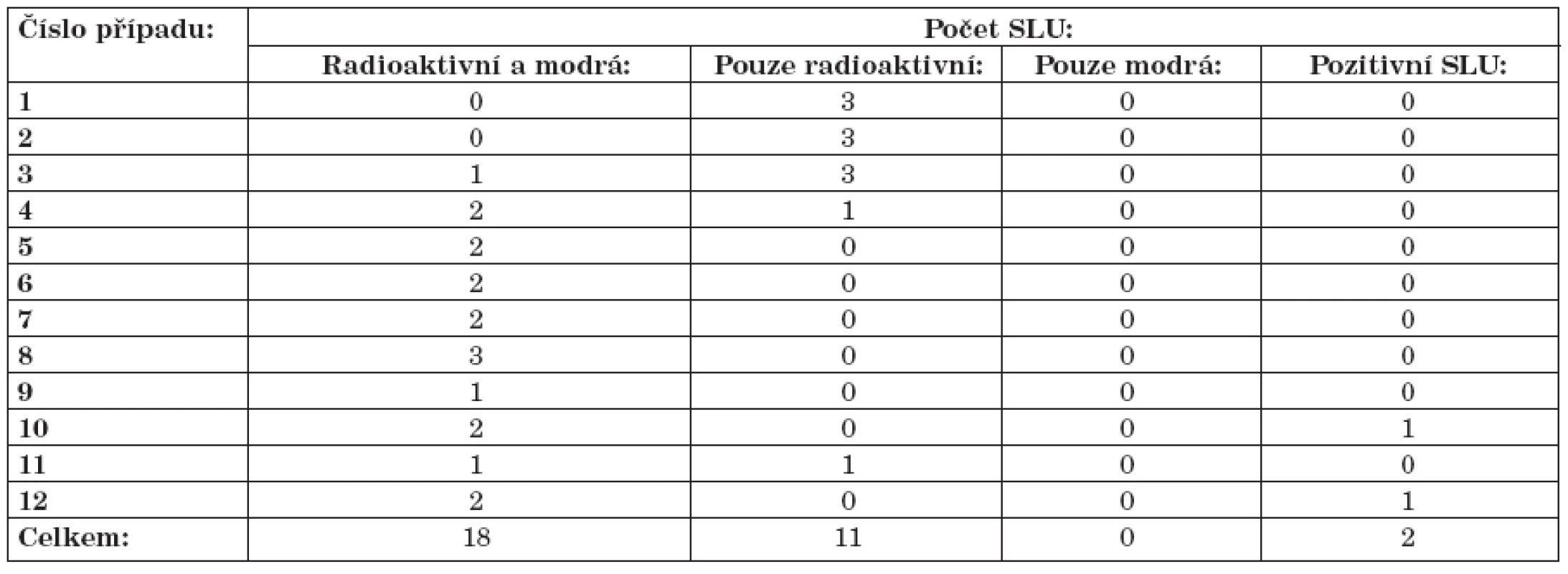
SLU: sentinelová lymfatická uzlina U 8 pacientů bylo bioptické vyšetření sentinelových uzlin pozitivní. U 2 pacientů bylo nalezeno po 2 pozitivních sentinelových uzlinách, takže celkem bylo nalezeno 10 pozitivních sentinelových uzlin. Pozitivní sentinelové uzliny byly nalezeny u 3 pacientů s karcinomem jazyka, u 2 pacientů s karcinomem ústní spodiny a u 3 pacientů s karcinomem retromolárního trojúhelníku. Pozitivní sentinelová uzlina byla nalezena u 1 pacienta s tumorem T1, u 5 pacientů s tumorem T2 a u 2 pacientů s tumorem T3.
Výsledek biopsie sentinelové uzliny byl pozitivní u 6 sentinelových uzlin (60 %) na základě běžného histologického vyšetření, u 2 sentinelových uzlin (20 %) na základě sériového prokrájení a u 2 sentinelových uzlin (20 %) až na základě imunohistochemického vyšetření pomocí protilátek proti cytokeratininu AE1/3. Na základě výsledku biopsie sentinelové uzliny byl změněn staging u 8 pacientů (25,7 %). U 6 pacientů byl staging změněn z N0 na N1, u 2 pacientů z N0 na N2b.
U 27 pacientů byla současně s biopsií sentinelové uzliny provedena i elektivní krční disekce. U 4 pacientů operovaných v letech 2006-2007, kterým byl primární tumor resekován transorálním přístupem, byla provedena pouze biopsie sentinelové uzliny. U 2 pacientů, kteří měli sentinelové uzliny pozitivní, pak byla ve druhé době provedena léčebná krční disekce. Celkem bylo u 29 pacientů provedeno 37 krčních disekcí.
Kromě 77 sentinelových uzlin bylo vyšetřeno dalších 812 lymfatických uzlin z 37 krčních disekcí. U všech pacientů byla krční disekce provedena minimálně v rozsahu supraomohyoidní krční disekce (oblast I-III). Na straně tumoru byla většinou provedena anterolaterální krční disekce (oblast I-IV) nebo úplná krční disekce (oblast I-V). Počet vyšetřených krčních uzlin z jednotlivých oblastí krku a výsledek jejich histologického vyšetření je shrnut v tabulce 5.
Table 5. Počet identifikovaných sentinelových lymfatických uzlin a počet pozitivních sentinelových lymfatických uzlin v jednotlivých krčních oblastech. 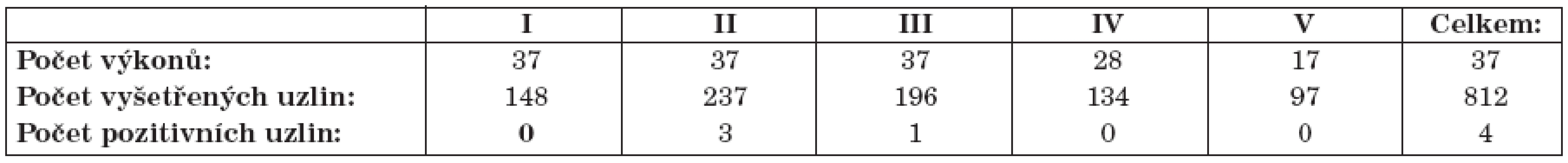
Ve dvou případech byly v krční disekci nalezeny metastázy. V obou případech šlo o pacienta s pozitivní sentinelovou uzlinou, takže nález byl hodnocen jako další metastáza v nesentinelové lymfatické uzlině vyšší spádové etáže. V prvním případu byly u pacienta s 1 pozitivní sentinelovou uzlinou lokalizovanou v oblasti II nalezeny další 3 pozitivní uzliny v oblasti II. Ve druhém případu byla u pacienta s 2 pozitivními sentinelovými uzlinami v oblasti II nalezena v krční disekci 1 další pozitivní uzlina v oblasti III. Metastázy v uzlinách z krčních disekcí byly 3x nalezeny na základě běžného histologického vyšetření a 1x na základě sériového prokrájení. Na základě histologického vyšetření uzlin z krčních disekcí byl 1x změněn staging z N1 na N2b.
U žádného z 31 pacientů nedošlo k samostatné recidivě v oblasti krčních uzlin. Na recidivu primárního tumoru zemřeli pouze 2 pacienti (6,5 %). U 3 pacientů došlo ke vzniku duplicitního tumoru (9,6 %). Z těchto 3 pacientů zemřel 1 pacient do 24 měsíců od skončení léčby. Zbylí 2 pacienti žijí bez známek recidivy. 4 pacienti (12,9 %) zemřeli z příčin nesouvisejících s původním onemocněním. V současné době tedy žije 24 pacientů bez známek recidivy. Celkové přežití pacientů je 77,4%. Průměrná doba sledování celého souboru je 46,2 měsíců a medián je 48 měsíců. Protože většina recidiv u pacientů se spinocelulárním karcinomem hlavy a krku se objevuje do 24 měsíců, můžeme očekávat, že během dalšího sledování pacientů již nedojde k významnému zhoršení přežití.
U 29 pacientů byl výsledek biopsie sentinelové uzliny ověřen následnou krční disekcí. U žádného pacienta s negativní biopsií sentinelové uzliny nebyla v krční disekci nalezena pozitivní uzlina. U žádného z pacientů, včetně 2 pacientů bez krční disekce, nedošlo k samostatné recidivě metastáz do krčních uzlin. Všichni pacienti jsou sledováni nejméně 24 měsíců od skončení léčby. Výsledek biopsie sentinelové uzliny tedy nebyl u žádného pacienta falešně negativní.
Celkem bylo vyšetření sentinelové uzliny v 26 případech správně negativní a v 8 případech správně pozitivní. Vyšetření sentinelové uzliny správně určilo stav krčních uzlin u všech 31 pacientů na 34 stranách krku (100 %).
DISKUSE
Vyšetření sentinelové uzliny považujeme za přínosné zejména u pacientů, u nichž je plánována perorální resekce časného karcinomu (T1-T2). Tito pacienti tvořili 93,5 % našeho souboru. U pacientů s pokročilými tumory (T3-T4) je zpravidla nutný rozsáhlý chirurgický výkon často s následným rekonstrukčním výkonem. U těchto pacientů elektivní krční disekce nezvyšuje významně pooperační morbiditu, a tak odpadá hlavní důvod pro provedení vyšetření sentinelové uzliny (6, 20, 21). Do studie byli zařazeni 2 pacienti s pokročilým primárním tumorem (T3) lokalizovaným v blízkosti střední čáry s cílem vyloučit lymfatickou drenáž do kontralaterálních uzlin, a tedy i nutnost provedení oboustranné elektivní krční disekce (17, 20, 23).
Na základě našich zkušeností považujeme předoperační lymfoscintigrafii za nezbytnou součást identifikace sentinelové uzliny. Pomáhá správně určit lokalizaci i netypicky umístěných sentinelových uzlin a odlišit sentinelové uzliny od dalších spádových uzlin v případech rychlé distribuce radiokoloidu lymfatickým systémem (17, 20, 23).
Na základě předoperační lymfoscintigrafie byla správně určena lokalizace sentinelové uzliny u 29 pacientů na 31 stranách krku (91,1 %). Ve 2 případech byla radioaktivita sentinelové uzliny, která byla lokalizována v oblasti I v malé vzdálenosti od primárního tumoru, překryta zářením retinovaného radiokoloidu v jeho okolí, které se nepodařilo dostatečně eliminovat ani odstíněním olověnými destičkami ani sofwarovým maskováním. Proto je vhodné při operaci vždy vyšetřit ruční gamasondou oblasti krku v těsné blízkosti primárního tumoru (6, 12, 17, 20, 21).
Počet sentinelových uzlin identifikovaných při předoperační lymfoscintigrafii byl nižší než počet sentinelových uzlin identifikovaných peroperačně také proto, že v 9 případech byla v oblasti předpokládané lokalizace sentinelové uzliny nalezena skupina 2 nebo 3 radioaktivních lymfatických uzlin lokalizovaných v těsné blízkosti, které nemohly být na lymfoscintigrafii odlišeny (17, 20, 23).
Mezi výhody předoperační lymfoscintigrafie patří i to, že je schopna odhalit kontralaterální lymfatickou drenáž a posoudit riziko kontralaterálních metastáz (17, 20, 23). Do blízkosti střední čáry dosahoval primární tumor u 8 pacientů. Kontralaterální sentinelové uzliny byly nalezeny u 3 pacientů. Jednalo se o 2 pacienty s tumorem šířícím se přes střední čáru více než 10 mm a o 1 pacienta s tumorem vzdáleným od střední čáry pouhé 2 mm. U zbylých 5 pacientů s tumorem vzdáleným méně než 10 mm od střední čáry, nebo šířícím se přes střední čáru o méně než 10 mm, nebyly kontralaterální sentinelové uzliny nalezeny.
Často diskutovanou otázkou je význam užití lymfotropního barviva pro identifikaci sentinelových uzlin. Barvivo a radiokoloid mají odlišnou farmakodynamiku, proto se liší i dosažené výsledky (1, 4, 12, 16, 17, 20). U pacientů, u nichž bylo v naší studii užito kromě Senti-scintu i patentní modře, bylo pouze 62 % nalezených sentinelových uzlin modře zbarvených i radioaktivních. Zbylých 38 % sentinelových uzlin bylo pouze radioaktivních. U žádného pacienta nebyla identifikována sentinelová uzlina pouze na základě modrého zbarvení. V některých studiích bylo sice dosaženo pomocí barviva lepších výsledků a jeho užití bylo považováno za užitečné, ale většina autorů se shoduje, že procento sentinelových uzlin identifikovaných pomocí lymfotropního barviva je nižší a jen vzácně se podaří sentinelovou uzlinu identifikovat pouze pomocí barviva (17, 20). Další nevýhodou užití barviva je to, že nabarvení okrajů tumoru ztěžuje správné určení hranice jeho resekce (23, 24, 25). Po negativních zkušenostech s nabarvením okrajů tumoru u prvních 3 pacientů zařazených do studie, již nebyla patentní modř užívána u pacientů, u nichž bylo důležité přesné posouzení hranice tumoru vzhledem k blízkosti funkčně důležitých struktur. Později byla patentní modř užita ještě u dalších 7 pacientů s primárním tumorem lokalizovaným na hraně jazyka, u nichž byla možná bezpečná resekce tumoru i při nabarvení jeho okrajů. Naopak již nebyla užívána u tumorů retromolárního trojúhelníku a ústní spodiny.
Distribuce radiokoloidu lymfatickým systémem a jeho akumulace v uzlinách závisí na velikosti partikulí koloidního roztoku (17, 20, 23). Ve studii byl užit Senti-scint, který se vzhledem k velikosti partikulí vyznačuje delší retencí v sentinelových uzlinách, což umožňuje jeho užití ve dvoudenním režimu. Ve studii se ukázalo, že se Senti-scint poměrně rychle distribuuje z místa aplikace lymfatickým systémem a dobře proniká do sentinelových uzlin. Na lymfoscintigrafii byly sentinelové uzliny u některých pacientů identifikovány již po 7 minutách od aplikace. Průměrná doba od aplikace do zobrazení sentinelové uzliny byla 12 minut. U všech pacientů operovaných v odstupu 18 - 20 hodin od operace převyšovala radioaktivita sentinelových uzlin více než desetinásobně radioaktivitu pozadí, takže ji bylo možno dobře identifikovat. Zkušenosti ze studie ukazují, že při užití Senti-scintu je retence radiokoloidu dostatečně dlouhá a nedochází k významnému přesunu radiokoloidu do dalších spádových uzlin, takže jsou sentinelové uzliny do 24 hodin od jeho aplikace dobře identifikovatelné. Výhodou dvoudenního režimu je nižší úroveň radioaktivity během operace, a tím i nižší radiační zátěž personálu.
Oblast II byla nejčastější lokalizací sentinelových uzlin u karcinomů všech lokalit. V oblasti II bylo celkem nalezeno 56 sentinelových uzlin (72,7 %). Oblast I byla druhou nejčastější lokalizací sentinelových uzlin u pacientů s karcinomem ústní spodiny a retromolárního trojúhelníku. U karcinomů jazyka byla druhou nejčastější lokalizací sentinelových uzlin oblast III. V oblasti IV byla nalezena 1 sentinelová uzlina (1,3 %) u 1 pacienta s karcinomem jazyka. Tento nález ukazuje, že u části pacientů mohou existovat přímé lymfatické spojky s uzlinami v oblasti IV. Ty mohou být podkladem vzniku skákavých (skip) metastáz, které již byly opakovaně v různých studiích popsány (14). V oblasti V nebyla v této studii identifikována žádná sentinelová uzlina. Obdobná distribuce sentinelových uzlin byla popsána i v dalších studiích s biopsií sentinelové uzliny u pacientů s karcinomem ústní dutiny (6, 17, 20, 23, 25). Úspěšnost identifikace sentinelové uzliny ve studiích s pacienty s karcinomem hlavy a krku se pohybuje mezi 90 % a 100 % (6, 17, 20, 23, 24, 25). V této studii byla sentinelová uzlina identifikována u všech 31 pacientů (100 %).
Pozitivní sentinelová uzlina byla tedy nalezena u 8 z 31 pacientů (25,8 %). V ostatních publikovaných studiích u pacientů s karcinomem ústní dutiny a orofaryngu se výskyt pozitivních sentinelových uzlin pohyboval od 16 % do 54 % (6, 17, 20, 23, 24). Mírně nižší výskyt metastáz v sentinelových uzlinách si vysvětlujeme převahou pacientů s časným karcinomem a přísnými kritérii pro zařazení do studie. Zatímco do mnohých studií byli pacienti zařazováni pouze na základě negativního palpačního vyšetření, tak v této studii bylo vyžadováno negativní palpační a sonografické vyšetření (6, 17, 20, 23, 24). Navíc za pacienty bez klinických známek metastáz byli považováni pouze pacienti, u nichž nebyly při sonografickém nebo CT vyšetření nalezeny uzliny větší než 12 mm nebo jiné známky malignity v uzlinách.
Histopatologické vyšetření sentinelové uzliny je technicky velice náročné, protože musí být identifikovány i jen malé skupiny živých nádorových buněk (3, 11, 22). Doplňkové metody histologického vyšetření, kterými jsou sériové prokrájení a imunohistochemické vyšetření pomocí protilátek proti cytokeratininu AE1/3, odhalily celkem 4 pozitivní sentinelové uzliny a zvýšily tak jejich záchyt o 40 %. Na základě toho považujeme sériové prokrájení a imunohistochemické vyšetření za nezbytnou součást histopatologického vyšetření sentinelových uzlin. Jejich význam pro dosažení dostatečné senzitivity biopsie sentinelové uzliny byl popsán v řadě studií (6, 17, 20, 23, 24, 25).
U žádného z pacientů s negativní biopsií sentinelové uzliny nebyla nalezena pozitivní uzlina v krční disekci. U žádného pacienta, včetně 2 pacientů bez provedené krční disekce, nedošlo k samostatné recidivě metastáz do krčních uzlin. Všichni pacienti byli sledováni více než 24 měsíců od skončení léčby. Ve studii tedy nebyl zjištěn falešně negativní výsledek biopsie sentinelové uzliny. Ve studii bylo dosaženo cíle, aby technika vyšetření sentinelové uzliny byla natolik zvládnuta, že nedochází k vyššímu než 5% výskytu těchto falešně negativních výsledků, což je mnohými autory považováno za základní podmínku, aby biopsie sentinelové uzliny mohla být zavedena do běžné klinické praxe (8, 20).
ZÁVĚR
Výsledky studie ukazují, že biopsie sentinelové uzliny je u karcinomu ústní dutiny dobře proveditelná a že ve vysokém procentu případů správně určuje přítomnost okultních metastáz, a tedy i stav krčních uzlin.
Vzhledem k omezenému počtu pacientů, kteří vyhovují vstupním kritériím na jednom pracovišti, musí být výsledky studií ověřeny multicentrickou studií. V budoucnu může biopsie sentinelové uzliny u pacientů s časným karcinomem ústní dutiny nahradit provádění elektivních krčních disekcí.
MUDr. Lubor Mrzena
Klinika ORL a chirurgie hlavy a krku 1. LF UK a FNM
V Úvalu 84
150 06 Praha 5-Motol
e-mail: lubor.mrzena@fnmotol.cz
Sources
1. Alex, J. C., Krag, D. N.: Gamma-probe guided localization of lymph nodes. Surg. Oncol., 2, 1993, s. 137-143.
2. Alex, J. C., Sasaki, C. T., Krag, D. N., Wenig, B., Pyle, P. B.: Sentinel lymph node radiolocalization in head and neck squamous cell carcinoma. Laryngoscope, 110, 2000, 2, s. 198-203.
3. Ambrosch, P., Brinck, U.: Detection of nodal micrometastases in head and neck cancer by serial sectioning and immunostaining. Oncology, 10, 1996, s. 1221-1226.
4. Bostick, P. J., Giuliano, A. E.: Vital dyes in sentinel node localization. Semin. Nucl. Med., 30, 2000, 1, s. 18-24.
5. Byers, R. M., Wolf, P. F., Ballantyne, A. J.: Rationale for elective modified neck dissection. Head Neck Surg., 10, 1988, s. 160-167.
6. Dunne, A. A., Kulkens, C., Ramaswamy, A., Folz, B. J., Brandt, D., Lippert, B. M., Behr, T., Moll, R., Werner, J. A.: Value of sentinel lymphonodectomy in head and neck cancer patients without evidence of lymphogenic metastatic disease. Auris Nasus Larynx, 28, 2001, 4, s. 339-344.
7. Fait, V., Pačovský, Z., Chrenko, V., Žaloudík, J.: Mapování lymfatik a sentinelová biopsie maligního melanomu, stručný přehled a první zkušenosti. Klinická onkologie, 3, 1995, s. 65-68.
8. Fait, V., Žaloudík, J., Pačovský, Z.: Mapování lymfatik a biopsie sentinelové uzliny - nový přístup k problematice lymfadenektomií. Přehled. Rozhl. Chir., 8, 74, s. 425-428.
9. Friedman, M., Mafee, M. F., Pacella, B. L., Strongl, T. L., Dew, L. L., Toriumi, D. M.: Rationale for elective neck dissection in 1990. Laryngoscope, 100, 1990, s. 54-59.
10. Haddadin, K. J., Soutar D. S., Oliver, R. J., Webster, M. H., Robertson, A. G., MacDonald, D. G.: Improved survival for patients with clinically T1/T2, N0 tongue tumors undergoing a prophylactic neck dissection. Head Neck, 21, 1999, 6, s. 517-525.
11. Hermanek, P., Hutter, R. V. P., Sobin, L. H., Wittekind, C.: Classification of isolated tumor cells and micrometastasis. Cancer, 86, 1999, s. 2668-2673.
12. Koch, W. M., Saunders, J. R., Eisele, D. W., Civelek, A. C., Choti, M. A.: Gamma probe-directed biopsy of the sentinel node in oral squamous cell carcinoma. Arch. Otolaryngol. Head Neck Surg., 124, 1998, 4, s. 455-459.
13. Morton, D. L., Wen, D. R., Wong, J. H., Economou, J. S., Cagle, L. A., Storm, F. K., Foshag, L. J., Cochran, A. J.: Technical details of intraoperative lymphatic mapping for early stage melanoma. Arch. Surg., 127, 1992, 4, s. 392-399.
14. Mozzillo, N., Chiesa, F., Caraco, C., Botti, G., Lastoria, S., Longo, F., Ionna, F.: Therapeutic implications of sentinel lymph node biopsy in the staging of oral cancer. Ann Surg. Oncol., 11, 2004, 3, s. 263-266.
15. Pillsbury, H. C., Clark, M.: A rationale for therapy of the N0 neck. Laryngoscope, 107, 1997, 10, s. 1294-1315.
16. Pitman, K. T., Johnson, J. T., Edington, H., Barnes, E. L., Day, R., Wagner, R. L., Myers, E. N.: Lymphatic mapping with isosulfan blue dye in squamous cell carcinoma of the head and neck. Arch. Otolaryngol. Head Neck Surg., 124, 1998, 7, s. 790-793.
17. Ross, G. L., Shoaib, T., Soutar, D. S.: The use of sentinel node biopsy to upstage the clinically N0 neck in head and neck cancer. Arch. Otolaryngol. Head Neck Surg., 128, 2002, s. 1287-1291.
18. Ross, G. L., Shoaib, T., Soutar, D. S., MacDonald, D. G., Camilleri, I. G., Bessent, R. G., Gray, H. W.: The First International Conference on Sentinel Node Biopsy in Mucosal Head and Neck Cancer and adoption of a multicenter trial protocol. Ann. Surg. Oncol., 9, 2002, 4, s. 406-410.
19. Shah, J. P.: Patterns of cervical lymph node metastasis from squamous carcinomas of the upper aerodigestive tract. Am. J. Surg., 160, 1990, s. 405-409.
20. Shoaib, T., Soutar, D. S., MacDonald, D. G., Camilleri, I. G., Dunaway, D. J., Gray, H. W., McCurrach, G. M., Bessent, R. G., MacLeod, T. I., Robertson, A. G.: The accuracy of head and neck carcinoma sentinel lymph node biopsy in the clinically N0 neck. Cancer, 91, 2001, 11, s. 2077-2083.
21. Shoaib, T., Soutar, D. S., Prosser, J. E. et al.: A suggested method for sentinel node biopsy in squamous cell carcinoma of the head and neck. Head Neck, 21, 1999, s. 728-733.
22. Stoeckli, S. J., Pfaltz, M., Steinert, H., Schmid, S.: Histopathological features of occult metastasis detected by sentinel lymph node biopsy in oral and oropharyngeal squamous cell carcinoma. Laryngoscope, 112, 2002, 1, s. 111-115.
23. Stoeckli, S. J.: Sentinel node biopsy for oral and oropharyngeal squamous cell carcinoma of the head and neck. Laryngoscope, 117, 2007, 9, s. 1539-1551.
24. von Buchwald, C., Bilde, A., Shoaib, T., Ross, G.: Sentinel node biopsy: the technique and the feasibility in head and neck cancer. ORL J. Otorhinolaryngol. Relat. Spec., 64, 2002, 4, s. 268-274.
25. Werner, J. A., Dunne, A. A., Folz, B. J., Moll, R., Behr, T.: Value of sentinel lymphadenectomy in head and neck cancer. Ann. Surg. Oncol., 11, 2004, 3, s. 267-270.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2009 Issue 3-
All articles in this issue
- První zkušenosti s kochleárními neuroprotézami MED-EL
- Česká verze dotazníku Voice Handicap Index pro kvantitativní hodnocení hlasových potíží vnímaných pacientem
- Uvulopalatofaryngoplastika kombinovaná s radiofrekvenční termoterapií kořene jazyka v léčbě obstrukčního syndromu spánkové apnoe
- Dlouhodobé výsledky biopsie sentinelové uzliny u pacientů s karcinomem ústní dutiny
- 16th April: World Voice Day
- Pyoderma gangrenosum jako projev mimostřevní manifestace Crohnovy choroby v ORL oblasti
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Uvulopalatofaryngoplastika kombinovaná s radiofrekvenční termoterapií kořene jazyka v léčbě obstrukčního syndromu spánkové apnoe
- Česká verze dotazníku Voice Handicap Index pro kvantitativní hodnocení hlasových potíží vnímaných pacientem
- Pyoderma gangrenosum jako projev mimostřevní manifestace Crohnovy choroby v ORL oblasti
- Dlouhodobé výsledky biopsie sentinelové uzliny u pacientů s karcinomem ústní dutiny
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

