-
Medical journals
- Career
Poruchy dýchání ve spánku u dětí a dospělých z pohledu otorinolaryngologie
: Jaroslav Kraus; Tereza Haasová
: oddělení ORL a chirurgie hlavy a krku, Spánková laboratoř Benešov, Nemocnice Rudolfa a Stefanie Benešov, a. s.
: Čas. Lék. čes. 2017; 156: 197-202
: Review Articles
Spánková medicína je multidisciplinárním oborem s významným postavením otorinolaryngologa, a to zejména v oblasti poruch dýchání ve spánku. Chrápání a spánková apnoe jsou témata v poslední době stále populárnější v laické i odborné veřejnosti. Autoři ve svém sdělení podávají základní přehled o patofyziologii, správné diagnostice a terapii u dospělých i dětských pacientů.
Ačkoliv se povědomí o spánkové medicíně zlepšuje, stále se setkáváme s nesprávnými postupy, které mohou poškodit pacienta. Lékař, který se zabývá poruchami dýchání ve spánku, by měl mít alespoň základní vzdělání v somnologii.Klíčová slova:
spánková apnoe, chrápání, poruchy dýchání ve spánku, trvalý přetlak v dýchacích cestách, polysomnografie, adenektomie, tonzilektomieÚVOD
Spánková medicína je multidisciplinárním oborem, na kterém se podílí řada odborností. Bohatě se rozvíjí i v otorinolaryngologii, výrazně v rámci chirurgického řešení ronchopatie a syndromu zástavy dechu ve spánku, ale i v oblasti jeho diagnostiky. Tento trend je nepochybný a mnoho ORL lůžkových oddělení provádí také diagnostiku poruch dýchání ve spánku u dospělých pacientů. Celonoční spánkové vyšetření dětí je z různých důvodů spíše ojedinělé.
Česká společnost pro výzkum spánku a spánkovou medicínu (ČSVSSM) usiluje o podporu a koordinaci rozvoje všech forem péče o pacienty s poruchami spánku a bdění a prosazuje zkvalitnění zdravotnické péče o tyto pacienty (1). Sdružuje zdravotnické a další odborné pracovníky se zájmem o spánek. Přes výraznou snahu této odborné společnosti však zatím vytvoření zastřešujícího oboru somnologie nebylo úspěšné. Za základní odbornosti podílející se na spánkové medicíně jsou považovány zejména neurologie, pneumologie a otorinolaryngologie. Mezi další významné patří i psychiatrie, kardiologie, stomatochirurgie či diabetologie.
Otorinolaryngologie a chirurgie hlavy a krku je operačním oborem a v drtivé většině přispívá chirurgickou léčbou. Přetlakovou ventilací jako zlatým standardem léčby spánkové apnoe se zabývají převážně pneumologická a neurologická pracoviště. Jsou však výjimky a některá zavedená oddělení chirurgického typu zvládají i ventilační terapii. Je tomu tak zejména tam, kde nebylo možno získat ke spolupráci lékaře komplementárního oboru. Péče o pacienta s poruchami spánku by totiž měla být komplexní a ošetřující lékař by měl mít vzdělání v somnologii. Vzdělávací program lze absolvovat pod záštitou odborné společnosti ČSVSSM, včetně teoretické a praktické zkoušky. Je připraven a garantován k získání plné kvalifikace somnologa, ač stále bohužel nebyl uznán jako samostatná odbornost, na rozdíl od jiných evropských zemí. Je také podmínkou získání akreditace, kterou opět odborná společnost garantuje kvalitu pracoviště, které se zabývá poruchami spánku.
V současné době existuje několik typů akreditací, které charakterizují dané somnologické pracoviště. Seznam akreditovaných spánkových center a laboratoří lze nalézt na internetových stránkách ČSVSSM (2). Maximální snahou je, aby veškerá péče o pacienty se spánkovými poruchami probíhala právě na akreditovaných pracovištích pro zajištění kvality péče, neboť se bohužel i dnes stále setkáváme s nesprávnými postupy v diagnostice a terapii, jež mohou dokonce poškodit pacienta.
PATOFYZIOLOGIE
Mezinárodní klasifikace poruch spánku a bdění (The International Classification of Sleep Disorders) ve svém posledním vydání (ICSD-3) z března 2014 rozděluje poruchy dýchání ve spánku na pět základních jednotek, které shrnuje tab. 1 (3). Otorinolaryngolog má v diagnostice a léčbě poruch dýchání ve spánku velmi důležitou roli, zejména v posouzení průchodnosti a funkce horních cest dýchacích a také v operačních výkonech s cílem tuto funkci zlepšit. Problematika se značně liší u pacientů v dospělém a dětském věku, což má výrazný vliv na diagnostický i terapeutický postup. Nejvíce se to projevuje u obstrukční spánkové apnoe (OSA) a ronchopatie (chrápání).
1. Rozdělení poruch dýchání ve spánku dle ICSD3 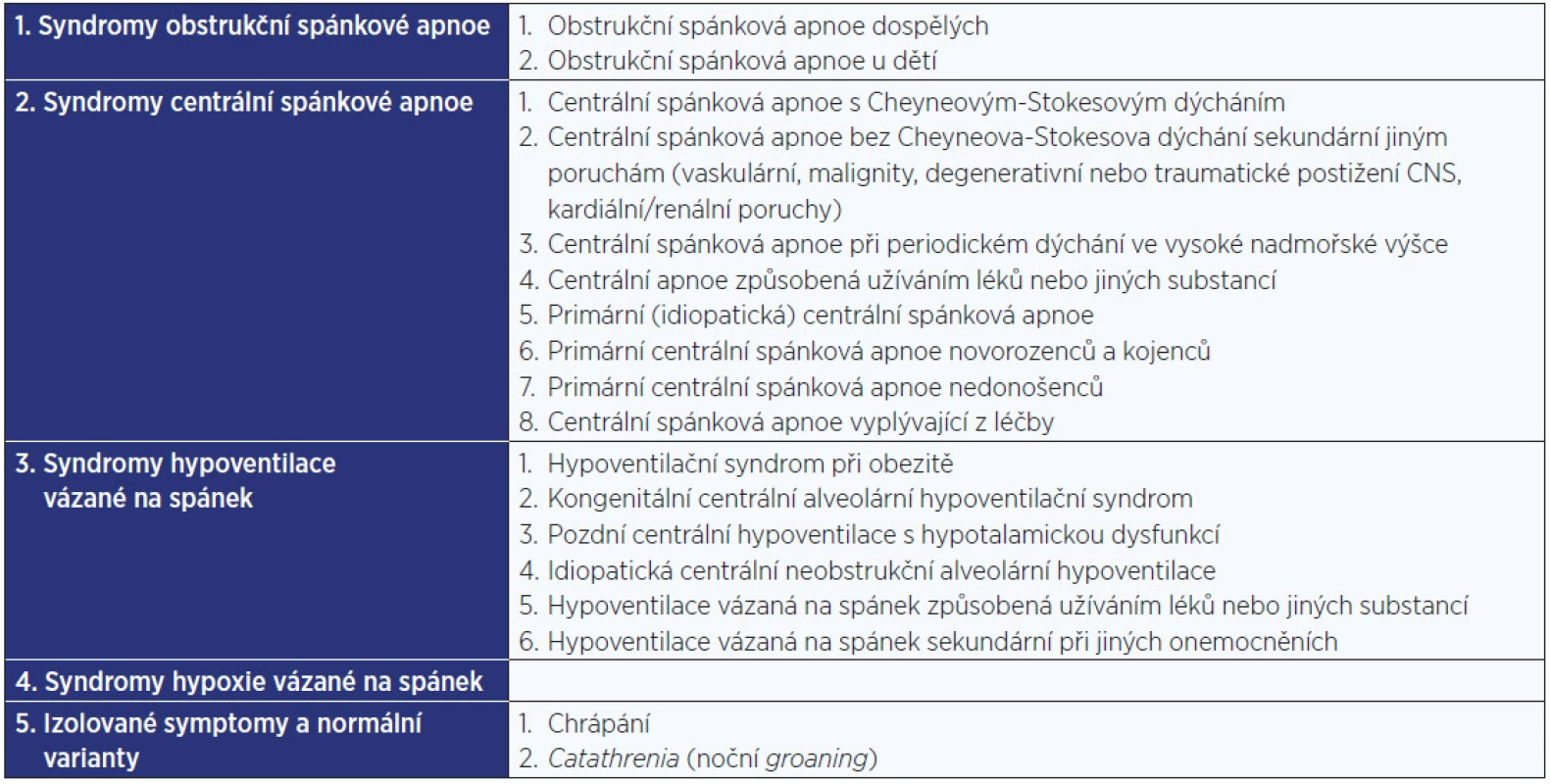
Dospělý pacient nejčastěji navštíví lékaře z důvodu chrápání, na které nezřídka upozorní spíše jeho okolí, zpravidla ložnicový partner. Ač je vydávání nepříjemného hlasitého fenoménu někdy vnímáno spíše jako společenský problém, který je terčem mnoha vtipů a posměšků, může být zároveň i výrazným příznakem onemocnění s potenciálně vážným dopadem na zdraví člověka. Takzvaná primární ronchopatie neboli čisté chrápání může být skutečně spíše kosmetickým problémem, ale pokud během těchto událostí dochází k zástavám dechu, jedná se o spánkovou apnoi.
Obstrukční spánková apnoe je charakterizována opakovanými epizodami obstrukce horních cest dýchacích (HCD). Příčinou je zvýšená tendence stěn dýchacích cest ke kolapsu, k němuž může přispívat i preexistující anatomická abnormalita, která zužuje průsvit. Obvykle tyto překážky nacházíme v oblasti nosní dutiny, nosohltanu, měkkého patra a hltanové úžiny nebo kořene jazyka. Během spánku se potom sníží napětí stěn HCD a z částečného zúžení se může vytvořit i překážka úplná. Následkem obstrukce často dochází k poklesu saturace, vzestupu krevního tlaku a dalšímu ovlivnění oběhu. U těžkých apnoiků může následkem zástavy dechu saturace kyslíkem klesat až k 50 %. Aktivací obranných mechanismů dojde následně k částečnému nebo i úplnému probuzení, opět se zvýší napětí stěn hltanu, tím se překážka odstraní a pacient se znovu nadechne. Tento děj se periodicky opakuje, s opětovným usínáním se znovu vytváří překážka a kruh se uzavírá.
Opakovaných probuzení si pacient ráno vůbec nemusí být vědom, stejně tak stavů nočního dušení, kdy bychom jistě za bdělosti uvažovali o urgentní intubaci, ovšem nemocný takto desaturuje pravidelně každou noc. Dochází k narušení architektury spánku, který je nekvalitní a neosvěžující. Někdy se pacient může probouzet během noci, s úzkostí a pocity nedostatku dechu. Ráno bývá sucho v ústech a také bolesti hlavy. V důsledku nekvalitního spánku je pacient nevyspalý, neodpočinutý, často s výraznou denní spavostí, která ho omezuje v běžných aktivitách. A to nejen psychicky náročných, kde je třeba soustředění, ale i v aktivitách fyzických, kdy únava nedovoluje dostatečný pohyb. To může vést k nárůstu tělesné hmotnosti a obezitě, která je zase nejvýznamnějším rizikovým faktorem OSA, čímž se uzavírá circulus vitiosus. Denní spavost pak může být i možným společenským nebezpečím, zejména u řidičů, pilotů, obsluhy těžkých strojů, výškových prací a podobně.
Prevalence OSA u dospělých je udávána až 31% u mužů a 21% žen, v některých studiích u mužů středního a staršího věku dokonce až 49% (4).
DIAGNOSTIKA
Diagnostika začíná samozřejmě podrobnou anamnézou, včetně spánkové, kde se zaměřujeme na možné rizikové faktory. Velmi cenné bývají informace získané od ložnicového partnera, kterým bývá většinou manželka. Rodinná anamnéza je někdy nesprávně opomíjena, neboť i zde můžeme sledovat jisté dědičné dispozice. Anamnéza pracovní zase může odhalit případnou práci směnnou nebo noční, kde je nepravidelnost spánku dalším významným rizikovým faktorem. Anamnéza je potom vhodně doplněna dotazníky, kterými se hodnotí zejména denní spavost (nejčastěji Epworthská škála spavosti – Epworth Sleepiness Scale – ESS) nebo také síla chrápání pomocí vizuální analogové škály (VAS), případně můžeme pacienta požádat, aby si vedl tzv. spánkový deník, kde podrobně zaznamenává údaje o svém spánkovém režimu.
ESS hodnotí míru denní spavosti jednoduchým způsobem na základě 8 otázek, které přibližují běžné denní situace, k nimž pacient přiřazuje počet bodů od 0 do 3 podle pravděpodobnosti dřímoty nebo spánku v každé z konkrétních situací (tab. 2). Za patologické se většinou považuje, pokud pacient dosáhne v součtu 11 a více bodů. Tento dotazník byl vytvořen na začátku 90. let 20. stol. dr. Murrayem Johnsem a je nejpoužívanější jednoduchou pomůckou k určení denní spavosti ve spánkových laboratořích (5, 6). Originál je v angličtině, ale byl přeložen do mnoha dalších jazyků včetně češtiny. Také česká verze prokázala dobré psychometrické vlastnosti umožňující využití dotazníku pro klinickou praxi i experimentální účely (7).
2. Epworthská škála spavosti <sup>©</sup> 
Velmi důležité je ORL vyšetření horních cest dýchacích se zaměřením na možná místa obstrukce. Nedílnou součástí proto musí být endoskopie nosu a nosohltanu a také oblasti hltanu a hrtanu. Používají se rigidní, ale i flexibilní endoskopy, které mají určitou výhodu v možnosti posouzení funkce a kolapsibility dýchacích cest při některých manévrech. Nejčastěji se používá Müllerův manévr, kdy při zavedeném flexibilním endoskopu, ucpaném nosu a zavřených ústech vyzveme pacienta k nádechu. Tím se vytváří negativní tlak, kdy se nám případně ozřejmí místo kolapsu. Jedná se vlastně o opak Valsalvova manévru. Flexibilní endoskop se užívá i při takzvaném DISE (drug-induced sleep endoscopy), tedy léky navozeném spánku, kdy je pacientovi nejčastěji podán propofol a během takto navozeného spánku sledujeme dynamiku stěn dýchacích cest. Bylo vytvořeno několik klasifikací k sjednocení posouzení výsledků. Nejvíce používanou je klasifikace VOTE, kde se každé oblasti (velum, oropharynx, tongue base, epiglottis) přiděluje hodnota dle míry kolapsu během spánku a zároveň se posuzuje i jeho typ (předozadní, laterální či koncentrický) (8). Spánková endoskopie nám může pomoci identifikovat přesné místo obstrukce a také lépe cílit případnou chirurgickou terapii. Jde však zároveň o poněkud rizikový výkon, zvláště u těžkých apnoiků, přítomnost anesteziologa by tedy měla být pravidlem.
Nepodkročitelnou součástí diagnostiky poruch dýchání ve spánku je celonoční spánkové monitorování. Zlatým standardem je kompletní videopolysomnografie, která zahrnuje záznam z kamery, EEG (elektroencefalogram), EOG (elektrookulogram), EMG (elektromyogram) svalů brady a dolních končetin, EKG (elektrokardiogram), průtok vzduchu nosem a ústy (flow), pohyby hrudníku a břicha, polohu těla a saturaci krve kyslíkem. S ohledem na velké množství pacientů se suspekcí na OSA a omezenou dostupnost kompletní polysomnografie je v široké míře užívána tzv. limitovaná polysomnografie či polygrafie. Oproti kompletní videopolysomnografii chybí záznam EEG, EOG a EMG. Minimální požadavky na polygrafický přístroj zahrnují registraci vzduchového proudění nosem a ústy, dýchacích pohybů, EKG nebo srdeční frekvence, saturace kyslíku a polohy těla (9).
Pro diagnostiku poruch dýchání ve spánku je polygrafie alespoň v Evropě uznávána jako metoda s dostatečnou senzitivitou a specificitou. V záznamu nás zajímají zejména omezení dechu – apnoe a hypopnoe, desaturace, a máme-li k dispozici EEG, také probouzecí reakce navozené dechovým úsilím, tzv. RERA (respiratory effort-related arousals). Apnoe je definována jako zástava dechu, hypopnoe jako snížení dechových objemů o 30 %, respektive 50 % a více následované desaturací, vždy po dobu minimálně 10 sekund. Rozlišujeme apnoe obstrukční, centrální a smíšené. Při obstrukční apnoi dochází k zástavě dechového proudění, ale přetrvávají dýchací pohyby hrudníku. Při apnoi centrální není dýchací úsilí přítomné. Smíšená apnoe začíná jako centrální, ale během události se respirační úsilí obnoví. Součet apnoí, hypopnoí a RERA za průměrnou hodinu spánku tvoří RDI (respiratory disturbance index), za patologické se považují hodnoty > 5. Spíše z praktických důvodů se tíže spánkové apnoe hodnotí apnoe-hypopnoe indexem (AHI), který tvoří součet apnoí a hypopnoí za hodinu spánku. Normální AHI je ≤ 5, lehká spánková apnoe při přítomnosti klinických příznaků 5–15, středně těžká 15–30 a těžká spánková apnoe > 30. Důležité je posouzení desaturací, kde je hlavním parametrem T90, což je doba spánku vyjádřená v procentech v saturacích kyslíkem pod hladinou 90 %; hodnota nad 0 % je patologická. Všímáme si i přítomnosti Cheyneova-Stokesova dýchání a hypoventilačního syndromu, což by mělo být vždy důvodem dalšího dovyšetření.
Není-li v přiměřené době dostupné polysomnografické nebo polygrafické vyšetření, lze k rozlišení základní patologie použít screeningové vyšetření, kdy je během spánku registrován průtok vzduchu a saturace. Tyto screeningové přístroje jsou cenově dostupné a výkon je hrazen zdravotními pojišťovnami i praktickým lékařům. Jedná se však skutečně o orientační vyšetření, které například nerozliší centrální a obstrukční apnoe a při patologickém nálezu je na místě pacienta odeslat do spánkové laboratoře. Diagnostika se dle nálezu doplňuje dalšími vyšetřeními (spirometrie, kardiologie, stomatochirurgie, psychiatrie, zobrazovací metody atd.).
Jakékoliv terapii by pochopitelně měla předcházet řádná diagnostika. Ač se to zdá samozřejmostí, praxe bohužel bývá velmi často jiná. Chrápání se pro svůj sociální dopad stává čím dál populárnějším tématem a dnešní uspěchaná doba vyžaduje řešení pokud možno okamžité a efektivní. Některá centra nabízejí chrápajícím „jednoduché a rychlé řešení“ v podobě zákroku v oblasti měkkého patra, nejčastěji laserem a většinou bez předešlého monitorování spánku. Takovým výkonem lze nepříjemné zvukové fenomény skutečně zmírnit, ale pokud se jedná o těžkého apnoika, právě mu byl odstraněn nejdůležitější příznak spánkové apnoe, který pacienta k lékaři přivedl. Zástavy dechu během spánku přetrvávají a nemocný se v noci dále dusí, ovšem potichu. Z pacienta je takzvaný tichý apnoik, a to se všemi konsekvencemi dlouhodobě neléčené spánkové apnoe – arteriální a plicní hypertenze, ischemie myokardu, srdečního selhání, arytmie, mozkové příhody atd. Nepodkročitelným minimem před jakýmkoli výkonem je alespoň screeningové vyšetření flow a saturace.
LÉČBA
Terapii spánkové apnoe zahajujeme vždy režimovými opatřeními, kterými se snažíme změnit životní styl pacienta, se zaměřením na rizikové faktory. Jedná se zejména o pravidelný spánkový režim, nejíst na noc (nejpozději 3 hodiny před ulehnutím), nepít alkohol na noc, nekouřit. Důležitá je i úprava polohy při spaní. Někdy jsou totiž dechové události výrazně vázány na polohu na zádech a překvapivě jednoduchým, ale účinným řešením může být instalace pomůcky, která zaujetí takové pozice znemožňuje (zjednodušeně řečeno „tenisák na záda“). Nejdůležitější z režimových opatření je ovšem redukce tělesné hmotnosti, která zejména u velmi obézních pacientů vede k výraznému zlepšení. Nutno ovšem také dodat, že ne všichni pacienti s OSA jsou obézní.
U lehčích forem OSA mohou být účinné ortodontické pomůcky zhotovované na míru, které se nasazují na noc a předsunem dolní čelisti zvětšují prostor dýchacích cest, zejména retrobazolingválně. Můžeme se však setkat i s nežádoucími účinky bolestí zubů, čelistí a temporomandibulárního kloubu.
Zlatým standardem léčby středně těžké a těžké OSA je ventilační přetlaková terapie pomocí CPAP (continuous positive airway pressure). Přístroj vytváří stabilní trvalý přetlak v dýchacích cestách a tím brání jejich kolapsu. Sestává z generátoru tlaku, který je hadicí spojen s maskou. Jedná se o prokazatelně nejúčinnější léčebnou metodu. Při řádném nastavení a užívání dochází k vymizení spánkových událostí, normalizuje se architektura spánku, odstraňuje se denní únava a spavost, zlepšují se kognitivní funkce a snižují kardiovaskulární rizika (10). Velmi důležitý je výběr správné masky, která musí dobře těsnit a zároveň netlačit, aby s ní byl pacient schopen spát celou noc. Správným výběrem předejdeme možným otlakům či dekubitům. Existuje několik typů masek, které můžeme využít: nosní, celoobličejové, nízkokontaktní a některé další speciální typy. Neméně důležité je nastavení optimálního tlaku, který je pacientem dobře tolerován a zároveň dochází k vymizení spánkových událostí. Dříve nepříjemná hlučnost přístroje je u moderních zařízení minimalizována a zároveň jeho velikost, kdy jej lze sbalit do malé příruční tašky, umožňuje i cestování a využití například na dovolené nebo na služebních cestách. Vysychání sliznic během léčby lze řešit připojením zvlhčovače.
V některých případech je léčba jednou úrovní tlaku nedostatečná a je třeba využít BiPAP (bilevel positive airway pressure), kde je rozdílný tlak při vdechu a výdechu, případně je indikovaná objemová podpora nebo řízená ventilace. Účinnost správně nastavené přetlakové léčby při dobré spolupráci pacienta přesahuje 90 %.
Chirurgické výkony
Chirurgická terapie se zaměřuje na místa předpokládané a nejlépe prokázané obstrukce. Jejím cílem je rozšíření průsvitu dýchacích cest, zpevnění stěn a zabránění jejich kolapsu. Nosní chirurgie je indikovaná při patologických nálezech, které zvyšují nosní rezistenci a omezují průchodnost, například deviace septa, kristy, polypy, hypertrofie skořep. Má dobrý efekt z hlediska zlepšení nosní průchodnosti a také chrápání, ale ovlivnění dechových událostí je minimální. Dle systematických přehledů a metaanalýz nedochází po samostatném chirurgickém nazálním výkonu k žádnému zlepšení polysomnografických parametrů, pacienti však udávají snížení denní spavosti a lepší subjektivní kvalitu spánku (11, 12).
Nejčastějším místem chirurgického výkonu je měkké patro, jehož vibrace jsou také většinou zodpovědné za příznak chrápání. Provádí se jednoduchá uvulopalatoplastika, nejčastěji laserem asistovaná (LAUP – laser-assisted uvulopalatoplasty), která má poměrně dobrý efekt na chrápání, ale ovlivnění AHI je minimální. Je tedy vhodná jen u prosté ronchopatie. V oblasti měkkého patra lze použít i radiofrekvenční termoterapii (RFITT – radiofrequency induced thermotherapy), při radiofrekvenčně asistované uvulopalatoplastice můžeme analogicky hovořit o RAUP. Výhodou RFITT je možnost submukózní aplikace radiofrekvenční sondy s řízenou termokoagulací tkáně v přesně definovaném objemu dle výkonu. Elektroda v podobě jehly je zavedena do několika bodů pod sliznici měkkého patra, tkáň je zahřáta na 80 °C, dochází k denaturaci, následnému jizvení, zmenšení objemu a zpevnění tkáně.
Výhodou obou popsaných metod je možnost provedení v lokální anestezii jakožto ambulantního výkonu. Nejčastěji indikovaným operačním výkonem v oblasti měkkého patra a hltanu při lehké a středně těžké OSA je uvulopalatofaryngoplastika (UPPP), kterou v léčbě OSA začal používat Fujita v roce 1981. Součástí výkonu je tonzilektomie, nástřih zadního patrového oblouku, zkrácení uvuly a sutura předního a zadního patrového oblouku s tonzilárním lůžkem.
Bylo představeno mnoho modifikací operace, které se liší různou mírou radikality – odstranění uvuly nebo jejího přetočení na měkké patro, zásah do svaloviny hltanu a podobně. Cílem je zkrácení měkkého patra a rozšíření hltanové úžiny. Při přílišné radikalitě může dojít k velofaryngeální insuficienci a při polykání k úniku tekutin a jídla do nosohltanu. Byla vyvinuta i metoda aplikace zpevňujících sloupků do měkkého patra, výsledky stran snížení AHI jsou však neuspokojivé.
V oblasti kořene jazyka můžeme s výhodou využít opět RFITT, kde je sonda aplikována v přesném schématu a následně dochází ke zpevnění tkáně. Velmi častá je kombinace UPPP s radiofrekvenční termoterapií kořene jazyka. Ostatní techniky jako laser nebo harmonický skalpel, eventuálně robotická chirurgie jsou popsány, ale nedošly takového rozšíření. S cílem zvětšení retrobazilinguálního prostoru je prováděn závěs jazylky a předsun musculus genioglossus. Závěs jazylky (hyoid suspension) spočívá v jejím předsunu a pevné fixaci ke štítné chrupavce. Podobný princip má i předsun musculus genioglossus, kde je vytvořeno malé kostěné okénko v místě úponu šlachy na symphysis menti, otočením o 90° je pak vytnutý segment fixován v předsunuté poloze.
Byly vytvořeny i další metody na stejném principu zvětšení retrobazilingválního prostoru, jejich vysoká morbidita a sporné výsledky však nedovolily větší rozšíření. Jedná se například o aplikaci kotviček do báze jazyka nebo také magnetů, kdy si pacient přikládá na krk před ulehnutím pás s opačně pólovanými magnety.
Úspěšnost chirurgické terapie se posuzuje podle ovlivnění RDI, respektive AHI, jehož pokles by měl být o ≥ 50 % a jeho absolutní hodnota do 20, nejnižší naměřená saturace potom ≥ 85 % (13). Při analýze efektivity jednotlivých chirurgických metod úspěšnost kolísala mezi 45 a 71 %. UPPP je stále považována za metodu volby s úspěšností kolem 50 %, v kombinaci s dalšími výkony, zejména na kořeni jazyka, efektivita stoupá. Obecně procento úspěšnosti stoupá s kombinací výkonů a klesá s vyšším stupněm OSA (14). Efekt chirurgické léčby také klesá s vyšším BMI, proto byl vytvořen určitý požadavek limitu pro indikaci operace. Nejčastěji se hovoří o hodnotě BMI 30. Poslední dobou je velmi obtížné takový limit dodržet s ohledem na zvyšující se výskyt obezity ve společnosti.
Jednou z nejúčinnějších chirurgických technik u OSA je čelistní chirurgie – maxilomandibulární předsun (MMA – maxillo-mandibular advancement). Provádí se osteotomie čelistí a předsunutí periferního segmentu. Principem účinku je opět tah za měkké struktury jazyka a hltanu. Na základě pečlivé diagnostiky, včetně bočního rtg snímku lebky, může být výkon doporučen u části pacientů s OSA, zejména je-li přítomna retrognacie či jiná deformita obličejového skeletu. Je třeba počítat s vyšší perioperační morbiditou a možnou změnou tvaru obličeje. U indikovaných pacientů dosahuje MMA účinnosti přetlakové léčby. Vůbec nejúčinnější léčbou obstrukční spánkové apnoe je provedení tracheotomie. Zůstává jako metoda poslední volby při selhání všech ostatních postupů.
Chirurgická terapie je ovšem indikovaná nejen s cílem odstranit nebo minimalizovat dechové události během spánku, ale v některých případech také k usnadnění ventilační přetlakové léčby. Přítomnost výrazné anatomické abnormality s vysokou rezistencí v HCD může být zásadní překážkou správného užívání CPAP. Dobře indikovaná cílená operace často výrazně zvýší compliance pacienta. Jedná se zejména o zprůchodnění nosní dutiny nebo také rozšíření hltanové branky při výrazné tonzilární hypertrofii, která může tvořit až subtotální obstrukci během spánku a terapeutické využití přetlaku téměř znemožňuje. Cíleným chirurgickým zásahem můžeme dosáhnout také snížení terapeutických tlaků nebo použití vhodnějších masek, což opět zvyšuje adherenci pacienta k léčbě.
OSA V DĚTSKÉM VĚKU
Problematika dětské OSA se výrazně liší od dospělých, což se odráží v diagnostice i terapii. Mezi rizikové faktory vzniku OSA u dětí patří zejména adenotonzilární hypertrofie a obezita, dále kraniofaciální deformity a neuromuskulární onemocnění. Dobře ovlivnitelné faktory jsou zejména první dva. Obezita u dětí je definována jako překročení 95. percentilu hodnoty BMI pro daný věk a pohlaví. Výskyt obezity v dětské populaci narůstá a má za následek ukládání tuku v měkkých tkáních okolo horních dýchacích cest a spolu s OSA se může podílet na rozvoji metabolického syndromu (15, 16). Příčinou OSA u jinak zdravých neobézních dětí je adenotonzilární hypertrofie. Úloha otorinolaryngologa je tak ještě významnější než u pacientů dospělých.
Symptomy tvoří hlavně habituální chrápání (často s jasnými zástavami dechu) a další poruchy během spánku a neurobehaviorální problémy během dne. Denní spavost, typická pro spánkovou apnoi dospělých, je u dětí spíše výjimečná. ORL vyšetření je základní diagnostickým nástrojem u dětí, které chrápou nebo je u nich obecně podezření na ventilační spánkovou poruchu. Klinické vyšetření by mělo zahrnovat i endoskopii nosohltanu.
K přesné verifikaci spánkové poruchy je třeba provést kompletní celonoční polysomnografii, jež by dle některých autorů měla být provedena u všech dětí se suspekcí na OSA. Velkým problémem je však její dostupnost v poměru k počtu dětí s adenotonzilární hypertrofií. Alternativní metody – různé dotazníky, limitovaná, zkrácená nebo ambulantní polysomnografie a další – nejsou považovány za diagnosticky spolehlivé (9). Proto doporučené postupy odborné spánkové společnosti připouštějí v některých případech diagnózu opřít o klinické příznaky a lokální nález (17).
Hodnocení záznamu z polysomnografie se u dětí opět liší oproti dospělým. Použitím kritérií pro dospělé by mohlo dojít k přehlédnutí těžkých forem spánkové apnoe. Délka apnoické pauzy, která u dospělých musí činit alespoň 10 sekund, není u dětí aplikovatelná pro přirozeně vyšší dechovou frekvenci. Proto se u dětí skórují spánkové události trvající 2 a více dechových cyklů. Více než 1 apnoe za hodinu spánku, tedy apnoe index (AI) > 1, se považuje za patologickou hodnotu. AI > 10 představuje spánkovou apnoi těžkého stupně, hodnota > 5 je jasnou indikací k zahájení terapie (9). Definice hypopnoí není úplně jednotná a také jejich význam není u dětí zcela jasný. Někteří autoři považují za patologii AHI > 1, stejně jako u AI (16).
Suverénní terapeutickou metodou volby je adenotonzilektomie, která má excelentní úspěšnost a u 70–90 % dětí dochází k úpravě dýchání během spánku a vymizení klinických příznaků (9, 16). Pokud dítě netrpí chronickým či recidivujícím zánětem patrových mandlí, je možné kompletní tonzilektomii nahradit tonzilotomií. Při tomto výkonu je odstraněna tonzilární tkáň přesahující patrové oblouky. Dochází tak k vytvoření dostatečného prostoru v oblasti hltanové branky a zároveň se zachovává funkční zbytek tkáně. Účinnost adenotonzilotomie byla ověřena i polysomnograficky a je považována za vhodnou metodu léčby dětské OSA (18). Oproti tomu provedení samostatné adenotomie se nedoporučuje a může vést k přetrvávání příznaků OSA (17). Pokud trvá přítomnost klinických symptomů po řádně provedené operaci, je na místě dovyšetření, včetně kompletní polysomnografie.
ZÁVĚR
Spánková medicína je důležitým multidisciplinárním oborem, jehož význam se poslední dobou stále zvyšuje. Úloha otorinolaryngologa je v tomto oboru nezastupitelná, ale každý lékař, který se poruchami spánku zabývá, by měl být především somnologem s příslušným vzděláním. Ač se tuzemské odborné spánkové společnosti (ČSVSSM) zatím nepodařilo prosadit samostatný obor jako jinde v Evropě, je důležitým garantem kvality péče o pacienty s poruchami spánku. Jen tak lze předejít nesprávným postupům v diagnostice a léčbě, kterých jsme bohužel stále svědky.
Autoři práce prohlašují, že v souvislosti s tématem, vznikem a publikací tohoto článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou.
Seznam použitých zkratek:
AI apnoe index
AHI apnoe-hypopnoe index
BiPAP bilevel positive airway pressure
BMI body mass index
CPAP continuous positive airway pressure
ČSVSSM Česká společnost pro výzkum spánku a spánkovou medicínu
EEG elektroencefalografie, elektroencefalogram
EKG elektrokardiografie, elektrokardiogram
EMG elektromyografie, elektromyogram
EOG elektrookulografie, elektrookulogram
HCD horní cesty dýchací
ICSD International Classification of Sleep Disorders
LAUP laserem asistovaná uvuloplastika
MMA maxillo-mandibular advancement
ORL otorinolaryngologie
OSA obstrukční spánková apnoe
RAUP radiofrekvenčně asistovaná uvuloplastika
RDI respiratory disturbance index
RERA respiratory effort-related arousals
RFITT radiofrekvenčně indukovaná termoterapie nosních skořep
T90 procento spánku v saturacích pod 90 %
UPPP uvulopalatofaryngoplastik
Adresa pro korespondenci:
MUDr. Jaroslav Kraus, Ph.D., MBA
oddělení ORL a chirurgie hlavy a krku
Nemocnice Rudolfa a Stefanie Benešov, a. s.
Máchova 400
256 01 Benešov
e-mail: jaroslav.kraus@hospital-bn.cz
Sources
1. Česká společnost pro výzkum spánku a spánkovou medicínu. Charakteristika společnosti. Dostupné na: www.sleep-society.cz/index.php/
cs/spolecnost/charakteristika
2. Česká společnost pro výzkum spánku a spánkovou medicínu. Akreditovaná pracoviště. Dostupné na: www.sleep-society.cz/index.php/cs/pracoviste
3. American Academy of Sleep Medicine. The international classification of sleep disorders. (3rd ed.). American Academy of Sleep Medicine, Darien, IL, 2014.
4. Garvey JF, Pengo MF, Drakatos P, Kent BD. Epidemiological aspects of obstructive sleep apnea. J Thorac Dis 2015; 7 : 920–929.
5. Johns MW. A new method for measuring daytime sleepiness: the Epworth sleepiness scale. Sleep 1991; 14 : 540–545.
6. Johns MW. Daytime sleepiness, snoring and obstructive sleep apnea. The Epworth sleepiness scale. Chest 1993; 103 : 30–36.
7. Schalek P, Hornáčková Z, Kraus J, Hart L. Psychometrické vlastnosti české verze Epworthské škály spavosti. Cesk Slov Neurol N 2015; 78(6): 689–692.
8. Kezirian EJ, Hohenhorst W, Vries N. Drug-induced sleep endoscopy: the VOTE classification. Eur Arch Otorhinolaryngol 2011; 268 : 1233–1236.
9. Nevšímalová S, Šonka K et al. Poruchy spánku a bdění (2. vyd.). Galén, Praha, 2007.
10. Šonka K, Slonková J. Spánková apnoe dospělého věku. Cesk Slov Neurol N 2008; 71/104 : 643–656.
11. Li HY, Wang PC, Chen YP et al. Critical appraisal and meta-analysis of nasal surgery for obstructive sleep apnea. Am J Rhinol Allergy 2011; 25 : 45–49.
12. Meen EK, Chandra RK. The role of the nose in sleep-disordered breathing. Am J Rhinol Allergy 2013; 27 : 213–220.
13. Sher AE, Kenneth B, Piccirillo J. The efficacy of surgical modifications of the upper airway in adult with obstructive sleep apnea syndrome. Sleep 1996; 19 : 157–177.
14. Betka J, Klozar J, Kuchař M et al. Obstrukční syndrom spánkové apnoe –srovnání efektivity různých chirurgických přístupů. Otorinolaryngologie a foniatrie 2014; 63 : 3–9.
15. Marcus CL, Brooks LJ, Draper KA et al. Diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics 2012; 130 : 576–584.
16. Příhodová I. Obstrukční spánková apnoe u dětí – opomíjená diagnóza. Pediatrie pro praxi 2010; 11 : 26–28.
17. Ondrová M, Příhodová I, Janoušek P et al. Doporučený diagnostický a terapeutický postup pro pracoviště zajišťující diagnostiku a chirurgickou léčbu poruch dýchání ve spánku u dětských pacientů do 15 let. Otorinolaryngologie a foniatrie 2013; 62 : 50–52.
18. Ondrová M, Ryzí M, Máchalová M. Efekt tonzilotomie u dětí s hypertrofií patrových tonzil validovaný celonoční polysomnografií. Kazuistiky v alergologii, pneumologii a ORL 2010; 7 : 16–19.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Newborn hearing screening – importance, current state in the Czech Republic
- 30 years of the cochlear implantations in the Czech Republic
- Speech intelligibility in noise at presbycusis
- Olfactory function in patients undergoing FESS for chronic rhinosinusitis
- Endoscopic optical imaging methods in the diagnostics of the laryngeal cancer
- Sleep-related breathing disorders in children and adults from the aspect of the otorhinolaryngology
- Sore throat treatment
- American healthcare system and the uncertain future of the Obama’s reform
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Newborn hearing screening – importance, current state in the Czech Republic
- Sore throat treatment
- Sleep-related breathing disorders in children and adults from the aspect of the otorhinolaryngology
- 30 years of the cochlear implantations in the Czech Republic
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

