-
Medical journals
- Career
Porovnanie polyfarmácie a farmakoterapie u seniorov v sociálnych inštitúciách v rokoch 2001 a 2019
Authors: Ivan Bartošovič 1; Ivana Ivánková Bartošovičová 2; Katarína Zrubáková 3,4; Peter Mikus 5; Róbert Ochaba 6; Irina Goljerová 7
Authors‘ workplace: Vysoká škola zdravotníctva a sociálnej práce sv. Alžbety Bratislava, Ústav zdravotníckych disciplín 1; OZS Skalica, ambulancia všeobecného lekára pre dospelých 2; Vysoká škola zdravotníctva a sociálnej práce sv. Alžbety Bratislava, Ústav zdravotníckych disciplín 3; Katolícka univerzita Ružomberok, Fakulta zdravotníctva, katedra ošetrovateľstva 4; Slovenská zdravotnícka univerzita Bratislava, Lekárska fakulta, klinika geriatrie 5; Trnavská univerzita Trnava, Fakulta zdravotníctva a sociálnej práce, katedra verejného zdravotníctva 6; Univerzita Komenského Bratislava, Lekárska fakulta, Detská otorinolaryngologická klinika 7
Published in: Vnitř Lék 2023; 69(E-2): 4-9
Category: Original Contributions
doi: https://doi.org/10.36290/vnl.2023.022Overview
Úvod: Polyfarmácia (polyfarmakoterapia) je závažným problémom u seniorov, cieľom práce bolo porovnať farmakoterapiu a polyfarmáciu u seniorov v sociálnych zariadeniach v rokoch 2001 a 2019.
Metodika: K 31. decembru 2001 sme zisťovali údaje o farmakoterapii 151 obyvateľov dvoch domovov dôchodcov (priemerný vek 75,1 rokov, 68,9 % žien). Výsledky sme porovnali s farmakoterapiou obyvateľov dvoch zariadení pre seniorov k 31. októbru 2019 (237 seniorov, priemerný vek 80,5 rokov, 73,4 % žien). Podľa zdravotných záznamov sme porovnávali pravidelne užívané lieky u všetkých obyvateľov, užívanie liekov podľa veku a pohlavia, užívanie 0 – 4 liekov, 5 – 9 liekov, 5 a viac liekov, 10 a viac liekov, skupiny liekov podľa ATC klasifikácie. Pri štatistickom spracovaní sme použili t‑test a chí-kvadrátový test.
Výsledky: V roku 2001 obyvatelia pravidelne užívali spolu 891 liekov, o 18 rokov neskôr užívali obyvatelia spolu 2 099 liekov. Pozorovali sme signifikantné zvýšenie priemerného počtu pravidelne užívaných liekov jedným obyvateľom o viac ako polovicu (z 5,90 liekov na 8,86 liekov); u žien z 6,11 liekov na 9,24 liekov a u mužov z 5,45 liekov na 7,81 liekov. Počet obyvateľov s polyfarmáciou (pravidelné užívanie ≥ 5 liekov) sa zvýšil takmer o štvrtinu (z 70,2 % na 87,3 %) a počet seniorov s excesívnou polyfarmáciou (pravidelné užívanie ≥ 10 liekov) vzrástol 4,6 násobne (z 9,3 % na 43,5 %).
Záver: Naša práca potvrdila, že v priebehu 18 rokov sa u seniorov v inštitúciách sociálneho typu zvýšil počet užívaných liekov. Poukazuje aj na trend zvyšovania polyfarmácie a excesívnej polyfarmácie u seniorov, osobitne vo veku 75+ rokov a u žien.
Klíčová slova:
farmakoterapia – seniori – polyfarmakoterapia – polyfarmácia
Starnutie populácie predstavuje bezprecendentný proces, ktorý nemá v histórii ľudstva obdobu. V Európe (má dlhodobo najstaršiu populáciu sveta) osoby vo veku 60 a viac rokov tvoria takmer štvrtinu celej populácie, pričom očakávaný nárast do roku 2050 hovorí o zvýšení na temer 35 % (1). Inak tomu nie je ani na Slovensku. Index starnutia (pomer počtu osôb v poproduktívnom veku 65+ rokov k osobám v preproduktívnom veku 0 – 14 rokov) sa v priebehu 10 rokov (od roku 2012 do 2021) zvýšil o 26,6 %. Vo vekovej skupine 65+ ročných žilo ku koncu roka 2021 na Slovensku 944 958 ľudí, čo tvorí 17,39 % z celkovej populácie. V porovnaní s rokom 2012 sa zvýšil počet obyvateľov v tejto vekovej skupine o 33,1 % (2).
V súvislosti so starnutím populácie rastie aj počet seniorov, ktorí nechcú, nemôžu či nevedia žiť vo svojich domovoch a žijú v sociálnych inštitúciách. Na Slovensku sa sociálne služby k 31. 12. 2020 z celkového počtu 5 459 781 obyvateľov poskytovali 0,98 % (53 494) obyvateľom. Tieto služby sa poskytujú najmä v 1 185 zariadeniach podmienených odkázanosťou na pomoc inej osoby, z ktorých medzi najvýznamnejšie patria zariadenia pre seniorov (19 201 miest), domovy sociálnych služieb (12 345 miest) a špecializované zariadenia (kapacita 8 365 miest) (3).
Predĺženie života vedie aj k súčasnému výskytu viacerých ochorení u jedného seniora (polymorbidita, multimorbidita). Jedným z najčastejších medicínskych riešení multimorbidity je užívanie viacerých liekov súčasne, v zmysle polypragmázie či polyfarmácie. Polypragmáziu chápeme ako podávanie viacerých liečiv v rizikovej kombinácii, alebo neindikovane (a teda nadbytočne). Polyfarmáciu (polyfarmakoterapiu) definujeme ako užívanie viacerých liečiv u jedného pacienta, ktorých indikácia je odôvoditeľná a vyplýva z prítomnej polymorbidity (4). Názov „polyfarmácia“ je odvodený zo starogréčtiny, zložený zo slovíčok „polús“ (= veľa) a „pharmakeí“ (= užívanie liekov) (5). V českej literatúre sa používa pojem „polyfarmakoterapie“ (6, 7, 8), na Slovensku sa prikláňame skôr k pojmu „polyfarmácia“ (4, 9).
Zatiaľ neexistuje jednotná definícia polyfarmácie, austrálski autori našli spolu až 138 definícií (10). Najčastejšie sa ako hranica polyfarmácie používa súčasné užívanie 5 a viac liekov, pri excesívnej polyfarmácii („hyperpolyfarmácii“) užívanie desať a viac liekov súčasne (10, 11). Niektorí autori do definície okrem počtu liekov zahŕňajú aj termíny vhodná („appropriate“) a problematická, nevhodná („problematic“, „inappropriate“) polyfarmácia. Vhodná polyfarmácia je predpis liekov pre komplexné alebo viaceré príčiny, pokiaľ je táto liečba optimalizovaná a založená na dôkazoch. Problematická polyfarmácia je predpisovanie nevhodnej (neprimeranej) liečby, alebo chýbanie očakávaného benefitu liečby (11). Hlavným cieľom zaistenia bezpečnej polyfarmácie podľa Svetovej zdravotníckej organizácie (ďalej SZO) je redukcia nevhodnej („inappropriate“) polyfarmácie a zaistenie vhodnej polyfarmakoterapie (11).
Súbory pacientov a metodika práce
V našich prácach o polyfarmácii sme vychádzali zo súboru 1 758 obyvateľov (priemerný vek 74 rokov, 65,3 % žien), ktorí žili v dvadsiatich piatich sociálnych zariadeniach pre dôchodcov v Trnavskom kraji k 31. 12. 2001. Z tohto súboru sme vybrali údaje o liečbe v dvoch vtedajších domovov dôchodcov v Skalici, súbor 151 obyvateľov mal priemerný vek 75,1 rokov; bolo v ňom 104 žien (68,9 %). Farmakoterapiu týchto obyvateľov z roku 2001 sme porovnali s farmakoterapiou obyvateľov dvoch zariadení pre seniorov v rovnakom meste k 31. októbru 2019. Vtedy žilo v zariadeniach 237 seniorov s priemerným vekom 80,5 rokov, z toho 174 žien (73,4 %). Písomne a telefonicky sme oslovili a inštruovali riaditeľov, ústavných lekárov i vrchné sestry všetkých zariadení. Na základe zaslaného písomného vzoru sme s ich pomocou podľa zdravotných záznamov zisťovali pravidelne užívané lieky u všetkých obyvateľov zariadení, v roku 2019 aj s pomocou e‑zdravia. V oboch rokoch sme vyhodnotili aj pravidelné užívanie liekov podľa veku a pohlavia, užívanie 0 – 4 liekov, 5 – 9 liekov, 5 a viac liekov, 10 a viac liekov, skupiny liekov podľa ATC klasifikácie. Očné kvapky, masti i protizápalové masti, voľne predajné lieky a lieky užívané nepravidelne sme nezisťovali. Pri štatistickom spracovaní sme použili t‑test a chí-kvadrátový test. Vo výsledkoch uvádzame smerodajnú odchýlku (SD) a hladinu významnosti (p).
Výsledky
Tabuľka 1 ukazuje základné charakteristiky súborov z rokov 2001 a 2019. Vidíme, že starne aj populácia seniorov žijúcich v zariadeniach sociálnych služieb, za 18 rokov sa zvýšil priemerný vek obyvateľov o 7,1 % (zo 75,1 na 80,5 rokov), viac u žien (zo 74,7 rokov na 81 rokov), ako u mužov (zo 76,1 rokov na 78,9 rokov).
Table 1. Súbory obyvateľov v rokoch 2001 a 2019 Charakteristiky Rok 2001 Rok 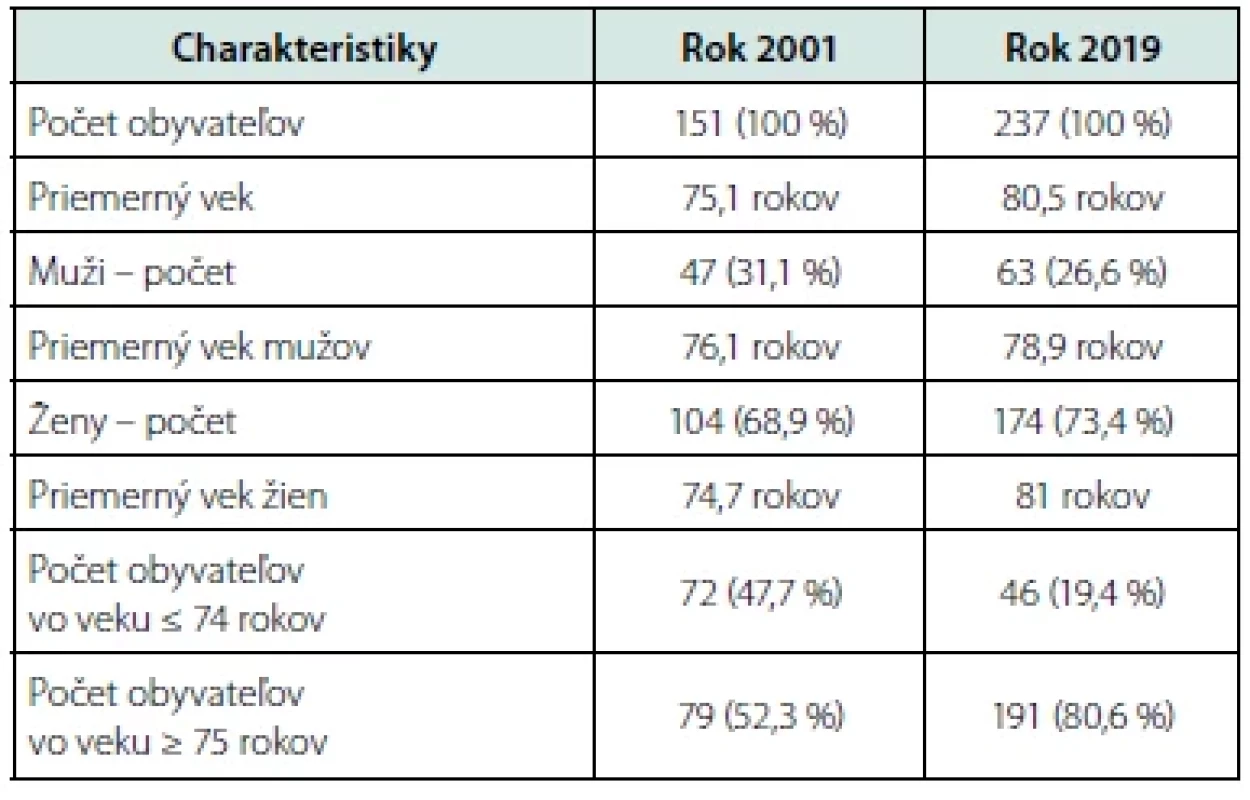
V roku 2001 seniori pravidelne užívali spolu 891 liekov, priemerne 5,90 liekov na jedného obyvateľa. O 18 rokov neskôr užívali seniori celkom 2 099 liekov, priemerne 8,86 liekov na jedného seniora, priemerný počet pravidelne užívaných liekov jedným obyvateľom sa zvýšil viac ako o polovicu. Pozorovali sme zvýšenie priemerného počtu pravidelne užívaných liekov u oboch pohlaví a v oboch sledovaných vekových skupinách (≤ 74 rokov a ≥75 rokov) (Tab. 2).
Table 2. Charakteristiky farmakoterapie v rokoch 2001 a 2019 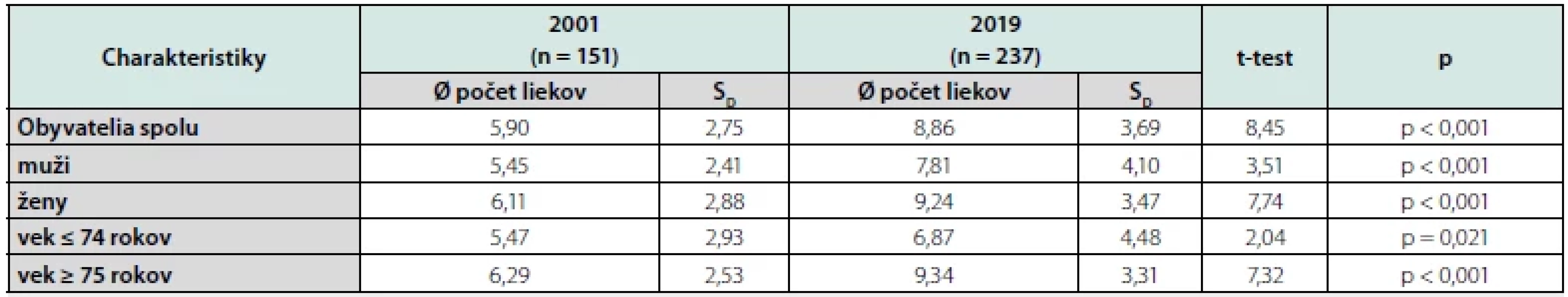
Χ2 – chí kvadrátový test; p – hladina významnosti Počet obyvateľov s polyfarmáciou (pravidelne užívajúcich 5 a viac liekov) sa zvýšil temer o štvrtinu (z 70,2 % na 87,3 %) a počet seniorov s excesívnou polyfarmáciou (užívanie 10+ liekov) vzrástol 4,6 násobne (z 9,3 % na 43,5 %). Počet seniorov, ktorí neužívali ani jeden liek sa znížil len nepatrne (z 2,6 % na 1,3 %) (Tab. 3).
Table 3. Priemerný počet pravidelne užívaných liekov v rokoch 2001 a 2019 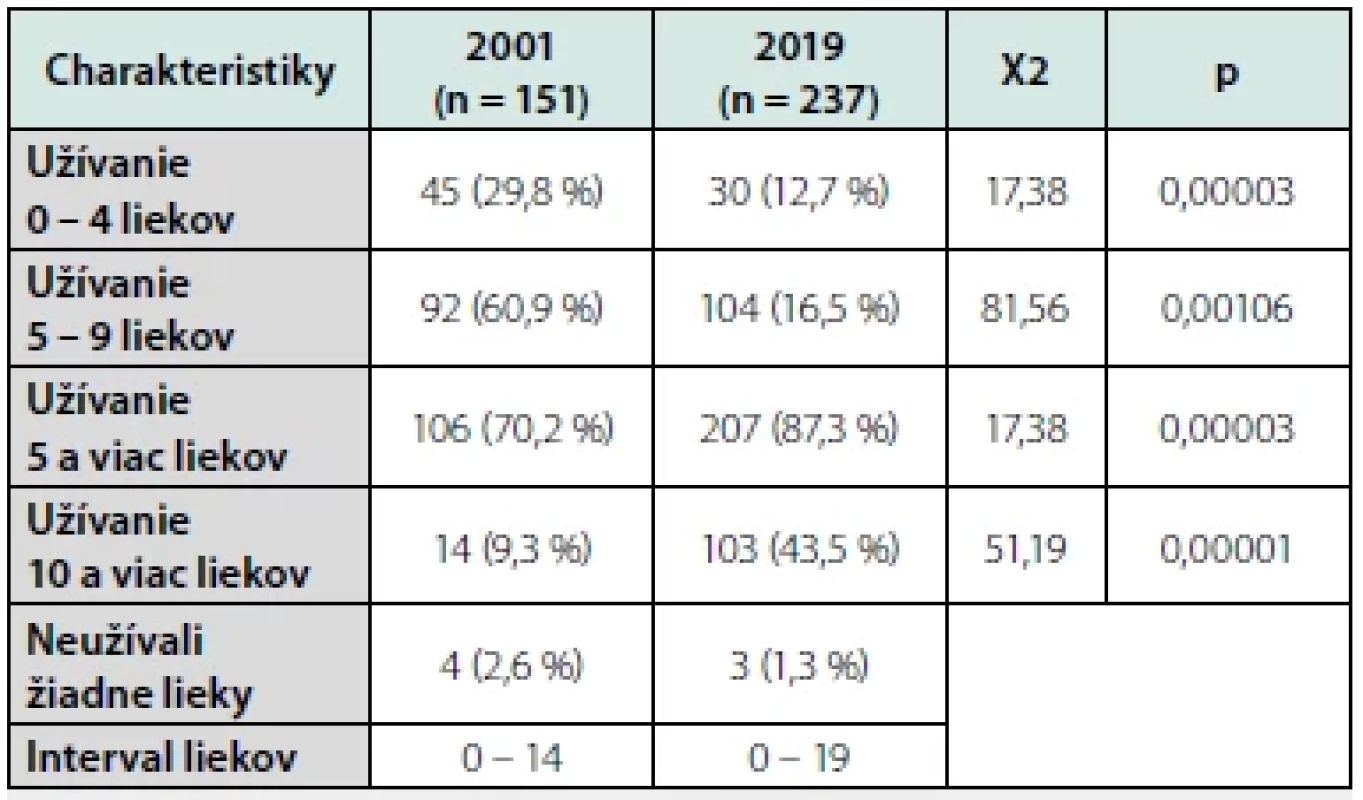
SD – smerodajná odchýlka; t-test – Studentov test; p – hladina významnosti Vyhodnotili sme polyfarmáciu a excesívnu polyfarmáciu v závislosti od veku a pohlavia. Štatistickú významnosť pri polyfarmácii sme zistili u v kategóriách 75+ ročných seniorov a u žien, pri excesívnej polyfarmácii prišlo k jej signifikantnému zvýšeniu v oboch vekových kategóriách a u žien (Tab. 4).
Table 4. Porovnanie polyfarmácie v rokoch 2001 a 2019 podľa veku a pohlavia 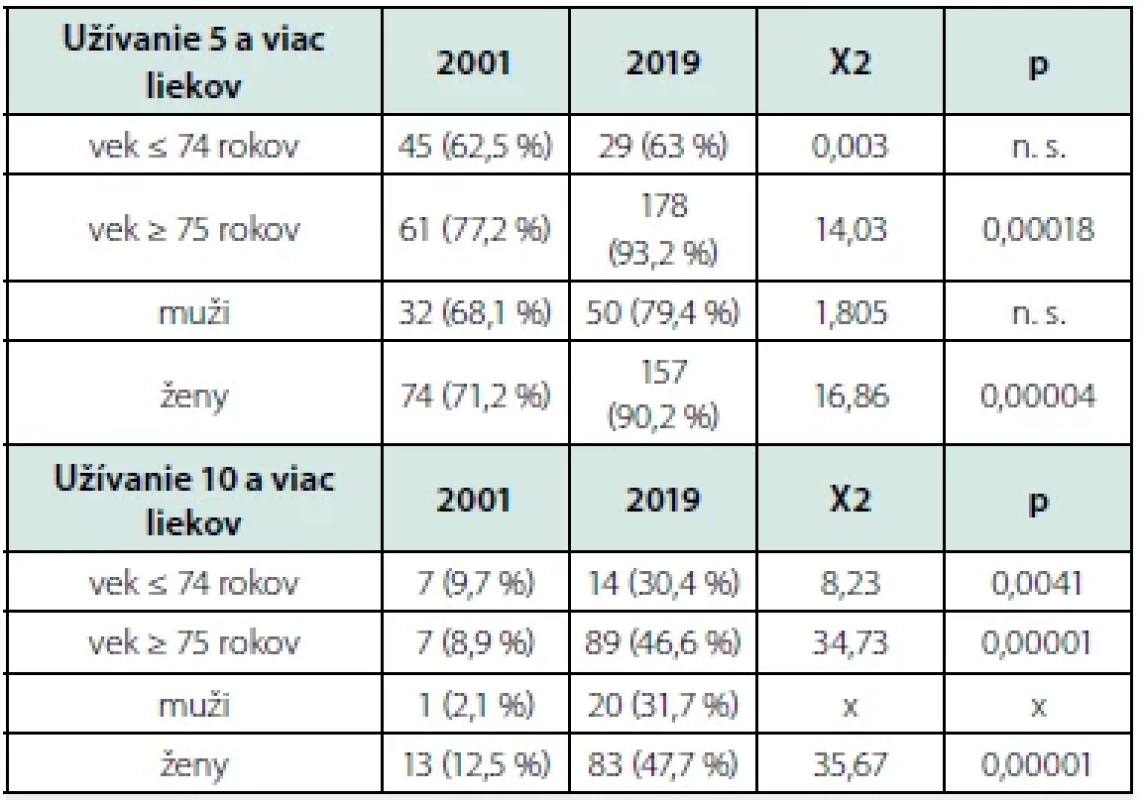
Χ2 – chí-kvadrátový test; p – hladina významnosti; n. s. – nesignifikantné; x – test sa nedá vyhodnotiť Podľa ATC (Anatomicko‑terapeuticko‑chemickej) klasifikácie seniori najčastejšie užívali lieky zo skupín A, B, C a N. Vo všetkých týchto skupinách sme v priebehu 18 rokov zistili zvýšenie počtu obyvateľov, ktorí pravidelne užívali aspoň jeden liek z týchto liekových skupín. Najviac obyvateľov užívalo v oboch rokoch aspoň jeden liek zo skupiny kardiovaskulárnych liečiv (C 01 – C10) – Tab. 5.
Table 5. Skupiny najčastejšie užívaných liekov podľa ATC klasifikácie 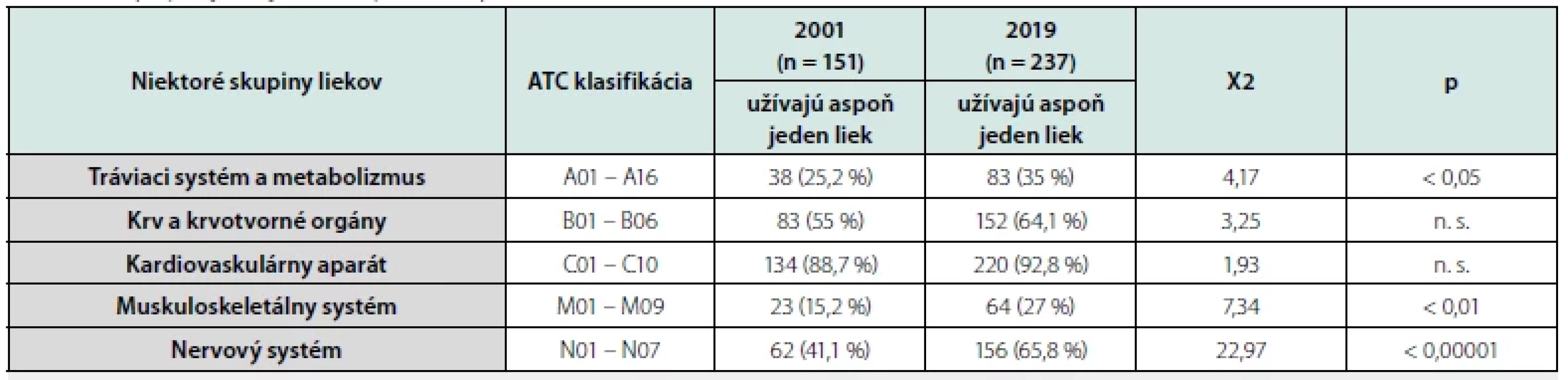
Χ2 – chí-kvadrátový test, p – hladina významnosti, n. s. – nesignifikantné Diskusia
Hlavnou príčinou polyfarmácie je polymorbidita. Prejavy chorôb v starobe sú často neurčité, čo vedie k terapeutickým rozpakom a defenzívnej preskripcii. Významným faktorom je zotrvačnosť a preskripčná kaskáda, keď sa nežiaduci účinok lieku rieši predpísaním iného lieku. Častou príčinou je aj zlá informovanosť o užívaných liekoch (9). Medzi rizikové faktory spojené so vznikom polyfarmácie patria:
- Faktory systému zdravotnej starostlivosti. Sem patrí predĺženie nádeje na dožitie, rozvoj nových technológií i vývoj nových liekov, zvýšenie používania preventívnych metód.
- Faktory závislé od pacienta (zvyšujúci sa vek, pohlavie, etnicita, socio‑ekonomický stav, diagnózy pacienta, liečba jednotlivých ochorení, správanie sa pacienta).
- Faktory lekára (prostredie ordinácie, metodické usmernenia liečby =„guidelines“, návyky preskripcie, správanie lekára).
- Vzájomné pôsobenie (interakcia) medzi pacientom a lekárom. Adherencia k liečbe závisí okrem iného aj od dôvery a vzťahu medzi pacientom a lekárom (12).
Polyfarmácia je dvojsečná zbraň. Na jednej strane je nevyhnutným dôsledkom a nástrojom predlžovania nádeje na dožitie a riešenia polymorbidity u starých pacientov, na druhej strane vedie k závažným dôsledkom. U seniorov zvyšuje možnosť užívania potenciálne nevhodných liekov, zvyšuje počet nežiaducich účinkov liekov a liekových interakcií, znižuje adherenciu k užívaniu liekov, zvyšuje počet hospitalizácií, zvyšuje finančné výdavky a predlžuje ošetrovateľskú starostlivosť o seniora (4, 5, 8, 11). Polyfarmácia je označovaná za geriatrický syndróm a zároveň vedie aj k zvýšenému výskytu iných geriatrických syndrómov (pádov, kognitívnych porúch, inkontinencie moču či zhoršeniu výživy) (8).
Väčšina štúdií v posledných rokoch potvrdila vzrast prevalencie polyfarmácie aj u seniorov v inštitucionálnej starostlivosti. Štúdie sa vyznačujú variabilitou vo výsledkoch v závislosti od typu inštitúcie, geografickej lokalizácie a použitej definície (13). V prehľadovej štúdii sa priemerný počet užívaných liekov v zariadeniach dlhodobej starostlivosti („long‑term care“) pohyboval od 3,8 do 16,6 liekov na jedného obyvateľa (13). Výskyt polyfarmácie (≥ 5 liekov) sa pohyboval od 38,1 % do 91,2 %; prevalencia excesívnej polyfarmácie (≥ 10 liekov) bola v rozmedzí 10,6 % – 65 % (13). Medzi hlavné faktory zvyšujúce polyfarmáciu patril vyšší vek, kognitívne poškodenie, dizability v bežných denných činnostiach („activities of daily living“) a dĺžka pobytu v inštitúcii (13). Farmakoterapiou v inštitúciách pre seniorov sa zaoberal aj európsky projekt SHELTER („Services and Health for Elderly in Long Term Care“), siedmy rámcový projekt Európskej komisie v rokoch 2009 – 2014, ktorý hodnotil 4 023 seniorov z 57 ošetrovateľských zariadení ôsmich krajín (Česko, Francúzsko, Holandsko, Fínsko, Veľká Británia, Nemecko, Taliansko, Izrael). Priemerný vek súboru bol 83,5 rokov, 73,2 % boli ženy. Priemerný počet užívaných liekov bol 7,0; v súbore bolo 74 % obyvateľov užívajúcich 5 a viac liekov a 24,3 % seniorov užívajúcich desať a viac liekov (6, 14). Klinickí farmaceuti v Česku vyhodnotili užívanie liekov v súbore 846 obyvateľov (priemerný vek 78 rokov) z 13 domovoch pre seniorov z rôznych regiónov krajiny (15). Priemerný počet liekov na predpis bol 8,2 (15), čo sa nelíši od nášho výsledku z roku 2019. Vo veľkej francúzskej štúdii zisťovali informácie o farmakoterapii 30 702 seniorov zo 451 ošetrovateľských domovov („nursing homes“), priemerný vek súboru bol 87,4 rokov, 73,8 % boli ženy. V tomto súbore bolo 75 % obyvateľov užívajúcich 5 a viac liekov a 21,1 % seniorov s excesívnou polyfarmáciou (užívaním 10+ liekov) (16). Počet našich seniorov, ktorí užívali v roku 2019 desať a viac liekov je viac ako dvojnásobne vyšší oproti francúzskym seniorom.
Podľa väčšiny prác sa výskyt polyfarmakoterapie v priebehu času zvyšuje. Vo fínskej štúdii seniorov u prežívajúcich 75-ročných a starších seniorov porovnávali zmeny medikácie v rokoch 1998 a 2003. Prevalencia polyfarmácie (> 5 liekov užívaných pravidelne aj „podľa potreby“ – „as needed“) sa zvýšila z 54 % (rok 1998) na 67 % (rok 2003); prevalencia excesívnej polyfarmácie (≥ 10 užívaných liekov) stúpla v týchto rokoch z 19 % na 28 %. Najväčšie zmeny v užívaní liekov zistili u seniorov, ktorí sa z domáceho prostredia počas tohto obdobia dostali do inštitúcie (17). Podľa švédskeho registra predpísaných liekov výskyt polyfarmácie (≥ 5 užívaných liekov) stúpol z 16,9 % v roku 2006 na 19 % v roku 2014; excesívna polyfarmácia (≥ 10 užívaných liekov) v rovnakých rokoch vzrástla z 3,8 % na 5,1 %. Prevalencia polyfarmácie sa výrazne zvýšila so stúpajúcim vekom a v roku 2014 u 90-ročných a starších seniorov dosiahla hodnoty 79,6 % (polyfarmácia) a 36,4 % (excesívna polyfarmácia) (18). Pri porovnaní nášho súboru môžeme konštatovať, že polyfarmácia našich seniorov v inštúticiách je vyššia ako o dekádu starších seniorov vo Švédsku. Trend zvyšovania polyfarmácie potvrdilo aj vyhodnotenie dát z NHANES („National Health and Nutrition Examination Survey“), v ktorom participovalo 37 959 dospelých vo veku 20 rokov a starších, nežijúcich v inštitúciách USA. Vo vekovej kategórii 65+ ročných sa prevalencia polyfarmácie (≥ 5 užívaných liekov) zvýšila z 24 % (v rokoch 1999 – 2000) na 39 % (v rokoch 2011 – 2012) (19).
Seniori žijúci v inštitúciách sú vzhľadom na polyfarmáciu, vekové zmeny farmakodynamiky a farmakokinetiky, stupeň kognitívneho poškodenia a dizability v bežných denných činnostiach zraniteľnejší a citlivejší na nežiaduce udalosti („adverse drug events“), spojené s liečbou (11, 13). Špecifickým je zložitejší systém predpisovania a podávania liekov i častejší výskyt chýb v liečbe („medication error“) – čo definujeme ako nezamýšľanú chybu v procese liečby, ktorá vedie, alebo má potenciál viesť k poškodeniu pacienta (4). Súbor 256 obyvateľov z 55 domovov pre seniorov v Británii mal priemerný vek 85 rokov, 69 % bolo žien a priemerne užívali 8 liekov. Až u 69,5 % súboru sa vyskytla chyba v liečbe, spôsobená lekármi (v preskripcii), farmaceutmi (v príprave na vydanie) a personálom (v podávaní liekov) (20). Aj ďalšia štúdia z prostredia inštitúcií potvrdila, že počas trojmesačného sledovania sa u 90 % obyvateľov vyskytla chyba v liečbe, najčastejšie podanie lieku v nesprávny čas (21). Pre bezpečnosť pacientov a kvalitu farmakoterapie v inštitúciách autori navrhujú (vychádzajúc z britských špecifík) (22):
- jedného vedúceho všeobecného (praktického) lekára pre každé zariadenie,
- vhodný monitoring pacientov, ktorý užívajú rizikovejšiu medikáciu,
- posúdenie všetkých liekov u pacienta klinickým farmaceutom,
- jediná osoba (možno klinický farmaceut) bude zodpovedná za lieky užívané v zariadení,
- stála kontrola užívania a správnosti záznamov o užívaných liekov,
- podávanie liekov v priebehu celého dňa (na odľahčenie ranného podávania liekov),
- monitorovanie vynechaných liekov a objednávacích systémov,
- využívanie elektronického systému dávkovania i zapisovania liekov,
- liekový audit (22).
Riešenie problematiky redukcie polyfarmácie je zložité. Medzi najčastejšie možnosti patria depreskripcia, zníženie počtu alebo dávok „nevhodných liekov („inappropriate“), optimalizácia „vhodnej“ preskripcie pomocou profesionálov (klinický farmaceut), pravidelným komplexným posúdením, revíziou liekov („medication review“), finančnou stimuláciou, reguláciou kritériami (napr. Beersove kritériá, STOPP/START a i.) alebo zdravotníckymi informačnými technológiami (6, 7, 11, 23). Depreskripcia je definovaná ako proces vysadenia nevhodných liekov pod supervíziou lekára s cieľom obmedzenia polyfarmácie a zlepšenia výsledkov zdravotnej starostlivosti (7). Znamená teda postupné cielené vynechávanie liečby z terapie, aj napriek predchádzajúcim odporúčaniam špecialistov, ktoré vychádzajú z publikovaných „guidelines“ pre zaradenie diskutovaných liekov (24). Depreskripcia je jednou z ciest na zníženie nevhodnej, neúčinnej či dokonca škodlivej medikácie, aj v inštitucionálnej starostlivosti (7). V britskej štúdii (422 seniorov v inštitúciách, priemerný vek 85,5 rokov, 77,7 % žien) praktickí lekári a klinickí farmaceuti vynechali priemerne 2,36 liekov u 70,6 % obyvateľov. Napriek tomu, pri jednomesačnom sledovaní sa nežiaduce udalosti liečby („adverse drug events“) vyskytli len v 7 prípadoch (0,99 %) a boli len mierne a reverzibilné (25). V susednom Česku sa v domovoch pre seniorov úspešne rozvíja projekt „Senior“, ktorý spočíva v podrobnom rozbore liečby klinickým farmaceutom a následnom vypracovaní odporučení pre ošetrujúcich lekárov a ošetrovateľský personál. Analýzou sa zistilo, že najvýraznejšie problémy pri farmakoterapii starých ľudí zo sociálnych inštitúcií sú v:
- hyperpreskripcii („nadliečenosti“, chýbaní diagnóz alebo informácií ako dlho a prečo senior liek užíva),
- nekompletných informáciách o senioroch a ich diagnózach,
- nedostatočnej liečbe („podliečenosti“, neužívaní lieku s účinkom na prognózu i kvalitu života pacienta) a
- rizikách liečby (napr. nevhodné dávky liekov, kontraindikácie, duplicity, neadekvátna dĺžka liečby a i.) (15, 26).
Na Slovensku nám zostáva len dúfať, že tento trend nás neobíde a bude sa venovať zaslúžená pozornosť aj problémom farmakoterapie seniorov žijúcich v inštitúciách sociálneho typu.
Záver
V našej práci sme potvrdili, že polyfarmácia u našich seniorov žijúcich v zariadeniach sociálneho typu sa v priebehu 18 rokov výrazne zvýšila. Príčiny sú komplexné, podieľa sa na nich zavádzanie nových liekov, užívanie väčšieho počtu liekov na liečbu jedného ochorenia, narastajúca polymorbidita a zlepšená dostupnosť zdravotnej starostlivosti (7). Zároveň polyfarmácia predstavuje výzvu pre nás, ktorí sa o seniorov staráme, aby sme sa snažili tento nepriaznivý vývoj zastaviť či spomaliť. Jednou z reálnych možností v našich podmienkach je aj zapojenie klinických farmaceutov (event. lekárnikov) do procesu starostlivosti o seniorov. V súvislosti so starnutím populácie je nevyhnutné tento problém na Slovensku začať riešiť čím skôr.
prof. MUDr. Ivan Bartošovič, Ph.D.
Vysoká škola zdravotníctva a sociálnej práce sv. Alžbety Bratislava
ivan.bartosovic@gmail.comCit. zkr: Vnitř Lék. 2023;69(2):E4-E9
Článek přijat redakcí: 16. 1. 2023
Článek přijat po recenzích: 6. 3. 2023
Sources
1. Šprocha B, Ďurček P. Starnutie populácie Slovenska v čase i priestore. 1 vyd. SAV: Bratislava 2019. 96 s. ISBN 978-80-89524-39-6.
2. Štatistický úrad SR. My v číslach – pohyb obyvateľstva 2021. Štatistický úrad SR: Bratislava 2022. 75 s. Dostupné z WWW: https://slovak.statistics.sk/
3. Ministerstvo práce, sociálnych vecí a rodiny SR. Správa o sociálnej situácii obyvateľstva SR za rok 2021. MPSVaR: Bratislava 2022. Dostupné z WWW: https://www.employment.gov.sk/ files/slovensky/ministerstvo/analyticke‑centrum/ 2022/spravasossr_2021_pub.pdf.
4. Kriška M. Zlyhanie farmakoterapie u starších ľudí. In: [Kriška M, Gajdošík J, Dukát A. et al. -eds.] Zlyhanie farmakoterapie. Možnosti prevencie. SAP: Bratislava 2015 : 183-198. ISBN 978-80-8960733-4.
5. Payne RA. The epidemiology of polypharmacy. Clinical Medicine. 2016;16(5):465-469.
6. Fialová D. Specifické rysy racionální geriatrické farmakoterapie: role klinických farmaceutů v individualizované léčbe ve stáří. Vnitř Lék. 2019;64(11):51-60.
7. Topinková E. Redukce nevhodné a neúčelné farmakoterapie – deprescribing. Geri a Gero. 2020;9(1):9-14.
8. Weber P, Meluzínová H, Prudius, D. Polyfarmakoterapie nahlížená nejen prizmatem multimorbidity, ale jako další geriatrický syndróm. Vnitř Lék. 2016;62(9, Suppl 3):35135-35139.
9. Krajčík Š. Užívanie liekov a nežiaduce účinky liekov vo vyššom veku. [In: Krajčík Š, Dúbrava M, Bartošovič I et al. -eds.] Geriatria. 2 vyd. Herba: Bratislava 2022 : 173-175. ISBN 978-80-8229-020-5.
10. Masnoon N, Skakib S, Kalisch‑Ellett L, et al. What si polypharmacy? A systematic review of definitions. BMC Geriatrics. 2017;17 : 230-40.
11. Mair A. Medication Safety in Polypharmacy. Technical Report. World Health Organization: Geneva 2019. 62 s. Available from: https://www.who.int/publications/i/item/WHO‑UHC‑SDS - 2019.11.
12. Hovstadius B, Petersson G. Factors leading to excessive polypharmacy. Clin Geriatr Med. 2012;(28):159-172.
13. Jokanovic N, Tan ECK, Dooley MJ, et al. Prevalence and factors associated with polypharmacy in long‑term facilities: a systematic review. JAMDA 2015; 535.e1-535.e12. Available from DOI: https://dx.doi.org/10.1016/j.jamda.2015. 03. 003.
14. Onder G, Liperoti R, Fialova D, et al. Polypharmacy in nursing home in Europe: results from the Shelter study. J Gerontol A Biol Sci Medi. 2012;67 A(6):698-704.
15. Státní ústav pro kontrolu léčiv. Farmakoterapie v domovech pro seniory. Farmakoterapeutické informace. 2018;7-8 : 1-4.
16. Herr M, Grondin H, Sanchez S, et al. Polypharmacy and potentially inappropriate medications: a cross –sectional analysis among 451 nursing homes in France. Eur J Clin Pharmacol. 2017;73 : 601-608.
17. Jyrkkä J, Vartiainen L, Hartikainen S, et al. Increasing use of medicines in elderly persons: a five‑year follow‑up of the Kuopio 75+ study. Eur J Clin Pharmacol. 2006;62 : 151-158.
18. Zhang N, Sundquist J, Sundquist K, et al. An increasing trend in the prevalence of polypharmacy in Sweden: a nationwide register‑based study. Front Pharmacol. 2020; 11 : 326.
19. Kantor ED, Rehm CD, Haas JS, et al. Trends in prescription drug use among adults in the United States 1999-2012. JAMA. 2016;314(17):1818-1831.
20. Barber ND, Alldred DP, Raynor DK, et al. Care homes use of medicines study: prevalence, causes and potential harm of medication errors in care homes for older people. Qual Saf Health Care. 2009;18 : 341-346.
21. Szczepura A, Wild D, Nelson S. Medication administration errors for older people in long‑term residential care. BMC Geriatrics. 2011;11 : 82. Available from: WWW: https://www.biomedcentral. com/1471-2318/11/82.
22. Duerden M, Avery AJ, Payne RA. Polypharmacy and medicines optimisation: making it safe and sound. London: The King’s Fund 2013. 56 s. ISBN 978-1-909029-18-7.
23. Ali MU, Sherifali D, Fitzpatrick‑Lewis D, et al. Interventions to adress polypharmacy in older adults living with multimorbidity. Canadian Family Physician. 2022;68:e215 - e.226. Available from DOI: https://dx.doi.org/10.46747/cfp.6807e215.
24. Kriška M, Dukát A, Gajdošík J, et al. Polyfarmácia polypragmázia, hyperpreskripcia – sú aj na Slovensku! Aktuálna úloha – depreskripcia. Monitor medicíny SLS. 2020;10 (1-2):1-9.
25. Baqir W, Hughes J, Jones T, el al. Impact of medication review, within a shared decision‑making framework, on deprescribing in people living in care homes. Eur J Hosp Pharm. 2017;14 : 30-33.
26. Plechatá I, Halačová M. První zkušenosti z projektu Účelná a bezpečná farmakoterapie v zařízení sociálních služeb (realizovaný na Vysočine v letech 2016-2017). Geri a Gero. 2018;7(2):65-67.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2023 Issue E-2-
All articles in this issue
- Porovnanie polyfarmácie a farmakoterapie u seniorov v sociálnych inštitúciách v rokoch 2001 a 2019
- Anémia zápalu: znamenajú širšie poznatky lepšiu diagnostiku a liečbu?
- Závažná autoimunitní tyreotoxikóza komplikovaná febrilní neutropenií jako nežádoucí účinek tyreostatické léčby
- Postavení eplerenonu v terapii kardiovaskulárních onemocnění
- Urologické komplikace diabetu
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Závažná autoimunitní tyreotoxikóza komplikovaná febrilní neutropenií jako nežádoucí účinek tyreostatické léčby
- Anémia zápalu: znamenajú širšie poznatky lepšiu diagnostiku a liečbu?
- Porovnanie polyfarmácie a farmakoterapie u seniorov v sociálnych inštitúciách v rokoch 2001 a 2019
- Urologické komplikace diabetu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

