-
Medical journals
- Career
Glomerulonefritidy asociované s infekcemi
Authors: Martin Havrda
Authors‘ workplace: Interní klinika 3. lékařské fakulty UK a Fakultní nemocnice Královské Vinohrady, Praha
Published in: Vnitř Lék 2022; 68(7): 432-437
Category: Main Topic
doi: https://doi.org/10.36290/vnl.2022.091Overview
Glomerulonefritidy asociované s infekcemi představují významnou skupinu chorob. Jejich výskyt se posouvá od dětí a mladých osob k osobám vyššího věku. Klesá výskyt akutní poststreptokokové glomerulonefritidy, onemocnění s dobrou prognózou, a narůstá výskyt glomerulonefritid vázaných na různé bakteriální, virové nebo parazitární infekce, často se závažnou prognózou. Při jejich diagnóze hraje důležitou roli renální biopsie.
Projevy glomerulonefritidy mohou být první známkou skryté infekce. Při hodnocení renální biopsie mohou určité známky na tuto možnost upozornit, ale nelze se na to zcela spolehnout. Pátrání po aktivní infekci je indikované u každého nemocného s nově diagnostikovanou glomerulonefritidou. Vždy testujeme sérologii hepatitidy B a C, ostatní vyšetření se odvíjejí od individuálních rizikových faktorů, klinických projevů, laboratorního a histologického nálezu. Opomenutí tohoto pravidla by mohlo mít vážné následky jednak proto, že imunosupresivní léčba glomerulonefritidy může zhoršit probíhající infekci, a jednak proto, že progresivní charakter parainfekční glomerulonefritidy nelze zastavit bez eliminace vyvolávající infekce. Odlišení mezi parainfekční a autoimunitně podmíněnou glomerulonefritidou může být obtížné, protože nejsou velké rozdíly v klinických projevech, v laboratorním a někdy ani v histologickém nálezu.
V podmínkách České republiky jsou důležité zejména glomerulonefritidy asociované se stafylokokovými infekcemi (SAGN) a obecně glomerulonefritidy asociované s infekční endokarditidou, shuntová nefritida a další případy asociované s infekcí cizorodých materiálů, jako jsou katétry nebo elektrody. Z virových chorob jsou nejvýznamnější glomerulonefritidy asociované s virem hepatitidy B, s virem hepatitidy C a s virem SARS‑CoV - 2.
Léčba parainfekčních glomerulonefritid spočívá v eliminaci vyvolávající infekce, jen v ojedinělých případech může být indikována kombinace protiinfekční léčby a šetrné imunosuprese.
Klíčová slova:
hepatitida – COVID-19 – glomerulonefritida – GN – asociovaná s infekcí – parainfekční – SAGN – postinfekční – PSGN – shuntová nefritida
Úvod
Glomerulární onemocnění, zpravidla charakterizované akutním nefritickým syndromem, které vzniká v časové návaznosti a v příčinné souvislosti s akutním infekčním onemocněním, označujeme tradičně jako akutní postinfekční glomerulonefritidu (GN). Toto onemocnění, které dříve postihovalo hlavně děti a mladé lidi, mění svou epidemiologii, klinický obraz a prognózu. Je vhodné rozlišovat dva typy onemocnění.
A) Postinfekční GN v pravém slova smyslu je typická pro děti a mladé lidi dosud zdravé. Vzniká sice v návaznosti na předchozí, nejčastěji streptokokovou infekci, ale opožděně, čili v době, kdy vyvolávající infekce už není aktivní. Její dlouhodobá prognóza je dobrá, i když může zanechat následky ve formě dlouhodobé hematurie, proteinurie, snížené glomerulární filtrace nebo arteriální hypertenze.
B) Parainfekční GN je typická pro starší a polymorbidní nemocné se sníženou rezistencí vůči bakteriální infekci. Vzniká v návaznosti na infekci, nejspíše bakteriální, která je aktivní, často protrahovaná, často stafylokoková. V takovém případě se označuje jako GN asociovaná se stafylokokovou infekcí (SAGN). Její dlouhodobá prognóza je závažná.
Table 1. Vybrané typy glomerulonefritid asociovaných s infekcí – stručná charakteristika 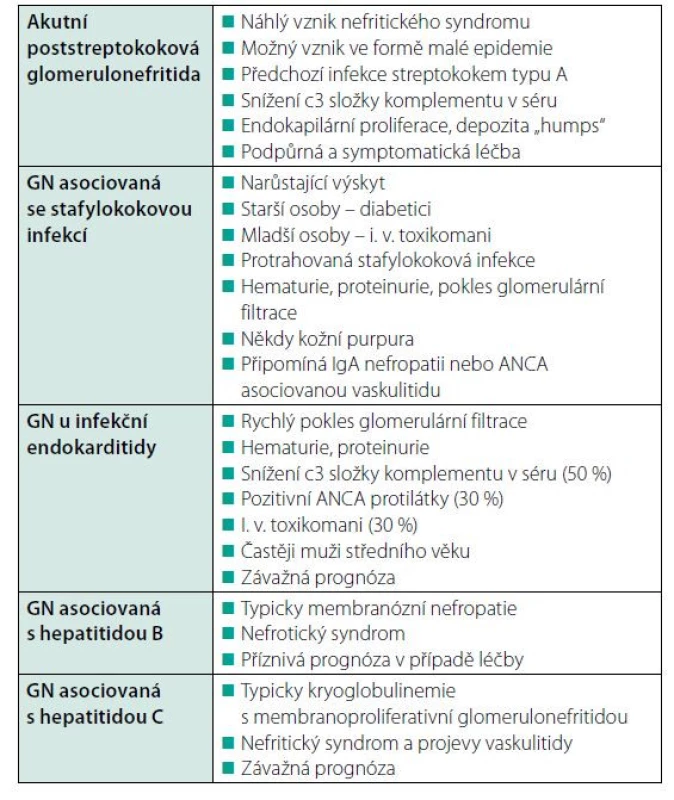
Glomerulonefritidy mohou být asociovány i s jinými bakteriálními infekcemi, ale také s virovými nebo parazitárními infekcemi. Klinický obraz těchto GN je pestrý, může se jednat o nefritický syndrom, nefrotický syndrom, průběh může být akutní nebo chronický (1, 2).
A) Akutní postinfekční glomerulonefritida (typicky poststreptokoková, PSGN)
Onemocnění s dobrou prognózou postihující zejména děti a mladé osoby, jeho výskyt obecně klesá, vyskytuje se častěji v rozvojových zemích s nižší úrovní hygieny. Je charakteristické časovým odstupem mezi infekčním, nejčastěji streptokokovým onemocněním a vznikem klinického obrazu GN. Tento odstup činí 1–2 týdny v případě streptokokové faryngitidy (charakteristické pro chladnější klima) a 3–6 týdnů v případě kožní streptokokové infekce (charakteristické pro teplejší klima) (3).
Klinický obraz PSGN je typický akutním nefritickým syndromem, který může být vyjádřen plně, tedy nemocný může mít makroskopickou nebo jen mikroskopickou hematurii, proteinurii různé intenzity, otoky, arteriální hypertenzi a pokles glomerulární filtrace až do stadia anurie. Častější je mírnější průběh onemocnění, kdy jsou vyjádřeny jen některé složky nefritického syndromu, nebo nejsou vyjádřeny v plné intenzitě. Mohou například chybět otoky nebo může být jen částečný pokles glomerulární filtrace. Subklinický průběh je 10× častější než klinicky manifestní průběh.
Na akutní postinfekční GN bychom měli pomýšlet u každého nemocného s nově vzniklou hematurií a proteinurií v časové návaznosti na prodělanou streptokokovou infekci. K určení diagnózy může pomoci pozitivita Anti‑streptolysinu O v séru a zejména snížení sérové C3 složky komplementu, které jsou typickými nálezy. V nejasných případech je plně indikované provedení renální biopsie. Pro akutní postinfekční GN je typická endokapilární proliferace, kdy lumen glomerulárních kapilárních kliček je vyplněno buněčným materiálem a je přítomen zánětlivý infiltrát. Takto mohou být postiženy všechny kličky, nebo jen některé z nich. Typická je rovněž přítomnost depozit včetně velkých subepitelových depozit nazývaných „humps“ (4).
Patogeneze PSGN není jednoznačně vyjasněna. Uplatňovat se v ní mohou nefritogenní streptokokové antigeny (například streptokokový pyogenní toxin B), které během infekce cirkulují a deponují se v glomerulech. Později, po vytvoření antigen‑specifických B a T buněk a po nástupu tvorby protilátek, mohou deponované antigeny indukovat imunitní odpověď. Vazbou cirkulujících protilátek na deponované antigeny mohou vznikat imunokomplexy, aktivující alternativní nebo lektinovou cestou komplement. Významná je nepochybně role samotného komplementu. Na pozadí by mohla být vrozená mírná porucha regulace komplementu, disponující svého nositele k přemrštěné aktivaci komplementu vznikajícími imunokomplexy a tím ke tkáňovému poškození. To by mohlo vysvětlit, proč onemocnění postihne jen některé osoby a jiné ne, i když jsou infikované stejným nefritogenním kmenem streptokoka. Existuje řada hypotéz patogeneze PSGN včetně možné indukce autoimunitní reakce následkem streptokokové infekce (5).
Léčba PSGN je podpůrná, neexistuje léčba kauzální. Někteří autoři zvažují pulzní léčbu glukokortikoidy u nemocných s extenzivním výskytem srpků. Dlouhodobá prognóza PSGN je u dětí vynikající, i když úplné vymizení symptomů může trvat velmi dlouho, i více než 10 let. U dospělých je prognóza horší, vyskytují se případy selhání ledvin i úmrtí, reziduální proteinurie a hypertenze zůstává u 50 % nemocných. Faktory spojené s horší prognózou jsou preexistující chronické onemocnění ledvin, komorbidity, extenzivní srpky v histologickém nálezu, oligoanurie (1, 6).
B) Parainfekční glomerulonefritidy
Aktivace imunitního systému při protrahované infekci může vést k poškození klinicky i laboratorně připomínajícímu autoimunitní choroby a postihujícímu různé orgánové systémy včetně ledvin. V diferenciální diagnóze primárních GN, systémových vaskulitid nebo systémových chorob pojiva je proto vždy nutné myslet na infekci. Jsou‑li však projevy infekce mitigované, může být diagnóza obtížná a hrozí záměna za primární autoimunitní onemocnění. Parainfekční GN není primárně infekční onemocnění, vzniká nepřímo jako důsledek imunitní reakce organismu na infekci. Neplatí to beze zbytku – u některých virových infekcí byly prokázány virové částice v buňkách ledvin a podíl přímého virového účinku na patogeneze onemocnění je možný.
Diagnóza parainfekční glomerulonefritidy
Diagnóza je zpravidla postavena na nálezu v renální biopsii v kombinaci s dalšími klinickými a laboratorními nálezy. Klinický nález je často nespecifický a teprve bioptický nález potvrdí podezření na glomerulární onemocnění. Nefropatolog může vyslovit podezření na parainfekční glomerulonefritidu podle určitých morfologických známek, které ji odlišují od primárních GN nebo GN v rámci vaskulitid či systémových onemocnění pojiva.
Diagnózu ztěžuje skutečnost, že při protrahované infekci se mohou tvořit autoprotilátky nebo stoupat jejich titr. To se týká zejména protilátek proti cytoplazmě neutrofilních granulocytů (ANCA) nebo protilátek proti buněčnému jádru (ANA). Přítomnost autoprotilátek proto nemůžeme považovat za specifickou známku autoimunního onemocnění. Totéž platí o klinickém a histologickém obrazu vaskulitidy (na kůži se často projevující purpurou), který může mít autoimunitní stejně jako parainfekční původ. Ani průkaz imunokomplexů ve tkáních není specifickým projevem. Příkladem je protrahovaná stafylokoková infekce, při níž mohou vznikat tkáňová depozita obsahující protilátky IgA podobně jako u IgA nefropatie nebo Henoch‑Schönleinovy vaskulitidy (7, 8).
Pro diagnózu je tedy klíčový průkaz infekce a nález v renální biopsii. Podezření podporuje snížená C3 složka komplementu, i když není specifickým nálezem, patří též do obrazu lupusové nefritidy, kryoglobulinemie, membranoproliferativní GN nebo C3 nefropatie. V renální biopsii podporuje podezření přítomnost endokapilární proliferace nebo přítomnost depozit imunoglobulinů tam, kde bychom je jinak nečekali (u ANCA‑asociované vaskulitidy se srpky, u níž se obvykle imunitní depozita nevyskytují). Důležitá je též pozitivní odpověď na eliminaci infekce. Ani průkaz infekce neznamená automaticky příčinnou souvislost, protože infekce často postihují i nemocné s primárně autoimunitními chorobami (6).
Diferenciální diagnóza parainfekční glomerulonefritidy je rozsáhlá, neomezuje se jen na primární glomerulonefritidy, systémové vaskulitidy a systémová onemocnění pojiva. Výjimečné nejsou kombinace různých infekcí ovlivňujících ledviny, například virových hepatitid B a C u toxikomanů, virových hepatitid a parazitárních infekcí v tropických a subtropických oblastech, infekce HIV a oportunní infekce. Na postižení ledvin se může podílet protiinfekční léčba nebo poruchy prokrvení ledvin při probíhající sepsi nebo srdečním selhání. Při snížené hladině C3 a progredující nefropatii je třeba uvažovat o C3 nefropatii. Při rozvoji anémie a trombocytopenie se může jednat o trombotickou mikroangiopatii (9).
Léčba parainfekční glomerulonefritidy
Léčba spočívá v eliminaci vyvolávající infekce. Je postavena na odborných doporučeních vycházejících ze slabých důkazů a na individuálním posouzení případu ošetřujícím nefrologem. Částečné potlačení infekce obvykle nestačí. Příkladem je antibiotická léčba u nemocných s infikovaným cizím tělesem, kdy mohou klesnout teploty i sérová hladina C‑reaktivního proteinu, ale glomerulonefritida zůstává aktivní. Infikované cizí těleso je třeba odstranit.
Použití imunosupresivní léčby je u parainfekčních glomerulonefritid nebezpečné, infekce může vzplanout se závažnými až fatálními důsledky. Přesto o ní lze uvažovat, výhradně však v kombinaci s protiinfekční léčbou, ve vybraných případech, kdy je aktivita imunopatologického děje vysoká s rozvojem orgánového poškození. Tento postup je doporučován u glomerulonefritidy a kryoglobulinemie asociované s infekcí virem hepatitidy C. Rovněž v případě, že eliminace infekce sama nevede ke zmírnění aktivity glomerulonefritidy, může být imunosuprese indikovaná. Konečně se jedná o případy diagnostických rozpaků, kdy se infekce nejeví závažná a nelze rozlišit parainfekční a primárně autoimunitní onemocnění. Tyto případy lze doložit jedině kazuistickými sděleními, nikoliv průkaznými klinickými studiemi.
Parainfekční GN je závažné onemocnění s nejistou prognózou, i v případě léčebného úspěchu často přetrvává chronické onemocnění ledvin (chronic kidney disease, CKD). Každý pacient by měl být sledován, aby se podchytil vývoj onemocnění, odpověď na léčbu nebo pozdní následky a pacient dostával adekvátní léčbu CKD (6).
B.1) Parainfekční glomerulonefritidy podmíněné bakteriální infekcí
Bakteriálně podmíněné parainfekční GN můžeme označovat podle vyvolávajícího agens nebo podle typické lokalizace vyvolávající infekce. Z vyvolávajících agens se zmíníme zejména o stafylokokové infekci, kterou můžeme považovat za nejvýznamnější. Z lokalizací vyvolávající infekce se zmíníme zejména o infekční endokarditidě a shuntové nefritidě. Další lokalizace pouze zmíníme, protože projevy GN jsou u nich podobné. Patří sem infekce centrálních žilních katétrů (dlouhodobý nutriční katétr), infekce kardiostimulačního systému (ekvivalent infekční endokarditidy), dlouhodobé kožní vředové léze u diabetiků, abscesy, píštěle atd. (10).
Glomerulonefritida asociovaná se stafylokokovou infekcí (SAGN)
Glomerulonefritida může vzniknout následkem infekce Staphylococcus aureus, méně často i Staphylococcus epidermidis, a to jak meticilin citlivým (MSSA, MSSE), tak i meticilin rezistentním kmenem (MRSA, MRSE). Jedná se obvykle o protrahovanou infekci, jejíž eliminace je ztížena anatomickou lokalizací (infekční endokarditida, osteomyelitida, viscerální absces) nebo imunodeficitem, typicky přítomností diabetu (kožní vřed, celulitida, pneumonie, ranná infekce, infekce močových cest, bakteriemie). Postiženy jsou převážně starší osoby nad 50 let věku, častěji muži. Výskyt je však možný i u mladších osob, například i. v. toxikomanů.
Klinický obraz onemocnění je z nefrologického hlediska poměrně agresivní. Dominuje progredující pokles funkce ledvin spolu s hematurií a proteinurií, může být hypertenze a/nebo otoky. Projevy vyvolávající infekce mohou být jasně patrny (horečky, schvácenost, příznaky akutní chlopenní vady atd.), jindy jsou naopak zcela mírné a nenápadné (subfebrilie, únava). U některých případů lze pozorovat kožní purpuru.
V histologickém obrazu se obvykle jedná o proliferativní GN s mezangiální a/nebo endokapilární proliferací, mohou být přítomny srpky. Nález se může podobat IgA nefropatii, ale oproti ní se častěji vyskytuje endokapilární proliferace, naopak méně časté jsou sklerotizace glomerulů. Rovněž může nález připomínat ANCA asociovanou vaskulitidu, ale oproti ní se častěji vyskytují imunitní depozita. Pro SAGN jsou typická depozita IgA, IgG a zejména C3, ale v 10 % nejsou depozita přítomna (pauciimunní GN).
Sérologicky může být pozitivní ANCA až u 25 % nemocných, a to jak typ c‑ANCA (protilátky Anti‑PR3), tak typ p‑ANCA. Pravděpodobně se objevují následkem masivní destrukce neutrofilních granulocytů, které jsou stafylokoky schopny, s uvolněním obsahu cytoplazmatických granul neutrofilů a s indukcí tvorby ANCA protilátek. U 30 % nemocných je snížena C3 složka komplementu v séru.
Léčba spočívá v eliminaci stafylokokové infekce. Z diagnostického a prognostického hlediska je významná možnost záměny SAGN za IgA nefropatii, Henoch‑Schönleinovu vaskulitidu, nebo ANCA‑asociovanou vaskulitidu, k čemuž může vedle podobnosti klinického obrazu (rychlé zhoršování funkce ledvin, hematurie, proteinurie, obraz zánětu, někdy kožní purpura, někdy hemoptýza) přispět i podobnost sérologického a histologického nálezu.
Prognóza onemocnění je závažná se 14% mortalitou a s 20 % případů progredujících do terminálního selhání ledvin navzdory adekvátní antibiotické léčbě. Eliminace stafylokokové infekce může však u 55 % nemocných vést ke zlepšení funkce ledvin. Rizikovými faktory horší prognózy jsou vyšší věk a přítomnost diabetu.
Postižení ledvin u infekční endokarditidy
Postižení ledvin u infekční endokarditidy může mít charakter GN, typicky fokální a segmentální, proliferativní, nekrotizující nebo sklerotizující. Mohou vzniknout i jiné typy poškození ledvin – infarkt ledviny nebo absces při septickém embolu, polékové poškození v důsledku antibiotické léčby (akutní tubulointersticiální nefritida nebo akutní tubulární nekróza).
Klinicky je typické rychle progredující poškození ledvin s hematurií, proteinurií a klesající glomerulární filtrací. U 50 % nemocných je snížená C3 složka komplementu, méně často C4 složka komplementu, v séru. Ve 30 % případů jsou pozitivní ANCA protilátky.
Histologicky se nejčastěji jedná o GN se srpky, může se jednat též o difuzní proliferativní GN nebo fokální a segmentální mezangioproliferativní GN. 44 % případů má pauciimunní charakter, v ostatních případech jsou prokazatelná imunitní depozita obsahující C3, IgM, IgA nebo IgG. Elektronmikroskopicky jsou depozita prokazatelná až v 90 % případů.
Léčba spočívá v podávání antibiotik, prognóza je závažná. 20 % nemocných umírá navzdory léčbě, 10 % progreduje do terminálního selhání ledvin, u 35 % nemocných perzistuje poškození ledvin. Závažné je riziko záměny s rychle progredující ANCA‑asociovanou GN se srpky, protože imunosupresivní léčba může přivodit katastrofální zhoršení průběhu onemocnění, pokud není současně použita účinná antibiotická léčba. Někdy je nutná operační náhrada postižené chlopně (11).
„Shuntová“ nefritida
Jedná se o imunokomplexové onemocnění vznikající při infekci ventrikuloatriálního, ventrikulojugulárního nebo ventrikuloperitoneálního zkratu založeného k dlouhodobé drenáží hydrocefalu. Infekce může být způsobena stafylokoky nebo jinými bakteriemi. Je‑li infekce lokalizována v nitrokomorové části zkratu, tedy na povrchu cizorodého materiálu a mimo kontakt s krevním proudem, mohou být celkové příznaky infekce tak mírné, že je diagnóza obtížná, zejména když chybí horečky a výraznější vzestup laboratorních známek zánětu a jsou‑li negativní hemokultury. Přesto je třeba toto onemocnění zvažovat u pacienta s nitrokomorovým zkratem a rozvojem hematurie, proteinurie a klesající glomerulární filtrace. Nález v renální biopsii může podpořit podezření na parainfekční etiologii onemocnění ledvin a v takovém případě je nutné vyjmout nebo vyměnit komorový zkrat a provést jeho mikrobiologické vyšetření (6).
B.2) Glomerulonefritidy asociované s virovými infekcemi
Virus hepatitidy B
Onemocnění ledvin vyvine 3–5 % nemocných s chronickou infekcí virem hepatitidy B. Typicky se jedná o membranózní nefropatii, projevující se nefrotickým syndromem, tedy masivní proteinurií s hypalbuminemií, obvykle s hypercholesterolemií (není‑li pacient v malnutrici) a s generalizovanými, často rozsáhlými otoky. Arteriální hypertenze ani pokles glomerulární filtrace nejsou pravidlem. Závažnou komplikací je trombofilní stav, který může vést k hluboké žilní trombóze, k plicní embolii nebo též k trombóze renální žíly. Typický je rovněž sklon k bakteriálním infekcím.
Kromě postižení jater a ledvin může chronická infekce virem hepatitidy B způsobit i jiné systémové komplikace. Může se vyskytnout „klasická“ polyarteritis nodosa nebo kryoglobulinemie.
Histologicky je nejčastějším renálním projevem membranózní nefropatie histologicky neodlišitelná od primární formy tohoto onemocnění. Protilátky Anti‑PLA2r mohou být pozitivní. Vzácněji může být histologický nález odlišný a mít charakter mezangioproliferativní glomerulonefritidy, fokální a segmentální glomerulosklerózy, GN se srpky nebo minimálních změn glomerulů. Je pravidlem, že u každého pacienta s prokázanou glomerulonefritidou, zejména s membranózní nefropatií, musí být vyloučena infekce virem hepatitidy B dříve, než je zahájena imunosupresivní léčba.
Ve srovnání s jinými s infekcí asociovanými glomerulonefritidami je u tohoto onemocnění prognóza poměrně příznivá, i když i toto onemocnění může progredovat do selhání ledvin, zejména není‑li infekce eliminována. Léčba spočívá v eliminaci virové infekce. Imunosupresivní léčba je riziková, může způsobit reaktivaci hepatitidy a nárůst virové replikace (12).
Virus hepatitidy C
Mezi extrahepatální manifestace infekce virem hepatitidy C (HCV) patří glomerulární postižení, nejčastěji ve formě membranoproliferativní GN asociované se smíšenou kryoglobulinemií. Možné je i tubulointersticiální onemocnění ledvin. HCV je příčinou 80–90 % případů „idiopatické“ smíšené kryoglobulinemie, systémové vaskulitidy postihující drobné či střední cévy.
Klinickým projevem je typicky nefritický syndrom, proteinurie může být masivní, mohou být přítomny rozsáhlé otoky a klesající glomerulární filtrace. Kryoglobulinemie se může projevovat poruchami periferního prokrvení, kožní purpurou, kožními ulceracemi, artralgiemi, periferní neuropatií, únavou.
V laboratorním nálezu je kromě projevů nefritického syndromu typické snížení C3 složky komplementu. Histologicky je typická membranoproliferativní glomerulonefritida I. typu.
Základem léčby je eliminace virové infekce. V některých případech se doporučuje i současná imunosupresivní léčba rituximabem, případně v kombinaci s plazmaferézou. Jedná se o případy s vysokou aktivitou onemocnění, tedy s progresivním poklesem glomerulární filtrace, s nefrotickým syndromem nebo s těžkými projevy kryoglobulinemie. Rituximab je doporučován i v případě, že účinná antivirová léčba nevede ke zlepšení projevů GN (13, 14).
SARS‑CoV-2
V průběhu onemocnění covid-19, způsobeného virem SARS‑CoV - 2, může dojít k akutnímu poškození ledvin (acute kidney injury, AKI), což je asociováno s velmi špatnou prognózou. My sami jsme pozorovali AKI u 13 % pacientů v průběhu hospitalizace pro symptomatický covid - 19 a z nich 55 % zemřelo. Pokud se AKI vyvinulo již před přijetím a během hospitalizace se funkce ledvin zlepšila, byla mortalita méně než poloviční (24 %), ale stále výrazně vyšší než u pacientů s normální funkcí ledvin (9 %). Podobné údaje o vysoké mortalitě u nemocných s AKI při covidu-19 uvádějí i jiní autoři (10, 15).
Nejčastějším typem postižení ledvin je akutní tubulointersticiální poškození, ale bylo popsáno i charakteristické glomerulární poškození – kolabující forma FSGS (fokální a segmentální glomerulosklerózy). Onemocnění se projevuje velkou proteinurií a rychlým poklesem glomerulární filtrace, může být přítomna hematurie. V buňkách ledvin nemocných s covidem-19 byly zjištěny virové částice, kauzální souvislost s postižením zatím nebyla prokázána. Specifická léčba neexistuje. Na vzniku AKI se mohou podílet i prerenální faktory, proto je u těchto nemocných vhodné umístění na monitorované lůžko, individuální zhodnocení stavu hydratace a doplnění objemu infuzemi, pokud jsou známky hypovolemie. V případě progrese AKI je nutná náhrada funkce ledvin (16, 17).
Virus lidské imunodeficience (HIV)
U nemocných infikovaných HIV se může objevit poškození ledvin glomerulárního, tubulointersticiálního a cévního charakteru. Vedle vlastní HIV infekce se na poškození ledvin mohou podílet též oportunní infekce a podávané léky. Pro tuto heterogenitu etiologie postižení ledvin, mající vliv na léčebnou strategii, se doporučuje stanovit diagnózu pomocí renální biopsie.
Typickým postižením je kolabující forma fokální a segmentální glomerulosklerózy, označovaná jako HIVAN (s HIV asociovaná nefropatie). Mohou být vyjádřeny i mírnější formy podocytopatie – fokální a segmentální glomeruloskleróza nebo minimální změny glomerulů. U nemocných s HIV byla popsána i řada dalších forem glomerulonefritid (IgA nefropatie, membranózní nefropatie nebo membranoproliferativní GN), ale jedná se spíše o koincidenci než o kauzální souvislost, stejně jako v případech diabetické nefropatie. Vzácně byl u nemocných s HIV popsán v renální biopsii syndrom difuzní infiltrativní lymfocytózy nebo trombotická mikroangiopatie.
Antiretrovirová léčba je indikovaná u každého nemocného s HIV infekcí a onemocněním ledvin, zejména pokud je biopticky prokázána HIV‑asociovaná nefropatie. Po zvážení benefitu a rizika může být léčba kombinována s glukokortikoidy (6).
B.3) Další parainfekční glomerulonefritidy
Glomerulonefritidy byly popsány u pneumokokových, meningokokových a řady dalších bakteriálních infekcí. Mezi virové infekce, kromě výše uvedených, u nichž bylo popsáno glomerulární poškození, patří též hantaviry, parvovirus B19, EB virus a cytomegalovirus.
Zajímavé jsou údaje o možném postižení ledvin u lymské boreliózy. Toto postižení bylo častěji popsáno u psů, zejména u labradorského retrívra nebo u zlatého retrívra. Kazuistické případy jsou popsány i u lidí. Byla zjištěna membranoproliferativní nebo mezangioproliferativní glomerulonefritida, membranózní glomerulonefritida nebo minimální změny glomerulů. Byl popsán příznivý efekt léčby antibiotiky nebo kombinací antibiotik a glukokortikoidů. My sami jsme pozorovali granulomatózní tubulointersticiální nefritidu asociovanou s lymskou boreliózou, u níž došlo k výraznému zlepšení po antibiotické léčbě (18–22).
Glomerulární postižení u parazitárních chorob
V oblasti tropického a subtropického pásma mají onemocnění ledvin asociované s parazitárními infekcemi narůstající význam jako příčiny chronického onemocnění a selhání ledvin.
Schistosomóza je chronické onemocnění tropického a subtropického pásma podmíněné imunitní reakcí organismu proti vajíčkům parazitujících motolic, drobných sladkovodních červů. Glomerulární onemocnění bylo popsáno zejména v asociaci s hepatosplenickou schistosomózou způsobenou Schistosoma mansoni. Nejčastěji postihuje mladé muže. Onemocnění se projevuje proteinurií, hematurií, hypokomplementémií a klesající glomerulární filtrací. Diagnóza je bioptická. Léčba spočívá v eliminaci schistosomové infekce.
Filariáza je onemocnění tropů a subtropů vyvolané vlasovci a přenášené komáry. Glomerulární postižení se projevuje proteinurií a hematurií. Léčba spočívá v eliminaci parazitární infekce.
Malárie je nejrozšířenější endemické onemocnění na světě, vyskytuje se v tropickém a subtropickém pásmu. Postižení ledvin při této parazitární infekci může mít charakter vaskulárního a tubulointersticiálního postižení ve spojitosti s hypoperfuzí tkání, hemolýzou, rabdomyolýzou a dalšími patologickými mechanismy. Vyskytuje se však též glomerulární postižení, které je spojováno s imunitní odpovědí organismu na infekci. Typická je imunokomplexová GN. Projevuje se proteinurií, hematurií, hypokomplementemií. Možným projevem je i nefrotický syndrom, zvláště u dětí. Léčba spočívá v eliminaci infekce (6).
Závěr
U každého nemocného s nově diagnostikovanou glomerulonefritidou je třeba pátrat po aktivní infekci. Vždy testujeme sérologii hepatitidy B a C. Podle individuálních rizikových faktorů, klinického a laboratorního nálezu pátráme po známkách infekčního onemocnění a zvažujeme jeho podíl na glomerulární patologii. V léčbě se uplatňuje protiinfekční léčba, ve sporných a specificky indikovaných případech kombinace protiinfekční léčby a šetrné imunosuprese.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Martin Havrda, MHA
Interní klinika 3. lékařské fakulty UK a Fakultní nemocnice Královské Vinohrady
Šrobárova 50, 100 34 Praha 10
Cit. zkr: Vnitř Lék. 2022;68(7):432-437
Článek přijat redakcí: 29. 8. 2022
Článek přijat po recenzích: 31. 9. 2022
Sources
1. Glassock RJ, Alvarado A, Prosek J et al. Staphylococcus‑related glomerulonephritis and poststreptococcal glomerulonephritis: why defining „post“ is important in understanding and treating infection‑related glomerulonephritis. Am J Kidney, DiS. 2015 Jun;65(6):826-32.
2. Usui J, Tawara‑Iida T, Takada K et al. Temporal Changes in Post‑Infectious Glomerulonephritis in Japan (1976-2009). PLoS One. 2016 Jun 10;11(6):e0157356.
3. Floege J, Amann K. Primary glomerulonephritides. Lancet. 2016 May 14;387(10032):2036-48.
4. Jennette JC, Silva FG, Olson JL et al. Heptinstall’s Pathology of the Kidney. Wolters Kluwer, 7th Edition.
5. Turner N, Lameire N, Goldsmith DJ et al. Oxford Textbook of Clinical Nephrology. Oxford University Press 2016.
6. KDIGO 2021 Clinical Practice Guideline for the Management of Glomerular Diseases Kidney Disease: Improving Global Outcomes (KDIGO) Glomerular Diseases Work Group. Kidney International (supplement), Vol 100, Issue 4S, October 2021.
7. Bu R, Li Q, Duan ZY et al. Clinicopathologic features of IgA‑dominant infection‑associated glomerulonephritis: a pooled analysis of 78 cases. Am J Nephrol. 2015;41(2):98-106.
8. Satoskar AA, Suleiman S, Ayoub I et al. Staphylococcus Infection‑Associated GN - Spectrum of IgA Staining and Prevalence of ANCA in a Single‑Center Cohort. Clin J Am Soc Nephrol. 2017 Jan 6;12(1):39-49.
9. Sethi S, Haas M, Markowitz GS et al. Mayo Clinic/Renal Pathology Society Consensus Report on Pathologic Classification, Diagnosis, and Reporting of GN. J Am Soc Nephrol. 2016 May;27(5):1278-87.
10. Sy J, Nast CC, Pham PT et al. Membranoproliferative glomerulonephritis in patients with chronic venous catheters: a case report and literature review. Case Rep Nephrol. 2014;2014 : 159370.
11. Boils CL, Nasr SH, Walker PD et al. Update on endocarditis‑associated glomerulonephritis. Kidney Int. 2015 Jun;87(6):1241-9.
12. Kupin WL. Viral‑Associated GN: Hepatitis B and Other Viral Infections. Clin J Am Soc Nephrol. 2016 Oct 18. pii: CJN.09180816.
13. KDIGO 2018 Clinical Practice Guideline for the Prevention, Diagnosis, Evaluation, and Treatment of Hepatitis C in Chronic Kidney Disease. Kidney Disease: Improving Global Outcomes (KDIGO) Hepatitis C Work Group. Kidney International Supplements, Vol 8, Issue 3, October 2018.
14. Fervenza FC, Sethi S, Glassock RJ. Idiopathic membranoproliferative glomerulonephritis: does it exist? Nephrol Dial Transplant. 2012 Dec;27(12):4288-94.
15. Zolotov E, Sigal A, Havrda M et al. Can Renal Parameters Predict the Mortality of Hospitalized COVID-19 Patients? Kidney Blood Press Res. 2022;47(5):309-319.
16. Robbins‑Juarez SY, Qian L, King KL et al. Outcomes for Patients With COVID-19 and Acute Kidney Injury: A Systematic Review and Meta‑Analysis. Kidney Int Rep. 2020 Jun 25;5(8):1149-1160.
17. Izzedine H, Jhaveri KD. Acute kidney injury in patients with COVID-19: an update on the pathophysiology. Nephrol Dial Transplant. 2021 Jan 25;36(2):224-226.
18. Papineni P, Doherty T, Pickett T et al. Membranous glomerulonephritis secondary to Borrelia burgdorferi infection presenting as nephrotic syndrome. NDT Plus. 2010 Feb;3(1):105-6.
19. Rolla D, Conti N, Ansaldo F et al. Post‑infectious glomerulonephritis presenting as acute renal failure in a patient with Lyme disease. J Renal Inj Prev. 2013 Nov 8;3(1):17-20.
20. Schneider CA, Wiemer J, Seibt‑Meisch S et al. Borrelia and nephropathy: cryoglobulinaemic membranoproliferative glomerulonephritis responsive to doxycyclin in active Lyme disease. Clin Kidney J. 2013 Feb;6(1):77-80.
21. Kwiatkowska E, Gołembiewska E, Ciechanowski K et al. Minimal‑Change Disease Secondary to Borrelia burgdorferi Infection. Case Rep Nephrol. 2012;2012 : 294532.
22. Kirmizis D, Efstratiadis G, Economidou D et al. MPGN secondary to Lyme disease. Am J Kidney. DiS. 2004 Mar;43(3):544-51.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2022 Issue 7-
All articles in this issue
- Hlavní téma – Nefrologie
- Současné možnosti zpomalení progrese chronického onemocnění ledvin
- Expertní stanovisko ke spolupráci diabetologů a internistů s nefrology v péči o nemocné s chronickým onemocněním ledvin
- Glomerulonefritidy asociované s infekcemi
- Novinky v léčbě renální anémie – erytropoetin vs. inhibitory prolylhydroxylázy?
- Covid-19 u nemocných po transplantaci ledviny
- Reaktivní, infekční nebo postinfekční artritida?
- Účinek inhibitoru SGLT2 empagliflozinu na stabilizaci průběhu srdečního selhání s možností dalších intervencí u pacienta s HFrEF
- Nové technologie ve vývoji hypolipidemik. Inclisiran (LEQVIO®)
- Léčba hypertenze starších osob a její úskalí
- Incidentalomy štítné žlázy
- Můžeme novou léčbou ovlivnit dosavadní terapií neřešený zánět a fibrózu u pacientů s DM2 a CKD?
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Reaktivní, infekční nebo postinfekční artritida?
- Incidentalomy štítné žlázy
- Novinky v léčbě renální anémie – erytropoetin vs. inhibitory prolylhydroxylázy?
- Současné možnosti zpomalení progrese chronického onemocnění ledvin
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

