-
Medical journals
- Career
Proč stále nedosahujeme cílových hodnot krevního tlaku
Authors: Vladimír Tuka; Aleš Linhart
Authors‘ workplace: 2. interní klinika – klinika kardiologie a angiologie VFN a 1. LF UK, Praha
Published in: Vnitř Lék 2021; 67(6): 368-371
Category:
Overview
Arteriální hypertenze je jedním z hlavních ovlivnitelných rizikových faktorů aterosklerotického kardiovaskulárního onemocnění. Prevalence hypertenze zůstává vysoká a její kompenzace je stále neuspokojivá. U většiny pacientů bychom se měli snažit dosáhnout hodnot krevního tlaku v ordinaci pod 140/90 mmHg a u těch, kteří léčbu dobře tolerují, i hodnoty okolo 130/80 mmHg, a to co nejdříve, ideálně do 3 měsíců od diagnózy. Zatímco režimová opatření jsou důležitá a neměli bychom je opomíjet, u většiny hypertoniků se nevyhneme farmakoterapii, převážně s využitím kombinace dvou a více antihypertenziv. Dosahování cílových hodnot krevního tlaku, které rozhodují o prognóze pacienta, stále není ideální. Na dosahování cílových hodnot TK se podílí faktory jak na straně lékaře, tak na straně pacienta. V předkládaném článku jsou nabízeny různé přístupy k dosažení cílových hodnot krevního tlaku, např. použití fixních kombinací.
Klíčová slova:
arteriální hypertenze – fixní kombinace – adherence k léčbě – perzistence v léčbě – terapeutická inercie
Epidemiologie
Arteriální hypertenze je jedním z hlavních ovlivnitelných rizikových faktorů rozvoje a progrese aterosklerotického kardiovaskulárního onemocnění (ASKVO) (1). Hypertenze je spojena s vysokou morbiditou a mortalitou. Ve studii INTERHEART bylo zjištěno, že téměř 22 % infarktů myokardu je způsobeno arteriální hypertenzí, což znamená, že pacienti s hypertenzí mají v porovnání s jedinci s normálním krevním tlakem (TK) téměř dvojnásobné riziko akutního koronárního syndromu (2).
Prevalence hypertenze zůstává stále poměrně vysoká. V rámci české větve šetření EHES (European Health Examination Survey) byla zjištěna hypertenze u 47 % mužů a 26 % žen a prehypertenze u dalších 15 % mužů a 8 % žen. Zarážející je, že o své hypertenzi nevědělo 40 % mužů a 24 % žen se změřenými hodnotami TK již v pásmu hypertenze (3).
Podobně vyznívá i studie Czech post‑MONICA, která však přináší také některá pozitivní zjištění. Prevalence hypertenze u žen mezi lety 1985 a 2016/17 poklesla z 47,1 % na 41,5 %, ale zůstala stejná u mužů: okolo 50 %. Pokles TK byl významný ve většině věkových kategorií s výjimkou nejmladších jedinců mezi 24–34 roky (4). Za tuto dobu se také zvýšilo povědomí o tom, že má jedinec hypertenzi, a zvýšilo se množství nemocných s hypertenzí, kterým byla předepsána antihypertenziva (u mužů z 21 % na 61 % a u žen z 39 % na 65 %) (4).
Mohlo by se tedy zdát, že v boji s hypertenzí na tom nejsme špatně. Bohužel dosahování cílových hodnot TK, které rozhodují o prognóze pacienta, stále není ideální. V registru EUROASPIRE V v primárně preventivní větvi užívalo antihypertenzní medikaci 75,4 % pacientů, z toho ale celých 53 % mělo TK vyšší než 140/90 mmHg (5). Ve studii EUROASPIRE IV u pacientů v sekundární prevenci (tj. po koronární angioplastice, aorto‑koronárním by‑passu nebo po prodělaném infarktu myokardu) nebyly cílové hodnoty TK dosahovány také u více než poloviny pacientů (6).
Velkou neznámou budou dopady pandemie covidu-19 na diagnostiku a kontrolu arteriální hypertenze. Je nesporné, že opakované lockdowny a obavy z nákazy vedly a dále povedou ke stagnaci či propadu ekonomiky. Spolu s poklesem výkonnosti ekonomiky dochází k rozšiřování chudoby. Psychosociální faktory jsou stejně významné jako ostatní etablované rizikové faktory (7) a navíc se zhoršující se ekonomickou situací jedince klesá compliance s léčbou a vůbec schopnost dodržovat předepsanou léčbu (8).
Lze očekávat, že zvládání dosud nedostatečně kontrolované pandemie hypertenze se v následujících letech nemusí dařit tak, jak bychom si přáli. Přitom každé snížení systolického krevního tlaku (STK) o 10 mmHg vede k poklesu celkové mortality o 13 %, snižuje relativní riziko velkých kardiovaskulárních příhod o 20 %, relativní riziko srdečního selhání o 28 % (9). Čím více snížíme TK, tím většího benefitu dosáhneme. Ale jen do určité míry. Nejnižší riziko je u pacientů dosahujících na léčbě STK mezi 120–140 mmHg. Snaha o snižování STK pod 120 mmHg naopak vede ke zvyšování mortality (10).
Proto bychom se u většiny pacientů měli snažit dosáhnout TK v ordinaci pod 140/90 mmHg a u těch, kteří léčbu dobře tolerují, i hodnoty okolo 130/80 mmHg do 3 měsíců od diagnózy. U jedinců mladších 65 let můžeme snižovat STK až k hodnotám okolo 120 mmHg, ale další snižování již indikováno není (11).
Základem léčby zůstávají režimová opatření, jejichž uplatnění se projeví nejen příznivým ovlivněním arteriální hypertenze, ale také ostatních rizikových faktorů a jsou zároveň prevencí onkologických onemocnění. Pravidelná pohybová aktivita u pacientů s hypertenzí snižuje TK dle způsobu zátěže: vytrvalostní aktivity snižují STK o 4,9–12,0 mmHg, diastolický TK (DKT) o 3,4–5,8 mmHg; odporový trénink („vytrvalostní posilování“) snižuje STK o 1,7–5,7 mmHg a DKT o 1,1–5,2 mmHg; silový trénink (posilování s „velkými“ zátěžemi) snižuje STK o 4,3–6,6 mmHg a DTK o 4,5–5,5 mmHg. U pacientů s prehypertenzí (TK mezi 130–139/85–89 mmHg) a normotenzních pacientů (TK < 130/84 mmHg) vede pohybová aktivita také k signifikantnímu poklesu TK, i když ne tak velkému jako u pacientů s hypertenzí (12).
Zatímco režimová opatření jsou důležitá a neměli bychom je vynechávat, u většiny hypertoniků se nevyhneme farmakoterapii, převážně s využitím dvou a více antihypertenziv (11). Bohužel léky, které pacient neužije, nemají šanci působit a k dosažení prospěchu z léčby je nutná dostatečná adherence k léčbě, která by měla být alespoň 80 % (11).
Přes možnosti, které dnes máme, kontrola hypertenze stále není optimální. Úspěšná léčba (kontrola) hypertenze byla zjištěna u 47 % léčených mužů a 66 % léčených žen (3). Přitom v kontrolovaných podmínkách je možno dosáhnout STK pod 140 mmHg u 90 % pacientů a DTK u více než 62 % (13).
Na dosahování cílových hodnot TK se podílí prvky jak na straně lékaře, tak na straně pacienta. Na straně lékaře se objevuje tzv. terapeutická inercie, neboli neochota měnit již nastavenou léčbu, v našem případě posilovat antihypertenzní medikaci. Příčin terapeutické inercie je vícero (viz obrázek 1). Na straně lékaře mohou vést k inercii relativně časté změny doporučených postupů, jejichž rozsah neustále narůstá, dále neochota měnit léčbu u asymptomatického pacienta. Ekonomické vlivy by v léčbě hypertenze neměly hrát zásadnější roli, protože z každé skupiny antihypertenziv je vždy možno nalézt léky, které jsou ekonomicky dosažitelné jak pro pacienta, tak pro rozpočet ordinace.
Image 1. Komplexní schéma inercie v praxi (14) 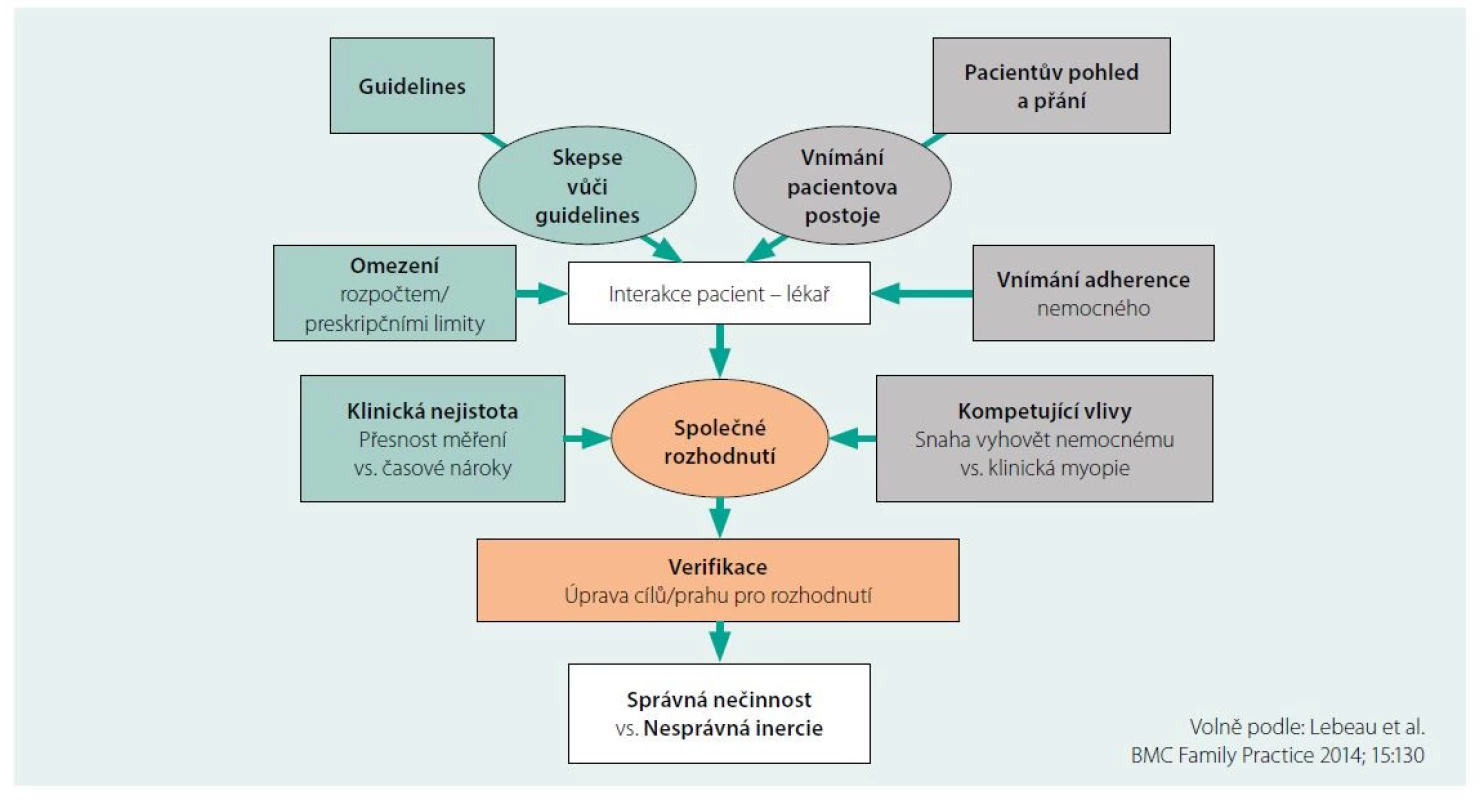
Na straně pacienta rozlišujeme perzistenci a adherenci k léčbě. Perzistence vyjadřuje délku trvání léčby od jejího zahájení k jejímu ukončení lékařem nebo pacientem. Adherence vyjadřuje míru, do jaké pacient předepsanou léčbu užívá. Vyjadřuje se jako podíl léků, které pacient skutečně užil za dané období, ku lékům, které mu byly v tomto období předepsány (15).
Hlavními důvody non-adherence je prosté neúmyslné zapomenutí užít tabletu v daný čas. U úmyslné non‑adherence hraje významnou roli složitost dávkovacího schématu (užívání léků vícekrát denně) a množství užívaných tablet (s množstvím tablet klesá adherence) (15).
Otázkou je, co můžeme udělat pro to, abychom perzistenci i adherenci k léčbě zvýšili. Velmi důležité je vysvětlit důsledky dlouhodobě zvýšeného TK a důležitost kontroly hypertenze. Motivovat pacienta k dlouhodobému užívání léků na chorobu, která ho nebolí a nečiní mu žádné obtíže, může být stejně obtížné jako motivovat pacienta k dlouhodobému udržování režimových opatření (16).
Perzistenci i adherenci můžeme zvýšit použitím fixních kombinací antihypertenziv. Pacienti, kteří od začátku léčby dokázali užívat většinu předepsaných léků (více než 80 %), měli po roce téměř 60% perzistenci oproti 18% perzistenci u pacientů, kteří již od začátku užívali méně než 60 % předepsaných tablet (17). Současné doporučené postupy nabádají zahajovat léčbu fixní dvojkombinací antihypertenziv u většiny pacientů (zahrnující blokátory systému renin‑angiotenzin v kombinaci buď s blokátorem kalciového kanálu, nebo s diuretikem) a při nedostatečné kontrole hypertenze přejít co nejrychleji na trojkombinaci, nejlépe fixní (zahrnující všechny tři výše uvedené třídy). V dalším kroku u rezistentní hypertenze, po vyloučení non ‑ compliance s léčbou a vyloučením sekundární příčiny, přidáváme do terapie spironolakton. To znamená, že u pacientů můžeme mít kontrolovanou hypertenzi na jedné (max. dvou) tabletách (11). Ve fixních kombinacích by u pacientů bez komorbidit měly být obsaženy inhibitory ACE nebo inhibitory AT1 receptorů pro angiotenzin II, blokátory kalciových kanálů a thiazidová nebo thiazidům podobná diuretika (11). Z pohledu kardiovaskulární protekce se zdá, že před diuretiky by měly dostat v dvojkombinacích přednost blokátory kalciového kanálu, a to pro jejich metabolickou neutralitu (18). Ve druhém kroku se však bez diuretik již obejít nelze. Ukazuje se, že jednou z příčin neschopnosti korigovat TK k cílovým hodnotám je právě nezařazení diuretik do terapie. Česká doporučení pro diagnostiku a léčbu hypertenze pak vyzdvihují výhody thiazidům podobných diuretik (indapamid, chlortalidon), která mají oproti běžně užívanému hydrochlorothiazidu větší antihypertenzní účinek i vliv na kardiovaskulární riziko (19). Ostatní lékové skupiny jsou v léčbě hypertenze indikovány v závislosti na komorbiditách (beta‑blokátory u pacientů po recentním infarktu myokardu, u pacientů se sníženou systolickou funkcí levé komory (LK) s ejekční frakcí LK pod 40 %). Pro zahájení farmakoterapie fixní dvojkombinací hovoří fakt, že v porovnání s postupnou titrací antihypertenziv snižuje riziko kardiovaskulárních příhod o 55 % (20). Částečným vysvětlením může být fakt, že i při užití stejných látek se stejnými dávkami fixní kombinace dosahovala lepší perzistence (obrázek 2).
Image 2. Fixní kombinace zlepšuje perzistenci na léčbě. Fixní kombinace oranžově vs. stejné léky ve stejných dávkách jako samostatné tablety (21) 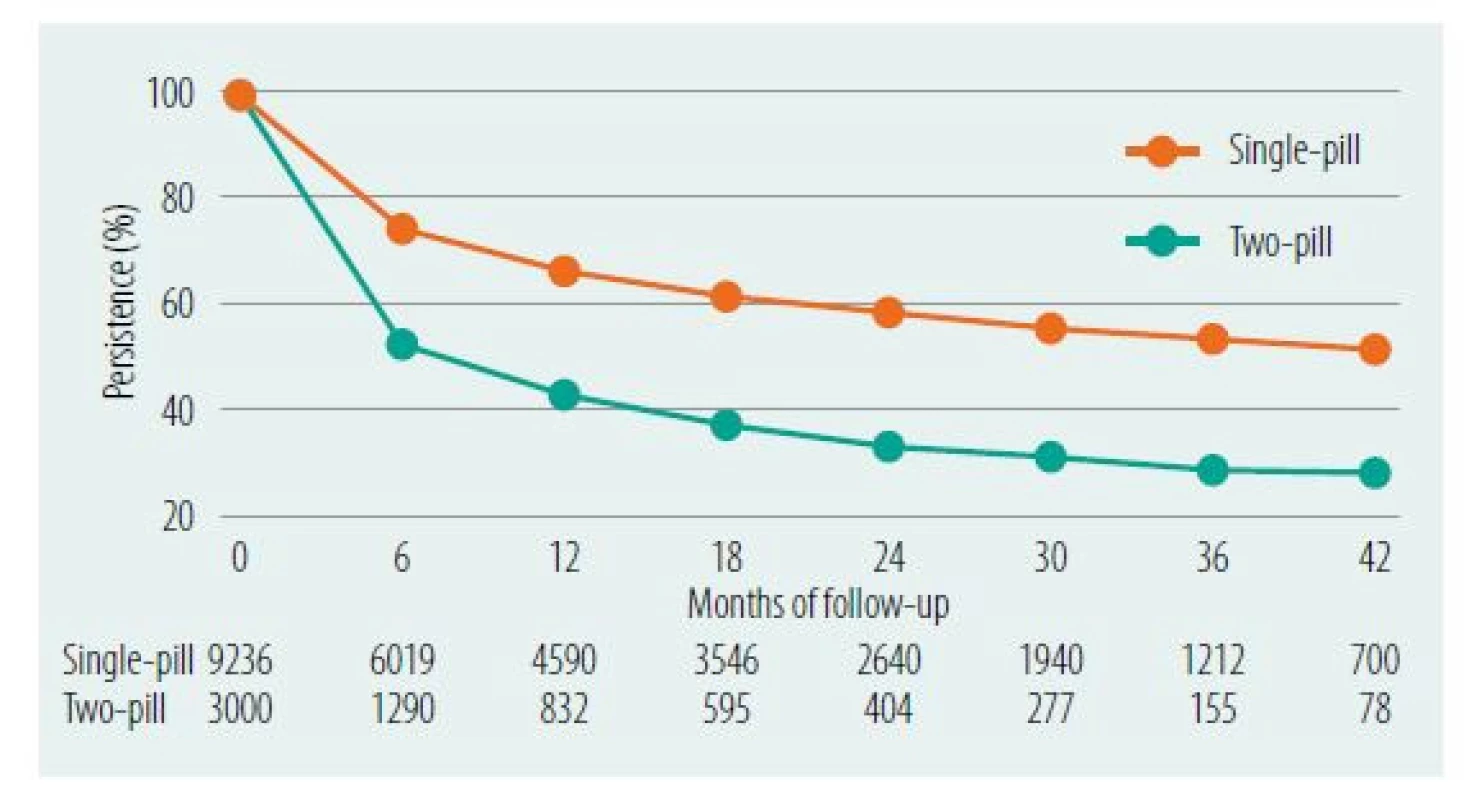
Paradoxně inercie k léčbě může být i výhodou fixních kombinací. Zahájíme‑li léčbu fixní kombinací, je vyšší pravděpodobnost, že pacienti tuto léčbu budou dlouhodobě užívat (17).
Závěr
Hypertenze je ovlivnitelným rizikovým faktorem vzniku a progrese ASKVO. Její prevalence v populaci je vysoká a dosahování cílových hodnot stále není uspokojivé. Při dosahování cílových hodnot u pacientů s již diagnostikovanou hypertenzí nám často stojí v cestě terapeutická inercie lékaře na straně jedné. Na straně druhé pak nízká adherence pacientů k léčbě. Proto bychom měli jednat rychle a používat osvědčené postupy. Jedním z možných řešení je využívání fixních kombinací, které zvyšuje perzistenci i adherenci k léčbě a má prokazatelný vliv i na snížení incidence kardiovaskulárních příhod.
KORESPONDENČNÍ ADRESA AUTORA:
doc. MUDr. Vladimír Tuka, Ph.D.
2. interní klinika – klinika kardiologie a angiologie VFN a 1. LF UK U Nemocnice 2, 128 08 Praha 2
Cit. zkr: Vnitř Lék 2021; 67(6): 368–371
Článek přijat redakcí: 28. 7. 2021
Článek přijat po recenzích: 6. 8. 2021
Sources
1. Williams B et al. ESC CardioMed, in Epidemiology and pathophysiology of hypertension. 2020, Oxford University Press.
2. Yusuf S et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case ‑ control study. Lancet, 2004; 364(9438): 937–952.
3. Lustigová M, Čapková N. Prevalence rizikových faktorů srdečně ‑ cévních onemocnění v Česku z pohledu demografických charakteristik – vybrané výsledky studie EHES. Demografie, 2017; 59(2): 162–170.
4. Cífková R et al. 30-year trends in major cardiovascular risk factors in the Czech population, Czech MONICA and Czech post‑MONICA, 1985–2016/17. PLoS One, 2020; 15(5): p. e0232845.
5. Kotseva K et al. Primary prevention efforts are poorly developed in people at high cardiovascular risk: A report from the European Society of Cardiology EURObservational Research Programme EUROASPIRE V survey in 16 European countries. European Journal of Preventive Cardiology. 0(0): p. 2047487320908698.
6. Kotseva K et al. EUROASPIRE IV: A European Society of Cardiology survey on the lifestyle, risk factor and therapeutic management of coronary patients from 24 European countries. European Journal of Preventive Cardiology, 2020; 23(6): 636–648.
7. Anand SS et al. Risk factors for myocardial infarction in women and men: insights from the INTERHEART study. European Heart Journal, 2008; 29(7): 932–940.
8. Mnatzaganian G et al. Socioeconomic disparities in the management of coronary heart disease in 438 general practices in Australia. European Journal of Preventive Cardiology. 0(0): p. 2047487320912087.
9. Ettehad D et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta‑analysis. Lancet, 2016; 387(10022): 957–967.
10. Böhm M et al. Achieved blood pressure and cardiovascular outcomes in high‑risk patients: results from ONTARGET and TRANSCEND trials. Lancet, 2017; 389(10085): 2226–2237.
11. Williams B et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology (ESC) and the European Society of Hypertension (ESH). European Heart Journal, 2018; 39(33): 3021–3104.
12. Hanssen H et al. Personalized exercise prescription in the prevention and treatment of arterial hypertension: a Consensus Document from the European Association of Preventive Cardiology (EAPC) and the ESC Council on Hypertension. European Journal of Preventive Cardiology, 2021.
13. Kjeldsen SE et al. Physician (investigator) inertia in apparent treatment‑resistant hypertension – Insights from large randomized clinical trials. Lennart Hansson Memorial Lecture. Blood Pressure, 2015; 24(1): 1–6.
14. Lebeau JP et al. The concept and definition of therapeutic inertia in hypertension in primary care: a qualitative systematic review. BMC Fam Pract, 2014; 15: p. 130.
15. Souček M. Adherence a perzistence se zaměřením na léčbu hypertenzních pacientů. Vnitřní lékařství, 2013; 59(6): 482–485.
16. Tuka V jr, Tuka V. Jak motivovat pacienta ke změně životního stylu? Vnitřní lékařství, 2020; 66(1): 60–61.
17. Vrijens B et al. Adherence to prescribed antihypertensive drug treatments: longitudinal study of electronically compiled dosing histories. Bmj, 2008; 336(7653): 1114–1117.
18. Jamerson K et al. Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high‑risk patients. N Engl J Med, 2008; 359(23): 2417–2428.
19. Widimský J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2017. Doporučení České společnosti pro hypertenzi. Vnitřní lékařství, 2018; 64(7): 771–796.
20. Gradman AH et al. Initial combination therapy reduces the risk of cardiovascular events in hypertensive patients: a matched cohort study. Hypertension, 2013; 61(2): 309–318.
21. Simons LA. Long‑term persistence with single‑pill, fixed‑dose combination therapy versus two pills of amlodipine and perindopril for hypertension: Australian experience. Curr Med Res Opin. 2017 Oct; 33(10): 1783–1787.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2021 Issue 6-
All articles in this issue
- HLAVNÍ TÉMA – PNEUMOLOGIE
- Respirační insuficience, chronická hyperkapnie a domácí neinvazivní ventilace z pohledu pneumologa
- Inhalační glukokortikoidy v terapii covidu-19
- Nintedanib v terapii intersticiálních plicních procesů u systémových onemocnění pojiva
- Metabolický syndrom u pacientů po prodělané protinádorové terapii
- Hereditární hemoragická teleangiektázie (syndrom Osler-Weber-Rendu) Díl I. Patofyziologie, klinické příznaky a doporučený skrínink cévních malformací
- Špičkové technologie v medicíně – vliv nastavení hodnot alarmů u systémů pro kontinuální monitoraci glykemie na metabolickou kompenzaci u diabetiků 1. typu: systematické review
- FDG-PET/CT dokumentované vymizení nekrobiotického xantogranulomu při potlačení tvorby monoklonálního imunoglobulinu bortezomibem, lenalidomidem a dexametazonem Popis případu a přehled literatury o léčbě nekrobiotického xantogranulomu
- Lokalizované formy plicní amyloidózy
- Screening gestačního diabetes mellitus
- Proč stále nedosahujeme cílových hodnot krevního tlaku
- Aktuální témata kardiovaskulární prevence
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Lokalizované formy plicní amyloidózy
- Respirační insuficience, chronická hyperkapnie a domácí neinvazivní ventilace z pohledu pneumologa
- Hereditární hemoragická teleangiektázie (syndrom Osler-Weber-Rendu) Díl I. Patofyziologie, klinické příznaky a doporučený skrínink cévních malformací
- Screening gestačního diabetes mellitus
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

