-
Medical journals
- Career
Respirační insuficience, chronická hyperkapnie a domácí neinvazivní ventilace z pohledu pneumologa
Authors: Jaroslav Lněnička
Authors‘ workplace: Klinika pneumologie 3. LF UK a Fakultní nemocnice Bulovka, Praha
Published in: Vnitř Lék 2021; 67(6): 323-327
Category: Main Topic
Overview
Domácí neinvazivní ventilace je desítky let zavedená metoda léčby chronické hyperkapnické respirační insuficience. Její efektivita je podložena řadou klinických studií a prevalence užití celosvětově i v České republice narůstá. Článek nabízí stručný souhrn patofyziologie hyperkapnické respirační insuficience a její léčby v tuzemských podmínkách.
Klíčová slova:
neinvazivní ventilace – respirační insuficience – hyperkapnie – domácí neinvazivní ventilace – NIV
Úvod
Hlavní funkcí dýchací soustavy je dodávka kyslíku do tepenné krve a eliminace CO2 z krve žilní. S určitým zjednodušením lze z funkčního hlediska dýchací soustavu rozdělit na dvě navzájem nezávislé části: plíce, zajišťující výměnu plynů mezi alveoly a kapilární krví neboli respiraci, a dechovou pumpu, zajišťující výměnu plynů mezi alveoly a zevním prostředím neboli ventilaci.
Porucha funkce plic vede k hypoxemické respirační insuficienci (RI), projevující se sníženou hladinou parciálního tlaku kyslíku v tepenné krvi (paO2) s formálně stanovenou hranicí pod 8,0 kPa (60 mm Hg). Porucha funkce dechové pumpy vede k alveolární hypoventilaci a jejím důsledkem je hyperkapnická RI, kdy dochází nejen k poruše oxygenace, ale i k nedostatečnému vylučování CO2 z organismu a následné hyperkapnii s respirační acidózou. Formálně stanovená hranice pro hyperkapnii je parciální tlak CO2 v tepenné krvi (pa CO2) nad 6,0 kPa (45 mm Hg).
K vyslovení podezření na diagnózu respirační insuficience a rychlému orientačnímu posouzení její závažnosti slouží měření saturace hemoglobinu kyslíkem prostřednictvím pulzní oxymetrie ( SpO2), kdy za patologické považujeme hodnoty SpO2 pod 95 %. Klinický význam má pokles SpO2 u dětí a těhotných pod 95 %, u zdravých dospělých pod 92 % a u pacientů s chronickým onemocněním plic pod 88 %. K potvrzení diagnózy a stanovení typu RI je zapotřebí vyšetření arteriálních krevních plynů.
Kompenzační terapeutické opatření k zajištění adekvátní funkce dýchací soustavy je v případě hypoxemické RI inhalace kyslíku. Navýšením frakce O2 ve vdechovaném vzduchu a alveolech se zvýší koncentrační gradient na alveolo-kapilární membráně a tím i rychlost jeho přestupu do krve. U hyperkapnické RI však při samotné oxygenoterapii může docházet k progresi hyperkapnie a respirační acidózy, proto bývá k zajištění efektivní výměny plynů nutná mechanická ventilační podpora. Podle závažnosti RI a klinického stavu pak volíme mezi ventilační podporou invazivní a neinvazivní. Samozřejmostí je léčba základního onemocnění vedoucího k manifestaci RI a péče o stabilitu vnitřního prostředí.
V případě náhlého vzniku se RI označuje jako akutní. Pokud je důsledkem pozvolného chronického procesu, bývají většinou rozvinuty kompenzační mechanismy a jedná se o RI chronickou. V případě, kdy se RI manifestuje pouze při zátěži, mluvíme o RI latentní. Někdy bývá zvlášť označována akutní dekompenzace chronické RI. Toto dělení má význam při rozhodování o přístupu k pacientovi. Akutní poruchy respirace či akutní dekompenzace chronických stavů je nutno řešit bezodkladně, v závažnějších případech na lůžku intenzivní péče, stabilní chronické poruchy se většinou řeší elektivně na specializovaných pneumologických pracovištích. Následující text je zaměřen na problematiku chronické hyperkapnické RI.
Hyperkapnická RI vzniká důsledkem nerovnováhy mezi produkcí a eliminací CO2. Pa CO2 je přímo úměrný míře produkce CO2 a nepřímo úměrný alveolární ventilaci. Hyperkapnii tedy mohou způsobit či zhoršit procesy vedoucí ke zvýšené metabolické produkci CO2 (horečka, sepse, thyreotoxikóza, nadměrný přísun glukózy a další – v praxi pouze u pacientů s již přítomnou poruchou dechové pumpy), snížení minutové ventilace (otrava sedativy, poruchy dechového centra/ventilačního drivu, nervosvalová onemocnění, obezita, deformity hrudního koše, svalové vyčerpání, obstrukce horních dýchacích cest…) nebo navýšení fyziologického mrtvého prostoru (chronická obstrukční plicní nemoc – CHOPN, masivní plicní embolie…). Pro úplnost nutno zmínit hyperkapnii způsobenou zvýšenou koncentrací CO2 ve vdechovaném vzduchu, např. při špatně zapojeném ventilačním okruhu.
K prvotní manifestaci alveolární hypoventilace dochází zpravidla během REM spánku, následně i v NREM spánku a až v poslední řadě přechází porucha i do bdělého stavu. Screeningovým indikátorem pro hypoventilaci ve spánku je zvýšená hladina bikarbonátů v krvi při normální hodnotě pa CO2. Pro tento účel lze použít i krev žilní či kapilární. Orientačním ukazatelem možné hypoventilace může být též zvýšená doba spánku s SpO2 pod 90 % (parametr T90), zjištěná během spánkové monitorace (měření flow a saturace, limitovaná polygrafie či polysomnografie).
Snížení alveolární ventilace vede prostřednictvím hyperkapnie k narušení acidobazické rovnováhy. V případě akutní poruchy je spojeno s akutní respirační acidózou a acidemií (poklesem pH pod 7,35). Oproti tomu u chronických poruch je respirační acidóza metabolicky kompenzována především retencí bikarbonátů a pH bývá ve fyziologickém rozmezí. U těchto pacientů pak může docházet k epizodám akutního zhoršení, které jsou typické zvýšenou hladinou bikarbonátů i acidemií.
Mírné zvýšení pa CO2 spolu s poklesem pH má pozitivní vliv na ventilační drive prostřednictvím stimulace centrálních a periferních chemoreceptorů a následně dechového centra v mozkovém kmeni. Vyšší hladiny pa CO2 mají však opačný, tj. narkotický efekt a ventilační drive snižují. Neuvážená korekce hypoxie u hyperkapnické RI s sebou nese riziko kyslíkem indukované hyperkapnie a kvantitativní poruchy vědomí. Na patofyziologii tohoto jevu se podílí narušení ventilačně-perfuzní rovnováhy (absence hypoxické plicní vazokonstrikce vede k dysregulaci průtoku krve v hypoventilovaných alveolech), ztráta hypoxické stimulace dechového centra a tzv. Haldaneův efekt (deoxygenovaný karbaminohemoglobin po nasycení kyslíkem uvolňuje navázaný CO2).
Klinické příznaky RI jsou dušnost, únava, intolerance námahy, poruchy spánku a poruchy nálady. Může být přítomno zapojování pomocných dechových svalů, tachypnoe, tachykardie, v pokročilejších fázích i cyanóza. U hyperkapnické RI můžeme navíc pozorovat ospalost, zmatenost, zpomalené psychomotorické tempo, v těžších případech sopor až kóma. Známky hyperkapnií navozené vazodilatace jsou ranní bolesti hlavy, hyperemie spojivek a periferní otoky. Všechny tyto příznaky bývají kombinovány s projevy základního onemocnění.
Domácí neinvazivní ventilace
Neinvazivní ventilace (NIV) je metoda mechanické podpory ventilace bez nutnosti invazivního zajištění dýchacích cest orotracheální kanylou či tracheostomií. Bývá používána především v léčbě akutní i chronické hyperkapnické RI, v indikovaných případech i u hypoxemické RI a kardiogenního plicního edému. NIV vede k vzestupu dechového objemu, snížení dechové frekvence, zlepšení výměny plynů, snížení poměru VD/VT (podíl fyziologického mrtvého prostoru a dechového objemu), snížení aktivity dýchacích svalů a dechové práce. V akutní péči tak snižuje riziko kritického vyčerpání pacienta, nutnosti intubace, zkracuje dobu hospitalizace a snižuje celkovou mortalitu (1).
NIV spočívá v aplikaci pozitivního přetlaku do dýchacích cest skrze masku, helmu či náustek. Aplikují se dvě úrovně přetlaku v průběhu dechového cyklu: vyšší IPAP (Inspiratory Positive Airway Pressure) během nádechu a nižší EPAP (Expiratory Positive Airway Pressure) od počátku výdechu do počátku dalšího nádechu. Rozdíl mezi oběma tlaky se nazývá tlaková podpora (PS – Pressure Support) a je hlavním parametrem navyšujícím dechový objem pacienta.
Domácí neinvazivní ventilace (dNIV) je již desítky let celosvětově využívaná terapeutická metoda pro pacienty s chronickou hyperkapnickou RI. Užívá se preferenčně během spánku, ideálně přinejmenším 5 hodin denně, u pacientů se závažnější poruchou ventilace pak dle potřeby i během dne. Při pravidelném užívání kromě přímé podpory ventilace v době aplikace též redukuje míru hyperkapnie v období bez NIV díky obnovení citlivosti chemoreceptorů na CO2 (2). Důležitým mechanismem účinku dobře nastavené dNIV je též zajištění průchodnosti horních dýchacích cest během spánku u pacientů s komorbidní obstrukční spánkovou apnoí (OSA). Oproti invazivní domácí umělé plicní ventilaci nevyžaduje tracheostomii, umožňuje mluvení, je méně náročná z hlediska ošetřovatelského i finančního a pacienty je většinou preferována. Díky tomu v posledních letech doznala dNIV značného rozvoje. Stoupá počet pacientů léčených touto metodou a díky kombinaci s asistentem kašle se snížil počet indikací invazivní ventilace a prodloužila se doba přežití u pacientů s nervosvalovými chorobami jako např. Duchennova svalová dystrofie, spinální svalová atrofie, amyotrofická laterální skleróza, různé myopatie atd. (3). Prevalence domácí mechanické ventilace se v jednotlivých zemích značně liší, stejně jako podíl invazivní a neinvazivní formy. Dle studie EUROVENT z r. 2005, jíž se účastnilo 483 center z 16 evropských zemí, se prevalence na 100 tisíc obyvatel pohybovala mezi 0,1 v Polsku a 10 ve Švédsku, s odhadovaným celoevropským průměrem 6,6. Podíl invazivně ventilovaných byl 13 % (4). Pro ilustraci novější kanadská práce z r. 2015 uvádí prevalenci 12,9/100 tisíc a podíl invazivně ventilovaných 18 % (5) a lze předpokládat, že prevalence od té doby dále narůstá.
Typy masek a terapeutických přístrojů k dNIV a jejich úhrada
Výběr vhodné masky je jedním z hlavních předpokladů úspěšné dNIV. Maska musí vytvořit vzduchotěsný uzávěr s pokožkou obličeje, být pohodlná, nesmí tlačit ani způsobovat jakoukoliv jinou formu pacientova diskomfortu. Proto je v současné době k dispozici široké portfolio masek různých typů od různých výrobců. Masky rozlišujeme na nosní, oronasální, celoobličejové a nízkokontaktní, přičemž každý typ má své výhody a nevýhody (Obr. 1). Novinkou posledních let je možnost neinvazivní ventilace brčkem či náustkem. Helmy se pro dNIV neužívají.
Image 1. Příklad oronasální, nosní a nízkokontaktní masky 
Podobně jako v případě masky je výběr vhodného typu terapeutického přístroje přísně individuální. K dispozici je škála zařízení od prostých CPAPů (CPAP – Continuous Positive Airway Pressure), poskytujících jednu úroveň přetlaku, po různé typy BPAPů (BPAP – Bilevel Positive Airway Pressure – Obr. 2). Léčba CPAPem v domácím prostředí slouží především k zajištění průchodnosti horních dýchacích cest u pacientů s OSA, přístroj na rozdíl od BPAPu neposkytuje podporu ventilace aplikací tlakové podpory (PS viz výše), nejedná se tedy o neinvazivní ventilaci v pravém slova smyslu.
Image 2. Různé přístroje typu BPAP k dNIV 
Základní typy BPAPů i CPAPů jsou kategorizovány a v indikovaných případech plně hrazeny zdravotní pojišťovnou. Vyšší typy přístrojů disponující záložní baterií a umožňující ventilační podporu i mimo zdroj elektrické energie, případně ventilaci brčkem/náustkem – jinými slovy umožňující mobilitu pacienta vysoce dependentního na NIV (Obr. 3) zatím kategorizovány nejsou a jejich úhrada tedy probíhá dle § 16 Zákona o veřejném zdravotním pojištění číslo 48/ 1997 Sb. po individuálním posouzení případu revizním lékařem příslušné zdravotní pojišťovny.
Image 3. Mobilní ventilace brčkem 
Všechny přístroje ukládají terapeutická data na SD kartu, kterou lze následně podrobit analýze specializovaným softwarem a posoudit efektivitu domácí terapie, míru užití přístroje pacientem i odhalit a rozklíčovat případné potíže s léčbou. Většina distribuovaných přístrojů má též integrovaný či připojitelný modem a tím pádem i možnost vzdáleného sledování průběhu léčby, stejně jako případnou úpravu předepsaného nastavení.
Indikační kritéria k dNIV jsou definována doporučeným postupem odborné společnosti ČSVSSM (6) a spočívají převážně v průkazu chronické hyperkapnie, případně vzestupu pa CO2 během spánku. Indikace probíhá ve stabilizované fázi onemocnění, v případě akutní dekompenzace musí být prokázána chronicita ventilační insuficience. Úhrada léčby je stanovena metodikou prostředků zdravotní techniky zdravotních pojišťoven (7). Částečně hrazena je pak pravidelná roční obměna masek, filtrů a ventilačních okruhů. Kombinace s dlouhodobou domácí oxygenoterapií (DDOT) je možná díky zapojení přívodu kyslíku do adaptéru mezi masku a hadici nebo u některých typů přímo do hadice či terapeutického přístroje.
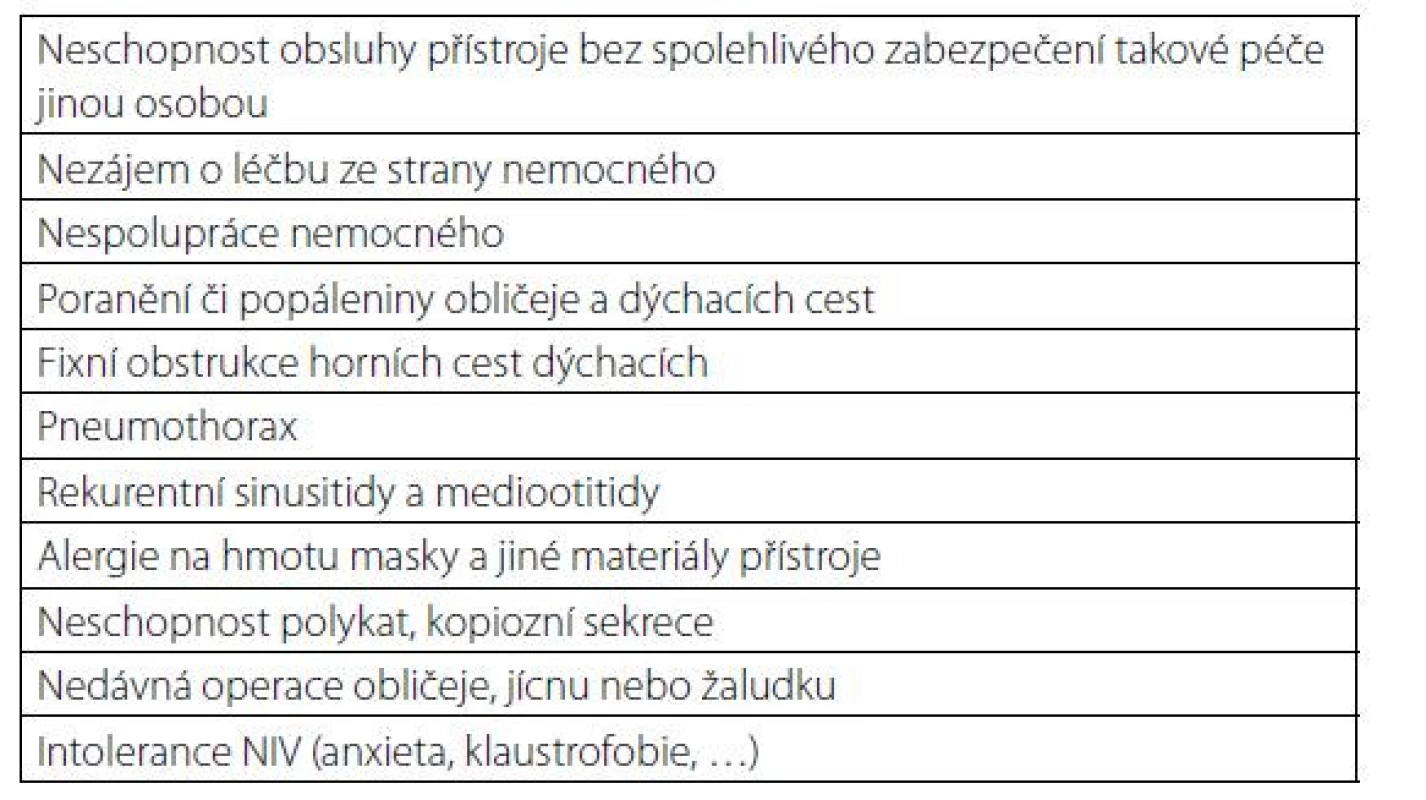
Kontraindikace dNIV jsou uvedeny v tabulce 1, nežádoucí účinky a komplikace v tabulce 2.
Table 2. Nežádoucí účinky a komplikace dNIV 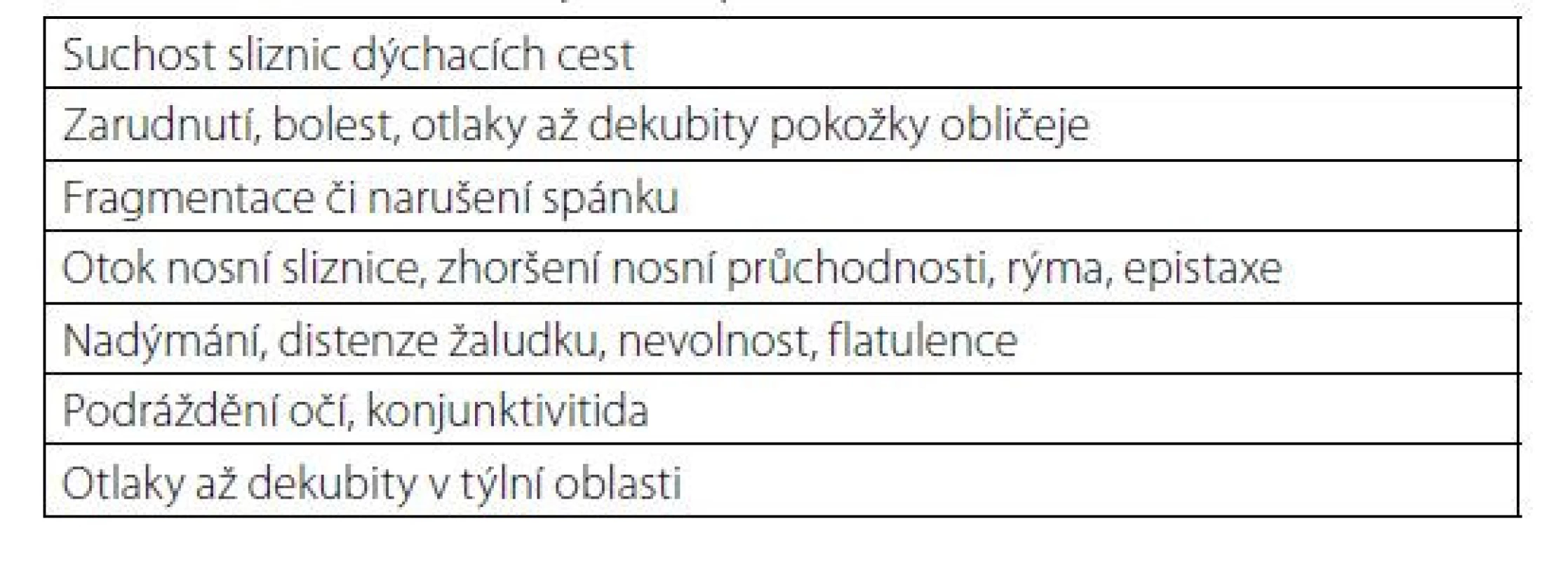
Specifika dNIV u jednotlivých skupin onemocnění
DNIV u pacientů s CHOPN se týká především vysoce pokročilého stadia onemocnění, kdy většina pacientů je již na DDOT z důvodu hypoxemické RI a přejdou do fáze chronické hyperkapnie. Charakteristická je těžká obstrukční ventilační porucha a navyšující odpor dýchacích cest. Dále bývá přítomen rozsáhlý plicní emfyzém způsobující jednak úbytek plochy alveolokapilární membrány, což vede k narušení okysličovací funkce plic, a jednak nárust fyziologického mrtvého prostoru, což zvyšuje poměr VD/VT a vede k alveolární hypoventilaci. Tu navíc potencuje slabost dýchacích svalů při kachexii a dysfunkce bránice způsobená plicní hyperinflací. Výše uvedené procesy vedou ke dvěma klinicky důležitým závěrům: většina těchto pacientů vyžaduje domácí oxygenoterapii i přes zavedení na dNIV a k zajištění fyziologicky efektivní ventilace je zapotřebí vysoké tlakové podpory.
To dokládají i závěry nedávných klinických studií. Na rozdíl od poměrně přesvědčivého průkazu efektivity akutní NIV v případě hyperkapnické exacerbace CHOPN (8) byl průkaz efektivity dNIV v této indikaci dlouhou dobu neúspěšný. Přelomem byla německá studie z roku 2014 (9), která díky přídavku dNIV ke standardní péči u pacientů s CHOPN a chronickou hyperkapnickou RI s pa CO2 > 7,0 kPa prokázala nejen zlepšení kvality života, krevních plynů, FEV1 a toleranci námahy, ale především nižší roční mortalitu proti kontrolní skupině s impresivním rozdílem 12 % vs. 33 %. Oproti předchozím studiím se lišila především v technice ventilace – aplikaci vysoké tlakové podpory za účelem snížení pa CO2minimálně o 20 %, kdy průměrná hodnota IPAP byla 21,6 mbar, tedy téměř dvojnásobek v porovnání s některými z předchozích studií. Tato technika ventilace je nazývána „high-intensity NIV“ (HI-NIV).
Důležitá je nejen technika ventilace, ale též načasování indikace. Nizozemská studie RESCUE, rekrutující pacienty po akutní exacerbaci CHOPN s hyperkapnií > 6,0 kPa přetrvávající 48 hodin po ukončení akutní NIV, i přes správnou techniku ventilace neprokázala benefit přídavku dNIV ke standardní péči (10). Vysvětlením je spontánní zlepšení pa CO2v kontrolní skupině, tedy zjevně dNIV byla indikována i pacientům bez chronické formy hyperkapnické RI, kteří z této terapie nijak neprofitují. Oproti tomu pozdější britská studie, rekrutující též pacienty s hyperkapnickou RI přetrvávající po epizodě akutní exacerbace, ale s odstupem 14–28 dní od odeznění respirační acidemie a hranicí pa CO2 > 7,0 kPa, prokázala 17% redukci ročního rizika znovupřijetí či úmrtí. 80,4 % pacientů léčených pouze DDOT zemřelo či bylo znovu přijato do nemocnice, zatímco ve skupině pacientů s DDOT a dNIV to bylo pouze 63,4 % (11).
Tedy v souhrnu profit dNIV u pacientů s CHOPN lze očekávat v případě chronické hyperkapnie, ideálně nad 7,0 kPa. V případě akutní exacerbace provázené hyperkapnií je vhodné s indikací vyčkat alespoň 14 dní, zda nedojde ke spontánnímu odeznění hyperkapnie.
Aktuálně platná indikační kritéria k dNIV u CHOPN – nutno splnit minimálně jedno z kritérií (převzato dle 6):
chronická denní hyperkapnie s pa CO2 ≥ 6,5 kPa,
noční hyperkapnie s pa CO2 ≥ 7,3 kPa prokázaná vyšetřením krevních plynů bezprostředně po probuzení,
chronická denní hyperkapnie s pa CO2 6,0–6,5 kPa a zaznamenaný noční vzestup o ≥ 1,3 kPa při transkutánní kapnometrii,
chronická denní hyperkapnie s pa CO2 6,0–6,5 kPa a minimálně 2 akutní exacerbace s respirační acidózou vyžadující hospitalizaci v posledních 12 měsících,
v přímé návaznosti na akutní exacerbaci vyžadující neinvazivní či invazivní ventilaci, pokud i po stabilizaci stavu přetrvává pa CO2 > 6,0 kPa.
DNIV z důvodu restriktivní poruchy ventilace je vhodné zvažovat u pacientů s deformitami hrudní stěny, páteře, restrikčními nemocemi plic nebo pohrudnice. Patofyziologickým podkladem hypoventilace je snížená vitální kapacita a snížená poddajnost plic či hrudního koše. Poměrně typická pro tyto choroby je stabilita či velmi pomalá progrese, výjimku tvoří idiopatická plicní fibróza. Hyperkapnie se objevuje nejdříve během spánku a až s postupem času i v bdělém stavu. K manifestaci ventilačního selhání pacientek s deformitou hrudníku či páteře může dojít i během těhotenství. Časná indikace ventilační podpory již v období hypoventilace ve spánku může zcela zabránit rozvoji RI. DNIV u této skupiny nemocí má pozitivní vliv na výměnu krevních plynů, kvalitu života, architekturu spánku, fyzickou výkonnost, plicní hemodynamiku, plicní funkce, sílu dechových svalů, četnost hospitalizací i mortalitu (12). Benefit dNIV v této indikaci byl přesvědčivě prokázán již před několika desetiletími prostřednictvím většinou nekontrolovaných klinických studií a dNIV se tak stala všeobecně uznávaným standardem léčby, proto již recentní randomizované klinické studie v této oblasti nevznikají.
Aktuálně platná indikační kritéria k dNIV u restriktivních onemocnění – nutno splnit minimálně jedno z kritérií (převzato dle 6):
chronická denní hyperkapnie s pa CO2 ≥ 6,0 kPa,
noční hyperkapnie s pa CO2 ≥ 6,5 kPa prokázaná vyšetřením krevních plynů bezprostředně po probuzení,
normokapnie ve dne s vzestupem PTc CO2 o ≥ 1,3 kPa v noci prokázaným transkutánní kapnometrií.
DNIV u pacientů s hypoventilací při obezitě (synonyma syndrom obezita-hypoventilace (OHS), Pickwickův syndrom) bývá indikována v případě nedostatečného efektu aplikace CPAPu ke korekci poruchy dýchání ve spánku. OHS je definován jako denní pa CO2 > 6,0 kPa, BMI > 30 a absence jiného vysvětlení pro hyperkapnii. Charakteristická pro tuto skupinu onemocnění je vysoká prevalence OSA, kterou lze prokázat až v 90 % případů (13). Neléčený OHS má 18měsíční mortalitu až 23 % ve srovnání s 9 % u eukapnické obezity (14). Velká část těchto pacientů má pravostranné srdeční selhání, plicní hypertenzi a polyglobulii. Patofyziologické mechanismy vedoucí k RI jsou komplexní. Důsledkem obezity je restriktivní porucha ventilace a snížená poddajnost hrudníku a břišní stěny. To vede ke zvýšené dechové práci, snížení funkční reziduální kapacity, dechových objemů a minutové ventilace. Hypoventilace je akcentována v poloze na zádech, během spánku a obzvláště v REM fázi, kdy jediný aktivní dýchací sval je bránice. Už tak narušenou mechaniku dýchání dále komplikuje komorbidní OSA, potencující opakovanými uzávěry dýchacích cest během spánku neefektivitu ventilace, míru hypoxie i hyperkapnie a zatížení myokardu. Následkem závažné poruchy dýchání během spánku je snížení citlivosti dechového centra na hypoxickou a hyperkapnickou stimulaci, což přispívá k hypoventilaci i během bdělosti (13). Závažnost RI úzce koreluje s BMI, závažností OSA a rozsahem restriktivní poruchy ventilace (15). Kromě RI a OSA mají pacienti s OHS četné metabolické a kardiovaskulární komorbidity spojené s obezitou, terapeutický přístup by tedy měl být také multioborový a komplexní. Základem léčby vždy musí být redukce hmotnosti, což představuje zároveň kauzální terapii OHS. Proto je vhodné vedení léčby obezitologem, případně zvážení možností bariatrické chirurgie. Efektivní léčba přetlakem v dýchacích cestách ve většině případů vede k ústupu RI, nutnost kombinace s DDOT tedy nebývá zdaleka tak častá jako v případě hyperkapnické CHOPN.
Aktuálně platná indikační kritéria k dNIV u OHS – nutno splnit minimálně jedno z kritérií i přes eliminaci respiračních událostí CPAPem (převzato dle 6):
noční hyperkapnie s pa CO2 ≥ 7,3 kPa prokázaná vyšetřením krevních plynů bezprostředně po probuzení,
zaznamenaný vzestup PTc CO2 o ≥ 1,3 kPa v noci při transkutánní kapnometrii,
limitovaná polygrafie či polysomnografie prokazuje T90 > 30 %,
při manuální titraci nebo polysomnografii je SpO2 ≤ 90 % po dobu 5 a více minut s minimem alespoň 85 %.
DNIV u pacientů s nervosvalovým postižením se v posledních letech stala důstojnou a vítanou alternativou k invazivní umělé plicní ventilaci, zejména u lehčích forem onemocnění. Nervosvalové poruchy vedoucí k hyperkapnické RI jsou charakterizovány oslabením dechových svalů a čistou hypoventilací, většinou při plně zachované respirační funkci plic. Povšechná svalová slabost kromě poruchy ventilace může v závislosti na diagnóze vést k celé řadě dalších komplikací, jako jsou neschopnost efektivně odkašlávat, imobilita, svalové kontraktury, deformity osového skeletu, poruchy polykání, poruchy dýchání ve spánku atd. Péče o tyto pacienty je tedy extrémně náročná, multioborová a většinou vyžaduje trvalou přítomnost pečující osoby. Nervosvalová onemocnění mohou být kongenitální (Duchennova svalová dystrofie) či získaná (amyotrofická laterální skleróza), etiologie infekční, poúrazové, autoimunitní, genetické či idiopatické. Mohou mít rychlou i pomalou progresi, některá infekční či autoimunní postižení dokonce mohou být i plně reverzibilní. Základem kompenzace funkce dechových svalů je zajištění ventilační podpory a toalety dýchacích cest. Toho lze v případě neinvazivní varianty dosáhnout kombinací dNIV a asistenta kašle. Pacienti jsou často mladšího věku s touhou trávit život aktivním způsobem, proto obzvláště v této skupině najdou uplatnění ventilátory s integrovanou baterií a možností ventilace náustkem během dne, které lze dle potřeby připevnit na invalidní vozík a zajistit tak mobilitu pacienta i 24hodinovou neinvazivní podporu ventilace.
Aktuálně platná indikační kritéria k dNIV u nervosvalových onemocnění – nutno splnit minimálně jedno z kritérií (převzato dle 6):
chronická denní hyperkapnie s pa CO2 ≥ 6,0 kPa,
noční hyperkapnie s pa CO2 ≥ 6,5 kPa prokázaná vyšetřením krevních plynů bezprostředně po probuzení,
normokapnie ve dne s vzestupem PTc CO2 o ≥ 1,3 kPa v noci prokázaným transkutánní kapnometrií,
více než tři závažné infekce dolních cest dýchacích za rok,
AHI > 10 a ODI >4.
Závěr
Chronická hyperkapnická RI je poměrně častou komplikací pokročilé fáze různých onemocnění zasahujících do mechaniky dýchání. Je zapotřebí na ni myslet zejména u pacientů s pokročilou CHOPN, morbidní obezitou, deformitami hrudníku nebo nervosvalovým postižením. Pokud není adekvátně léčena, pak kromě zhoršení kvality života přináší i zvýšené riziko hospitalizací pro akutní hyperkapnické respirační selhání a úmrtí. Samotná oxygenoterapie je v těchto případech přinejmenším riziková. V současné době je k dispozici efektivní léčba ve formě domácí invazivní či neinvazivní ventilační podpory, přičemž u netracheostomovaných spolupracujících pacientů je preferována forma neinvazivní. Indikace a zavedení na dNIV probíhá ve stabilizované fázi onemocnění na specializovaných pneumologických a neurologických pracovištích, případně v akreditovaných centrech spánkové medicíny I. a II. typu.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Jaroslav Lněnička
Klinika pneumologie 3. LF UK a Fakultní nemocnice Bulovka, Praha, Budova 4, 180 00 Praha 8
Cit. zkr: Vnitř Lék 2021; 67(6): 323–327
Článek přijat redakcí: 2. 8. 2021
Článek přijat po recenzích: 1. 9. 2021
Sources
1. Rochwerg B, Brochard L, Elliott MW et al. Official ERS/ATS clinical practice guidelines: noninvasive ventilation for acute respiratory failure. Eur Respir J 2017; 50.
2. Windisch W, Dreher M, Storre JH, Sorichter S. Nocturnal non-invasive positive pressure ventilation: physiological effects on spontaneous breathing. Respir Physiol Neurobiol 2006; 150 : 251–260.
3. Simonds AK. Home mechanical ventilation: an overview. Ann Am Thorac Soc 2016; 13 : 2035–2044. doi: 10.1513/AnnalsATS.201606–454FR
4. Lloyd-Owen SJ, Donaldson GC, Ambrosino N, Escarabill J, Farre R, Fauroux B, Robert D, Schoenhofer B, Simonds AK, Wedzicha JA. Patterns of home mechanical ventilation use in Europe: results from the Eurovent survey. Eur Respir J 2005; 25 : 1025–1031.
5. Rose L, McKim DA, Katz SL, Leasa D, Nonoyama M, Pedersen C, Goldstein RS, Road JD. CANuVENT Group. Home mechanical ventilation in Canada: a national survey. Respir Care 2015; 60 : 695–704.
6. Indikační kritéria pro domácí neinvazivní ventilační podporu (NIV) – k dispozici na https:// www.sleep-society.cz/index.php/cs/doporucene-postupy-paticka.
7. Metodika PZT VZP – k dispozici na https://www.vzp.cz/poskytovatele/ciselniky/zdravotnicke - prostredky.
8. Osadnik CR, Tee VS, Carson-Chahhoud KV et al. Non-invasive ventilation for the management of acute hypercapnic respiratory failure due to exacerbation of chronic obstructive pulmonary disease. Cochrane Database Syst Rev 2017; 7: CD004104.
9. Köhnlein T, Windisch W, Köhler D, Drabik A, Geiseler J, Hartl S et al. Non-invasive positive pressure ventilation for the treatment of severe stable chronic obstructive pulmonary disease: a prospective, multicentre, randomised, controlled clinical trial. Lancet Respir Med 2014; 2 : 698–705.
10. Struik FM, Sprooten RT, Kerstjens HA et al. Nocturnal non-invasive ventilation in COPD patients with prolonged hypercapnia after ventilatory support for acute respiratory failure: a randomised, controlled, parallel-group study. Thorax 2014; 69 : 826–834.
11. Murphy PB, Rehal S, Arbane G et al. Effect of home noninvasive ventilation with oxygen therapy vs oxygen therapy alone on hospital readmission or death after an acute COPD exacerbation: a randomized clinical trial. JAMA 2017; 317 : 2177–2186.
12. Buyse B, Meersseman W, Demedts M. Treatment of chronic respiratory failure in kyphoscoliosis: oxygen or ventilation? Eur Respir J 2003; 22 : 525–528.
13. Masa JF, Janssens J-P, Borel J-C, Pepin J-L. OHS: definition, diagnosis, pathophysiology and management; in: Obstructive Sleep Apnoea. European Respiratory Society, 2015 : 137–152.
14. Nowbar S, Burkart KM, Gonzales R, Fedorowicz A, Gozansky WS, Gaudio JC et al. Obesity - associated hypoventilation in hospitalized patients: prevalence, effects, and outcome. Am J Med 2004; 116 : 1–7.
15. Kaw R, Hernandez AV, Walker E, Aboussouan L, Mokhlesi B. Determinants of hypercapnia in obese patients with obstructive sleep apnea: a systematic review and metaanalysis of cohort studies. CHEST J 2009; 136 : 787–796.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2021 Issue 6-
All articles in this issue
- HLAVNÍ TÉMA – PNEUMOLOGIE
- Respiratory insufficiency, chronic hypercapnia and domiciliary non-invasive ventilation from the point of view of a pneumologist
- Inhaled glucocorticoids in treatment of covid-19
- Nintedanib in the treatment of systemic rheumatic disease-associated interstitial lung disease
- Anti-cancer therapy-induced metabolic syndrome
- Hereditary hemorrhagic telangiectasia (Osler-Weber-Rendu syndrome) Part I. Pathophysiology, clinical symptoms and recommend screening for vascular malformations
- High-rank technology in the medicine – the impact of continuous glucose monitoring system alarm settings values on glycemic control in type 1 diabetes patients: a systematic review
- Complete remission of necrobiotic xanthogranuloma after disappearance of monoclonal immunoglobulin induced by bortezomib, lenalidomid and dexamethasone
- Localised forms of pulmonary amyloidosis
- Screening for gestational diabetes mellitus
- Why we still don’t achieve blood pressure targets
- Aktuální témata kardiovaskulární prevence
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Localised forms of pulmonary amyloidosis
- Respiratory insufficiency, chronic hypercapnia and domiciliary non-invasive ventilation from the point of view of a pneumologist
- Hereditary hemorrhagic telangiectasia (Osler-Weber-Rendu syndrome) Part I. Pathophysiology, clinical symptoms and recommend screening for vascular malformations
- Screening for gestational diabetes mellitus
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career