-
Medical journals
- Career
Vaskulární věk
Authors: Ondřej Petrák; Richard Češka
Authors‘ workplace: III. interní klinika – klinika endokrinologie a metabolizmu 1. LF UK a VFN v Praze
Published in: Vnitř Lék 2019; 65(12): 770-774
Category:
Věk můžeme hodnotit podle mnoha kritérií. Samozřejmě, že objektivním měřítkem je kalendářní věk, který se však může lišit od biologického věku. Biologický věk pak více nebo méně koreluje s věkem vaskulárním. Pojem vaskulárního věku je založen na konstatování, že: „Člověk je tak starý, jak staré jsou jeho cévy.“ Proces cévního stárnutí začíná již od dětství. V zásadě lze na stárnutí tepen nahlížet ze dvou hledisek. Jednak je to tuhnutí tepen, ztráta jejich elasticity, jednak degenerativní změny a tvorba aterosklerotických plátů, které pak jsou příčinou ischemie, zejména v případě rozvoje aterotrombózy. Oba tyto děje můžeme monitorovat. Změnu elasticity (arteriosklerózu) zejména vyšetřováním rychlosti šíření pulzové vlny (Pulse Wave Velocity – PWV), aterosklerózu pak především neinvazivně ultrasonograficky nebo vyšetřením pomocí CT angiografie. Z klinického hlediska je potom především významné to, zda dokážeme vaskulární věk nějakým způsobem ovlivnit. V současné době existují důkazy, že aterosklerózu ovlivníme hypolipidemickou léčbou, arteriosklerózu zejména ACE inhibitory. Výše popsaná možnost ovlivnění cévního věku nás pak přivádí k dalšímu problému, a tím je kompliance nemocných. Je vynikající, že v okamžiku, kdy máme k dispozici dva léky ovlivňující vaskulární věk, můžeme využít jejich fixní kombinaci. Ta je k dispozici jako kombinace atorvastatinu s perindoprilem.
Overview
Věk můžeme hodnotit podle mnoha kritérií. Samozřejmě, že objektivním měřítkem je kalendářní věk, který se však může lišit od biologického věku. Biologický věk pak více nebo méně koreluje s věkem vaskulárním. Pojem vaskulárního věku je založen na konstatování, že: „Člověk je tak starý, jak staré jsou jeho cévy.“ Proces cévního stárnutí začíná již od dětství. V zásadě lze na stárnutí tepen nahlížet ze dvou hledisek. Jednak je to tuhnutí tepen, ztráta jejich elasticity, jednak degenerativní změny a tvorba aterosklerotických plátů, které pak jsou příčinou ischemie, zejména v případě rozvoje aterotrombózy. Oba tyto děje můžeme monitorovat. Změnu elasticity (arteriosklerózu) zejména vyšetřováním rychlosti šíření pulzové vlny (Pulse Wave Velocity – PWV), aterosklerózu pak především neinvazivně ultrasonograficky nebo vyšetřením pomocí CT angiografie. Z klinického hlediska je potom především významné to, zda dokážeme vaskulární věk nějakým způsobem ovlivnit. V současné době existují důkazy, že aterosklerózu ovlivníme hypolipidemickou léčbou, arteriosklerózu zejména ACE inhibitory. Výše popsaná možnost ovlivnění cévního věku nás pak přivádí k dalšímu problému, a tím je kompliance nemocných. Je vynikající, že v okamžiku, kdy máme k dispozici dva léky ovlivňující vaskulární věk, můžeme využít jejich fixní kombinaci. Ta je k dispozici jako kombinace atorvastatinu s perindoprilem.
Klíčová slova:
ACE inhibitory – atorvastatin – CT angiografie – dyslipidemie – hypertenze – tloušťka intima-media (IMT) – perindopril – rychlost šíření pulzové vlny (PWV) – statiny – vaskulární věk
Úvod
Věk je pozoruhodná veličina. I když samozřejmě základním, zcela objektivně měřitelným měřítkem je věk kalendářní, není vše zdaleka tak jednoduché. I v nemedicínském prostředí se často absolutní hodnota kalendářního věku zpochybňuje výrokem: „Věk je jen číslo“. Často je to v souvislosti se zdravotním stavem, vzhledem nebo výkonností nějaké „celebrity“. V medicínském prostředí hovoříme často o biologickém věku, který nás informuje daleko přesněji o skutečném biologickém stavu konkrétního jedince. Na biologickém věku se pak podepisuje především stav našich cév, což vyjádřil již v 17. století „anglický Hippocrates“ Thomas Sydenham (1624–1689), která prohlásil, že: „Člověk je tak starý, jako jeho artérie“.
Proces cévního stárnutí začíná již od dětství. Na stárnutí tepen musíme nahlížet ze dvou hledisek. Za prvé sledujeme tuhnutí tepen, ztrátu jejich elasticity, tedy proces, který nazýváme arterioskleróza. Druhým hlediskem je pak rozvoj degenerativních změn cévní stěny, ukládání lipidů, ale i kalcia a dalších substancí, jejichž výsledkem je tvorba aterosklerotických plátů.
Aortální rigidita – etiopatogenetické a diagnostické poznámky
Centrální tepny elastického typu jsou v našem těle zastoupeny zejména ascendentní aortou s odstupujícími počátky tepen aortálního oblouku a částí descendentní aorty. Jejich funkce spočívá zejména v nárazníkové činnosti, neboť pomáhají přeměnit pulzní tok krve generovaný srdeční činností na kontinuální. Je to umožněno právě velkou pružností těchto cév, které se v systole levé komory rozpínají a pozvolna pasivně smršťují. Oproti tepnám muskulárního typu je zde typická hojná přítomnost elastických vláken v tunice medii. Jak člověk stárne, dochází k postupným degenerativním změnám i v elastických tepnách, které ztrácejí svou poddajnost dezintegrací elastických vláken a větší tvorbou kolagenního vaziva, které již nemá potřebnou pružnost. Arteriální hypertenze způsobuje identické změny elastických tepen, ale v časnějším věku. Důsledkem vysokého tlaku tedy dochází k rychlejšímu stárnutí tepen, než odpovídá kalendářnímu věku. Rozvoj tepenné tuhosti postihuje elastické tepny difuzně a ve svém důsledku postihuje zejména srdce, které pracuje proti vyššímu afterloadu, a to je jeden z mechanizmů rozvoje srdečního selhání (zejména srdečního selhání se zachovanou ejekční frakcí). To je také rozdíl oproti ateroskleróze, která sice většinou probíhá současně s rozvojem tepenné tuhosti, ale postihuje cévy spíše regionálně a vede k poruše vedení s ischemií cílové tkáně nebo orgánu ve směru toku cévy. Proto se také v souvislosti s aortální rigiditou hovoří o arterioskleróze ve snaze odlišit tento proces od aterosklerózy.
Vyšetření vlastností centrálních tepen elastického typu se v posledních 10 letech stalo velmi populární metodou, která poskytuje cenné informace o stavu tepenného řečiště u nemocných s arteriální hypertenzí a může být užitečným pomocníkem v určení kardiovaskulárního rizika a zahájení adekvátní léčby, stejně jako lze tuto metodu využít v monitorování efektivity zvolené antihypertenzní terapie. Je to právě jednoduchost, neinvazivnost a snadná reproducibilita a interpretovatelnost, které tuto metodu dělají zajímavou pro běžnou klinickou praxi.
Metodika, která se v rámci měření tuhosti tepen provádí, využívá principů aplanační tonometrie. Sonda přístroje se přikládá nad sledovanou tepnu a jemně se komprimuje proti kostěnému podloží. Jednotlivé pulzy se potom převádí na grafický záznam. Záznam pulzní vlny je sumací primární a sekundární tlakové vlny (obr. 1). Primární vlna je generována levou komorou a její tvar závisí na funkci levé komory srdeční a na vlastnostech centrálních elastických tepen. Jak se pulzová vlna šíří tepenným systémem, dochází v místě větvení rezistenčního řečiště k odrazu primární vlny a retrográdně se šíří sekundární (zpětná) vlna, jejíž charakteristiky závisí na rychlosti šíření pulzové vlny a místě odrazu. Za fyziologického stavu se sekundární vlna vrací do ascendentní aorty v časně diastolické fázi, čímž napomáhá perfuzi koronárního řečiště. Porušením elasticity tepen dojde k urychlení a časnému návratu sekundární vlny ještě do ejekční fáze levé komory a vzestupu afterloadu. Příznivý efekt na perfuzi koronárního řečiště tak odpadá. V grafickém záznamu dojde k vzestupu augmentačního tlaku, a tedy systolického krevního tlaku (obr. 1).
Image 1. Záznam pulzové vlny. Záznam ukazuje navýšení systolického tlaku důsledkem časného návratu odražené vlny. Rozdíl tlaků mezi odraženou (sekundární) vlnou a dopřednou (primární) vlnou se označuje jako augmentační tlak. Poměr augmentačního tlaku k pulznímu tlaku se označuje jako augmentační index (AI) 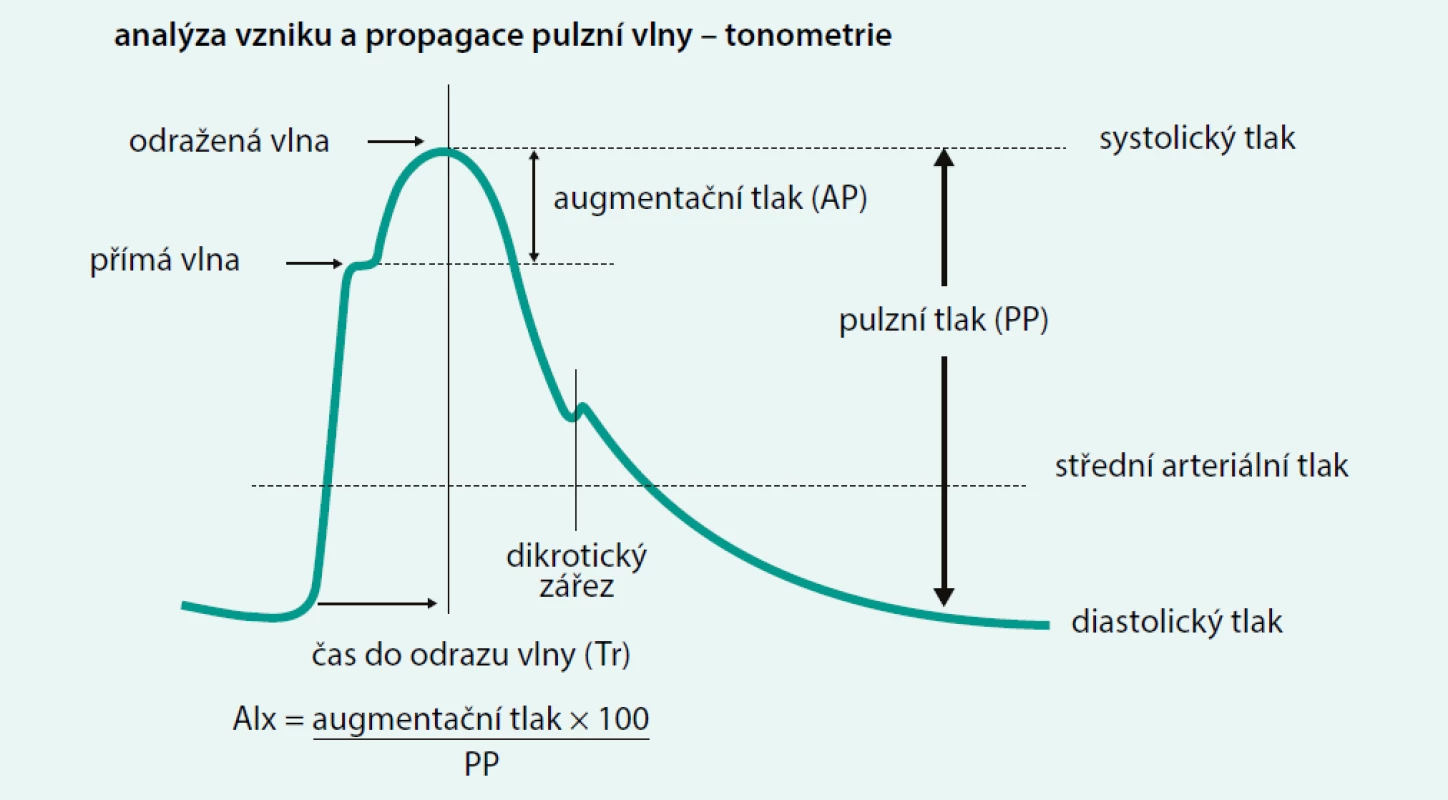
Z následné podrobné analýzy pulzové vlny lze získat informaci o navýšení systolického tlaku vyjadřované jako tzv. augmentační index (AI). U mladších jedinců může hodnota augmentačního indexu dosahovat záporných hodnot, ale s postupujícím věkem dochází k postupnému růstu hodnot až k hodnotám 50 % u starých osob nebo těžkých hypertoniků. Nicméně nutno podotknout, že AI je fragilnější než rychlost šíření pulzové vlny (Pulse Wave Velocity – PWV) a je ovlivňován i jinými faktory než krevním tlakem (tělesná výška, tepová frekvence, pohlaví). Součástí přístroje je zabudovaný software umožňující převod zjištěných hodnot z periferní cévy na hodnoty v centrálním tepenném řečišti. Centrální krevní tlak bývá u mladých lidí nižší než brachiální, což je důsledkem tzv. amplifikace krevního tlaku. S nárůstem tepenné tuhosti dochází k poruše amplifikace s vyrovnáním těchto hodnot, což je typický nález ve stáří (obr. 2).
Image 2. Schematické znázornění šíření tlakové vlny tepenným systémem u různě starých jedinců. Amplifikace je patrna u mladých jedinců, zatímco s postupujícím věkem ubývá. 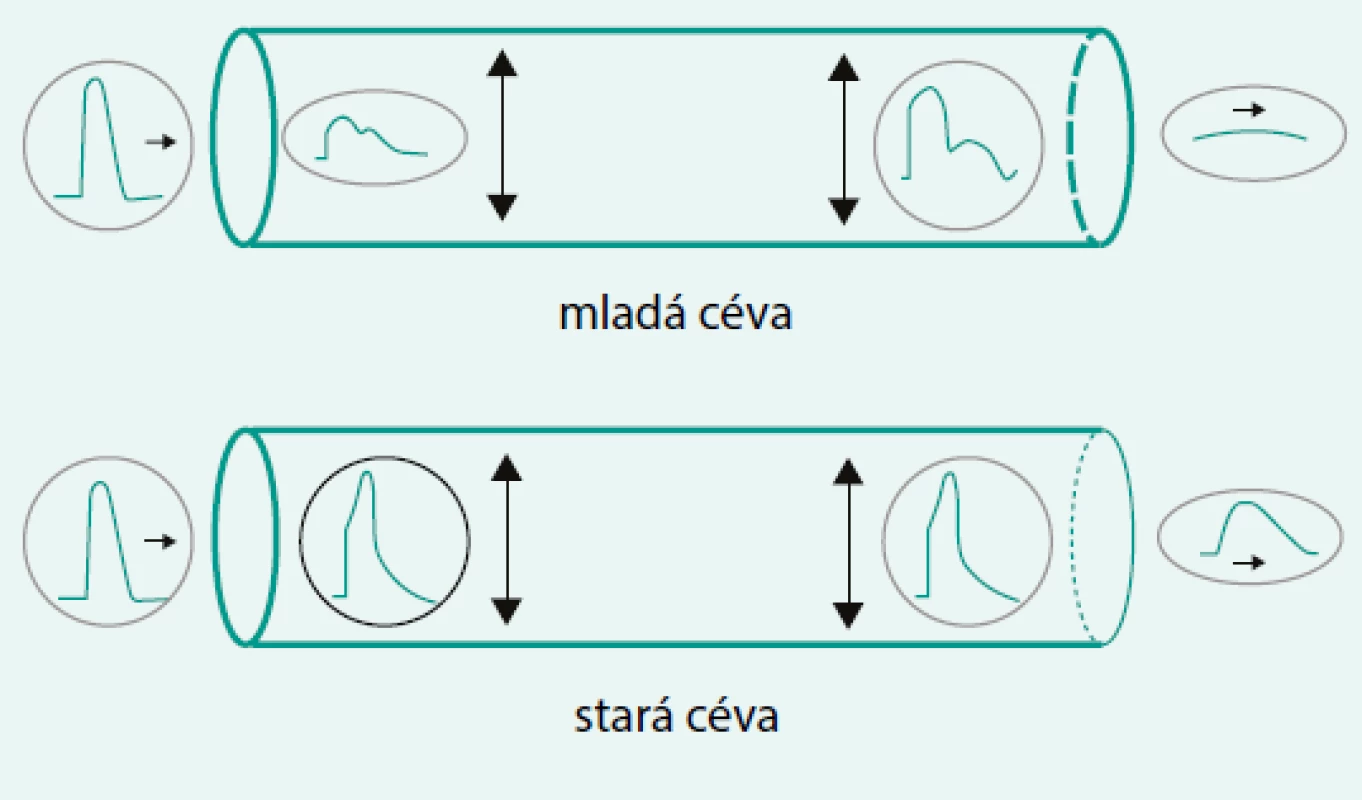
Rychlost PWV patří k nejrobustnějším ukazatelům tepenné tuhosti a získala si největší oblibu. Právem je označována za zlatý standard. Princip spočívá ve zjištění vzdálenosti mezi karotickou a femorální tepnou a následného časového posunu vln mezi těmito místy synchronizováno s EKG (obr. 3). Zjištěná hodnota je udávána v metrech za sekundu. Hodnoty nad 10 m/s jsou považovány za patologické v jakémkoliv věku.
Image 3. Princip měření karotido-femorálního šíření pulzní vlny. Časová vzdálenost se měří na základě rozdílu v posunu tlakových vln měřených na krční a stehenní tepně 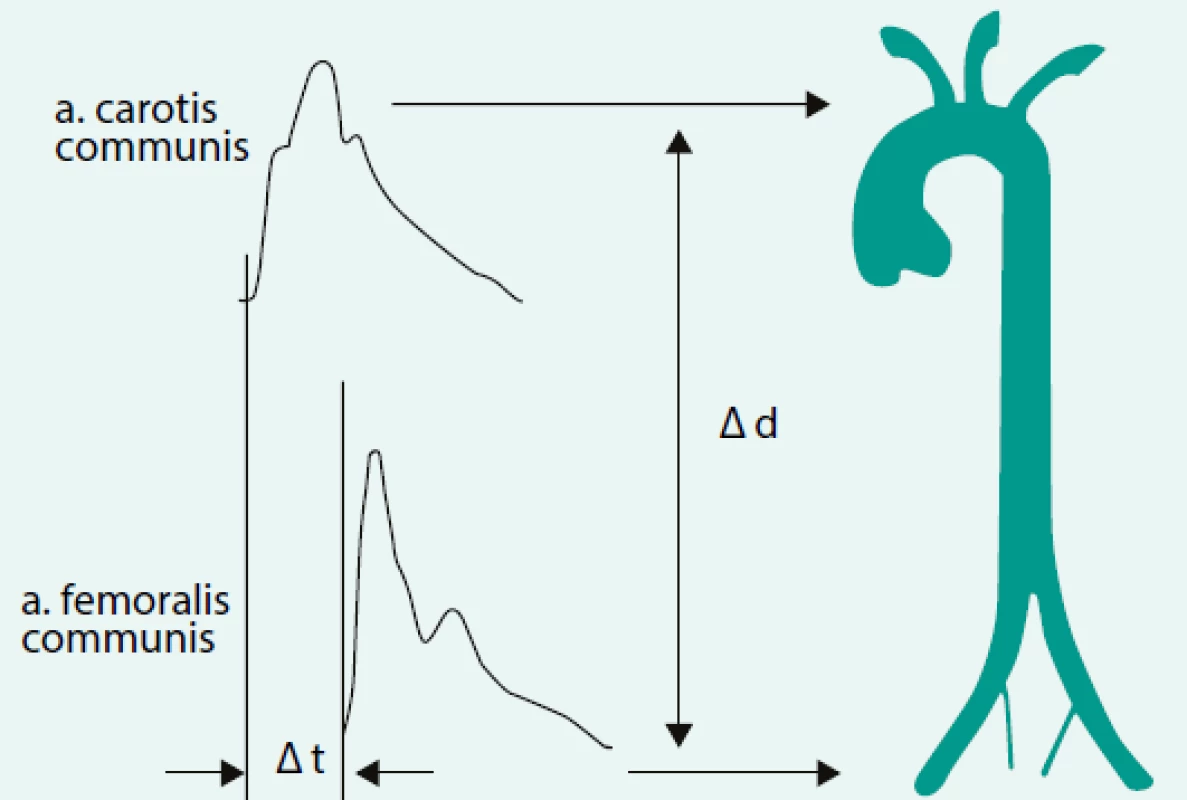
Tyto výsledky mají i odraz v prognóze nemocných. Na obr. 4 pak můžeme dokumentovat, jak se rigidita cév podepisuje na prognóze hypertoniků.
Image 4. Celková úmrtnost hypertoniků dle tercilu PWV 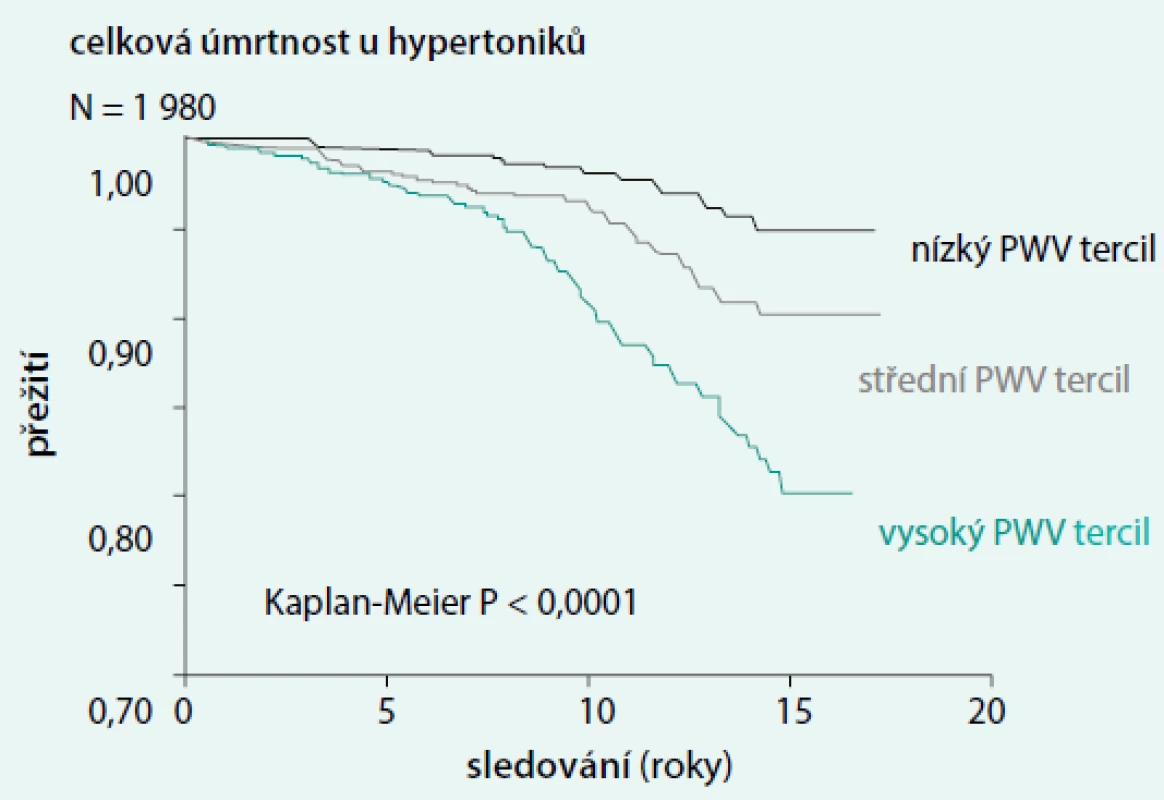
Je zajímavé, že s vyšší rychlostí šíření pulzní vlny je spojena nejen mortalita, ale např. i pokles mentálních funkcí při rozvoji demence. Ta nastupuje rychleji s vyšší PWV.
Významné je, že proces ztráty elasticity a cévního tuhnutí můžeme zvrátit např. podáním perindoprilu. Klinickým důkazem budiž metaanalýza výsledků klinických studií s perindoprilem, do které bylo zařazeno více než 150 000 osob. Ta prokázala snížení celkové mortality o 13 %! Samozřejmě, že tato statisticky významná změna byla podmíněna především redukcí kardiovaskulárních příhod.
Ateroskleróza a aterotrombóza – etiopatogenetické a diagnostické poznámky
Ateroskleróza a aterotrombóza je druhou složkou vaskulárního stárnutí. Na tomto místě se asi sluší připomenout, že dyslipidemie, především zvýšená koncentrace LDL-cholesterolu jsou považovány za naprosto základní (a jediný kauzální!) rizikový faktor rozvoje aterosklerózy. Ostatní rizikové faktory, jako je hypertenze, kouření cigaret nebo diabetes mellitus, jsou samozřejmě rovněž nesmírně významnými, nikoliv však kauzálními rizikovými faktory, ale akcelerátory aterosklerotického procesu (tab).
Table 1. Kauzální rizikové faktory, akcelerátory a markery aterosklerózy 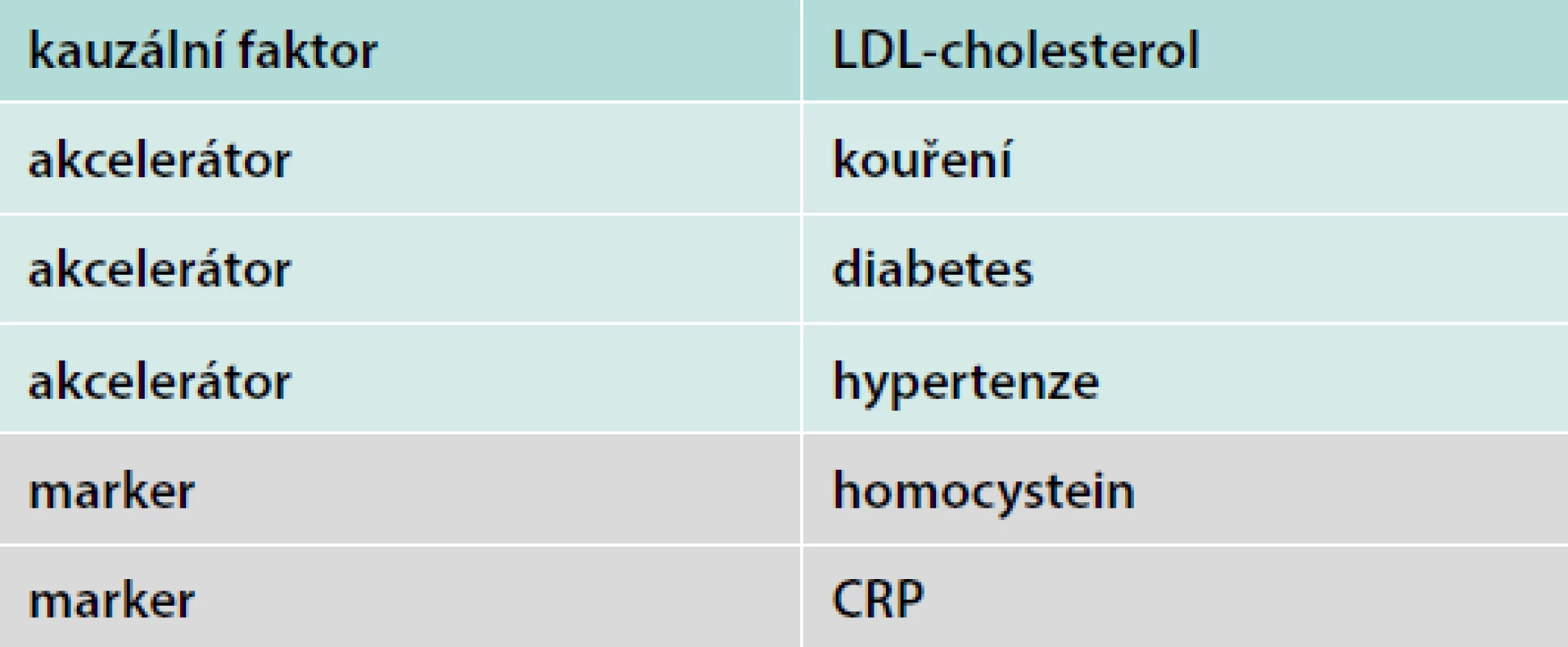
Aterosklerotický proces je možno samozřejmě vyšetřovat. Velký význam se nyní přikládá především diagnostice „preklinické“ aterosklerózy, tedy diagnostice v době, ve které nemocný ještě nemá obtíže (dle postižení stenokardie nebo klaudikace, případně obtíže způsobené poruchou cévního zásobení CNS). Klasická vyšetření preklinické aterosklerózy jsou: vyšetření kotníkových tlaků (Ankle Brachial Index – ABI), vyšetření karotid ultrasonograficky s měřením intimo-mediální tloušťky (IMT), nebo vyšetření CT angiografie s vyšetřením tzv. kalciového skóre.
Díky laskavosti prof. Malíka a doc. Lamberta z VFN v Praze prezentujeme jak USG vyšetření karotid, tak CT angiografii (obr. 5 a obr. 6).
Image 5. Aterosklerotické pláty v bulbu krční tepny znázorněné při duplexní sonografii 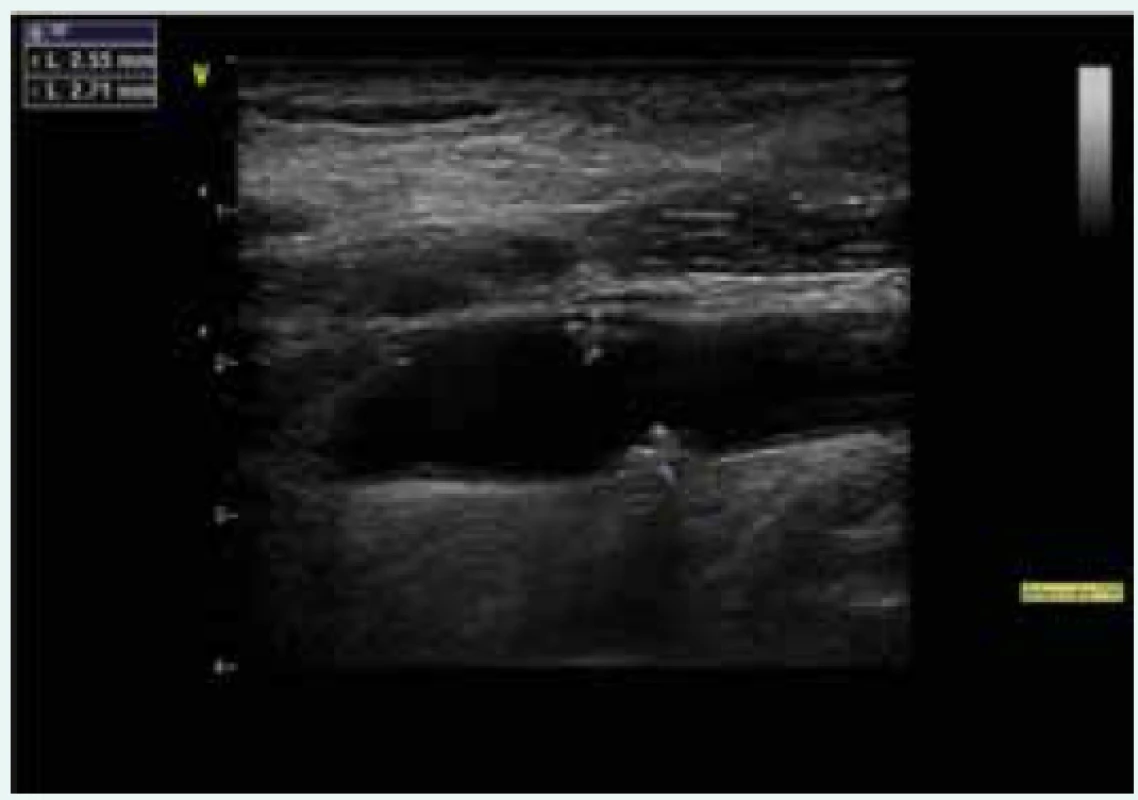
Image 6. Aterosklerotické postižení tepen dolních končetin při CT angiografii 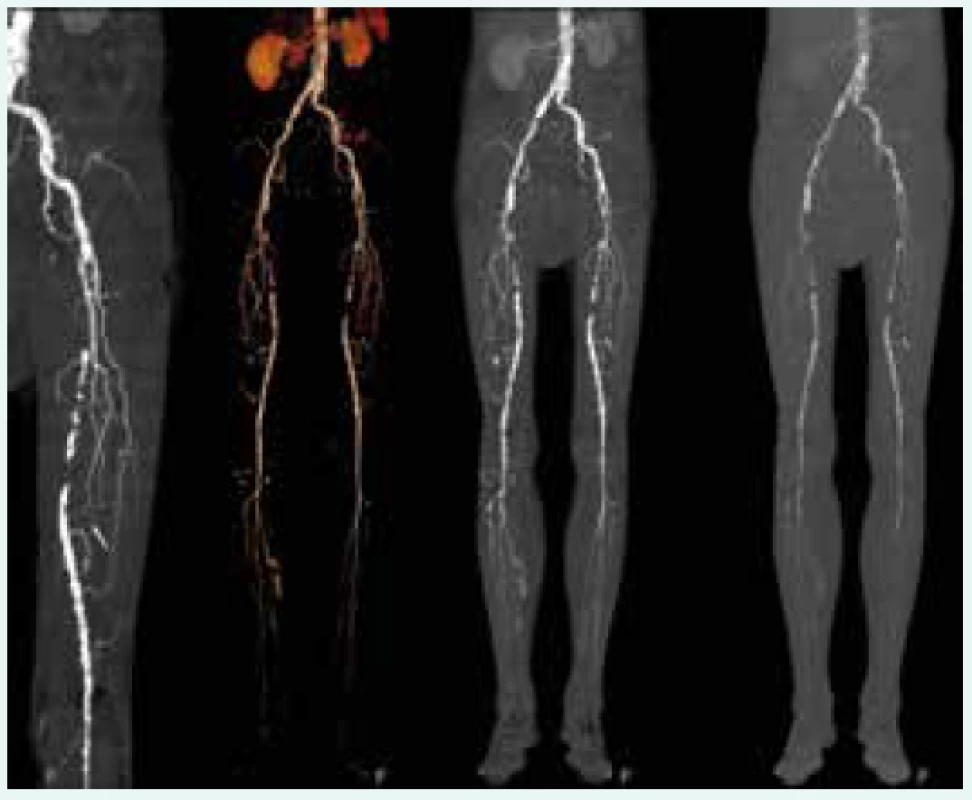
Samozřejmě je nesmírně důležité, že máme opravdu velmi přesvědčivou evidenci o tom, že aterosklerotický proces lze pozitivně ovlivnit podáváním statinů. Předpokládáme, že převážná většina čtenářů viděla opakovaně výsledky statinových studií, které jednoznačně přinášejí pozitivní výsledky. Neopakujeme tedy ani jednotlivé studie ani známou „pyramidu statinových studií“.
Společné působení ACE inhibitorů a statinů na vaskulární věk
Byla to především studie ASCOT, která potvrdila redukci kardiovaskulárních onemocnění po terapii statin + perindopril (+ amlodipin). Máme tedy i klinické doklady o tom, že aterosklerózu ovlivníme hypolipidemickou léčbou, arteriosklerózu zejména ACE inhibitory. Společné působení pak jednoznačně pozitivním směrem měníme prognózu našich nemocných. Zlepšujeme (snižujeme) vaskulární věk, zpomalujeme cévní stárnutí a redukujeme kardiovaskulární příhody.
Výše popsaná možnost ovlivnění cévního věku nás pak přivádí k dalšímu problému, a tím je kompliance nemocných. Ta je v tomto případě významně ovlivněna skutečností, že léčený pacient nemá žádné subjektivní obtíže, nic ho nebolí, tedy nevidí k léčbě a jejímu dodržování důvod.
Z dlouhodobých zkušeností je všeobecně známo, že adherenci obecně zlepšuje užívání co nejmenšího počtu tablet. Je tedy ideální, že za situace, kdy máme k dispozici dva léky ovlivňující vaskulární věk, můžeme při léčbě využít jejich fixní kombinaci. Ta je k dispozici jako kombinace atorvastatinu s perindoprilem.
Podpořeno grantem MZ ČR 16-30345A a výzkumným programem UK Progres Q25.
Doručeno do redakce 24. 10. 2019
Přijato po recenzi 12. 11. 2019
prof. MUDr. Richard Češka, CSc., FACP, FEFIM
III. interní klinika – endokrinologie a metabolismu 1. LF UK a VFN v Praze
Sources
- American Heart Association (2014). Why Cholesterol Matters. Dostupné z WWW: <http://www.heart.org/HEARTORG/Conditions/Cholesterol/WhyCholesterolMatters/Why-Cholesterol-Matters_UCM_001212_Article.jsp>. [07–2015].
- Halcox JP, Tubach F, Lopez-Garcia E et al. Low Rates of Both Lipid-Lowering Therapy Use and Achievement of Low-Density Lipoprotein Cholesterol Targets in Individuals at High-Risk for Cardiovascular Disease across Europe. PLoS One 2015; 10(2): e0115270. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0115270>.
- Gæde P, Lund-Andersen H, Parving HH et al. Effect of a Multifactorial Intervention on Mortality in Type 2 Diabetes. N Engl J Med 2008; 358(6): 580–591. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0706245>.
- Jimenez JG, Rosen JB, Pirags V et al. The efficacy and safety of ezetimibe/simvastatin combination compared with intensified lipid-lowering treatment strategies in diabetic subjects with and without metabolic syndrome. Diabetes Obes Metab 2013; 15(6): 513–522. Dostupné z DOI: <http://dx.doi.org/10.1111/dom.12059>.
- Ginsberg HN, Elam MB, Lovato LC et al. Effects of combination lipid therapy in type 2 diabetes mellitus. N Engl J Med 2010; 362(17): 1563–1574. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1001282>.
- Sattar N. Revisiting the links between glycaemia, diabetes and cardiovascular disease. Diabetologia 2013; 56(4): 686–695. Dostupné z DOI: <http://dx.doi.org/10.1007/s00125–012–2817–5>.
- Watts GF, Ooi EM. Balancing the cardiometabolic benefits and risks of statins. Lancet 2012; 380(9841): 541–543. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(12)61301–4>.
- Van Bortel LM, Laurent S, Boutouyrie P et al. [European Society of Hypertension Working Group on Vascular S, Function, European Network for Noninvasive Investigation of Large Arteries]. Expert consensus document on the measurement of aortic stiffness in daily practice using carotid-femoral pulse wave velocity. J Hypertens 2012; 30(3): 445–448. Dostupné z DOI: <http://dx.doi.org/10.1097/HJH.0b013e32834fa8b0>.
- O’Rourke M. Mechanical principles in arterial disease. Hypertension 1995; 26(1): 2–9. Dostupné z DOI: <http://dx.doi.org/10.1161/01.hyp.26.1.2>
- [Reference Values for Arterial Stiffness’ Collaboration]. Determinants of pulse wave velocity in healthy people and in the presence of cardiovascular risk factors: ‘establishing normal and reference values’. Eur Heart J 2010; 31(19): 2338–2350. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehq165>.
- Laurent S, Marais L, Boutouyrie P. The Noninvasive Assessment of Vascular Aging. Can J Cardiol 2016; 32(5): 669–679. Dostupné z DOI: <http://dx.doi.org/10.1016/j.cjca.2016.01.039>.
- Laurent S, Boutouyrie P, Asmar R et al. Aortic stiffness is an independent predictor of all-cause and cardiovascular mortality in hypertensive patients. Hypertension 2001; 37(5): 1236–1241. Dostupné z DOI: <http://dx.doi.org/10.1161/01.hyp.37.5.1236>.
Labels
Diabetology Endocrinology Internal medicine Cardiology General practitioner for adults
Article was published inInternal Medicine

2019 Issue 12-
All articles in this issue
- Notes on the new “Recommendations for the treatment of dyslipidemia. Influencing of lipids to reduce cardiovascular risk”
- Hyperlipidemia management in Slovakia: observational study
- Vascular age
- Atherosclerosis in patients with type 1 diabetes
- Hypertriglyceridemia and atherosclerosis risk
- Extermination of atherosclerosis not only in lower extremities
- Atherosclerosis and beta-blockade: A forgotten option?
- Pharmacologically induced thyreopathy in patients with cardiovascular disease
- Importance of fixed-dose combinations in cardiovascular prevention: the possibility of treating two diagnoses with a single pill
- Úvodník
- Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019
- Ľubomíra Fábryová, Pavol Holéczy a kolektív. Diabezita. Diabetes a obezita: nerozlučné dvojičky
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Pharmacologically induced thyreopathy in patients with cardiovascular disease
- Vascular age
- Hypertriglyceridemia and atherosclerosis risk
- Notes on the new “Recommendations for the treatment of dyslipidemia. Influencing of lipids to reduce cardiovascular risk”
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

