-
Medical journals
- Career
Nové náhledy na roli lidského papilomaviru v léčbě nádorů hlavy a krku
Authors: Zdeněk Mechl; Dagmar Brančiková
Authors‘ workplace: Interní hematologická a onkologická klinika LF MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jiří Mayer, CSc.
Published in: Vnitř Lék 2014; 60(Suppl 2): 54-57
Category: 70th Birthday - prof. MUDr. Jiří Vorlíček, CSc.
Overview
Lidský papilomavirus (HPV) byl identifikován jako příčina podskupiny karcinomů oblasti hlavy a krku. Stav HPV představuje prognostickou informaci a může přímo ovlivňovat léčebné strategie. Během tohoto roku byly uveřejněny některé nové překvapivé údaje, které mohou mít dopad na volbu léčby papilomavirus pozitivních karcinomů hlavy a krku.
Klíčová slova:
cetuximab – lidský papilomavirus – nádory hlavy a krku – orofaryngeální karcinomÚvod
Vztah mezi nádory hlavy a krku a návykovými rizikovými faktory, jako je kouření a alkohol, je dlouho znám. V posledních letech bylo dosaženo lepšího porozumění druhému typu karcinomů oblasti hlavy a krku, jenž vychází z transformující infekce vysoce rizikovým lidským papilokarcinomem. Opakovaně bylo doloženo, že lidský papilomavirus (HPV) pozitivní karcinomy hlavy a krku jsou rozdílné od HPV negativních [1]. Pacienti s HPV pozitivními karcinomy hlavy a krku mají rozdílnou charakteristiku, jsou většinou mladší, nekuřáci, jsou diagnostikováni často až ve vyšším stadiu s relativně malým primárním nádorem a velkými regionálními metastázami. Molekulární profil je odlišuje od HPV negativních karcinomů, HPV pozitivní karcinomy hlavy a krku mají méně mutací a rozdílné spektrum genetických změn. V řadě studií bylo prokázáno, že HPV pozitivní orofaryngeální karcinomy mají lepší prognózu než HPV negativní, což ale neplatí pro ostatní lokalizace nádorů hlavy a krku [2].
Problematika role lidského papilomaviru jako příčinného faktoru nádorů hlavy a krku, zvláště orofaryngu, je v posledních letech intenzivně diskutována z pohledu upřesnění indikací pro biologickou terapii, možné de-intenzifikace nebo použití indukční terapie. Problematikou významu stanovení HPV v léčbě karcinomů hlavy a krku se zabývala celá řada autorů [3–5]. Je otázkou, zda v léčbě HPV negativních karcinomů hlavy a krku může být prospěšné přidání chemoterapie k antiEGFR monoklonálním protilátkám. Dosavadní výsledky jsou kontradiktorické.
Nové poznatky
V roce 2014 bylo publikováno několik prací, které přinesly nové, překvapivé informace o postavení a vlivu HPV, které mohou mít dopad na rozhodování o vhodné léčbě karcinomů hlavy a krku.
Na kongresu ESTRO 2014 referovala Lassenová et al o analýze studie DAHANCA 18 (tab. 1), ve které byl zkoumán vliv stavu HPV na nonorofaryngeální karcinomy [7]. Pacienti s nádory orofaryngu HPV/p16 pozitivní mají dobrou prognózu, efekt stavu HPV na prognózu nádorů jiné lokalizace v oblasti hlavy a krku nebyl znám. Pacienti ve studii byli léčení akcelerovanou radioterapií + nimorazol a cisplatina. Ve studii s 1 606 pacienty dánští autoři prokázali, že vyjma karcinomů orofaryngu nemá stav HPV u pokročilých nádorů hlavy a krku prognostický význam na výsledky primární radioterapie. Dobrá prognóza pacientů s nádory hlavy a krku s pozitivním HPV, ve srovnání s negativními HPV, je omezená na pacienty s karcinomem orofaryngu. Podobně neměl HPV vliv na přežití.
Table 1. Výsledky analýzy DAHANCA 18 
Stav HPV nepomohl v predikci odezvy na léčbu. Z laboratorních studií je známo, že HPV pozitivní nádorové buňky jsou mnohem citlivější na radioterapii než HPV negativní, a předpokládalo se, že se budou chovat stejně bez ohledu na lokalizaci, což se ale neprokázalo. Rozdíly léčebného efektu lze pravděpodobně vysvětlit biologicko-genetickými rozdíly mezi nádory spíše než stavem HPV. Na základě této studie autoři soudí, že nádory mimo orofarynx by neměly být léčeny méně intenzivními léčebnými postupy, které jsou v poslední době diskutovány.
Pogorzelski et al studovali funkční interakci stavu HPV onkogenů s odezvou na léčbu cetuximabem [8]. Ve studii byli pacienti s recidivujícím/metastatickým nebo lokálně pokročilým karcinomem hlavy a krku, u nichž nebyla vhodná kurativní resekce nebo chemoradioterapie. Pacienti byli léčeni cetuximabem v kombinaci s 5-fluorouracilem a cisplatinou. Autoři analyzovali výsledky podání cetuximabu v populaci nádorů hlavy a krku ve vztahu k intratumorální expresi p16INK4A, biomarkeru pro HPV pozitivní nádory. Hodnotili senzitivitu HPV pozitivních a HPV negativních nádorů hlavy a krku na cetuximab a cytostatika. Prokázali, že endogenní stav HPV nebo exprese HPV onkogenu nemá výrazný dopad na cetuximabem mediovanou supresi signalizace a proliferace EGFR. Nebyl zjištěn dopad exprese HPV onkogenu na senzitivitu u pacientů léčených cisplatinou a 5-fluorouracilem (5FU). Také odezva pacientů s nádory hlavy a krku na cetuximab nebyla determinována stavem HPV a byla stejná u pacientů léčených cetuximabem, p16 pozitivních i negativních, s 45,5% remisí v obou skupinách. Nebyla zjištěna významná korelace s pozitivitou HPV a stupněm nádoru nebo stadiem onemocnění. Pozitivita HPV proto nemohla být akceptována jako prognostický faktor. Autoři shrnují, že u karcinomů hlavy a krku HPV onkogeny nemodulují odezvu na antiEGFR protilátky. Nebyla shledána korelace mezi stavem HPV expresí hladiny ERBB receptorů a odezvou na cetuximab. Pro klinické vyhodnocení z toho vyplývá, že u pacientů s recidivujícím/metastatickým karcinomem hlavy a krku by měl být podáván cetuximab bez ohledu na stav HPV, protože odezva pacientů na cetuximab není determinována stavem HPV.
Vermorken et al publikovali retrospektivní analýzu studie EXTREME (tab. 2) vliv nádorové HPV na výsledek léčby u pacientů s recidivujícím/metastatickým karcinomem hlavy a krku [6]. U těchto karcinomů je stav HPV důležitým prognostickým faktorem. Dopad stavu HPV na výsledky u recidivujících/metastatických karcinomů hlavy a krku je třeba objasnit a potvrdit jeho prognostickou hodnotu. V retrospektivní analýze byli srovnáni pacienti léčení v první linii recidivujících/metastatických karcinomů hlavy a krku chemoterapií + cetuximab s pacienty léčenými pouze chemoterapií. Záměrem bylo zhodnocení účinnosti léčby a prognózy vzhledem ke stavu p16 a HPV. Ve studii bylo zjištěno, že chemoterapie + cetuximab byla spojena s delším přežitím ve srovnání se samotnou chemoterapií nezávisle na expresi p16 nebo HPV. Analýza studie EXTREME ukázala, že přidání cetuximabu k chemoterapii cisplatina + 5FU výrazně zlepšilo celkové přežití, dobu do progrese a proven to remisí ve srovnání se skupinou pacientů léčených pouze chemoterapií.
Table 2. Medián (v měsících) celkového přežití dle HPV a p16 ve studii EXTREME 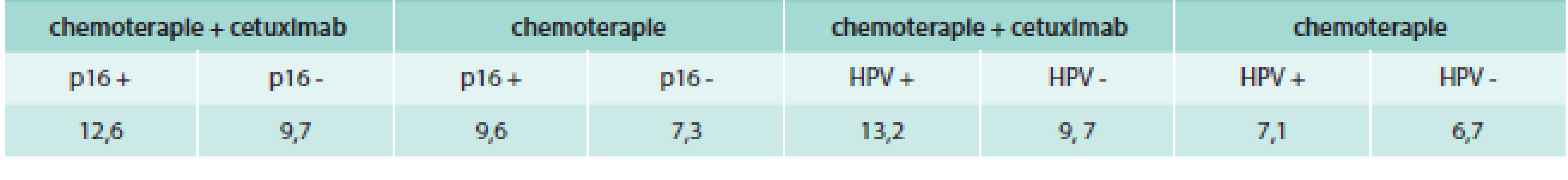
Kombinovaná analýza HPV/p16 u karcinomu orofaryngu podporovala přínos přidání cetuximabu k chemoterapii ve všech skupinách. Stanovení p16 může být použito jako jasný marker pro počáteční HPV screening, následovaný detekcí molekulární HPV, p16 není spolehlivý biomarker stavu nádorové HPV u nonorofaryngeálního karcinomu.
Analýza studie EXTREME prokázala, že přínos kombinace chemoterapie + cetuximab pro přežití u recidivujících/metastatických karcinomů hlavy a krku ve srovnání se samotnou chemoterapií je nezávislý na nádorové p16, HPV nebo jejich kombinace. Zjištění podporuje prognostickou roli stavu nádorové HPV u recidivujících/metastatických karcinomů, ale neurčuje prediktivní schopnost pro účinnost přidání EGFR protilátek.
Na kongresu ASCO 2014 Bonner et al uvedli retrospektivní analýzu studie fáze III, určující roli stavu p16 u pacientů s místně pokročilými karcinomy hlavy a krku, léčenými radioterapií + cetuximab nebo pouze radioterapií [9]. V obou skupinách, p16 pozitivních i p16 negativních, přidání cetuximabu k radioterapii zlepšilo lokoregionální kontrolu, celkové přežití a dobu bez progrese. Výraznější efekt kombinace radioterapie + cetuximab vs radioterapie u pacientů s p16 pozitivní byl zjištěn ve všech hodnotách celé léčené populace a orofaryngu.
Stav nádorové p16 je pro lokálně pokročilé karcinomy hlavy a krku prognosticky významný. Údaje ukazují, že prospěch kombinace radioterapie + cetuximab ve srovnání se samotnou radioterapií je vyšší bez ohledu na stav p16, výsledky léčby cetuximabem jsou tedy nezávislé na stavu p16.
Riziko nádorové progrese je u pacientů s HPV pozitivním karcinomem orofaryngu, ve srovnání s HPV negativním redukované, ale není známo, zda je podobně sníženo riziko úmrtí. Je otázkou, zda benefit přežití u pacientů HPV pozitivních vs HPV negativních přetrvává i po nádorové progresi.
Fakhryová et al ve studii 181 pacientů demonstrovali, že stav nádorové HPV je nezávislý prediktor přežití pro progresi onemocnění [10]. Údaje z prospektivních klinických studií ukazují, že pacienti s HPV pozitivním karcinomem orofaryngu mají menší procento lokoregionálních recidiv, ale nikoliv vzdálených metastáz. Zda benefit přežití pro pacienty HPV pozitivní pokračuje i po nádorové progresi, není známo. Autoři studie prokázali, že stav nádorové p16 je u pacientů s karcinomem orofaryngu spojen s celkovým přežitím i po progresi onemocnění. Medián přežití po progresi onemocnění byl téměř o 2 roky delší pro p16 pozitivní vs p16 negativní. HPV pozitivní karcinomy jsou inherentně biologicky odpovídající na terapii díky rozdílům v p53, p16, p21 a EGFR [11].
U pacientů s karcinomem orofaryngu, kteří prodělali záchrannou chirurgii po progresi choroby, byla zaznamenána lepší prognóza ve srovnání s těmi, u nichž provedena nebyla, bez ohledu na stav p16. Jedná se o první prospektivní klinickou studii, která referuje o záchranné chirurgii jako nezávislém prediktoru přežití pro karcinom orofaryngu.
Freidelin et al předpokládají, že existence biomarkerů bude vhodná k identifikaci pacientů, kteří zareagují na léčbu [19]. Studie fáze III by měly pomocí biomarkerů definovat 3 kategorie:
- terapie je přínosná pro širokou populaci
- terapie je přínosná pro biomarker pozitivní pacienty, avšak pro biomarker negativní podskupinu ji nelze doporučit
- terapie není vhodná pro žádnou skupinu pacientů
Diskuse a závěr
První zmínku o patologické úloze HPV u karcinomu hlavy a krku uvedl v roce 1983 Syrjänenem [12]. V řadě dalších prací byl podán důkaz, že infekce vysoce rizikovým HPV je pro nádory hlavy a krku signifikantním nezávislým rizikovým faktorem. Gillisonová [13] potvrdila v roce 2000 spojení mezi HPV a karcinomem orofaryngu. Role HPV byla opakovaně diskutována v pracích Psyrriové, Anga, Mehry a dalších [3,14,15]. U nás se této tématice věnoval Klozar et al [16].
V roce 2014 přinesly analýzy a studie o prediktivní a prognostické hodnotě HPV a p16 následující informace.
- Karcinomy hlavy a krku lokalizované mimo orofarynx by neměly být léčeny méně intenzivními postupy, které jsou v současné době zkoumány u HPV pozitivních orofaryngeálních karcinomů [7].
- Příznivá prognóza karcinomů hlavy a krku HPV pozitivních ve srovnání s HPV negativními je omezena na nádory vycházející z orofaryngu. Stav HPV u nonorofaryngeálních karcinomů nepomůže v predikci léčby [7].
- Odezva pacientů s pokročilým karcinomem hlavy a krku na léčbu cetuximabem není determinována stavem HPV/p16. HPV onkogeny nemodulují anti-EGFR, cetuximab by měl být podáván bez ohledu na stav HPV. Nebyla zjištěna korelace s pozitivitou HPV a stupněm nádoru nebo stadia onemocnění. Přidání cetuximabu k chemoterapii zlepší šance na dosažení odezvy pro všechny podskupiny p16 a HPV [8,9].
- Přínos kombinace chemoterapie + cetuximab ve srovnání s pouze chemoterapií u recidivujících/metastatických karcinomů hlavy a krku je nezávislý od p16/HPV [6].
- Stav nádorové p16 je u pacientů s nádory orofaryngu silně spojen s celkovým přežitím i po progresi onemocnění.
Uvedená zjištění jsou zajímavá ve světle prediktivního a prognostického vlivu stavu HPV u pacientů prodělávajících kurativní terapii pro lokalizovaný karcinom hlavy a krku. Pacienti HPV pozitivní jsou většinou mladší nemocní, často bez rizikových faktorů, jako je kouření a alkohol. Lokalizace karcinomu je preferenčně v orofaryngu a tonzilách. Karcinogenní proces a nádorová biologie lokalizovaných HPV pozitivních karcinomů hlavy a krku je zřejmě odlišná. Snad mají HPV onkogeny více dominantní roli v časné fázi onemocnění. Genomické studie ukázaly u nádorů hlavy a krku na vysokou frekvenci mutační aktivace p53 nádorového supresoru a dalších dependentních regulátorů buněčného bujení [17]. Pacienti s lokalizovaným HPV pozitivním orofaryngeálním karcinomem jsou méně často těžcí kuřáci nebo alkoholici, což vede k nižší náloži mutací se sníženou pravděpodobností dalších onkogenních událostí. Mladší pacienti HPV pozitivní odpovídají lépe na chirurgii a radioterapii, jsou schopni navodit lepší imunitní odezvu než pacienti deprimovaní, s komorbiditami, věkově starší a s negativním HPV.
Pacienti s recidivujícím karcinomem hlavy a krku po kurativní chemoradioterapii podstoupili selekci pro více rezistentní fenotyp. Získali mutace indukované radioterapií. Proti tomu pozadí, HPV onkogeny mohou být méně determinující pro celý fenotyp relabujícího, metastatického karcinomu hlavy a krku a jejich odezvu na léčbu [18].
Možným dopadem uvedených zpráv bude zřejmě renesance diskusí o účelnosti indukční terapie u rizikových pacientů HPV negativních nebo problematika deeskalace léčby u HPV pozitivních pacientů. Identifikace hodnotných prognostických a prediktivních markerů je klíčovým krokem ke stanovení účelné terapie.
Dalším horkou tematikou související s problematikou HPV je otázka profylaktické vakcinace. M. Gillisonová již v roce 2009 upozorňovala, že v roce 2020 bude v USA HPV pozitivní karcinom orofaryngu hlavní formou nádorů hlavy a krku, a je tedy třeba se věnovat nejen otázce účelné terapie, ale především prevence [20]. Otvírá se otázka, zda HPV vakcinace, v současné době úspěšná v prevenci karcinomu cervixu, by mohla být užitečnou i v prevenci HPV pozitivních nádorů orofaryngu. Teoreticky není důvod, proč by vakcíny neměly fungovat proti stejnému viru v jiných anatomických oblastech. Profylaktický účinek HPV vakcíny u hochů a mladých mužů byl prokázán v několika studiích v prevenci HPV 6, 11, 16 a 18 genitálních bradavic, na perineu nebo perianálně [21]. Zatím ale nemáme důkaz, že HPV vakcinace může být protektivní proti HPV pozitivnímu karcinomu orofaryngu, varuje Gillisonová. Sliznice dutiny ústní je odlišná od sliznice v genitální oblasti, protilátky v sekretu a slinách mohou ovlivnit odezvu na vakcinaci.
HPV vakcinace představuje významný krok ve strategii kontroly karcinomů. Rutinní vakcinace vede k redukci globální incidence karcinomu cervixu. Se zvyšujícím se počtem lokalizací karcinomů spojených s HPV u mužů se zvyšuje význam rutinní vakcinace u hochů, což představuje nejen benefit nejen pro hochy, ale i redukci možné transmise na nevakcinované dívky [23].
S HPV vakcínami máme velkou příležitost prevence karcinomů orofaryngu v budoucích generacích mužů i žen, ovšem je třeba seriózních studií k ověření daných předpokladů [22]. Pro běžnou praxi v indikaci profylaxe HPV pozitivních nádorů orofaryngu je nutno vyčkat výsledků běžících studií.
prim. MUDr. Zdeněk Mechl, CSc.
zdenekmechl@atlas.cz
Interní hematologická a onkologická klinika LF MU a FN, Brno
www.fnbrno.cz
Doručeno do redakce 15. 7. 2014
Přijato po recenzi 5. 9. 2014
Sources
1. Spreafico A, Amir A, Siu LL. Demystifying the role of tumor HPV status in recurrent and/or metastatic squamous cell carcinoma of the head and neck. Ann Oncol 2014; 25(4): 760–762.
2. Denaro N, Russi EG, Adamo V et al. State-of-the-Art and Emerging Treatment Options in the Management of Head and Neck Cancer: News from 2013. Oncology 2014; 86(4): 212–229.
3. Psyrri A, Boutati E, Karageorgopoulou S. Human papillomavirus in head and neck cancers: biology, prognosis, hope of treatment and vaccines. AntiCancer Drugs 2011; 22(7): 586–590.
4. Klozar J, Zábrodský M, Kodet R et al. Humánní papilomy v etiologii karcinomu ústní dutiny a orofaryngu. Otolaryng a Foniatr (Prague) 2007; 56 (2): 73–81.
5. Tribius S, Ihloff AS, Rieckmann T et al. Impact of HPV status on treatment of squamous cell cancer of the oropharynx: What we know and what we need to know. Cancer Lett 2011; 304(2): 71–79.
6. Vermorken JB, Psyrri A, Mesia A et al. Impact of tumor HPV status on outcome in patients with recurrent and/or metastatic squamous cell carcinoma of the head and neck receiving chemotherapy with or without cetuximab: retrospective analysis of the phase III EXTREME trial. Ann Oncol 2014; 25(4): 801–807.
7. Lassen P. No prognostic effect of HPV on the result of primary radiotherapy in advanced non-oropharyngeal cancer. ESTRO 33. Wien 2014. Award lecture. Abstract E33–1438.
8. Pogorzelski N, Ting S, Gauler TC et al. Impact of human papillomavirus infection on the response of head and neck cancers to anti-epidermal growth factor receptor antibody therapy. Cell Death and Disease 2014; 5: e1091. Dostupné z DOI: <http://doi: 10.1038/cddis.2014.62>.
9. Rosenthal DJ, Bonner JA et al. Impact of p16 status on the results of the phase III cetuximab/radiotherapy. ASCO 2014. Abstract 6001. Dostupné z WWW: <http://www.csco.org.cn/temp/2014BOAzy.pdf>.
10. Fakhry C, Zhang Q, Nguyen-Tan PF et al. Human papillomavirus and overall survival after progression of oropharyngeal squamous cell carcinoma. J Clin Oncol 2014; 32(30): 3365–3373.
11. Hafkamp HC, Mooren JJ, Claessen S et al. P21 Cp1/WAF 1 expression is strongly associated with HPV - positive tonsillar carcinoma and a favourable prognosis. Mod Pathol 2009; 22(5): 686–698.
12. Syrjänen K, Syrjänen S, Lamsberg M. Morphological and immunohistochemical evidence suggesting HPV involvement in oral squamous cell carcinogenesis. nt J Oral Surg 1983; 12(6): 418–424.
13. Gillison ML, Koch WM, Capone RB et al. Evidence for a causal association between human papillomavirus and a subset of head and neck cancers. J Natl Cancer Inst 2000; 92(9): 709–720.
14. Ang KJK, Harris J, Wheeler R et al. Human papillomavirus and survival of patients with oropharyngeal cancer. N Engl J Med 2010; 363(1): 24–35.
15. Mehra R. Association of XPF and HPV among squamous cell head and neck tumors biomarker analysis of ECOG 3303. The European Cancer Congress 2013: Abstr 3152.
16. Klozar J. Možnosti modifikace léčby u HPV asociovaných nádorů. Brněnské onkologické dny 2014: Abstr XII/80. Sborník abstrakt dostupný z WWW: <http://www.linkos.cz/files/akce/2014/bod/Sbornik_BOD_a_KNZP_2014_final_locked.pdf>.
17. Fakhry C. HPV + HNC: Different pattern of disease. Multidisciplinary HNC Symposium Scottsdale 2014.
18. Johnson K. Risk Varies in HPV-Positive Oropharyngeal Cancer: Study.Medscape 2013. J Clin Oncol 2013; 31(5): 543–550. Dostupné také z WWW: <http://www.medscape.com/viewarticle/779682>.
19. Freidelin B, Korn EL. Biomarker enrichment strategies: matching trial design to biomarker credentials. Nat Rev Clin Oncol 2014; 11(2): 81–90.
20. Gillison M. Oropharyngeal cancer: a potential consequence of concomitant HPV and HIV infection. Curr Opin Oncol 2009; 21(5): 439–444.
21. Jenson HB. Vaccination for boys: the paediatrician's perspective. The LANCET Conferences HPV and Cancer. Amsterdam 2010. Prezentace dostupná z WWW: <http://www.thelancetconferences.com/hpv-and-cancer/presentations/jenson_presentation.pdf>.
22. Pai SI, Schapira L. HPV Oral Cancer: Vaccines to the Rescue? Medscape 2013. Dostupné z WWW: <http://www.medscape.com/viewarticle/812722>.
23. Mendoza N, Hernandsez PO, Tyring ST. HPV Vaccine Update: New Indications and Controversies. Skine Therapy Letter 2011; 16(8): 25–28.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2014 Issue Suppl 2-
All articles in this issue
- Testikulární zhoubné nádory – jsme snad u konce cesty?
- Dispenzarizace nemocných po léčbě karcinomu prsu, kolorekta a prostaty
- Diferenciální diagnostika eozinofilie
- Klinické hodnocení nových léčiv u vzácných diagnóz v onkologii – současná situace v Evropě a u nás
- Paliativní péče a chronické srdeční selhání
- Vývoj a současná funkčnost informační základny české onkologické péče
- O bolesti trochu jinak
- Nové antibiotiká: potrebujeme nové molekuly, alebo nové stratégie?
- Geriatrický nemocný v onkologii
- Nové náhledy na roli lidského papilomaviru v léčbě nádorů hlavy a krku
- Ph-negativní myeloproliferativní onemocnění s trombocytemií ve světle účinku léčby přípravkem Thromboreductin® v datech registru ke konci roku 2013
- Diabetes mellitus a zhoubné nádory
- Paliativní medicína a dobrá smrt
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diferenciální diagnostika eozinofilie
- Paliativní medicína a dobrá smrt
- Dispenzarizace nemocných po léčbě karcinomu prsu, kolorekta a prostaty
- Ph-negativní myeloproliferativní onemocnění s trombocytemií ve světle účinku léčby přípravkem Thromboreductin® v datech registru ke konci roku 2013
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

