-
Medical journals
- Career
Peripartální život ohrožující krvácení – mezioborové konsenzuální stanovisko
Authors: J. Kvasnička 1; M. Balík 2; T. Binder 3; J. Blatný 4; J. Bláha 2; K. Cvachovec 5; V. Černý 6; P. Ďulíček 7; J. Feyereisl 8; Z. Hájek 9; Petr Janků 10; J. Malý 7; A. Měchurová 8; A. Pařízek 9; M. Penka 11; M. Procházka 12; A. Roztočil 13; V. Řeháček 14; D. Seidlová 15; P. Ševčík 15; J. Valenta 2; P. Ventruba 10
Authors‘ workplace: Trombotické centrum a Centrální hematologické laboratoře, přednosta prof. MUDr. Jan Kvasnička, DrSc., Ústavu klinické biochemie a laboratorní diagnostiky 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Tomáš Zima, DrSc., MBA 1; Klinika anesteziologie, resuscitace a intenzivní medicíny 1. lékařské fakulty UK a VFN Praha, přednosta doc. MUDr. Martin Stříteský, CSc. 2; Gynekologicko-porodnická klinika 2. lékařské fakulty UK a FN Motol Praha, přednosta prof. MUDr. Lukáš Rob, CSc. 3; Oddělení klinické hematologie FN Brno, pracoviště FDN J. G. Mendla, přednosta prim. MUDr. Jan Blatný, Ph. D. 4; Klinika anesteziologie, resuscitace a intenzivní medicíny 2. lékařské fakulty UK a FN Motol Praha, přednosta prof. MUDr. Karel Cvachovec, CSc., MBA 5; Klinika anesteziologie, resuscitace a intenzivní medicíny Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Vladimír Černý, Ph. D. 6; Oddělení klinické hematologie II. interní kliniky Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Jaroslav Malý, CSc. 7; Ústav pro péči o matku a dítě Praha, ředitel doc. MUDr. Jaroslav Feyereisl, CSc. 8; Gynekologiko-porodnická klinika 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Alois Martan, DrSc. 9; Gynekologicko-porodnická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Pavel Ventruba, DrSc., MBA 10; Oddělení klinické hematologie FN Brno, přednosta prof. MUDr. Miroslav Penka, CSc. 11; Porodnicko-gynekologická klinika Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Radovan Pilka, Ph. D. 12; Gynekologicko-porodnické oddělení Nemocnice Jihlava, p. o., přednosta prof. MUDr. Aleš Roztočil, CSc. 13; Transfuzní oddělení FN Hradec Králové, přednosta prim. MUDr. Vít Řeháček 14; Klinika anesteziologie, resuscitace a intenzivní medicíny Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Pavel Ševčík, CSc. 15
Published in: Vnitř Lék 2012; 58(9): 661-664
Category: Guidelines
Overview
22 odborníků z oborů gynekologie a porodnictví, anesteziologie resuscitace a intenzivní péče, hematologie a transfuzního lékařství vypracovalo konsenzuální doporučení k diagnostice a postupu při život ohrožujícím peripartálním krvácení, které stále patří k nejčastějším příčinám mateřské úmrtnosti při porodu. Toto doporučení, které je platné pro Českou republiku, podpořilo celkem 10 odborných lékařských společností. Vychází z nových poznatků platných v této době a je zaměřeno zejména na odstranění nejčastějších příčin krvácení při porodu a na prevenci hemoragického šoku.
Klíčová slova:
porod – krvácení – diagnostika – intenzivní péče – hypotonie dělohy – krevní derivátyÚvod
Vzhledem k nejednotnému stanovisku, zejména anesteziologů, jak terapeuticky postupovat v případě klinicky závažných případů peripartálního krvácení, kdy byl v minulých doporučeních hematologické a gynekologicko-porodnické společnosti kladen vyšší důraz na diagnostiku koagulopatie a její léčbu, bylo na neutrální půdě mezioborově působící České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně na jaře roku 2011 svoláno jednání odborníků různých medicinských oborů s cílem ujednotit klinickou definici peripartálního život ohrožujícího krvácení a zvolit takový postup, který by více vycházel ze zjištění možné příčiny vyvolávající toto krvácení (ve více než 80 % se jedná o krvácení při hypotonii dělohy) a poté na její eliminaci. Cílem bylo také navázat na některá soudobá mezinárodní doporučení léčby peripartálního krvácení [1–5], zejména na doporučení WHO [6]. Po vzájemném jednání, které v průběhu roku 2011 probíhalo v několika etapách, se nakonec 22 odborníků z oblasti gynekologie a porodnictví, anesteziologie a resuscitace, hematologie a transfuzního lékařství dohodlo na společné formulaci překládaného textu, který nyní uvádí konsenzuálně vzniklá rámcová doporučení odborných společností k léčbě tzv. peripartálního život ohrožujícího krvácení (dále jen PŽOK). Ta byla formulována na základě posouzení vědeckých důkazů existujících v čase vzniku dokumentu.
1. Definice a nejčastější příčiny PŽOK
Definice
Peripartální život ohrožující krvácení je definováno jako rychle narůstající krevní ztráta, která je klinicky odhadnuta na 1 500 ml a více a která je spojena s rozvojem klinických a/nebo laboratorních známek tkáňové hypoperfuze.
Příčiny
- primárně nechirurgické (až v 80 % hypotonie/atonie dělohy)
- primárně chirurgické (poruchy odlučování placenty, porodnická poranění apod.)
2. Organizační zásady pro poskytování péče u PŽOK
- každé gynekologicko-porodnické pracoviště musí mít vypracovaný pro PŽOK tzv. krizový plán (standardní formalizovaný postup zdravotnického zařízení)
- krizový plán vymezuje organizačně a odborně role jednotlivých členů krizového týmu při vzniku PŽOK (nelékařský personál, porodník, anesteziolog, hematolog apod.) a určuje minimální rozsah vybavení pracoviště pro zajištění péče o pacientky s PŽOK
3. Diagnostický a léčebný postup
3.1 Základní neodkladné kroky řešení PŽOK
- identifikace příčiny PŽOK a neodkladné zahájení jejího odstranění
- včasná identifikace tkáňové hypoperfuze a její včasná korekce
- podpora/náhrada orgánových funkcí
- do doby definitivního ošetření zdroje PŽOK je doporučeno během úvodní resuscitace oběhu dosahovat hodnoty systolického krevního tlaku nepřesahující 80–100 mm Hg
- ověření hemokoagulační situace pacientky a cílená terapie průvodní nebo vyvolávající příčiny koagulační poruchy
- pro zhodnocení závažnosti krvácení a poruchy krevní srážlivosti je doporučeno upřednostňovat klinický stav před výsledky laboratorních vyšetření
- profylaxe antibiotiky je doporučena
3.2 Časná fáze PŽOK
Porodník ve spolupráci s porodní asistentkou
- identifikace zdroje krvácení:
- vyšetření v zrcadlech
- palpační bimanuální vyšetření
- vyšetření ultrazvukem
- zhodnocení a zajištění základních životních funkcí
- zahájení monitorace základních životních funkcí
- zahájení oxygenoterapie
- zajištění/kontrola vstupů do krevního řečiště
- zahájení náhrady tekutin/tekutinové resuscitace
- podání uterotonik i.v.
- zvážení následujících postupů:
- masáž dělohy
- bimanuální komprese dělohy
- externí komprese aorty
Doporučená úvodní laboratorní vyšetření
- krevní obraz
- základní koagulační vyšetření (aPTT, PT)
- hladina fibrinogenu
- předtransfuzní vyšetření (krevní skupina, screening nepravidelných protilátek proti erytrocytům, test kompatibility)
- orientační test srážení krve s trombinem (obr. 1)
Image 1. Orientační test srážení krve s trombinem. 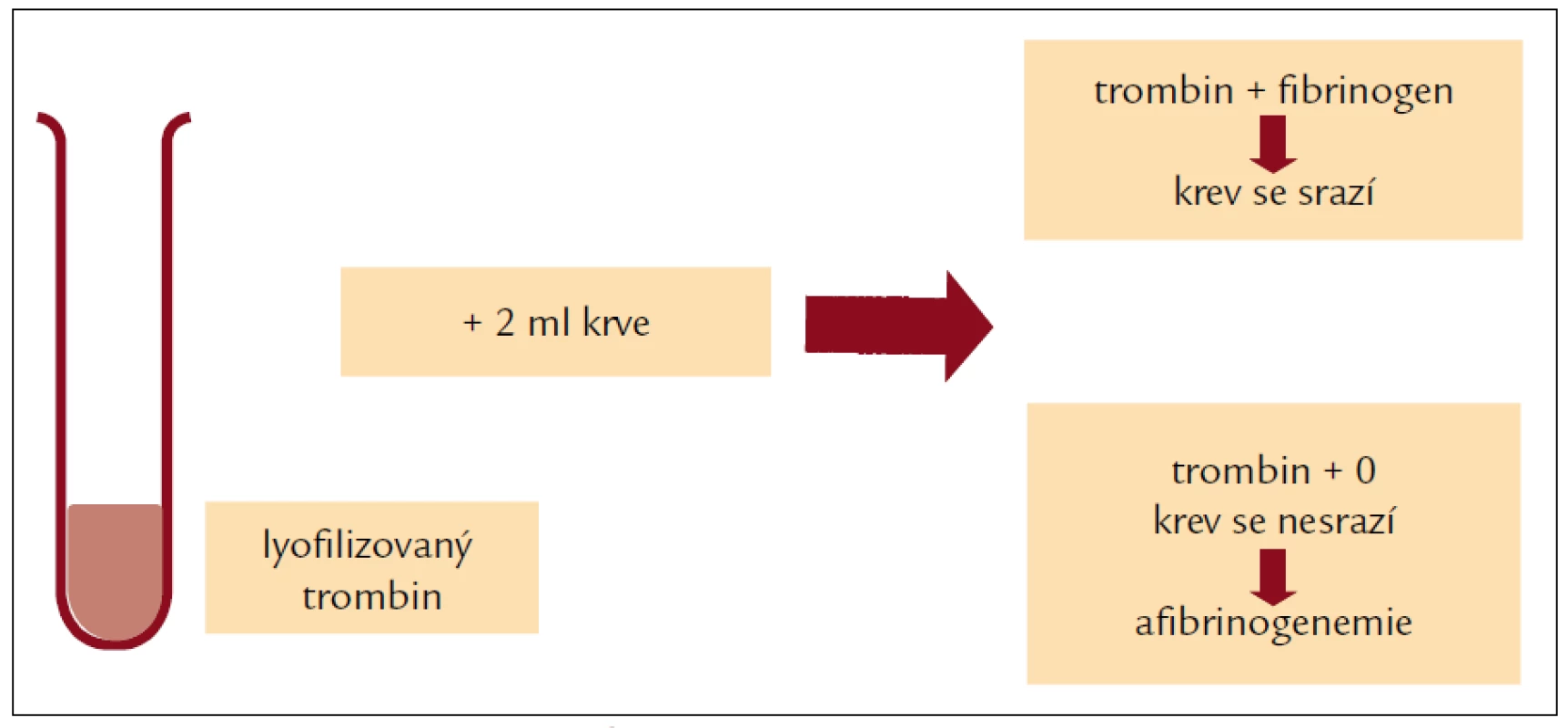
Anesteziolog
- zhodnocení a zajištění základních životních funkcí
- zahájení/pokračování monitorace základních životních funkcí
- zahájení/pokračování oxygenote-rapie
- zajištění/kontrola vstupu do oběhu (doporučeno zavedení minimálně 2 periferních katétrů s co největším průměrem)
- zahájení/pokračování tekutinové resuscitace (krystaloidy a/nebo koloidy; při použití krystaloidů jsou preferovány balancované roztoky, obvyklá výchozí dávka je asi 2 000 ml, u koloidů je obvyklá výchozí dávka 500–1 000 ml)
- zahájení prevence hypotermie
Úvodní požadavky na transfuzní přípravky (dále jen TP)
- plazma (v iniciální fázi zajištění dostupnosti minimálně 4 transfuzních jednotek – dále jen T.U.)
- erytrocyty (v iniciální fázi zajištění dostupnosti minimálně 4 T.U.)
3.3 Doporučený postup u hypotonie/atonie dělohy
Krok 1
- a) masáž dělohy
- b) uterotonika:
- oxytocin nebo carbetocin
- metylergometrin
- c) prostaglandiny
- d) digitální nebo instrumentální revize dutiny děložní
Při neúspěchu nastupuje
Krok 2
- a) odstranění koagul
- b) uterotonika alternativně
- c) Bakriho balonkový katetr, případně tamponáda poševní
Při neúspěchu neodkladně
Krok 3
- a) chirurgická intervence (postupná devaskularizace dělohy)
- postupný podvaz aa. uterinae a aa. ovaricae
- B-Lynchova sutura dělohy
- podvaz aa. iliacae internae
- b) selektivní katetrizační embolizace aa. uterinae (pokud je dostupná intervenční radiologie)
- c) zvážení podání rekombinantního aktivovaného faktoru VII (dále jen rFVIIa)
3.4 Indikace k hysterektomii
- pokračující PŽOK přes vyčerpání všech dostupných léčebných postupů
- devastující poranění dělohy
- děloha jako předpokládaný zdroj sepse
4. Podpora koagulace u PŽOK
4.1 Obecné zásady
- v identifikaci typu koagulační poruchy a jejího léčení je doporučena spolupráce s hematologem
- jako základní výchozí postupy k obnovení účinnosti hemostatických mechanizmů organizmu a k podpoře koagulace jsou doporučeny:
- maximální možná korekce hypotermie
- maximální možná korekce acidózy
- korekce hypokalcemie
- korekce ostatních parametrů systémové homeostázy
4.2 Postupy k obnovení/udržení hemostázy
Erytrocyty
- cílová hodnota hemoglobinu je doporučena minimálně 70 g/l (výrazná anémie snižuje účinnost mechanizmů hemostázy)
- doporučený poměr počtu T.U. erytrocytů a plazmy je 1 : 1 až 1 : 1,5
Plazma
- podání plazmy je doporučeno při klinických známkách krvácení a prodloužení PT a/nebo aPTT na 1,5násobek normálních hodnot či více
- doporučená minimální úvodní dáv-ka plazmy u PŽOK je 15–20 ml/kg
Trombocyty
- podání trombocytů je doporučeno u PŽOK při poklesu počtu trombocytů pod 70 × 109/l
Fibrinogen
- podání fibrinogenu je u pacientek s PŽOK doporučeno při poklesu hladiny fibrinogenu pod 1,5–2 g/l
- úvodní dávka fibrinogenu je doporučována minimálně 40 mg/kg (asi 3 g)
- při nedostupnosti koncentrátu fibrinogenu lze použít transfuzní přípravky se zvýšeným obsahem fibrinogenu (kryoprotein).
Rekombinantní aktivovaný faktor VII (rFVIIa)
- použití rFVIIa u PŽOK je doporučeno co nejdříve při selhání standardních postupů nebo při předpokladu jejich nedostatečné účinnosti s ohledem na dynamiku krvácení a stav orgánových funkcí
- cílem včasného podání rFVIIa u PŽOK je především snaha zabránit provedení hysterektomie, pokud to klinický stav a povaha PŽOK umožňuje
- předpoklady optimální účinnosti podání rFVIIa:
- fibrinogen > 0,5 g
- hemoglobin > 60 g/l
- trombocyty > 50 × 109/l
- pH > 7,2
- normotermie (nemožnost dosažení uvedených hodnot možnost podání rFVIIa nevylučuje)
- u stavů PŽOK je doporučována úvodní dávka 90–120 µg/kg i.v.
- při pokračování krvácení a klinickém předpokladu účinnosti opakování dávky lze zvážit podání dalších dávek rFVIIa
Uvedený konsenzus nyní schválilo a doporučilo 10 odborných lékařských společností: Česká gynekologická a porodnická společnost České lékařské společnosti J. E. Purkyně, Česká hematologická společnost České lékařské společnosti J. E. Purkyně, Česká společnost pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně, Česká společnost anesteziologie, resuscitace a intenzivní medicíny České lékařské společnosti J. E. Purkyně, Česká společnost intenzivní medicíny České lékařské společnosti J. E. Purkyně, Česká internistická společnost České lékařské společnosti J. E. Purkyně Česká společnost klinické biochemie České lékařské společnosti J. E. Purkyně, Česká radiologická společnost České lékařské společnosti J. E. Purkyně, Česká chirurgická společnost České lékařské společnosti J. E. Purkyně a Společnost pro transfuzní lékařství České lékařské společnosti J. E. Purkyně.
Poděkování
Pracovní skupina děkuje za podporu a organizační zajišťování celé akce paní MUDr. Štěpánce Soukupové.
Podpořeno RVO VFN 64165.
Použité zkratky
PŽOK peripartální život ohrožující krvácení
aPTT aktivovaný parciální tromboplastinový čas
PT protrombinový čas
T.U. transfuzní jednotka
TP transfuzní přípravek
prof. MUDr. Jan Kvasnička, DrSc.
http://ukb.lf1.cuni.cz
e-mail: kvasnicka.jan@vfn.cz
Doručeno do redakce: 18. 5. 2012
Sources
1. Hossain N, Langhoff-Roos J, Paidas MJ. Postpartum hemorrhage. In: Paidas MJ, Hossain N, Shamsi T et al (eds). Hemostasis and thrombosis in obstetrics and gynekology. Chichester, UK: Wiley-Blackwell Publishing Ltd 2011 : 167–181.
2. Levi M, Levy JH, Andersen HF et al. Safety of recombinant activated factor VII in randomized clinical trials. N Engl J Med 2010; 363 : 1791–1800.
3. Rossaint R, Bouilon B, Cerny V et al. Task Force for Advanced Bleeding Care in Trauma. Management of bleeding following major trauma: an updated European guideline. Crit Care 2010; 14 : 2–29.
4. Walfish M, Neuman A, Wlody D. Maternal haemorrhage. Br J Anaesth 2009; 103: (Suppl I): i47–i56.
5. Binder T et al. Porodnictví. Praha: Karolinum 2011 : 1–200.
6. WHO guidelines for the management of postpartum haemorrhage and retained placenta. World Health Organization, Geneva: WHO Press 2009 : 1–56.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2012 Issue 9-
All articles in this issue
- Srovnání dvou metod dlouhodobého externího telemonitorování EKG po ablaci fibrilace síní
- Časný pohybový režim snižuje asymetrický dimetylarginin po transplantaci ledviny
- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
- Léková compliance – úskalí terapie revmatoidní artritidy?
- Peripartální život ohrožující krvácení – mezioborové konsenzuální stanovisko
- Upozornění na nebezpečí invazivních infekcí u splenektomovaných pacientů. Zkušenosti z FN Brno 2011
- Morbus Weil – kazuistika a princípy
- Nádor srdce manifestující se náhlou srdeční smrtí
- Naše zkušenosti s léčbou multicentrické plazmocelulární Castlemanovy choroby s projevy vaskulitidy – popis případu a přehled literatury
- Hyperventilační echokardiografie v diagnostice vazospastické anginy pectoris
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
- Upozornění na nebezpečí invazivních infekcí u splenektomovaných pacientů. Zkušenosti z FN Brno 2011
- Morbus Weil – kazuistika a princípy
- Hyperventilační echokardiografie v diagnostice vazospastické anginy pectoris
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

