-
Medical journals
- Career
Hyperventilační echokardiografie v diagnostice vazospastické anginy pectoris
: M. Kaletová; D. Marek; E. Sovová; I. Mejtská; M. Táborský
: I. interní klinika – kardiologická Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Miloš Táborský, CSc., FESC, MBA
: Vnitř Lék 2012; 58(9): 691-696
: Case Reports
Hyperventilační echokardiografie je osvědčeným diagnostickým testem u vazospastické anginy pectoris. Má dostatečnou senzitivitu (60–80 %) a výbornou specificitu (85–100 %). Vazospastická angina není časté onemocnění, s jasným výsledkem hyperventilačního testu se v klinické praxi potkáváme zřídka. Výtěžnost testu závisí na selektované populaci pacientů, ze které pacienta k testu vybíráme. Pozitivitu testu můžeme očekávat především při kombinaci těchto indikačních kritérií: typická anamnéza pacientových bolestí na hrudi, elevace či deprese ST úseků a/nebo inverze vlny U v době bolesti na hrudi, záchyt arytmií v průběhu bolesti, aterosklerotické pláty koronárních cév nedosahující 50 % průměru cévy, ateroskleróza více koronárních tepen, vysoká aktivita onemocnění v době vyšetření. Uvádíme kazuistiku mladého pacienta s typickou anamnézou klidové bolesti na hrudi, proběhlým non-Q infarktem myokardu a negativní koronarografií, kterému byla diagnostikována vazospastická angina pectoris pomocí hyperventilační echokardiografie. Kazuistiku doplňuje názorná dokumentace EKG změn z průběhu testu.
Klíčová slova:
vazospastická angina – variantní angina – Prinzmetalova angina – hyperventilační echokardiografie – non-Q infarkt myokarduÚvod
Autoři článku rozebírají diagnostické možnosti vazospastické anginy pectoris a na kazuistice mladého pacienta ukazují průkazný provokační test na vazospastickou anginu – hyperventilační echokardiografii.
Vazospastická angina pectoris (synonyma: variantní angina, Prinzmetalova angina) je typem ischemické choroby srdeční (ICHS) s typicky lokalizovanou bolestí na hrudi vznikající bez závislosti na zátěži. Klinicky se choroba může manifestovat také arytmií, synkopou, náhlou smrtí [1,2]. Klinické projevy jsou podmíněny fokálním spazmem velké epikardiální či septální koronární tepny a typicky se objevují bez závislosti na námaze. Naproti tomu u námahové anginy pectoris je bolest podmíněna přítomností fixní stenózy v místě aterosklerotického plátu a projevuje se při zvýšených nárocích na prokrvení myokardu, při zátěži. Obě varianty, stabilní i vazospastická angina, mají společnou patofyziologii – endoteliální dysfunkci.
Cévní endotel je multifunkční orgán ovlivňovaný mnoha lokálními i celkovými působky a dle jejich aktivity dochází k organickým a funkčním projevům aterosklerózy v cévní stěně. Jedná se o pochody proaterogenní, antiaterogenní, protrombotické, antitrombotické, stejně tak spastické či dilatační a mnoho dalších. Všechny se současně účastní na lokálních a celkových projevech ICHS. U vazospastické anginy pectoris převládají pochody spastické, které dominují všem patofyziologickým procesům a ovlivňují typické klinické projevy. Jde tedy spíše o míru jednotlivých patofyziologických procesů, které se u onemocnění v koronární tepně uplatňují. U vazospastické anginy je to funkční složka – spazmus koronární tepny [3].
Na buněčné úrovni vazospastické podněty působící na cévní stěnu zvyšují intracelulární množství Ca2+ iontů a vedou k aktivaci hladkých svalových buněk ve stěně koronární tepny, a tím k jejich kontrakci [4].
Ke koronárním spazmům dochází nejčastěji od půlnoci do časného rána, což souvisí se zvýšeným napětím koronární tepny, které se opětovně snižuje v průběhu dne a po fyzické aktivitě.
Onemocnění prochází obdobími klidu, kdy je postižená osoba zcela bez potíží nebo jen s minimálními potížemi, a naopak obdobími značné aktivity onemocnění.
V aktivitě onemocnění jsou pozorovány sezónní výkyvy. Potíže mohou být zhoršeny terapií beta-blokátory, ale i množstvím jiných vlivů: chladem, hyperventilací, Valsalvovým manévrem, sympatomimetiky, ergonovinem a ergotaminem, alkoholem, cvičením [5]. Spazmy mohou ustoupit spontánně, nebo typicky po užití nitroglycerinu.
Prevalence koronárních spazmů je vyšší v populaci Japonska a Koreje než v západních zemích. Důvodem jsou genetické, ale i behaviorální vlivy. Přesná prevalence onemocnění není známa [4,6].
Diagnostika spastické anginy pectoris je složitá, protože projevy choroby jsou často kolísavé intenzity a intenzita onemocnění v době vyšetření hraje důležitou roli. K diagnóze vazospastické anginy pomáhá především pečlivá anamnéza. Ta je základem diagnostického algoritmu a zahrnuje již výše uvedené skutečnosti: typicky lokalizovaná bolest, klidová bolest, typicky nad ránem, provokovaná chladem, beta-blokátorem, někdy i fyzickou zátěží, alkoholem, hyperventilací, dobře reagující na sublinguální podání nitrátu, střídání období aktivity a klidu onemocnění.
Při podezření na vazospastickou anginu je dalším logickým krokem indikovat pacienta k zátěžovému testu. Ergometrie mívá variabilní výsledek. Test může proběhnout zcela bez záchytu jakékoliv abnormality, ale také se mohou objevit změny v repolarizaci, které neodpovídají stupni zátěže, případně jsou na stupni zátěže nezávislé a tolerance zátěže může být i přes změny na EKG velmi vysoká.
Pomoci může 24hodinové monitorování EKG pomocí Holterova přístroje. V tomto případě jde o vyhledávání jasných elevací/depresí úseků ST a/nebo inverze vlny U v době bolesti na hrudi, případně o záchyt arytmií v průběhu bolesti. Osoba musí v době bolesti aktivovat marker přístroje [7].
Koronarografie může být zcela negativní, nebo je nález nesignifikantní pro námahovou anginu pectoris, což znamená, že jsou přítomny stenózy do 50 % diametru tepny. Během koronarografie se může objevit spazmus věnčité tepny při její katetrizaci, častěji pravé koronární tepny [8]. Tento jev není patognomický pro vazospastickou anginu, ale u pacientů s vazospasticku anginou se vyskytuje častěji a je důkazem vyšší klidové iritability či klidového napětí stěn koronárních tepen. Také aterosklerotické postižení více koronárních tepen je předpovědním faktorem spastické anginy.
Při trvajícím podezření a neprůkazných výsledcích výše uvedených vyšetření nezbývá než pacienta indikovat k provokačnímu testu. Nejvyšší senzivitivu a specificitu mají testy s intravenózním a intrakoronárním použitím provokačních látek acetylcholinu či ergonovinu za současné koronarografické kontroly jejich účinku. První zmínky o klinickém použití jsou ze 70. let 20. století [9,10].
Acetylcholin je agonistou muskarinových receptorů. Aplikace acetylcholinu přímo do testované cévy, která má endoteliální dysfunkci, vyvolá dráždění muskarinových receptorů a spazmus cévy [11].
Ergonovin patří mezi námelové alkaloidy. Při testech se využívá jeho schopnost stimulovat α adrenergní a serotoninergní receptory, s tím souvisí jeho přímý vazokonstrikční účinek. Provokační testy s intrakoronární aplikací se díky jejich vysoké senzitivitě používají jako referenční pro ostatní vyšetřovací metody. Dosud jsou tyto testy používány v Japonsku a Koreji. V ČR ani jinde v EU či v USA se nepoužívají a acetylcholin s ergonovinem již nejsou v těchto zemích registrovány [12].
Dalším z možných a v EU a USA používaných testů je provokace koronárního vazospazmu pomocí hyperventilace. Hyperventilační test slouží k diagnostice spastické anginy od 80. let 20. století. Podstatou testu je arteficiálně navozená respirační alkalóza pomocí hyperventilace a s ní související posun iontů Ca a Mg na intra-/extracelulárním rozhraní a dráždění vegetativních nervových zakončení odpovídajících za napětí cévní stěny, což u dysfunkčního endotelu vede ke spazmu.
Z literatury není zřejmé, jak důsledně se v ČR používají provokační testy na vazospastickou anginu. Sueda et al ve své práci konstatují, že v USA a EU se už provokační testy u pacientů s bolestmi na hrudi a negativní koronarografií obecně nepoužívají. Ve své práci ukazuje, že incidence vazospastické anginy je vyšší v kardiocentrech provádějících koronarografie a následně provokační testy na vazospastickou anginu než v centrech bez použití provokačních testů. Výzkum probíhal formou centrální registrace dat z japonských kardiocenter. Mezi provokační testy zahrnul testy invazivní (provokace ergonovinem) i neinvazivní (hyperventilace + echokardiografie). Nalezl signifikantní rozdíl v incidenci variantní anginy mezi centry provádějícími a neprovádějícími provokační testy, přičemž se centra nelišila počtem provedených koronarografií a provedených koronárních intervencí. Zjistil těsnou korelaci mezi počtem provedených provokačních testů ergonovinem nebo acetylcholinem a počtem diagnóz vazospastické anginy. Na závěr své práce konstatoval, že pokud přestanou japonští kardiologové používat spazmus provokující testy, jako je tomu v USA a EU, v blízké budoucnosti výskyt diagnózy vazospastické anginy v Japonsku „zmizí“ [13].
Senzitivita hyperventilačního testu se současnou registrací vyvolané bolesti na hrudi a záznamem EKG je v literatuře popisována v širokém rozmezí 20–80 % a specificita 85–100 %. Senzitivita se zvyšuje při současném použití další provokační metody, např. fyzické zátěže, chladového testu, provokace mentálním stresem.
Senzitivita testu se dále zesiluje při použití echokardiografie k detekci poruchy kinetiky myokardu při ischemii. Některé krátké spazmy koronárních tepen se nemusí projevit EKG změnami, ale pouze poruchou kinetiky myokardu, jak dokumentovali italští autoři již v roce 1993.
Kombinace hyperventilace, záznamu EKG a echokardiografického sledování kinetiky LK je test s vysokým provokačním potenciálem a nejvyšší možnou senzitivitou pro záchyt myokardiální ischemie při spazmu. Udávaná senzitivita takového testu je 84 % a specificita až 100 % [14–17].
Senzitivitu provokačního testu dále zesiluje aktivita onemocnění v době vyšetření. Při indikaci k testu je třeba tuto okolnost zohlednit [18]. Italští autoři si ověřili pomocí provokačních testů ergonovinem a hyperventilací, že senzitivita obou testů byla dostatečná, pokud se u probandů objevovala alespoň 1 ataka bolesti denně [19]. Jiný autor určil jako hranici významnosti 5 a více událostí za týden [20].
Léčebně, ale také jako terapeutický test, jsou účinné krátkodobé či dlouhodobé nitráty. Velmi účinné k prevenci anginózních atak jsou blokátory kalciových kanálů. Ke kontrole potíží je v některých případech nutná kombinace 2–3 různých preparátů z této skupiny léků. Někteří pacienti potřebují vysoké dávky kalciových blokátorů i přes řadu jejich nežádoucích účinků [21].
V léčbě je třeba se vyhnout beta-blokátorům. Tyto léky, které jsou vysoce efektivní u anginózních potíží spojených s fixní stenózou koronární tepny, mohou naopak vazospazmy provokovat a průběh spastické anginy zhoršovat.
U refrakterních potíží lze uvažovat o případné implantaci stentu do místa spazmu, jak dokumentovali někteří autoři [22,23].
Prognóza pacientů je obvykle výborná, celkové pětileté přežívání pacientů je 89–97 % [24]. Aktivita onemocnění na zavedené léčbě vyhasíná do 1/2 roku od vzniku potíží. Návratnost potíží je ovšem poměrně vysoká a lze jí očekávat až ve 40 % případů za 7,5 roku, náhlou smrt v 3,5 % a infarkt myokardu v 6,5 % případů za stejné období. Větší incidence potíží je pozorována u pacientů s přítomnou aterosklerózou v koronárním řečišti a v případě, že jsou jednotlivé anginózní ataky provázeny poruchou rytmu (např. vyšší stupeň AV blokády nebo komorová tachykardie) [25,26].
Na našem pracovišti je používán test hyperventilační echokardiografie s 6minutovou hyperventilací (30 dechových cyklů za min) a následnými 6 min klidu za kontinuální kontroly EKG a hybnosti levé srdeční komory pomocí echokardiografie. K testu jsou indikováni pacienti s vysokým podezřením na vazospastickou anginu pectoris podle anamnestických údajů a výsledků výše uvedených vyšetření. Bohužel ne vždy se daří pacienta podrobit testu v době aktivity onemocnění, což je jeden z nejdůležitějších faktorů, které ovlivňují výtěžnost testu.
Kazuistika
Pacient 37 let, bývalý kuřák, v době přijetí nekouřil 12 let a konzumaci alkoholu uvedl příležitostnou. Od 34 let se léčil pro astma bronchiale a od 35 let pro arteriální hypertenzi. Měl lehkou nadváhu s BMI 28, na horní polovině těla a krku více vlevo plošné jizvy po popálení světlicí na Silvestra roku 1991 s následnými četnými plastickými operacemi poraněných částí těla. Otec pacienta zemřel v 49 letech na infarkt myokardu.
Den před přijetím do spádové nemocnice se u našeho pacienta poprvé v životě objevila ráno po probuzení tlaková bolest na hrudi s propagací do levé horní končetiny. Bolest neustoupila po užití bronchodilatačního spreje, po chvilce se spontánně zmírnila, ale v menší intenzitě přetrvávala do následujícího dne, kdy vyhledal lékařskou pomoc. Byl hospitalizován na interním oddělení s podezřením na infarkt myokardu (IM). V den přijetí ve spádové nemocnici byly na EKG přítomny elevace ST úseků ve svodech V1, V2 a negativní vlna T ve svodech V1–V5, I, aVL. Při echokardiografii byla levá komora (LK) bez poruchy kontraktility s EF 60 %, s poruchou relaxace LK, metricky vše v normě. Troponin byl negativní. Bolesti na hrudi zcela ustoupily po terapii isosorbid dinitrátem perorálně a za hospitalizace se již neobjevily.
Na našem pracovišti, kam byl pacient přeložen ke koronarografii, byl při přijetí bez bolestí na hrudi, na EKG napřímení ST ve V1–4, negativní vlna T ve V2–4 bez poruch repolarizace.
Koronarografie neprokázala žádné známky aterosklerózy koronárních tepen a bylo vysloveno podezření na vazospastickou anginu pectoris.
Při propuštění byl pacient zcela bez potíží, ponechán na původní medikaci losartanem a rilmenidinem, objednán na hyperventilační echokardiografii s termínem za měsíc od propuštění.
V následujících týdnech po propuštění měl pacient kolísavé mírnější anginózní potíže, které přecházel jako nepodstatné a dokonce se nedostavil na objednaný termín hyperventilačního testu.
Za 5 týdnů od propuštění ráno při chůzi do práce pocítil výraznou typicky lokalizovanou bolest na hrudi, která jej svou intenzitou opět donutila vyhledat lékaře. Při přijetí na spádové interní oddělení bolest přetrvávala a byl naměřen zvýšený krevní tlak (TK) s hodnotou 160/100 mm Hg. Bolest ustoupila a TK se normalizoval po podání NTG spray pod jazyk. Na EKG byly pozorovány elevace ST úseků ve V1–4 a koronární negativní vlna T ve V1–6, aVL (obr. 1). Echokardiografické vyšetření srdce opět bez poruchy systolické funkce LK, troponin I při přijetí v normě, ze 2. odběru za 6 hod od přijetí zvýšený na 6,59 µg/l (referenční meze 0–0,20 µg/l) jasně svědčil pro přítomnost myokardiální nekrózy. Stav byl zhodnocen jako infarkt myokardu a pacient opět předán na naše pracoviště.
1. EKG po přijetí do nemocnice. 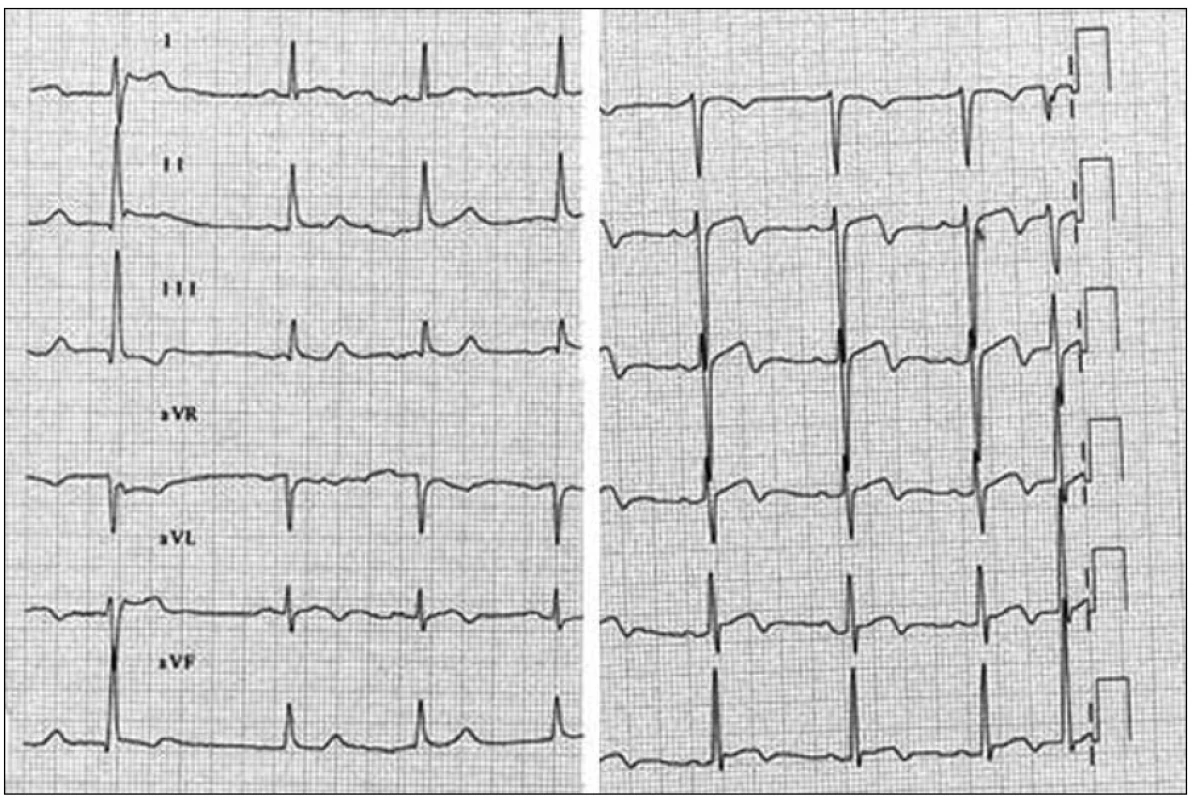
Následná rekoronarografie opět bez koronární stenózy (obr. 2 a 3). V tu chvíli již byla diagnóza vazospastické anginy pectoris vysoce suspektní a pacient byl indikován k hyperventilační echokardiografii ještě za hospitalizace.
2. Koronarografie, levá koronární tepna bez stenóz. 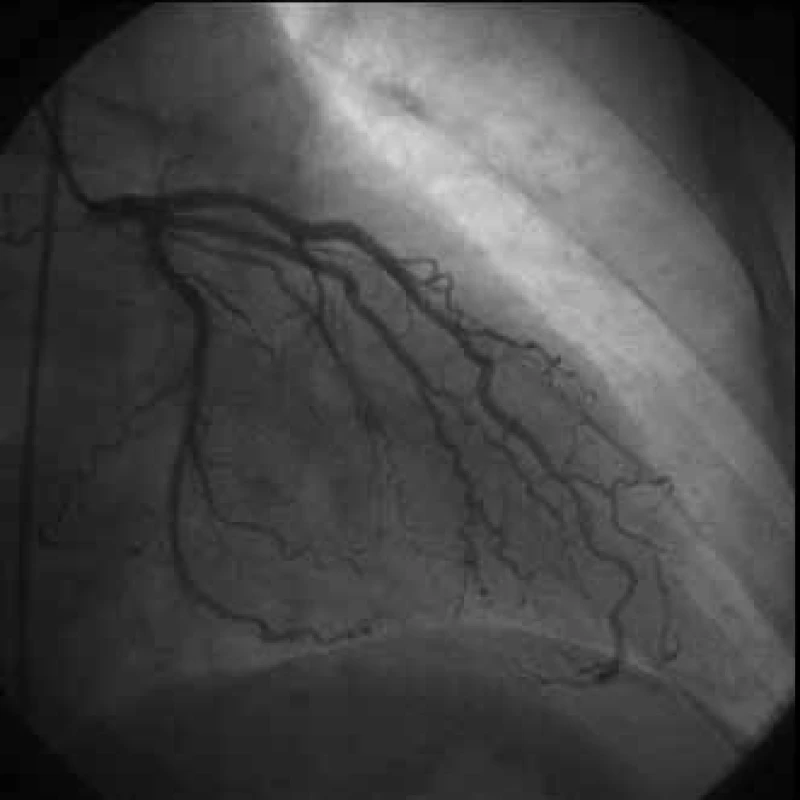
3. Koronarografie, pravá koronární tepna bez stenóz. 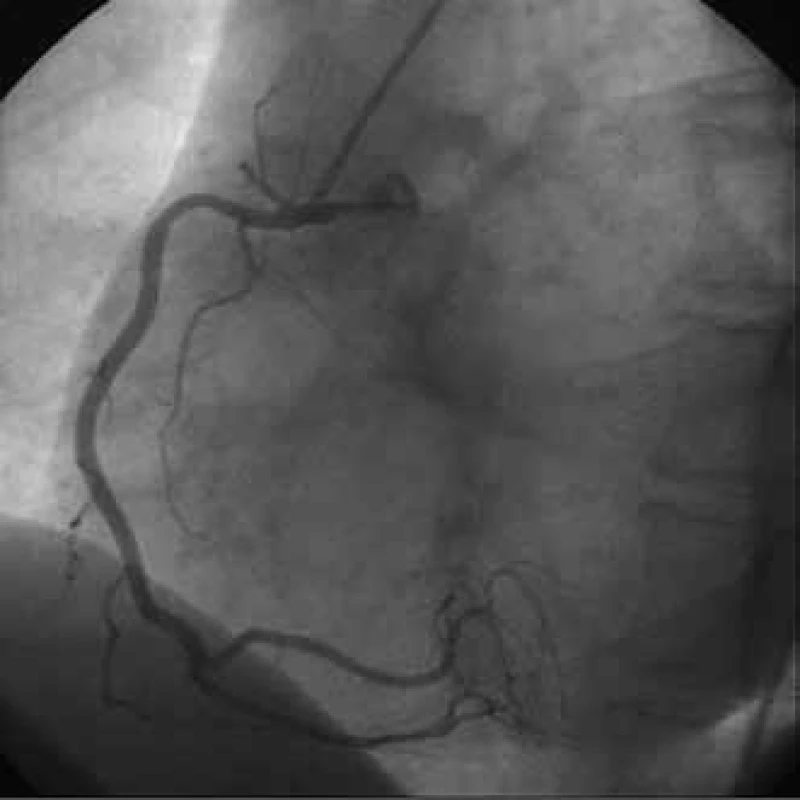
Test byl proveden 11 dnů od začátku akutních potíží dle protokolu 6 min hyperventilace a 6 min klidu s kontinuálním sledováním EKG záznamu končetinových svodů, echokardiografickým 2D kontinuálním sledováním kinetiky LK z parasternálního přístupu a měřením TK. V den vyšetření byl pacient bez ranní antianginózní medikace. EKG bylo před testem bez elevací/depresí ST úseků s plochou T vlnou ve V4–5, I, aVL (obr. 4). TK 160/105 mm Hg, kinetika levé komory na echokardiografii vstupně normální. Pracovní fáze testu (hyperventilace) probíhala bez pozoruhodností na EKG či echokardiografii, TK mírně kolísal kolem vstupní hodnoty, pacient si nestěžoval na jakékoliv subjektivní potíže.
4. 12svodové EKG před hyperventilačním testem. 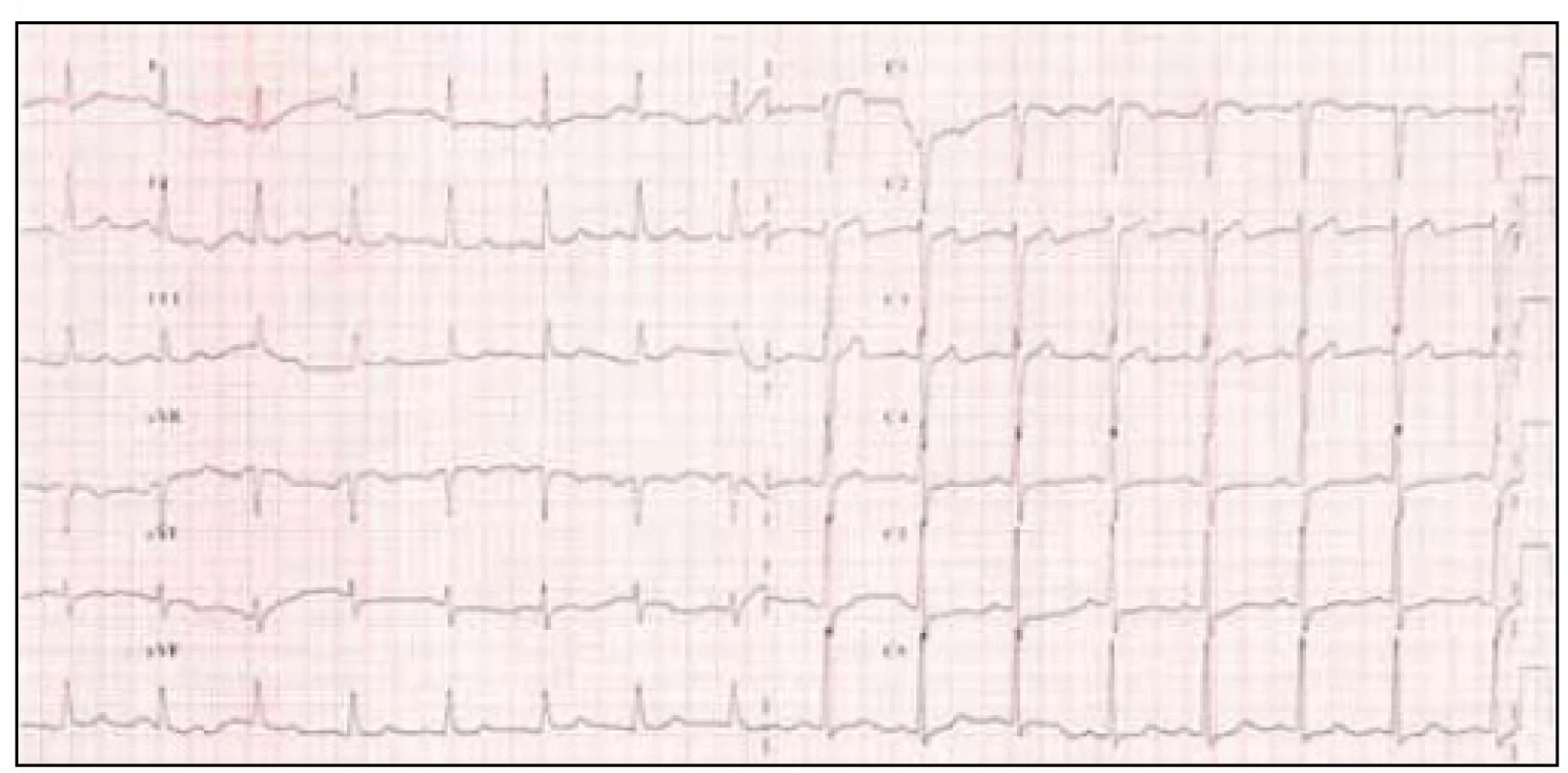
Ve 4. min klidové fáze testu pacient ucítil anginózní potíže, které byly dle slov vyšetřovaného kvalitou a umístěním shodné s potížemi z terénu. Na EKG záznamu končetinových svodů byly zřetelné elevace ST úseků ve svodech I a aVL 2 mm a descendentní deprese ST ve II, III a aVF do 2 mm (obr. 5). Na echokardiografii z parasternálního přístupu nebyla klinicky zřejmá porucha kinetiky, při přesunutí sondy do dvojdutinové apikální projekce pak byla zřetelná porucha kinetiky na boční a přední stěně. Pacientovi byl aplikován NTG sprej pod jazyk s rychlou úlevou od potíží. Současně se normalizovala kinetika levé komory na echokardiografii a vymizely EKG změny, což bylo zaznamenáno na 12svodovém EKG (obr. 6). Test byl vyhodnocen jako pozitivní, prokazující vazospastickou anginu pectoris.
5. EKG končetinové svody, pozitivní nález při hyperventilačním testu. 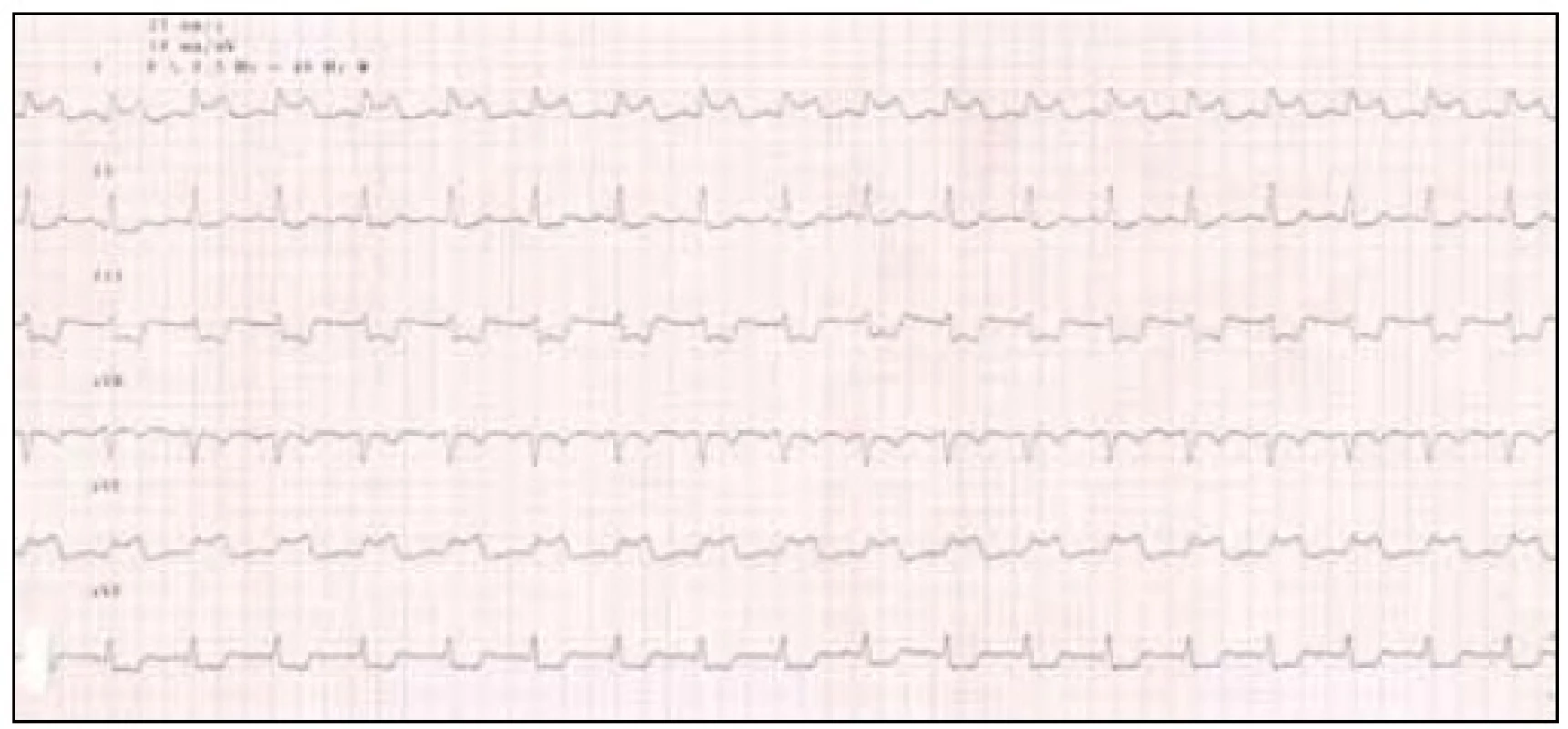
6. 12svodové EKG po ukončení hyperventilačního testu. 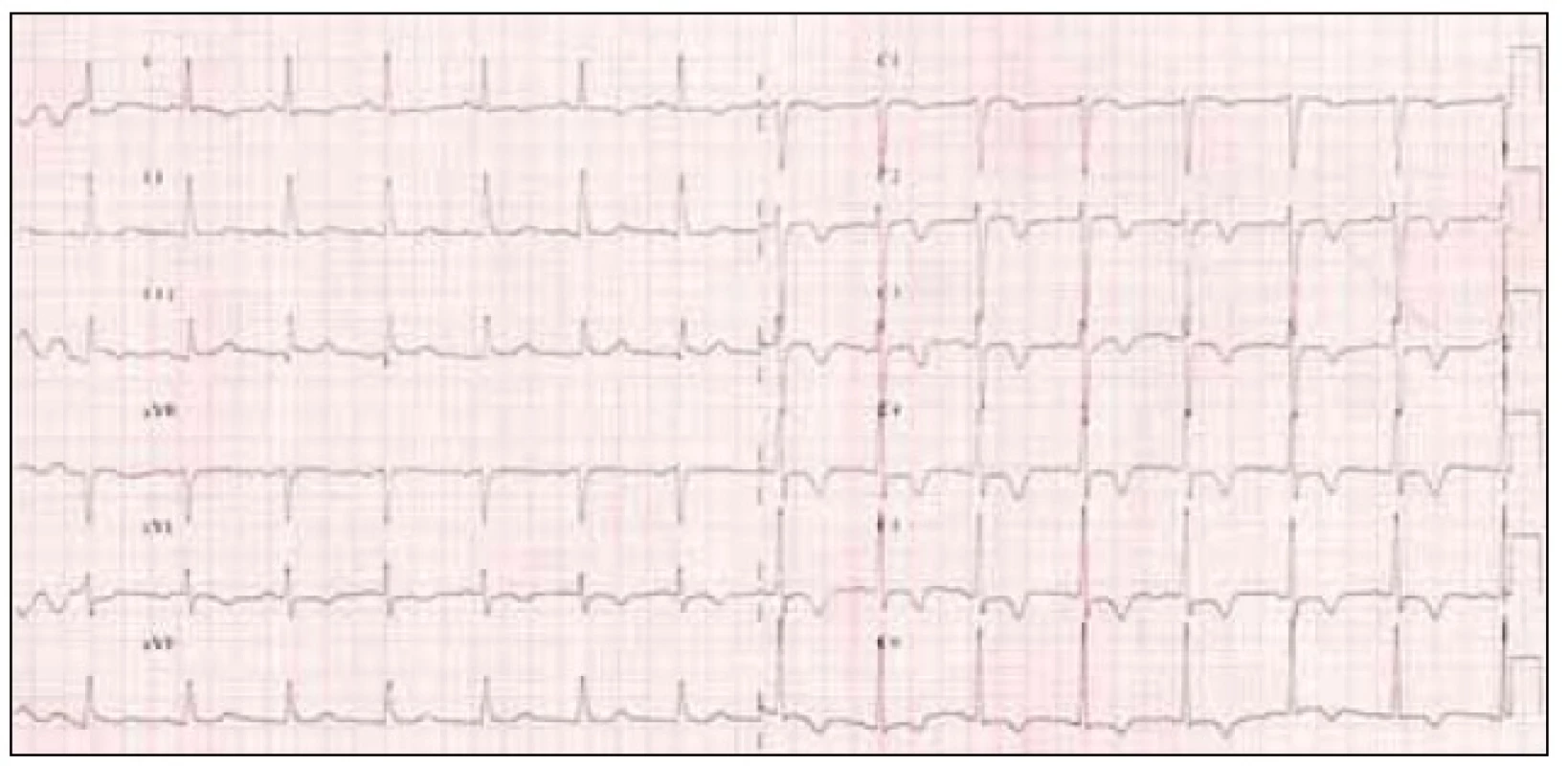
Do domácího ošetření pacient odešel s důslednou antianginózní terapií s vyloučením beta-blokátorů (kombinace amlodipin, isosorbid mononitrát, molsidomin, trimetazidin) a zůstal v naší dispenzární péči. Byl nasazen atorvastatin v dávce 40 mg/den s dosažením cílových hodnot lipidů požadovaných v sekundárně preventivním režimu ICHS. Za období 2 let sledování se u pacienta objevila 2 přechodná období s vyšší aktivitou onemocnění, což po dohodě s lékařem řešil častějším subliguálním užitím krátkodobého nitrátu a zvýšeným dávkováním antianginózních léčiv na maximálně tolerované dávky. V klidovém období nemoci pacient léky opět po dohodě s lékařem zredukoval a v současné době se cítí velmi dobře.
Diskuze
Problémem při diagnostice vazospastické anginy jsou správně stanovená indikační kritéria k zátěžovému hyperventilačnímu testu. Pokud k testu indikujeme pacienty s vyšší pravděpodobností onemocnění, můžeme očekávat jeho častější pozitivitu. Tím se současně zvyšuje spolehlivost testu, která se řídí tzv. Bayesovým teorémem. Ten obecně říká, že diagnostická spolehlivost testu je tím vyšší, čím vyšší je předtestová pravděpodobnost přítomnosti hledané choroby či znaku [27].
Zajímají nás tedy indikační kritéria, která mají dostatečnou váhu a zvyšují pravděpodobnost vazospastické anginy ve zkoumaném vzorku populace. V praxi je často jediným indikačním kritériem k hyperventilační echokardiografii pouze nevysvětlitelná bolest na hrudi s negativní koronarografií. Tento přístup však nezaručuje dostatečnou výtěžnost testu, jak uvedli Harding et al. Ve své studii aplikovali ergonovin u všech negativních za sebou jdoucích koronarografií. Jen u 4 % pacientů z celkového počtu 3 447 provokovali koronární vazospazmus. V praxi to znamenalo 96 pacientů ze 100, kteří byli zbytečně vystaveni intrakoronární aplikaci provokační látky, proti 4 pacientům s pozitivním testem. Výtěžnost testu byla u neselektovaného souboru pacientů nízká s nezanedbatelným rizikem intrakoronární aplikace farmaka [28].
Předtestovou pravděpodobnost onemocnění zvyšuje podrobná anamnéza potíží pacienta. Dle renomovaných autorů má anamnéza nejvyšší senzitivitu i specificitu a má být základem diagnostického algoritmu.
Na případu našeho pacienta vidíme anamnézu typických bolestí na hrudi provokovaných chladnějším prostředím při chůzi do práce, v ranních hodinách s typickou reakcí na nitroglycerin. Už jeho anamnesticky udávané potíže předpokládaly vysoký podíl funkční složky na ischemii myokardu, proto jsme pacienta nepodrobili klasické zátěžové ergometrii. Je sporné, jaký výsledek by prostá zátěžová ergometrie u našeho pacienta přinesla.
Anamnestické údaje jako přítomnost subklinických známek aterosklerózy na koronarografii, těžší arytmie jako AVB II.–III. stupně či komorové tachykardie v době bolesti nebo spazmus více cév v průběhu koronarografie jsme u našeho pacienta nezaznamenali [20,29].
Hyperventilační test navozuje alkalózu, která dráždí endotel a svalovou složku cévní stěny nutí ke spazmu. Samotný spazmus koronární cévy se může odrazit pouze v poruše kinetiky myokardu a nemusí dospět do stadia EKG změn. Hyperventilační echokardiografie je navíc test se silnější senzitivitou na ischemii myokardu, protože je v reálném čase sledována kinetika myokardu. To jsme dokumentovali u našeho pacienta, kdy byla jasně zřetelná porucha kinetiky v ischemií zasažené oblasti myokardu.
Hyperventilační test je navíc zajímavý tím, že účinek biochemických změn v organizmu přetrvává i po skončení testu, proto je pacient sledován i následných 6 klidových min po testu. U našeho pacienta jsme zaznamenali první změny ve smyslu ischemie ve 4. klidové minutě. Dle literárních zdrojů je právě 4. klidová minuta nejkritičtější minuta pro vznik koronárního spazmu.
Při indikaci k testu je třeba zohlednit aktivitu onemocnění v době plánovaného vyšetření. U našeho pacienta byla zřetelná vysoká aktivita onemocnění v době diagnostického testu. Projevila se zvýšenou četností anginózních potíží a delšími atakami, poslední protrahovaný spazmus koronární cévy u pacienta skončil infarktem myokardu. Už první pacientova hospitalizace souvisela s vazospastickou anginou pectoris. Protože pacient své potíže bagatelizoval a nedostavil se na doporučený provokační test, nebylo onemocnění včas diagnostikováno a adekvátně léčeno.
V průběhu samotné hyperventilační echokardiografie u našeho pacienta vidíme typický průběh ischemické kaskády v celé šíři od poruchy kinetiky levé komory, přes změny na EKG až po typickou bolest reagující na podání NTG. Porucha kinetiky byla zaznamenána až po přesunutí sondy do lepší pozice pro detekci změn kinetiky přední stěny, které nebyly patrné v parasternální projekci. Časový průběh testu byl také typický, 4. minuta klidové fáze testu je kritická s nejvyšším výskytem koronárních spazmů.
Od jasného průkazu onemocnění má výše zmíněný pacient v terapii obecně doporučovanou antianginózní léčbu s dobrým efektem na potíže a ošetřující lékař má možnost na potíže pacienta vhodným způsobem reagovat.
Na naší klinice provádíme průměrně 1 hyperventilační echokardiografii za měsíc. Konkrétně v roce 2009 to bylo 10 testů (všechny negativní), 12 testů v roce 2010 (1 pozitivní), 8 testů v roce 2011 (1 pozitivní), za rok 2012 dokumentujeme 2 testy (oba negativní). Jak dokumentujeme, s pozitivitou testu se setkáváme zřídka. Důvodem je nízký výskyt onemocnění v populaci západních zemí. Přesto považujeme hyperventilační echokardiografii za užitečný test patřící do diferenciální diagnostiky anginy pectoris.
Závěr
Hyperventilační echokardiografie je užitečný test k určení diagnózy vazospastické anginy pectoris. Základem diagnostiky zůstává anamnéza. Ostatní vyšetření používaná při diferenciální diagnóze bolesti na hrudi jsou cenná především svým negativním výsledkem. Správná diagnóza vazospastické anginy dává lékaři jistotu pro vedení terapie a pacientovi přináší zmírnění potíží.
MUDr. Markéta Kaletová
www.fnol.cz
e-mail: MKaletova@seznam.cz
Doručeno do redakce: 11. 4. 2012
Přijato po recenzi: 16. 6. 2012
Sources
1. Fedorco M, Skála T, Václavik J et al. Variantní (Prinzmetalova) angina pectoris jako méně častá příčina kardiální synkopy. Cor Vasa 2008; 50 : 348–351.
2. Skála T, Hutyra M, Galuszka J et al. Maligní arytmie u pacienta s variantní (Prinzmetalovou) anginou pectoris. Vnitř Lék 2007; 53 : 724–728.
3. Kawano H, Ogawa H. Endotelial function and coronary spastic angina. Intern Med 2005; 44 : 91–99.
4. Yasue H, Nakaqawa H, Itoh T et al. Coronary artery spasm – clinical features, diagnosis, pathogenesis and treatment. J Cardiol 2008; 51 : 2–17.
5. Yasue H, Omote S, Takizawa A et al. Coronary arterial spasm in ischemic heart disease and its pathogenesis. A review. Circ Res 1983; 52 (2 Pt 2): I147–I152.
6. Miwa K, Fujita M, Sasayama S. Recent insight into mechanisms, predisposing factors and racial differences of coronary vasospasm. Heart Vessels 2005; 20 : 1–7.
7. Onaka H, Hirota Y, Shimada S et al. Clinical observation of spontaneous anginal attacks and multivessel spasm in variant angina with normal coronary arteries: evaluation by 24-hour 12-lead electrocardiography with computer analysis. J Am Coll Cardiol 1996; 27 : 38–44.
8. Bělohlávek J, Horák J, Humhal J et al. Koronární spasmy. Cor Vasa 2009; 51 : 218–219.
9. Schroeder JS, Bolen JL, Quint RA et al. Provocation of coronary spasm with ergonovine maleate. New test with results in 57 patients undergoing coronary arteriography. Am J Cardiol 1977; 40 : 487–491.
10. Siegel W. The first provocative test for coronary artery spasm at the Cleveland Clinic. Am J Cardiol 2010; 105 : 1198–1199.
11. Miwa K, Fujita M, Ejiri M et al. Usefulness of intracoronary injection of acetylcholine as a provocative test for coronary artery spasm in patients with vasospastic angina. Hearth Vessels 1991; 6 : 96–101.
12. Sovová E, Lukl J, Číhalík Č. Vasospastická angina pectoris – patogeneza, diagnostika a léčba. Vnitř Lék 2005; 51 : 548–554.
13. Sueda S, Oshita A, Izoe Y et al. Potential risk caused by the lack of recognition of coronary spasm: analysis of the coronary spasm questionnaire in Japan. J Cardiol 2007; 49 : 83–90.
14. Sueda S, Hashimoto H, Ochi N et al. New protocol to detect coronary spastic angina without fixed stenosis. Jpn Heart J 2002; 43 : 307–317.
15. Sueda S, Fukuda H, Watanabe K et al. Usefulness of accelerated exercise following mild hyperventilation for the induction of coronary artery spasm: comparison with an acetylcholine Test. Chest 2001; 119 : 155–162.
16. Morales MA, Reisenhofer B, Rovai D et al. Hyperventilation-echocardiography test for the diagnosis of myocardial ischaemia at rest. Eur Hearth J 1993; 14 : 1088–1093.
17. Rasmussen K, Henningsen P. Provocative testing with prolonged hyperventilation and ergometrine in patients suspected of coronary artery spasm: a comparative study. Int J Cardiol 1987; 15 : 151–163.
18. Waters DD, Crean PA, Roy D et al. Problems related to the detection of myocardial ischemia caused by coronary vasospasm. Can J Cardiol 1986; Suppl A: 173A–179A.
19. Previtali M, Ardissino D, Barberis P et al. Hyperventilation and ergonovine tests in Prinzmetal’s variant angina pectoris in men. Am J Cardiol 1989; 63 : 17–20.
20. Nakao K, Ohgushi M, Yoshimura M et al. Hyperventilation as a specific test for diagnosis of coronary artery spasm. Am J Cardiol 1997; 80 : 545–549.
21. Cannon P, Braunwald E. Unstable Angina and Non-ST Elevation Myocardial Infarction. In: Zipes DP, Libby P, Braunwald E et al (eds). Braunwald’s heart disease. A textbook of cardiovascular medicine. Philadelphia: Elsevier Saunders 2005 : 1243–1279.
22. Khatri S, Webb JG, Carere RG et al. Stenting for coronary artery spasm. Catheter Cardiovasc Interv 2002; 56 : 16–20.
23. Jeong MH, Park JC, Rhew JY et al. Successful management of intractable coronary spasm with a coronary stent. Jpn Circ J 2000; 64 : 897–900.
24. Yasue H, Takizawa A, Nagao M et al. Long--term prognosis for patient with variant angina and influential factors. Circulation 1988; 78 : 1–9.
25. Bory M, Pierron F, Panagides D et al. Coronary artery spasm in patients with normal or near normal coronary arteries. Long-term follow-up of 277 patients. Eur Heart J 1996; 17 : 1015–1021.
26. Shimokawa H, Nagasawa K, Irie T et al. Clinical characteristics and long-term prognosis of patients with variant angina. A comparative study between western and Japanese populations. Int J Cardiol 1988; 18 : 331–349.
27. Hradec J, Bultas J, Želízko M. Stabilní angina pectoris. Doporučený diagnostický a léčebný postup České kardiologické společnosti. Cor Vas 2010; 52 : 543–561.
28. Harding MB, Leithe ME, Mark DB et al. Ergonovin maleat testing during cardiac catheterization: a 10-year perspective in 3,447 patients without significant coronary arterydisease or Prinzmetal’s variant angina. J Am Coll Cardiol 1993; 21 : 848.
29. Kimball BP, LiPreti V, Aldridge HE. Quantitative arteriographic responses to ergonovine provocation in subjects with atypical chest pain. Am J Cardiol 1989; 64 : 778–782.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2012 Issue 9-
All articles in this issue
- A comparison of two methods of long-term external ECG telemonitoring in patients after ablation for atrial fibrillation
- Regular exercise training decreases asymmetric dimethylarginine after kidney transplantation
- Superficial thrombophlebitis, unjustly underestimated disease – has the time come to change our view?
- Drug compliance – a pitfall of therapy of rheumatoid arthritis?
- Peripartal life-threatening hemorrhage – interdisciplinary consensus opinion
- Warning about risk of invasive infections in splenectomized patients. Experiences from University Hospital Brno, Czech Republic, in 2011
- Morbus Weil – a case study and principles
- Heart tumor manifesting as a sudden cardiac death
- Our experience in treatment of multicentric plasma-cell Castleman disease associated with vasculitis manifestations – case report and literature review
- Hyperventilation echocardiography in spastic angina pectoris diagnosing
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Superficial thrombophlebitis, unjustly underestimated disease – has the time come to change our view?
- Warning about risk of invasive infections in splenectomized patients. Experiences from University Hospital Brno, Czech Republic, in 2011
- Morbus Weil – a case study and principles
- Hyperventilation echocardiography in spastic angina pectoris diagnosing
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

