-
Medical journals
- Career
Prevalencia markerov poškodenia pečene u pacientov s metabolickými rizikovými faktormi
Authors: T. Koller; J. Kollerová; T. Hlavatý; M. Huorka; J. Payer
Authors‘ workplace: V. interná klinika Lekárskej fakulty UK a FNsP Bratislava, Slovenská republika, prednosta prof. MUDr. Juraj Payer, CSc.
Published in: Vnitř Lék 2010; 56(3): 183-189
Category: Original Contributions
Overview
Úvod:
Nealkoholová tuková choroba patrí medzi najčastejšie choroby pečene. Jej prevalencia u pacientov s metabolickými rizikovými faktormi (obezitou, diabetes 2. typu, hypertenziou, hypelipidémiou) bez doposiaľ poznanej choroby pečene nie je u nás úplne známa.Ciel:
Cieľom našej práce bolo preto stanoviť prevalenciu markerov poškodenia pečene (elevácia alanínaminotransferázy – ALT – alebo gamaglutamyltransferázy – GGT – nad normu a ultrasonografických znakov steatózy pečene) v sledovanej skupine pacientov s minimálne jedným metabolickým rizikovým faktorom, porovnať ju s kontrolnou skupinou pacientov bez rizikového faktora, preskúmať jej závislosť od počtu rizikových faktorov a identifikovať najsilnejšie asociované nezávislé prediktory.Metódy:
Pacienti s ostatnými poznanými chorobami pečene boli vylúčení. Z 482 pacientov bolo 429 v sledovanej skupine a 53 v kontrolnej skupine.Výsledky:
V sledovanej skupine sme zistili eleváciu ALT, GGT a znaky steatózy u 12,1, 29,9, 38,3 % pacientov v porovnaní s 5,7, 11,9 a 5,7 % v kontrolnej skupine. Rozdiely boli štatisticky signifikantne odlišné. So stúpajúcim počtom rizikových faktorov sme pozorovali aj stúpajúcu prevalenciu elevácie GGT a znakov steatózy pečene, ale nie ALT. V logistickej regresii bola jediným nezávislým prediktorom elevácie ALT obezita, prediktormi elevácie GGT boli diabetes 2. typu a ultrazvukové znaky steatózy pečene, znaky steatózy pečene boli nezávisle asociované s nadváhou a obezitou, diabetom 2. typu a hypertriacylglycerolémiou.Závery:
Markery poškodenia pečene majú klinický aj prognostický význam na hepatálne a kardiometabolické riziko, a preto navrhujeme ich v tejto skupine pacientov aktívne vyhľadávať.Kľúčové slová:
prevalencia – ALT – GGT – skríning – steatóza – obezita – hypertenzia – diabetes mellitusÚvod
Metabolické rizikové faktory ako obezita, artériová hypertenzia, diabetes 2. typu a poruchy metabolizmu tukov postihujú 20 – 40 % našej populácie [1]. V súčasnosti vieme, že tieto rizikové faktory vo vyššej miere ohrozujú pacientov kardiovaskulárnou morbiditou a mortalitou. Identifikovať ich prítomnosť je dnes základom pravidelných preventívnych opatrení. Už menej diskutovaná je skutočnosť, že metabolické rizikové faktory sú často spojené s eleváciou koncentrácie alanínaminotransferázy (ALT), gamaglutamyltransferázy (GGT) alebo s ultrazvukovými (USG) znakmi steatózy pečene, teda s celým spektrom nealkoholovej tukovej choroby pečene, ktoré siaha v histologickom obraze od čistej steatózy až po progredujúcu steatohepatitídu. Väčšina doposiaľ publikovaných prác udáva zvýšenú prevalenciu metabolických rizikových faktorov u pacientov so zistenou nealkoholovou tukovou chorobou pečene, teda už so zistenou léziou pečene [2]. Opačná situácia, aká je prevalencia doposiaľ nepoznanej asymptomatickej hepatálnej lézie u pacientov s metabolickými rizikovými faktormi, je u nás menej preskúmaná. Našim zámerom bolo zistiť, ako často môžeme u tejto skupiny pacientov očakávať markery hepatálneho poškodenia.
Ciele práce
- Na súbore pacientov s minimálne jedným metabolickým rizikovým faktorom, t.j. nadváhou/ obezitou, diabetom 2. typu, artériovou hypertenziou, hypertriacylglycerolémiou alebo nízkou koncentráciou cholesterolu v lipoproteínoch s vysokou denzitou (HDL cholesterolu) zistiť prevalenciu elevácie ALT a GGT nad normu ako aj ultrazvukových znakov steatózy pečene.
- Porovnať prevalenciu markerov poškodenia pečene s kontrolnou skupinou pacientov bez metabolického rizikového faktora.
- Zistiť, či so stúpajúcim počtom rizikových faktorov stúpa aj prevalencia markerov poškodenia pečene.
- Zistiť, ktoré metabolické rizikové faktory, klinické a biochemické parametre sú najsilnejšie a nezávisle asociované s markermi poškodenia pečene
Pacienti a metódy
Súbor sme selektovali z populácie 680 hospitalizovaných alebo ambulantne vyšetrených pacientov počas jedného kalendárneho roka. V sledovanom súbore sa jednalo o pacientov odoslaných na internú kliniku a jej ambulanciu, ktorá sa zaoberá metabolickými rizikovými faktormi, liečbou hypertenzie, diabetu 2. typu alebo porúch metabolizmu tukov ako aj liečbou obezity. Údaje boli prospektívne zaznamenávané. Vstupným kritériom do sledovaného súboru bola prítomnosť jedného alebo viacerých metabolickým rizikových faktorov (tab. 1) a vek od 18 do 80 rokov. Vylúčili sme tých pacientov, ktorí mali už známu chorobu pečene, ako napr. cirhózu, abúzus alkoholu, znaky infekcie vírusom hepatitídy B alebo hepatitídy C (pozitívny HBs antigén, alebo pozitívne anti HCV protilátky), pri podozrení na autoimúnitné poškodenie pečene (najmä podľa klinického obrazu a známej chronickej elevácie aminotransferáz a pozitivity autoprotilátok), vylúčili sme pacientov so známymi metabolickými chorobami pečene ako hemaochromatóza alebo Wilsonova choroba, pacientov so závažnými chorobami srdca, obličiek, malignitami, podozreniami na medikamentózne navodenú hepatopatiu, manifestnými poruchami funkcie štítnej žľazy alebo choledocholitiázou. Pacientov s abúzom alkoholu sme vylúčili na základe údajov od pacienta a z dostupných objektívnych údajov z dokumentácie alebo od príbuzných. V kontrolnej skupine boli najmä pacienti prichádzajúci na interné vyšetrenia pred plánovanými operáciami. Pacienti boli do nej zaradení vtedy, ak nemali žiaden metabolický rizikový faktor ani žiadne vylučovacie kritériá (tab. 1).
Table 1. Kritériá výberu pacientov do sledovaného a kontrolného súboru. 
U sledovaných pacientov sme zaznamenali antropometrické parametre (pohlavie, vek, telesnú výšku, hmotnosť), prítomnosť metabolických rizikových faktorov (diabetes mellitus 2. typu, resp. poruchy glukózovej tolerancie, prítomnosť artériovej hypertenzie, hladinu cholesterolu, HDL cholesterolu, triacylglycerolov – TAG, index telesnej masy – BMI) ako aj laboratórne parametre, ako počet trombocytov, stredný objem erytrocytu, glykémiu nalačno, bilirubín, aspartátaminotransferázu (AST), ALT, GGT, kreatinín, albumín. Ultrazvukovým (USG) vyšetrením brucha sme zaznamenali prítomnosť/ neprítomnosť znakov steatózy pečene. Za markery poškodenia pečene sme považovali: 1. prítomnosť USG znakov steatózy pečene, 2. eleváciu ALT nad normu, 3. eleváciu GGT nad normu. Biochemické parametre boli stanovené štandardnou ISCC metódou biochemickými analyzátormi, normy pre príslušné parametre sú uvedené v tabuľkách. Za ultrazvukové znaky steatózy pečene sme považovali hyperechogénny charakter pečene (svetlá pečeň), zvýšenú echogenicitu pečene v porovnaní s obličkami, rozmazaný, neostrý obraz ciev a hlboké zoslabenie signálu. Vyšetrenia boli vykonávané certifikovanými ultrasonografistami. Zber dát bol schválený lokálnou etickou komisiou.
Na štatistické spracovanie sme po-užili štatistický program MedCalc, pre každú priemernú hodnotu sme vypočítali priemer, štandardnú odchýlku a 95% interval spoľahlivosti (IS), pre porovnávanie kategorických premenných (prítomnosť alebo neprítomnosť faktora) sme použili χ2 test, pre porovnávanie skupín spojitých premenných sme použili dvojsmerný nepárový t-test. Pre porovnávanie spojitých premenných rozdelených podľa prítomnosti diskriminačného faktora sme použili jednosmerný ANOVA test. Na určenie relatívneho rizika sme použili multivariantnú logistickú regresiu. Za signifikantný rozdiel sme považovali pravdepodobnosť nulovej hypotézy menšiu ako 5 % (p < 0,05).
Výsledky
Z celkového počtu 680 vyšetrených pacientov sme pre prítomnosť vylučovacích kritérií vylúčili 198 pacientov a hodnotili sme 482 pacientov. Z nich bolo v sledovanej skupine 429 a v kontrolnej skupine 53 pacientov. Základnú charakteristiku oboch súborov uvádza tab. 2.
Table 2. Prehľadná štatistika kontrolného a sledovaného súboru pacientov a ich porovnanie. Normálne intervaly sú uvedené v zátvorkách. 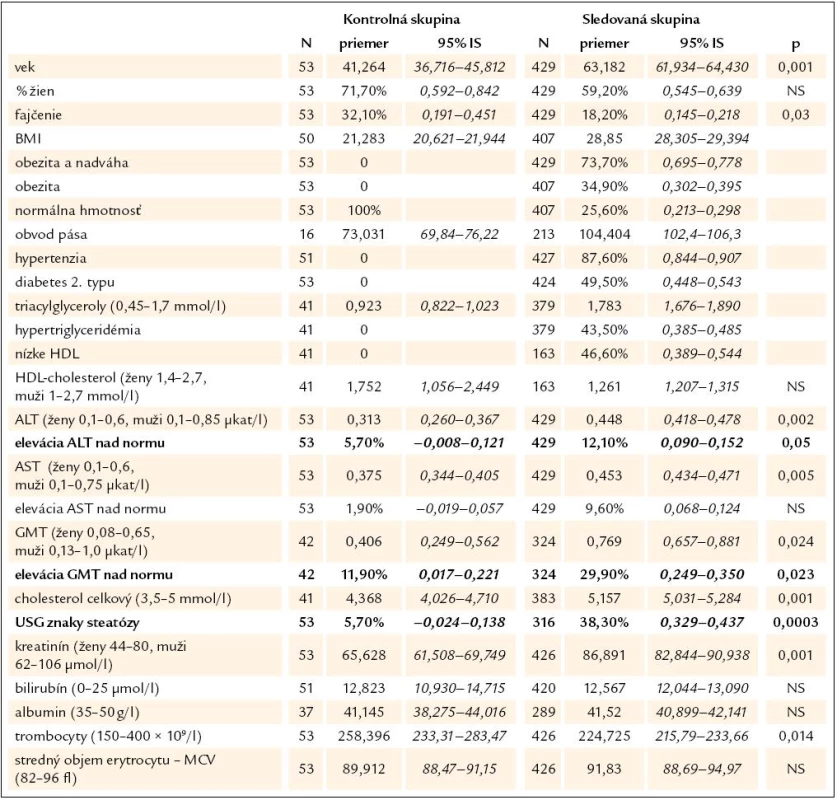
Výsledky porovnania prevalencie markerov poškodenia pečene medzi kontrolnou skupinou (bez metabolického rizikového faktora) a sledovanou skupinou (aspoň jeden metabolický rizikový faktor) sú v tab. 2 hrubšie vyznačené. Pacienti v sledovanej skupine mali signifikantne častejšiu eleváciu ALT (12,1 vs 5,7 %, p = 0,05), eleváciu GGT (29,9 vs 11,9 %, p = 0,023) a častejšie znaky steatózy pečene (38,3 vs 5,7 %, p = 0,0003).
Prevalenciu markerov hepatálneho poškodenia pre jednotlivé metabolické rizikové faktory zvlášť uvádza tab. 3.
Table 3. Prevalencia markerov poškodenia pečene podľa prítomnosti/ neprítomnosti jednotlivých metabolických rizikových faktorov v súbore 482 pacientov. 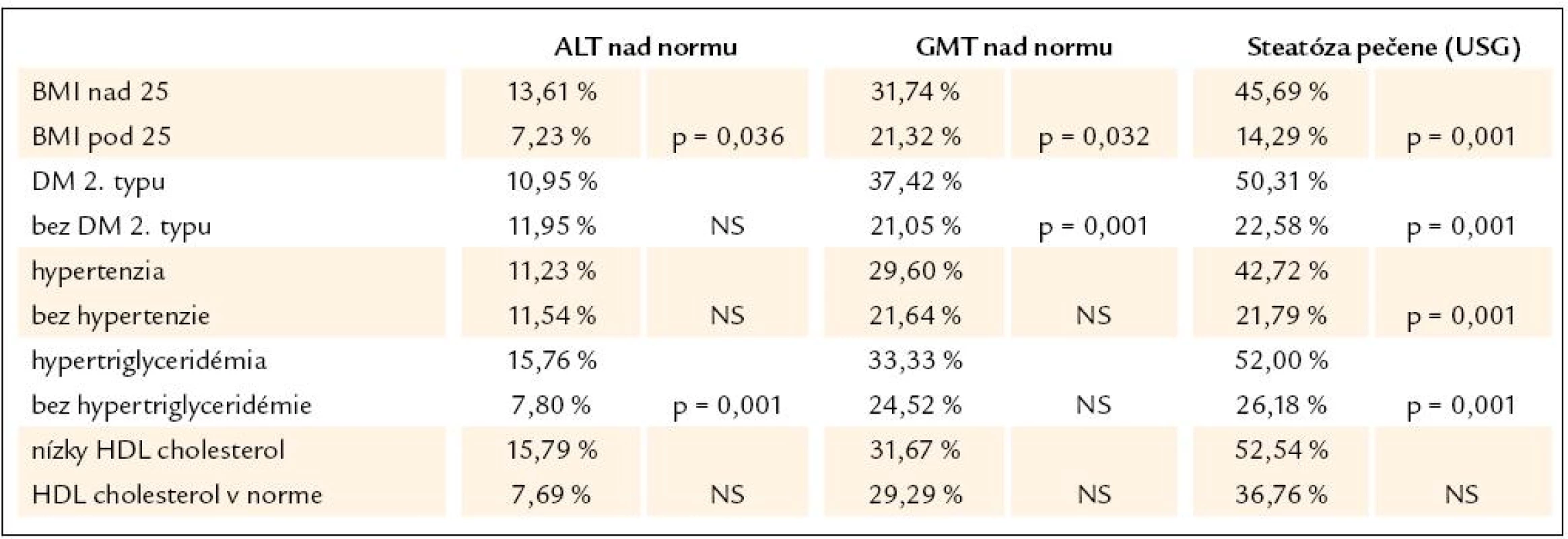
Sledovaný súbor sme ďalej rozdelili do 2 skupín podľa kompletnosti obrazu metabolického syndrómu podľa starších definícií (1 a 2 rizikové faktory ako tzv. inkompletný metabolický syndróm a 3 – 5 rizikových faktorov ako tzv. kompletný metabolický syndróm). Zistili sme, že pacienti s kompletným obrazom metabolického syndrómu (3 a viac rizikových faktorov) mali rovnakú prevalenciu elevácie ALT, zvýšenú prevalenciu elevácie GGT na hranici štatistickej signifikancie (25 vs 34,8 %, p = 0,055) a výrazne vyššiu prevalenciu znakov steatózy pečene (19,7 vs 54,4 %, p = 0,0001), bližšie viď tab. 4. Graf 1 zobrazuje prevalencie markerov poškodenia pečene v závislosti od rastúceho počtu metabolických rizikových faktorov. Zistili sme podobne, že prevalencia elevácie ALT sa s pribúdajúcim počtom rizikových faktorov nezvyšuje. Naopak, prevalencia elevácie GGT a znakov steatózy pečene štatisticky signifikantne narastá (test χ2 pre trend p = 0,0017 pre GGT a p = 0,001 pre steatózu pečene).
Table 4. Rozdelenie sledovaného súboru podľa počtu metabolických rizikových faktorov (1 až 2 vs 3 až 5). 
Graph 1. Prevalencia markerov poškodenia pečene v závislosti od počtu metabolických rizikových faktorov (χ2 test pre trend). 
Nakoniec sme identifikovali rizikové faktory, ktoré boli v našom súbore najsilnejšie asociované s markermi poškodenia pečene. Pacienti s eleváciou ALT mali signikantne vyššie BMI, ako aj vyššiu prevalenciu hypertriacylglycerolémie (koncentrácia triacylglycerolov – TAG > 1,7 mmol/ l) a znakov steatózy v porovnaní s pacientmi bez elevácie ALT. Pacienti s eleváciou GGT mali v porovnaní s pacientmi s normálnym GGT signifikantne vyššie BMI, prevalenciu diabetes 2. typu a znakov steatózy pečene ako aj vyššiu koncentráciu triacylglycerolov. Pacienti so znakmi steatózy pečene na USG mali signifikantne vyššiu prevalenciu všetkých rizikových faktorov (obezita, hypertenzia, diabetes, hypertriglyceridémia) s výnimkou nízkeho HDL cholesterolu. Po dosadení týchto kategorických premenných (prítomný alebo neprítomný) do multivariantnej logistickej regresnej analýzy sme zistili nasledovné: 1. elevácia ALT bola nezávisle a signifikantne asociovaná len s prítomnosťou BMI > 30 (odds ratio = 2,58, 95% IS 1,91 – 5,59, p = 0,0162) 2. elevácia GGT bola nezávisle asociovaná s prítomnosťou diabetes 2. typu (odds ratio = 1,84, 95% IS 1,05 – 3,23, p = 0,03) a znakmi steatózy pečene (odds ratio = 2,19, 95% IS 1,25 – 3,87, p = 0,0064). Znaky steatózy pečene boli nezávisle asociované s prítomnoťou BMI nad 25 (odds ratio = 3,5393, 95% IS 1,84 – 6,8), diabetom 2. typu (odds ratio = 2,3158, 95% IS 1,35 – 3,96) a hypertriacylglycerolémiou (odds ratio = 2,1902, 95% IS 1,31 – 3,65). Vek, pohlavie, fajčenie, sérový kreatinín ani ostatné sledované parametre neboli signifikantne asociované so žiadnym markerom poškodenia pečene.
Diskusia
Nealkoholová tuková choroba pečene je v súčasnosti najčastejšou príčinou elevácie ALT a GGT vo vyspelých krajinách [3,4]. Niektoré predpovede očakávajú, že steatohepatitída, ako jej súčasť, by mohla byť aj jednou z najčastejších príčin chronického zlyhávania pečene a hepatocelulárneho karcinómu [5]. V našej práci sme zistili, že markery nealkoholovej tukovej choroby pečene boli prítomné u signifikantného počtu pacientov s minimálne jedným metabolickým rizikovým faktorom. Eleváciu ALT sme pozorovali u 12,1 % pacientov, eleváciu GGT u 29,9 % pacientov a znaky steatózy pečene na USG vyšetrení u 38,3 % pacientov. Prevalencia elevácie ALT, GGT a znakov steatózy pečene bola signifikantne vyššia v skupine s metabolickými rizikovými faktormi v porovnaní s kontrolnou skupinou. So stúpajúcim počtom rizikových faktorov sme pozorovali aj stúpajúcu prevalenciu elevácie GGT a znakov steatózy pečene, ale nie ALT. Jediným nezávislým prediktorom elevácie ALT v našom súbore pacientov bola obezita, prediktormi elevácie GGT boli diabetes 2. typu a USG znaky steatózy pečene a znaky steatózy pečene boli nezávisle asociované s prítomnosťou obezity, nadváhy, diabetom 2. typu a s hypertriacylglycerolémiou.
V širokej populácii sa udáva výskyt elevácie ALT podľa databázy NHANES III (> 15 000 pacientov) po vylúčení pacientov s diabetes mellitus a konzumentov alkoholu na 2,8 %. Po započítaní pacientov s diabetom 2. typu a sprísnení prahu patologickej hodnoty ALT sa prevalenia elevácie ALT zvýšila na 5,5 %. Dve tretiny pacientov (65 %) s eleváciou ALT mali obezitu alebo nadváhu. Prítomnosť viacerých metabolických rizikových faktorov zvýšila pravdepodobnosť elevácie ALT asi päťnásobne [6]. V našej kontrolnej skupine pacientov sme zistili podobnú prevalenciu elevácie ALT (5,7 %), v sledovanej skupine však bola až 12,1 %, čo si vysvetľujeme práve vyššou prevalenciou metabolických rizikových faktorov. Pri analýze vplyvu jednotlivých rizikových faktorov je vidieť, že eleváciu ALT pozorujeme u približne 10 – 15 % pacientov. So stúpajúcim počtom metabolických rizikových faktorov sa však jej prevalencia nezvyšuje. Elevácia ALT koreluje so zápalovými zmenami v pečeni (najmä s balonizáciou hepatocytov) a dala by sa považovať aj za určitý marker steatohepatitídy. Takmer rovnaká prevalencia elevácie ALT napriek stúpajúcemu počtu rizikových faktorov by sa dala vysvetliť tak, že vznik steatohepatitídy je akoby daný už od prvých štádií tukovej choroby pečene, teda u menšiny pacientov pravdepodobne vzniká steatohepatitída od počiatku. To môže byť dané okrem inzulínovej rezistencie najmä vznikom oxidatívneho stresu, genetickou variabilitou a inými doposiaľ neznámymi faktormi. U väčšiny pacientov však tzv. čistá steatóza pečene zostane jedinou hepatálnou léziou a jej prevalencia sa zvyšuje s úplnosťou obrazu metabolického syndrómu. V počiatočných štádiách však nemusí byť na USG vyšetrení zistiteľná, preto jej skutočná prevalencia v našom súbore mohla byť podhodnotená. Treba však tiež pripomenúť, že elevácia ALT nemusí vždy znamenať prítomnosť steatohepatitídy v pečeni. Mohla by byť tiež vnímaná ako možný skorý marker inzulínovej rezistencie, čo dokazujú aj výsledky francúzskej kohorty DESIR na 1 656 mužov a 1 889 žien počas 3 rokov. Koncentrácia ALT pri vstupe bola signifikantne asociovaná s objavením sa metabolického syndrómu do 3 rokov. U žien bola táto asociácia zistená aj s koncentráciou GGT [7]. Dokonca aj vyššie hodnoty ALT ešte v rámci normálnych hodnôt (porovnaním extrémnych kvartylov) znamenajú pre pacientov 2,72násobné riziko vzniku diabetu 2. typu podľa 5ročnej prospektívnej štúdie u 3 500 starších mužov z Veľkej Británie [8]. Prevalencia steatohepatitídy však pochopiteľne nebola predmetom sledovania týchto štúdií a táto otázka zostáva zatiaľ otvorená.
Aj údaje z Framinghamskej štúdiena 3 451 sledovaných osôb počas 19 ro-kov potvrdzujú, že vyššia hodnota GGT (horný kvartyl) pri vstupe do štúdie bola signifikantným prediktorom vzniku metabolického syndrómu a zvyšovala riziko kardiovaskulárnychchorôb o 67 % a aj smrti [9]. Podobne ako aj hladina ALT, aj vyššia hladina GGT v rámci normálnych hodnôt je asociovaná s vyšším rizikom vzniku diabetu 2. typu, odds ratio = 3,68 aj po korekcii na inzulínovú rezistenciu [10]. Hladina GGT je teda asociovaná s objavením sa metabolického syndrómu a diabetu 2. typu. Čiastočne je vysvetliteľná a asociovaná s prítomnosťou inzulínovej rezistencie, ale nezávislá od ostatných pôsobiacich faktorov. Toto poznanie je dôležité v praxi. Izolovane zvýšené GGT sa často interpretuje ako poliekové alebo spôsobené konzumáciou alkoholu, čo nie je správne. Je často príčinou vysadenia indikovanej liečby hypolipidemikami alebo antihypertenzívami z obavy z možnej hepatotoxicity. Elevácia GGT asociovaná s metabolickými rizikovými faktormi však poukazuje na pravý opak, teda nutnosť intenzívnejšej liečby prítomných rizikových faktorov vrátane liečby medikamentóznej. V súčasnosti máme dostatok údajov aj o bezpečnosti liečby v tomto kontexte [11]. Samozrejmosťou je však dôkladné klinické zhodnotenie a vylúčenie ostatných možných príčin elevácie GGT.
USG vyšetrenie je jednoduchým, klinicky dostupným a relatívne spoľahlivým testom na zistenie steatózy pečene, ak sa jedná o steatózu pečene postihujúcu viac ako 30 % hepatocytov. Vyšetrenie však neodlíši čistú steatózu pečene od steatohepatitídy [12]. Prevalencia takto zistenej steatózy pečene sa v inak zdravej populácii pohybuje od 16 do 20 % [12], u pacientov s diabetom 2. typu až na úrovni 50 % [13]. Podobnú prevalenciu sme dokázali aj v našom súbore pacientov. V literatúre existuje množstvo dôkazov o tom, že pacienti so steatózou pečene zistenou neinvazívnymi vyšetreniami majú kompletnejší obraz metabolického syndrómu a vyššie hladiny vysoko senzitívneho C reaktívneho proteínu, citlivého markera kardiovaskulárneho rizika [14]. Diabetici so steatózou pečene majú signifikantne častejší výskyt ischemickej choroby srdca, náhlej cievnej mozgovej príhody a periférnych cievnych ochorení v porovnaní s diabetikmi bez steatózy [15]. V práci sledujúcej 1 637 japonských mužov bolo kardiovaskulárne riziko dokonca ešte tesnejšie asociované so steatózou pečene nad rámec metabolických rizikových faktorov [16].
V sledovanom súbore pacientov sme nevedeli rozlíšiť prítomnosť steatohepatitídy od čistej steatózy pečene, preto používame terminológiu nealkoholovej tukovej choroby pečene (anglicky nonalcoholic fatty liver disease – NAFLD), ktorá obe tieto patologické lézie zastrešuje a naše zistenia sa týkajú súčtu prevalencie steatózy a steatohepatitídy. Údaje o počte pacientov z nášho súboru, ktorí následne absolvovali biopsiu pečene nemáme v súčasnosti k dispozícii.
Naše pozorovania sme uskutočnili na súbore pacientov s minimálne jedným metabolickým rizikovým faktorom. Jedná sa o súbor pacientov, v ktorom je prevalencia týchto rizikových faktorov vyššia ako v zdravej populácii, a preto naše pozorovania nemôžeme extrapolovať ako epidemiologické. Na druhej strane, čo do veku a morbidity sa jedná o reprezentatívnu skupinu pacientov na interných ambulanciách a oddeleniach v bežnej praxi, ku ktorých manažmentu denne zaujímame stanoviská. Limitáciou našej práce je skutočnosť, že množstvo pacientov nemalo zaznamenaný obvod pása. Z týchto dôvodov nepoužívame terminológiu metabolického syndrómu s výnimkou tab. 4, kde je použitá schéma starého rozdelenia metabolického syndrómu podľa počtu komponentov na 1 až 2 a 3 a viac. Taktiež neboli úplné údaje o koncentrácii HDL cholesterolu, preto sú závery týkajúce sa tohto rizikového faktora rezervované. Napriek uvedenému sa jedná o viac menej podobnú populáciu pacientov, keďže ostatné nami sledované rizikové faktory sú totožné s komponentami metabolického syndrómu.
Naša práca napriek svojim obmedzeniam upozorňuje na skutočnosť, žepacienti s metabolickými rizikovýmifaktormi majú často nepoznanú asymp-tomatickú chorobu pečene. Tá nie je len ďalším ukazovateľom inak ľahko zistiteľných metabolických rizikových faktorov, ale v súčasnosti exituje veľké množstvo dôkazov o tom, že jej rozpoznanie má klinický a prognostický význam. Znamená pre pacientov dve možné pridané riziká. Prvým je riziko progresívneho ochorenia pečene, teda riziko steatohepatitídy a signifikantnej fibrózy až hepatocelulárneho karcinómu [17]. Toto riziko je však možné odhaliť len ďalšími vyšetreniami, ako je biopsia pečene, čo je vyšetrenie invazívne a v širokej populácii nerealizovateľné. Sľubne sa však v tejto indikácii vyvíjajú tzv. neinvazívne markery steatohepatitídy a fibrózy pečene ako napr. stanovenie cytokeratínov, elastografia, fibrotest, nashtest a mnoho ďalších [18]. Druhým rizikom prítomnosti markerov poškodenia pečene je zvýšené riziko progresie samotných metabolických odchýliek do vývoja pokročilejšieho obrazu metabolického syndrómu, k vývoju diabetes 2. typu a kardiovaskulárnych komplikácií [19]. Z týchto dôvodov preto navrhujeme, že je namieste vyhľadávať markery poškodenia pečene aj u pacientov s metabolickými rizikovými faktormi a ich prítomnosť správne interpretovať, čo by malo vyústiť do adaptovaného manažmentu tejto skupiny pacientov.
MU Dr. Tomáš Koller, PhD.
www.nspr.sk
e-mail: koller.tomas@gmail.comDoručeno do redakce: 26. 10. 2009
Přijato po recenzi: 28. 12. 2009
Sources
1. Mokáň M, Galajda P, Prídavková D et al. Prevalence of diabetes mellitus and metabolic syndrome in Slovakia. Diabetes Res Clin Pract 2008; 81 : 238 – 242.
2. Marchesini G, Bugianesi E, Forlani G et al. Nonalcoholic fatty liver, steatohepatitis, and the metabolic syndrome. Hepatology 2003; 37 : 917 – 923.
3. Hůlek P, Dresslerová I. Metabolický syndrom a játra (NAFLD/ NASH). Vnitř Lék 2009; 55 : 646 – 649.
4. Koller T. Diagnostika a manažment pacientov s nealkoholovou tukovou chorobou pečene. Čes Slov Gastroenterol Hepatol 2007; 61 : 96 – 102.
5. Argo CK, Caldwell SH. Epidemiology and natural history of non‑alcoholic steatohepatitis. Clin Liver Dis 2009; 13 : 511 – 531.
6. Ruhl CE, Everhart JE. Determinants of the association of overweight with elevated serum alanine aminotransferase activity in the United States. Gastroenterology 2003; 124 : 71 – 79.
7. André P, Balkau B, Vol S et al. DESIR Study Group. Gamma - glutamyltransferase activity and development of the metabolic syndrome. (International Diabetes Federation Definition) in middle - aged men and women: Data from the Epidemiological Study on the Insulin Resistance Syndrome (DESIR) cohort. Diabetes Care 2007; 30 : 2355 – 2361.
8. Wannamethee SG, Shaper AG, Lennon L et al. Hepatic enzymes, the metabolic syndrome, and the risk of type 2 diabetes in older men. Diabetes Care 2005; 12 : 2913 – 2918.
9. Lee DS, Evans JC, Robins SJ et al. Gammaglutamyl transferase and metabolic syndrome, cardiovascular disease, and mortality risk: the Framingham Heart Study. Arterioscler Thromb Vasc Biol 2007; 27 : 127 – 133.
10. Kang YH, Min HK, Son SM et al. The association of serum gamma glutamyltransferase with components of the metabolic syndrome in the Korean adults. Diabetes Res Clin Pract 2007; 77 : 306 – 313.
11. Browning JD. Statins and hepatic steatosis: perspectives from the Dallas Heart Study. Hepatology 2006; 44 : 466 – 471.
12. Sanyal AJ. American Gastroenterological Association. AGA technical review on nonalcoholic fatty liver disease. Gastroenterology 2002; 123 : 1705 – 1725.
13. Gupte P, Amarapurkar D, Agal S et al. Non - alcoholic steatohepatitis in type 2 diabetes mellitus. J Gastroenterol Hepatol 2004; 19 : 854 – 858.
14. Kogiso T, Moriyoshi Y, Nagahara H. Clinical significance of fatty liver associated with metabolic syndrome. Hepatol Res 2007; 37 : 711 – 721.
15. Targher G, Bertolini L, Rodella S et al. Non-alcoholic fatty liver disease is independently associated with an increased incidence of cardiovascular events in type 2 diabetic patients. Diabetes Care 2007; 30 : 2119 – 2121.
16. Hamaguchi M, Kojima T, Takeda N et al. Nonalcoholic fatty liver disease is a novel predictor of cardiovascular disease. World J Gastroenterol 2007; 13 : 1579 – 1584.
17. Siegel AB, Zhu AX. Metabolic syndrome and hepatocellular carcinoma: two growing epidemics with a potential link. Cancer 2009; 115 : 5651 – 5661.
18. Angulo P. Noninvasive assessment of fibrosis and steatosis in NASH and ASH. Gastroenterol Clin Biol 2009; 33 : 940 – 948.
19. Vuppalanchi R, Chalasani N. Nonalcoholic fatty liver disease and nonalcoholic steatohepatitis: Selected practical issues in their evaluation and management. Hepatology 2009; 49 : 306 – 317.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2010 Issue 3-
All articles in this issue
- Nealkoholová steatóza a steatohepatitida – editorial
- Léčba dospělých pacientů s akutní lymfoblastickou leukemií dle protokolu GMALL 07/ 2003 a její výsledky – první zkušenosti v České republice
- Prevalencia markerov poškodenia pečene u pacientov s metabolickými rizikovými faktormi
- Léčba AL‑ amyloidózy – výsledky jednoho pracoviště a přehled publikovaných zkušeností s novými léky (bortezomibem, thalidomidem a lenalidomidem) u AL‑ amyloidózy
- Kombinační léčba hypertenze v běžné klinické praxi. Výsledky studie KOHYBA
- Příspěvek k diferenciální diagnostice chronických břišních bolestí
- Myokardiální dysfunkce v sepsi – charakteristika a patogenetické mechanizmy
- Myokardiální dysfunkce v sepsi – diagnostika a terapie
- Kardiovaskulárne následky po transplantácii kmeňových krvotvorných buniek
- Více než 10 let trvající kompletní remise monoklonální gamapatie nejistého významu a vymizení nefrotického syndromu vzniklého na podkladně light chain deposition disease po léčbě vinkristinem, adriamycinem a vysokými dávkami dexametazonu (VAD)
- Pretrvávajúce symptómy, diastolická dysfunkcia a nízka koronárna rezerva u pacientky po úspešnej korekcii rekoarktácie aorty
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Příspěvek k diferenciální diagnostice chronických břišních bolestí
- Pretrvávajúce symptómy, diastolická dysfunkcia a nízka koronárna rezerva u pacientky po úspešnej korekcii rekoarktácie aorty
- Léčba dospělých pacientů s akutní lymfoblastickou leukemií dle protokolu GMALL 07/ 2003 a její výsledky – první zkušenosti v České republice
- Nealkoholová steatóza a steatohepatitida – editorial
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

