-
Medical journals
- Career
Akutní infarkt myokardu u pacienta s anamnézou infekční endokarditidy
Authors: A. Mažárová 1; D. Marek 1; E. Kociánová 1; T. Mráz 1; M. Sluka 1; P. Němec 2; J. Lukl 1
Authors‘ workplace: I. interní klinika Lékařské fakulty UP a FN, Olomouc, přednosta prof. MUDr. Jan Lukl, CSc. 1; Kardiochirurgická klinika Lékařské fakulty UP a FN, Olomouc, přednosta doc. MUDr. Petr Němec, CSc. 2
Published in: Vnitř Lék 2005; 51(1): 93-96
Category: Case Reports
Overview
K predispozičním faktorům embolizace do koronární arterie patří chlopenní vady a stavy po jejich náhradách, kardiomyopatie, chronická fibrilace síní, syfilitické nebo aterosklerotické aortální léze, intrakardiální tromby a tumory. V našem sdělení předkládáme případ mladého muže s embolizačním infarktem myokardu. Zdrojem embolizace byla dvojcípá aortální chlopeň, která byla po prodělané endokarditidě degenerativně změněná.
Klíčová slova:
akutní infarkt myokardu – infekční endokarditida – systémová embolizace – dvojcípá aortální chlopeňÚvod
Akutní infarkt myokardu (AIM) je více než v 90 % podmíněn okluzivním trombem ve věnčité tepně. Podkladem okluzivního trombu je v 80 % nestabilní ateromatózní plát. Okluzivní trombus může výjimečně vzniknout i v koronární tepně bez zřetelného ateromatózního poškození. Předpokladem je protrahovaný spazmus, který způsobí mikrofisuraci endotelu a následně uzavírající trombózu, která se během několika dní spontánně rozpustí. AIM může vzniknout i netrombotickým uzávěrem – edémem plátu, krvácením do plátu, traumatem. K uzávěru mohou vést i vaskulitidy [6]. V této kazuistice popisujeme infarkt vzniklý embolizací do koronárního řečiště.
Popis případu
40letý pacient byl přijat na naši kliniku s více než 12hodinovou anamnézou dechové nedostatečnosti a tlaku v zádech. Potíže začaly při sportování (fotbal), a v době, kdy se pacient dostavil na naší příjmovou ambulanci, už odeznívaly.
Osobní anamnéza zahrnuje infekční endokarditidu (IE) dvojcípé aortální chlopně, pro kterou byl u nás hospitalizován před 9 měsíci. Tenkrát byly echokardiograficky popsané 2mm čerstvé vegetace na zhrubělých cípech aortální chlopně se středně významnou regurgitací (obr. 1, 2). Ejekční frakce levé komory nebyla alterována (60 %). Jako etiologické agens bylo identifikováno Cardiobacterium hominis a pacient byl přeléčen antibiotiky dle kultivace (14 dnů Gentamycin + Unasyn i.v., 14 dnů Unasyn i.v. a dalších 14 dnů Unasyn tbl.). Antibiotická léčba byla ukončena před 7,5 měsíci. V době propuštění se při kontrolním echokardiografickém vyšetření aortální chlopeň jevila jako velmi zhrubělá, především v předním cípu, kde byl popisován až hyperechogenní konvolut. Drobné, starší 2mm vegetace přetrvávaly. Aortální regurgitace byla hodnocena jako středně významná. Laboratorní kontrola prokázala pokles zánětlivých ukazatelů. Po propuštění absolvoval pacient pravidelné návštěvy v kardiologické ambulanci spolu s echokardiografickými kontrolami. Poslední echokardiografický nález asi 3 měsíce po propuštění byl stacionární, bez nálezu čerstvých vegetací.
Obr. 1 a 2. Echokardiografický obraz akutní infekční endokarditidy dvojcípé aortální chlopně. 
Šipky označují vegetace v podélném a příčném řezu chlopně. Fyzikální vyšetření při přijetí: TK 120/80 mm Hg, TF 80/min reg, TT 36,6 °C, systolicko - diastolický šelest nad aortální chlopní 2/6 bez propagace.
EKG: Na EKG záznamu při přijetí dominovaly ST elevace, pseudonegativní T-vlny a vlny U ve svodech V3–V6, amputace R ve svodech V2–V4. Q ve III. svodu a q v aVF svodu odpovídající hrotové lokalizaci IM (obr. 3).
Obr. 3A. EKG-křivka z první hospitalizace (před IM). 
Obr. 3B. EKG-křivka z druhé hospitalizace. 
ST elevace, pseudonegativní T a vlna U ve svodech V3–V6, amputace R ve svodech V2–V4, Q ve III. svodu, q ve svodu aVF. Laboratoř: Laboratorní hodnoty byly zvýšeny pro troponin I – 54,9 μg/l (norma 0–0,5 μg/l), AST – 5,24 μkat/l (norma 0–0,94 μkat/l), CRP při přijetí 3,1 mg/l, za 3 dny 19,1 mg/l, za 5 dní 9,4 mg/l (norma 0–10 mg/l). Hemokultury byly opakovaně negativní. Ostatní parametry – krevní obraz, sedimentace a základní biochemie byly v normě.
Koronarografické vyšetření: Koronarografie odhalila velmi dobře ohraničené projasnění ve středním segmentu RIA, kde byla tepna s kalibrem do 1,5 mm s průtokem do periferie TIMI 3. Na ostatních věnčitých tepnách se neprokázala žádná patologie (obr. 4). Byla indikována transezofageální echokardiografie (TEE) k vyloučení recidivy IE.
Image 1. Koronarografický nález. 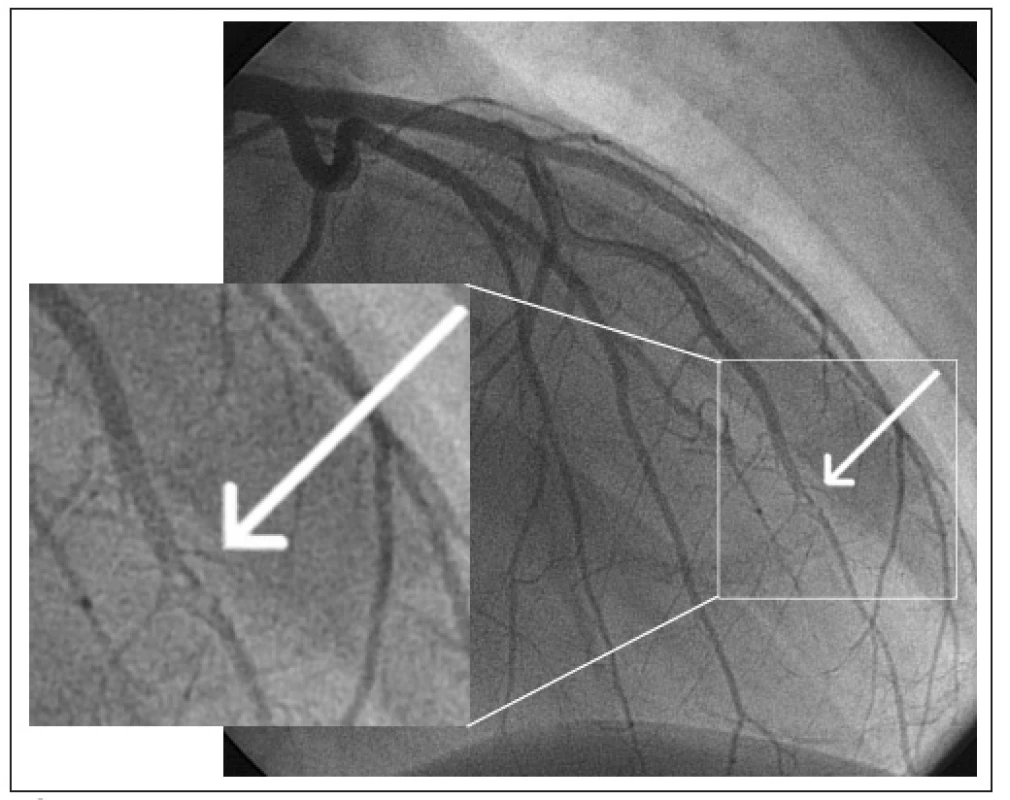
Šipka označuje okluzi RIA ve středním segmentu. TEE: V echokardiografickém nálezu dominoval rigidní nehomogenní srůst cípů dvojcípé aortální chlopně jako struktura velikosti 3 × 8 mm prominující do aorty. Po zavření chlopně byla zřetelná starší organizovaná vegetace prominující pod chlopeň (obr. 5). Jednoznačně čerstvé apozice nebyly nalezeny. Regurgitace na aortální chlopni byla určena jako významná, podél předního cípu mitrální chlopně až do 3/4 levé komory. Na levé komoře byl nález drobné akinezy hrotu, která neovlivnila celkovou ejekční frakci (60 %).
Image 2. TEE obraz reziduální organizované hmoty po infekční endokarditidě na aortální chlopni, prominující pod chlopeň. 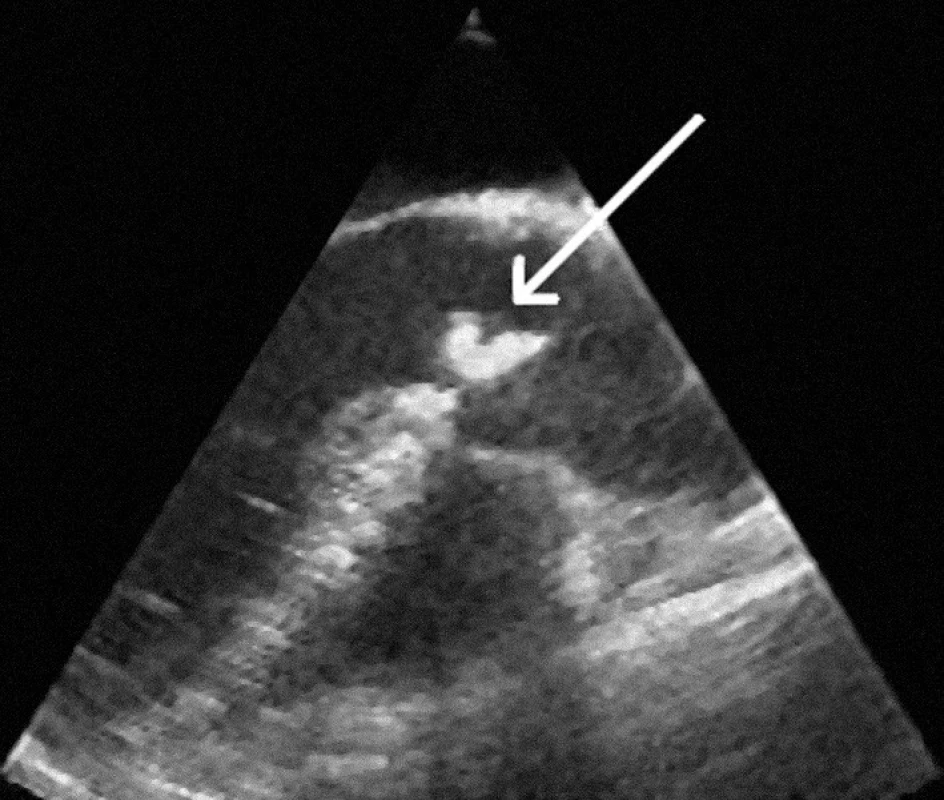
Diagnostický závěr: Stanovili jsme diagnózu AIM embolizační etiologie. Zdrojem embolizace byla dvojcípá aortální chlopeň, která byla po prodělané endokarditidě degenerativně změněná.
Průběh: Pacient byl přeléčen Augmentinem a nízkomolekulárním heparinem (LMWH). Během celé naší hospitalizace se stav pacienta nezhoršil, potíže již nerecidivovaly. S odstupem týdne byl stabilizovaný nemocný předán na kardiochirurgickou kliniku, kde byla provedena náhrada aortální chlopně mechanickou protézou. Makroskopicky byla chlopeň dvojcípá, okraje se jevily významně poškozené proběhlým infekčním procesem, vegetace byly malé, zhojené. Histologické vyšetření chlopně nebylo provedeno. Echokardiografický nález po operaci prokázal pouze stopovou regurgitaci středem náhrady, která jevila dobrou mechanickou funkci.
Diskuse
Mezi predispoziční faktory koronární embolizace patří chlopenní vady, stavy po náhradách chlopní, endokarditidy, kardiomyopatie, chronická fibrilace síní, syfilitické nebo aterosklerotické aortální léze, intrakardiální tromby a tumory a také kalcifikované embolizace u aortálních stenóz [2,4,5].
K podezření na embolizační IM nás v našem případě vedla již osobní anamnéza, kde figuruje prodělaná IE dvoucípé aortální chlopně, která je po zánětu degenerativně změněná s protrudujícími kalcifikacemi a s pravděpodobnou nasedající starší organizovanou vegetací. Dle dostupných studií se systémová embolizace vyskytuje u 22–50 % všech endokarditid a nejčastěji zahrnuje CNS. Uvádí se, že u pacientů po zahájení antibiotické léčby je podíl embolizací kolem 12,9 % a většina z nich se vyskytne do 2 týdnů od zahájení antibiotické terapie [7]. U našeho pacienta se embolizační příhoda objevila až po půl roce od stanovení diagnózy IE, což lze vysvětlit buď nevyléčenými vegetacemi (selhání stabilizace vegetací) [1] nebo embolizací reziduálního neinfekčního materiálu. Druhou možnost považujeme za pravděpodobnější, i když echokardiograficky nebylo snadné rozlišit organické změny na cípech chlopně od starší vegetace, ale nedošlo k vzestupu ukazatelů zánětu (mírný vzestup CRP 3. den po přijetí je podmíněn prodělaným IM).
Dalším vodítkem k diagnóze embolizačního IM byl relativně nízký věk pacienta. Vyšší záchyt u mladých lidí je vysvětlován menším počtem kolaterál ve srovnání se staršími nemocnými, u kterých pak manifestace IM nemusí být tak markantní a často se ani nediagnostikuje [3]. Embolizační etiologii IM v našem případě napovídá i koronarografické vyšetření. Zatímco u klasických IM má trombus v koronární tepně obláčkovitý, neostře ohraničený charakter, při embolu je projasnění ve věnčité tepně ostře ohraničené. Pro embolizaci svědčí i negativní nález na ostatních koronárních tepnách. Embolizace do levé koronární tepny (ACS) jsou častější než do pravé koronární tepny (ACD), přibližně 3 : 1 [3], což odpovídá i našemu případu. Příčina je pravděpodobně v menším kalibru ACD a v jejím pravoúhlém odstupu. Většina odborníků se shoduje v tom, že embolus v ACS při její brzké bifurkaci s následným zmenšením kalibru tepny obturuje krevní přítok do větší části myokardu než embolus v ACD, kde se dostane do distálnější části věnčité tepny a ischemií postižený okrsek myokardu není tak velký. Proto jsou embolizace do ACS klinicky markantnější [3].
Vzhledem k tomu, že pacient byl při přijetí již bez potíží, tepna byla gracilní a zpoždění od začátku klinických potíží bylo více než 12 hodin, stav byl řešen konzervativně LMWH jako součást zajišťovací terapie. Přestože nedošlo k vzestupu ukazatelů zánětu, pacient byl přeléčen antibiotiky, protože TEE nedokáže vyloučit přítomnost vegetací na 100 % a výsledek hemokultur je k dispozici až za 2 dny. Byla indikována náhrada aortální chlopně, i když regurgitace na chlopni nesplňovala kritéria k operaci. Je ale velmi pravděpodobné, že časem by k indikaci dospěla (aortální regurgitace asi za 5 měsíců od poslední echokardiografické kontroly evidentně progredovala ze středně významné na významnou) a nedá se vyloučit riziko dalších embolizací, protože emboligenní materiál byl na chlopni jistě přítomen.
Závěrem lze konstatovat, že embolizační IM by měl být zvažován v diferenciální diagnóze u mladých lidí s bolestí na hrudi, a to nejenom pokud mají v anamnéze chlopenní vadu, náhradu chlopně, nebo mají rizikové faktory pro vznik intrakardiálních trombů, ale i po úspěšné terapii IE. I když faktem je, že embolizace neinfekčního materiálu, pocházejícího z organických změn na chlopni, je raritní na rozdíl od embolizace z nedoléčené vegetace.
MUDr. Andrea Mažárová
www.fnol.cz
e-mail: mazarova@hotmail.com
Doručeno do redakce: 11. 8. 2003
Přijato po recenzi: 3. 3. 2004
Sources
1. Bayer AS, Bolger AF, Taubert KA et al. Diagnosis and management of infective endocarditis and its complications. Circulation 1998; 25(98): 2936–2948.
2. Lukl J, Smyslová O. Embolie do kmene levé věnčité tepny vedoucí k čerstvému srdečnímu infarktu a smrti u nemocné s mitrální vadou. Vnitř Lék 1984; 30(3): 284–291.
3. Molpus JL, Nadkarni M. Massive embolicmyocardial infarction in a teenager. Pediatric Emergency Care 2002; 2(18): 101–104.
4. Prizel KR, Hutchins GM, Bulkley BH. Coronary artery embolism and myocardial infarction. Annals of Int Med (abst.) 1978; 2(88): 155–161.
5. Salka S, Almassi GH, Leitschuh ML. Spontaneous coronary artery embolus associated with calcific aortic stenosis. Chest (abst.) 1994; 4(105): 1289–1290.
6. Štejfa M et al. Kardiologie. 2. vyd. Praha: Grada 1998 : 306–307.
7. Vilacosta I, Graupner C, Román JAS et al. Risk of embolisation after institution of antibiotic therapy for infective endocarditis. JACC 2002; 9(39): 1489–1495.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2005 Issue 1-
All articles in this issue
- Odkaz sira Williama Oslera
- Myelodysplastický syndrom v novém tisíciletí. Jak klasifikovat a jak léčit nemocné?
- Efekt a tolerancia kombinovanej liečby fludarabinom s cyklofosfamidom u chorých s chronickou lymfocytovou leukémiou
- Naše zkušenosti s novou organizací péče o nemocné s akutním krvácením do horní části trávicího traktu
- Silový trénink u nemocných po akutním infarktu myokardu se sníženou ejekční frakcí levé komory srdeční
- Úvod do problematiky metabolického syndromu
- Metabolický syndrom a sympatický nervový systém: je obstrukční spánková apnoe klíčem k pochopení?
- Diabetes mellitus a metabolický syndrom
- Hypertenze jako součást metabolického syndromu
- Obezita a metabolický syndrom
- Dyslipidemie u metabolického syndromu
- Hypertenze a hyperurikemie
- Role pohybové léčby a tělesné zdatnosti v prevenci a léčbě metabolického syndromu
- Akutní infarkt myokardu u pacienta s anamnézou infekční endokarditidy
- Extramedulární plazmocytom štítné žlázy - vzácná příčina solitární uzlové strumy s hypertyreózou
- Jaterní postižení při deficitu alfa−1−antitrypsinu
- Akutní myokarditida manifestující se obrazem transmurálního infarktu myokardu provázená akutním renálním selháním
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Jaterní postižení při deficitu alfa−1−antitrypsinu
- Myelodysplastický syndrom v novém tisíciletí. Jak klasifikovat a jak léčit nemocné?
- Hypertenze a hyperurikemie
- Extramedulární plazmocytom štítné žlázy - vzácná příčina solitární uzlové strumy s hypertyreózou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


