-
Medical journals
- Career
Antikoagulační léčba ve stáří
Authors: J. Chlumský
Published in: Geriatrie a Gerontologie 2016, 5, č. 4: 217-222
Category: Review Article
Overview
Riziko tromboembolie se zvyšuje s věkem, zároveň ale roste riziko krvácení. Z důvodu bezpečnosti antikoagulační léčby musíme u starších nemocných brát v úvahu odlišnou farmakokinetiku léků, častou přítomnost ledvinného selhávání, přítomnost přidružených chorob a současně užívaných léků. Warfarin je nejčastěji užívaným lékem pro tromboembolickou nemoc, jeho užívání je ale omezeno nutností titrace dávky a úzkého terapeutického okna. Nová antikoagulancia jsou velmi slibnou skupinou léků, které postupně nahrazují léčbu warfarinem. Zatím je tato léčba omezena pro některé skupiny specialistů. V současnosti je dabigatran, rivaroxaban a apixaban indikován u nemocných s fibrilací síní, plicní embolií nebo trombózou končetiny.
Klíčová slova:
antikoagulační léčba – warfarin – dabigatran – rivaroxaban – apixaban – edoxabanÚvod
Antikoagulační léčba v širším pojetí zahrnuje veškerou léčbu ovlivňující srážení krve. Dělíme ji na: 1. antitrombotickou (antiagregační) léčbu, 2.antikoagulační léčbu v užším slova smyslu, 3.léčbu trombolytickou. V tomto pořadí roste účinnost léčby, ale zvyšuje se riziko krvácivých komplikací. Antikoagulancia v užším slova smyslu se tradičně dělí na přímá (heparin a nízkomolekulární heparin) a nepřímá (warfarin). Používají se k prevenci a léčbě žilní a vzácněji tepenné trombózy. Již vytvořený trombus antikoagulancia neovlivní, protože nemají fibrinolytickou aktivitu.
Riziko žilní nebo tepenné trombózy se zvyšuje s věkem. Starší pacienti proto vyžadují častěji antikoagulační terapii. Mezi nejčastější indikace k antikoagulační léčbě v této skupině pacientů patří fibrilace síní (FS) s incidencí 10 % u pacientů starších 80 let, dále prevence a léčba žilního tromboembolismu. Výskyt hluboké žilní trombózy (HŽT) a plicní embolie (PE) se zvyšuje téměř exponenciálně s věkem. I když je riziko tromboembolické příhody vyšší u starších pacientů, indikace k antikoagulační léčbě jsou v podstatě stejné ve všech věkových skupinách, nejsou k dispozici žádné údaje o zvláštnostech antikoagulace u seniorů.
Prevence žilní tromboembolie
Stále přetrvává tendence k nedostatečnému používání profylaktické antikoagulační terapie u starších hospitalizovaných pacientů na interních odděleních, která se vysvětluje strachem lékařů z vyššího rizika krvácení. U hospitalizovaných pacientů vyššího věku (≥ 75 let) je věk nezávislým rizikovým faktorem pro vznik tromboembolické příhody, kdy na každých 10 let nárůstu věku se zvyšuje riziko o 50 %(1). Ve studii sledující 852 starších pacientů hospitalizovaných na interním lůžku, HŽT byla diagnostikována u 15,8 % nemocných a proximální HŽT u 5,9 %, a to i přesto, že 56 % nemocných dostávalo profylaktickou antikoagulační léčbu(2). Celkové výhody profylaxe VTE u starších hospitalizovaných pacientů často převyšují její rizika, pokud dodržíme základní bezpečnostní opatření. U chirurgických pacientů riziko tromboembolie více souvisí s typem chirurgického zákroku než s věkem(3).
Léčba tromboembolické příhody
Pokud neexistuje absolutní kontraindikace, má být při potvrzení diagnózy HŽT či PE zahájena antikoagulační léčba v plné terapeutické dávce. Tato počáteční fáze léčby znamená podkožní aplikaci nízkomolekulárního heparinu (LMWH), fondaparinuxu, případně intravenózní nebo podkožní podávání nefrakcionovaného heparinu. Zároveň zahajujeme léčbu warfarinem(4). Při tomto postupu můžeme mít obavu z vyššího rizika krvácení u starších nemocných, nicméně jak ukázal registr RIETE u nemocných s plicní embolií(5), při antikoagulační léčbě je riziko recidivy plicní embolie vyšší než riziko krvácení (5,9 % oproti 2,2 %).
Doba trvání antikoagulační léčby zůstává předmětem mnoha diskusí. V případě HŽT spojené s přechodnou příčinou, jakou je chirurgický zákrok nebo trauma, je trvání antikoagulační léčby doporučeno po dobu 3 měsíců(6). V případech ileofemorální trombózy nebo plicní embolie je antikoagulace prodloužena na 6 měsíců. U paraneoplastických tromboembolických příhod s ohledem na vysoké riziko recidivy antikoagulační léčba trvá do vyléčení nádoru nebo je dlouhodobá. U nemocných s nádorem preferujeme v prvních 6 měsících léčbu LMWH, po této době je možno nemocné převést na warfarin(4,6). U pacientů s recidivou příhody se doporučuje dlouhodobá antikoagulační léčba(7).
Fibrilace síní
Prevence cévní mozkové příhody nebo systémové embolie u pacientů s fibrilací síní (FS) je nejčastější indikací pro dlouhodobou antikoagulační terapii u starší populace vzhledem k vysoké prevalenci FS(8). FS je nezávislým prediktorem cévní mozkové příhody a 15 až 20 % ischemických mrtvic je způsobeno FS(9). Absolutní riziko ischemické cévní mozkové příhody u nemocného s FS je kolem 4,5 % ročně u pacientů bez antikoagulace. Toto riziko může být sníženo na 1,4 % za rok při antikoagulační léčbě(10). Nicméně absolutní riziko cévní mozkové příhody je mezi jednotlivými pacienty FS velmi různé. Odhad rizika mrtvice je proto důležitým krokem při posuzování přínosu a rizika chronické antikoagulační léčby u pacienta s FS. Lip zveřejnil v roce 2010 nový bodovací systém pod zkratkou CHADS-VASC, s přidáním tří nových rizikových faktorů ke „klasickému“ CHADS skóre, jmenovitě je to cévní onemocnění, věk 65–74 let a pohlaví(11). Obecná tendence k nedostatečné antikoagulační léčbě u starších pacientů platí i pro AF, a to i přesto, že z klinických studií vyplývá, že starší nemocní mají větší profit z antikoagulační léčby.
Chlopenní vady a chlopenní náhrady
U pacientů s porevmatickou mitrální vadou, která je u nás v současnosti velmi vzácná, antikoagulaci doporučujeme nemocným pouze v případě, že mají alespoň jeden další rizikový faktor (např. FS, předchozí systémové embolie nebo trombus v levé síni). Ostatní chlopenní vady antikoagulaci nevyžadují(12).
Mechanické protézy srdeční chlopně jsou spojeny s vysokým rizikem tromboembolie. Roční incidence tromboembolické příhody u nemocných s St. Jude chlopní bez antikoagulace činí 12 % pro aortální a 22 % pro mitrální náhradu(13). Antikoagulační léčba warfarinem se doporučuje pro všechny mechanické srdeční chlopně.
U starších pacientů, kteří potřebují výměnu chlopně, je preferována bioprotéza, protože i přes omezenou životnost náhrady se vyhneme dlouhodobé antikoagulační léčbě. Pacienti s bioprotézou v mitrální pozici jsou indikováni k omezenému trvání antikoagulační léčby po dobu prvních tří měsíců po operaci, následované dlouhodobou léčbou kyselinou acetylsalicylovou v dávce 100 mg za den, pokud pacient nemá žádný jiný důvod pro antikoagulaci.
Warfarin
Počátkem 20. století na americko-kanadském pomezí pozorovali farmáři zvýšenou krvácivost skotu, jak spontánní, tak při malých poraněních. Následně bylo zjištěno, že krvácení je způsobeno krmením skotu zetlelým sladkým bílým jetelem. Bakterie při tlení produkují látky, které dnes označujeme jako kumariny, a z jedné z nich byl syntetizován warfarin. Ten byl již v roce 1940 uveden na trh jako jed na krysy. Jeho výhodou je dlouhý poločas (36–40 hodin), protože v tomto případě více zvířat sní otrávené zrní, než zjistí, že je otrávené. Teprve v roce 1946 je warfarin uveden na trh jako antikoagulační lék, ale v klinické praxi se zprvu prosazoval pomalu. V roce 1954 prezident Eisenhower prodělal srdeční infarkt a byl mu nasazen warfarin jako jediné dostupné antikoagulans na trhu. Tím si lék získal důvěru všeobecné veřejnosti a rychle se rozšířil do praxe.
Warfarin byl dlouho jediným perorálním antikoagulačním lékem užívaným u nemocných s TEN, fibrilací síní, umělou chlopní, chlopenní vadou nebo v rámci prevence vzniku embolické příhody. Výhodou warfarinu je jeho cena, dlouhá klinická zkušenost a snadná dostupnost antidota (vitaminu K) při vzniku krvácení. Mezi nevýhody jsou počítány nutnost pravidelných kontrol INR, kolísání antikoagulačního efektu, interakce s léky a potravinami a individuální odpověď na podanou dávku. V posledních letech se ukazuje, že hlavní příčinou kolísání INR je špatná adherence k léčbě, zatímco vliv potravinových interakcí je spíše okrajovou záležitostí. U 80 % nemocných se pohybuje udržovací dávka warfarinu kolem 5 mg/den, terapeutické hodnoty INR 2–3 dosahujeme pouze v 50–60 % měření(14).
Nová antikoagulancia
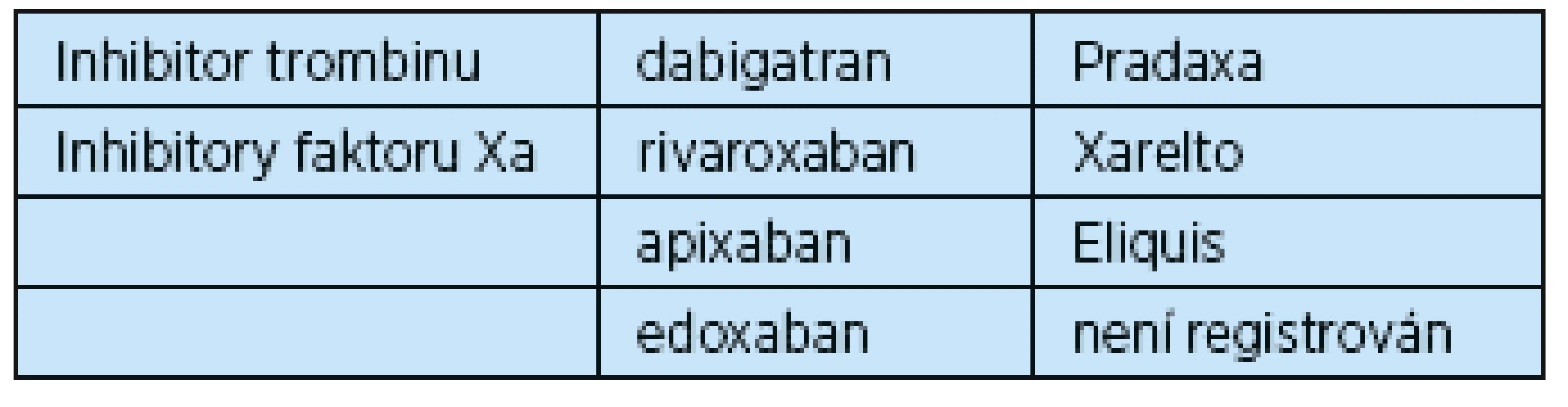
V roce 2012 byl v České republice uveden na trh inhibitor trombinu dabigatran a následně inhibitor faktoru Xa rivaroxaban a apixaban. V současnosti jsou všechny tři léky schváleny v indikaci prevence recidivy trombózy či embolie u nemocných s fibrilací síní, hluboké žilní trombózy a plicní embolie. Klinické užití edoxabanu je schváleno v Evropské unii, na našem trhu zatím není k dispozici (tab. 1).
Mezi inhibitory trombinu a inhibitory faktoru Xa je zásadní rozdíl v místě jejich účinku (obr. 1). Jedna molekula faktoru Xa generuje několik tisíc molekul fibrinu, a tím inhibitory faktoru Xa zabraňují vzniku velkého množství trombinu. Vlastní inhibitory trombinu musí být podány ve „větší dávce“, aby měly stejný efekt jako inhibitory faktoru Xa.
Image 1. Schéma koagulační kaskády 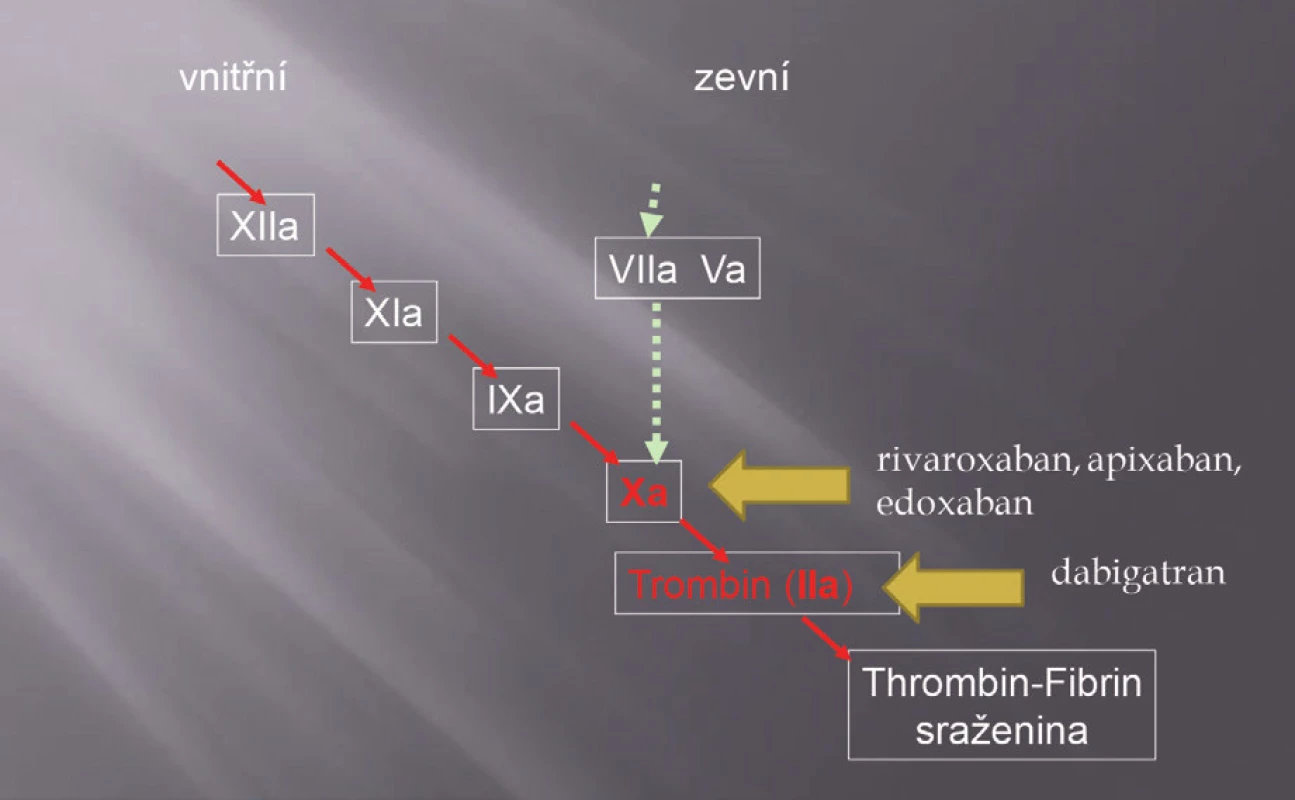
Farmakologické vlastnosti nových antikoagulancií jsou dobře známé (tab. 2). Všechna mají dobrou biologickou dostupnost, rychlý nástup účinku a poločas účinku 10–18 hodin. Tyto vlastnosti jsou důležité při zahájení či ukončování léčby těmito léky. Vylučování probíhá jak jaterní, tak i ledvinnou cestou, a proto jsou omezení podávání u nemocných s jaterním či ledvinným selháváním. U nemocných s těžkou renální nedostatečností s glomerulární filtrací nižší než 0,25 ml/s jsou kontraindikována. U nemocných s glomerulární filtrací nižší než 0,8 ml/s redukujeme dávku.
Table 2. Farmakokinetika nových antikoagulancií 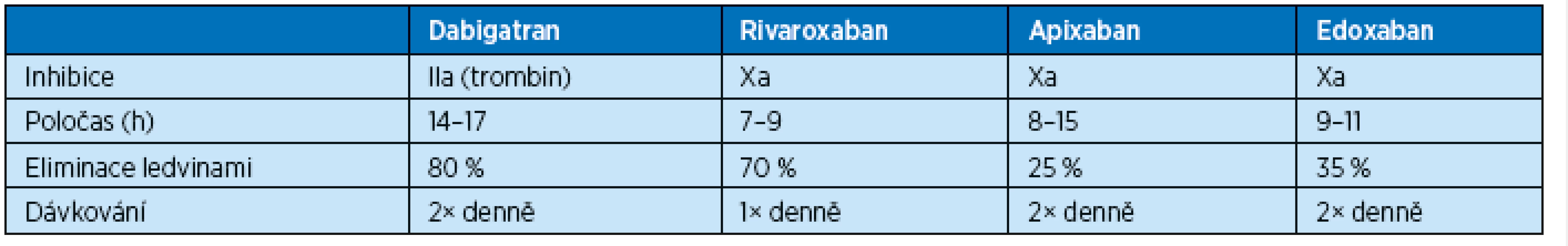
Použití dabigatranu, rivaroxabanu a apixabanu se nedoporučuje u pacientů užívajících současně a systémově azolová antimykotika, jako je ketokonazol, itrakonazol, vorikonazol a posakonazol, nebo inhibitory proteáz HIV(15). Tyto léčivé látky jsou silnými inhibitory systémů CYP3A4 a současně P-gp a účinnost léčby se zvyšuje 1,5–2,6krát.
Nové antikoagulační léky prošly velkými klinickými studiemi i postmarketingovými studiemi, které čítají celkem desítky tisíc pacientů. V případě fibrilace síní i tromboembolické příhody byla u dabigatranu(18,22,23), rivoraxabanu (15,19) i apixabanu (20,21,24) prokázána prakticky stejná účinnost jako při léčbě warfarinem a zároveň bylo pozorováno snížení rizika krvácení (tab. 3, 4). Hlavní výhodou nových antikoagulancií je pohodlí pro nemocné – stabilní účinek bez nutnosti laboratorních kontrol a dietních omezení.
Table 3. Účinnost a bezpečnost nových antikoagulancií u nemocných s fibrilací síní 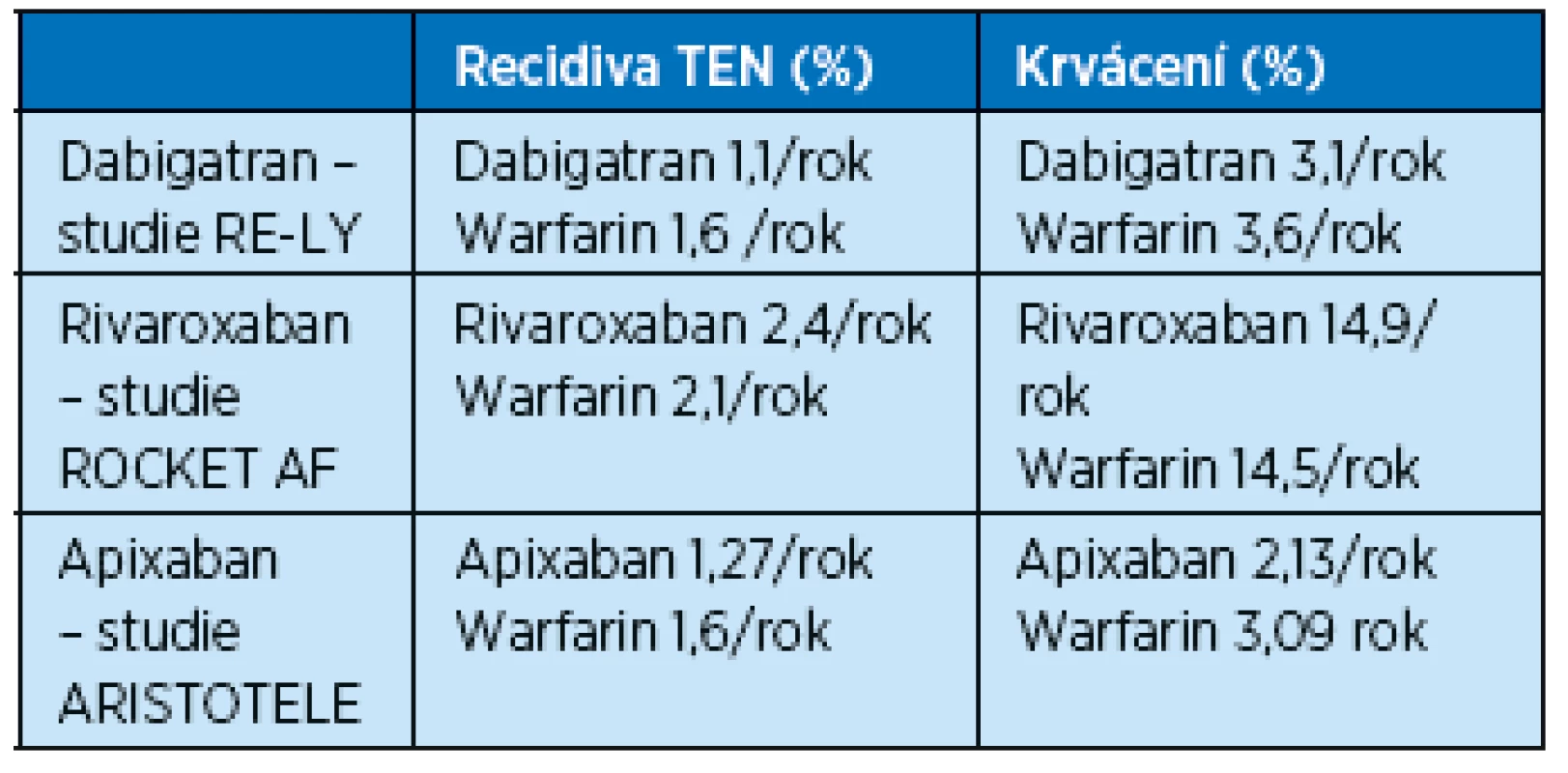
Table 4. Účinnost a bezpečnost nových antikoagulancií u nemocných s TEN 
Absolutní kontraindikací léčby novými antikoagulancii je těhotenství, kojení, umělá chlopeň, těžká renální insuficience a zkušenosti nejsou u dětských pacientů.
V současnosti nová antikoagulancia u nemocných s nádorem nejsou doporučována s ohledem na malé zkušenosti, ale klinické studie ukázaly, že jejich účinnost může být srovnatelná s heparinem. Po potvrzení těchto dat v probíhajících studiích bude současné doporučení přehodnoceno.
Indikace k antikoagulační léčbě novými léky se neliší od indikací k léčbě warfarinem (tab. 5). Z důvodu úhrady pojišťovnami je ale podávání omezeno odborností a u nemocných s fibrilací síní i špatnou snášenlivostí či kolísáním účinku při léčbě warfarinem. V případě nemocných s hlubokou žilní trombózou nebo plicní embolií je možné předepisovat všechna nová antikoagulancia po dobu léčby maximálně 12 měsíců.
Table 5. Omezení preskripce nových antikoagulancií 
Zahájení léčby a dávkování
Krátký poločas nových antikoagulancií znamená rychlý nástup účinku léků. U nemocných s fibrilací síní tedy není potřeba předléčení heparinem a rovnou podáváme udržovací dávku (tab. 6). Výběr antikoagulancia se bude řídit pouze preferencí užívání jedenkrát denně v případě rivaroxabanu nebo dvakrát denně u dabigatranu nebo apixabanu.
Table 6. Dávkování nových antikoagulancií 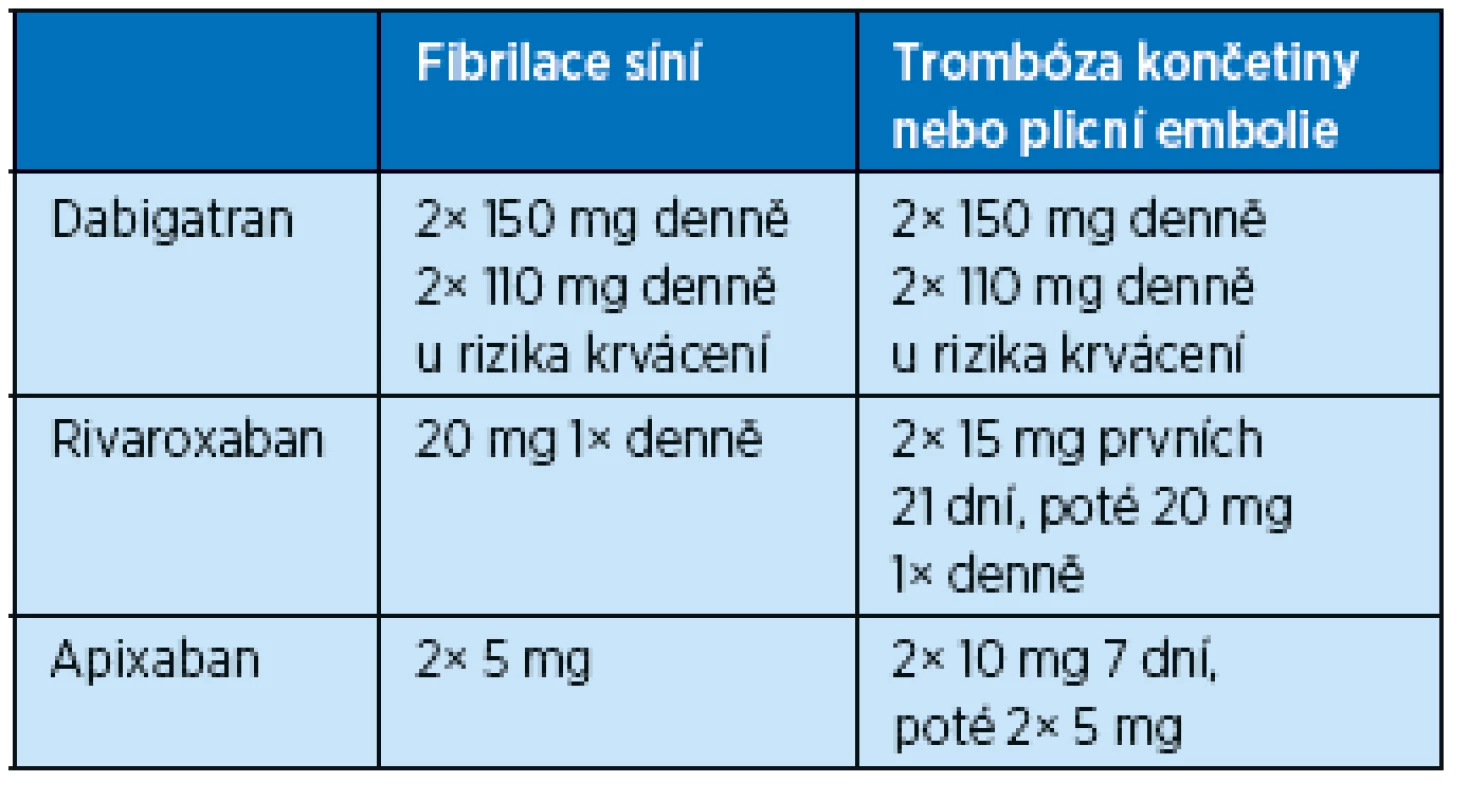
V případě tromboembolické příhody je situace složitější, protože v rámci klinických studií byla použita různá schémata léčby. V případě rivaroxabanu se léčba zahajuje bez předléčení heparinem a v prvních 3 týdnech je dávka 2× 15 mg a následně 20 mg denně(2). Je doporučeno užívat rivaroxaban s jídlem. Podobné schéma dávkování podáme v případě léčby apixabanem(24). V případě dabigatranu je nutno 5 dní podávat LMWH a následně je možno přejít na p. o. antikoagulační lék(25).
V praxi při ambulantní léčbě hluboké žilní trombózy proto preferujeme rivaroxaban nebo apixaban, neboť v tomto případě si nemocný nemusí doma aplikovat LMWH a od samého začátku léčby je léčen tabletami a není jej třeba vůbec hospitalizovat(15).
Doposud nemáme údaje o riziku teratogenity nových antikoagulancií a nemocné by neměly, stejně jako v případě léčby warfarinem, během léčby otěhotnět. Ve studii EINSTEIN ženy s možností otěhotnění v průběhu léčby užívaly perorální antikoncepci obsahující estrogeny, případně kombinaci estrogenů s gestageny. Výskyt recidivy trombózy nebo plicní embolie během léčby byl u nemocných s hormonální antikoncepcí 3,7 %, u nemocných bez hormonální léčby 4,7 %(27).
Farmakokinetika u starších lidí
S věkem se výrazně snižuje svalová hmota a množství tělesné vody, stejně se zvyšuje procento tělesného tuku. Tyto změny mají vliv na farmakokinetiku léčiv, neboť vedou ke snížení objemu distribuce hydrofilních léčiv a zvýšení objemu distribuce lipofilních léčiv. Změny jaterních funkcí s věkem jsou považovány za mírné, bez významných změn v enzymatických funkcích u starších pacientů(26). Nejvýznamnější změnou je pokles funkce ledvin(27), s průměrnou ztrátou glomerulární filtrace (GFR) 0,013 ml/s/rok u zdravých lidí bez onemocnění ledvin(28). Normální hodnota kreatininu v séru u starších pacientů by nás neměla uklidnit, neboť může být přítomna i při významném snížení funkce ledvin(29). Proto využíváme kalkulaci funkce ledvin podle MDRD nebo podle Cockrofta-Gaulta(30). Další faktory, které mají vliv na farmakokinetiku, nejsou věkově specifické: zmenšená absorpce perorálně podávaných léků v některých situacích (zejména při léčbě warfarinem), genetické polymorfismy, které ovlivňují jaterní metabolismus, a lékové interakce na úrovni P450 CYP2C9 nejsou ovlivněny věkem pacientů, ale zůstávají klinický významné u starších podobně jako u mladších pacientů(31). Lékové interakce představují velký problém při léčbě warfarinem v případě polypragmazie u starších pacientů, u kterých dochází ke změnám v chronické medikaci spojeným s interkurentním akutním onemocněním s rizikem kolísání intenzity antikoagulační léčby a možností vzniku tromboembolické příhody nebo krvácení.
Významné farmakodynamické změny jsou pozorovány u starších pacientů, jsou reprezentované obecně vyšší citlivostí na léky(31). Farmakodynamické změny spojené s vyšším věkem jsou nejvýznamnější při léčbě warfarinem. Jedním z hlavních faktorů, které přispívají k větší citlivost na warfarin, je snížený dietní příjem vitaminu K. To platí zejména v akutních zdravotnických zařízeních, naopak volně prodejné multivitaminové tablety mohou obsahovat vitamin K a významně snižují účinek warfarinu. Zvýšená citlivost na warfarin je v případě snížené produkce vitaminu K střevní flórou při léčbě antibiotiky nebo při zvýšené degradaci vitamin K-dependentních koagulačních faktorů při zvýšení metabolismu, jako se děje např. při horečce.
Nebezpečí pádů
Zvýšené riziko pádu je jedním z nejčastějších důvodů nezahájení nebo ukončení antikoagulační léčby u geriatrických pacientů. Ve studii Gageho(32) byl výskyt krvácení do mozku u starších pacientů „s vysokým rizikem pádu“ zvýšen na 2,8 % oproti 1,1 % ročně oproti nerizikovým nemocným. Léčba warfarinem neovlivnila frekvenci výskytu intracerebrálního krvácení, ale byla spojena s vyšší 30denní úmrtností. U starších pacientů s FS „s vysokým rizikem pádu“ bylo pozorováno zároveň vyšší riziko ischemické cévní mozkové příhody (13,7 % ročně). Z tohoto důvodu se zdá antikoagulační léčba prospěšná i u nemocných s vyšším rizikem pádu.
Krvácení
Krvácení je závažnou komplikací antikoagulační léčby, nicméně léčba rivaroxabanem, apixabanem i edoxabanem má ve srovnání s léčbou warfarinem nižší riziko krvácení, a to zejména u rizikových nemocných, mezi které patří nemocní vyššího věku(33). Léčba je tedy bezpečnější, ale v současnosti máme k dispozici antidotum pouze pro léčbu dabigatranem – idarucizumab. Je zajímavé, že první data ukazují, že v klinické praxi je antidotum užíváno vzácně a častěji je užívána korekční léčba. Antidota pro rivaroxaban a apixaban jsou nyní ve fázi klinického zkoušení.
Nová antikoagulancia snižují zejména intracerebrální krvácení, což je pro praxi velice důležité, protože tato krvácení mají vysokou úmrtnost. Nicméně se mírně zvyšuje riziko slizničních krvácení, a proto je vhodná opatrnost u nemocných s anamnézou krvácení do GIT. Gynekologická krvácení jsou zvýšena dvonásobně(34).
V současnosti platí doporučení, že nemocného s krvácivými komplikacemi při antikoagulační léčbě těmito léky posíláme do nemocnice. V nemocnici je možno stanovit intenzitu antikoagulační léčby – orientačně pomocí trombinového času při léčbě dabigatranem nebo stanovením aktivity Xa s užitím speciálně kalibrovaného setu u nemocných léčených rivaroxabanem nebo apixabanem. Pro jednotlivá krvácení jsou dnes zavedeny doporučené postupy. V prvé řadě se jedná o mechanickou zástavu krvácení (zejména endoskopicky u krvácení do zažívacího traktu), dále podání mrazené plazmy, rekombinantního faktoru VII nebo protrombinového komplexu v případě nemožnosti zástavy krvácení jiným způsobem. Vzhledem ke krátkému poločasu účinku nových antikoagulačních léků mizí antikoagulační efekt během 2–3 dní.
Kombinační léčba
V některých klinických situacích je nemocný léčen kombinací antikoagulační a duální antiagregační medikace (kyselinou acetylsalicylovou a klopidogrelem). Jedná se zejména o nemocné s fibrilací síní a srdečním infarktem, kde trvá kombinační léčba 12 měsíců, nebo o nemocné s fibrilací síní s implantací stentu, kde podle typu stentu trvá léčba 1 až 6 měsíců. Při této trojité medikaci je riziko krvácení vysoké, a proto doporučení omezují délku této léčby na nejkratší možnou dobu. Po ní nemocný užívá kombinaci antikogulačního léku s kyselinou acetylsalicylovou nebo klopidogrelem. I tato duální léčba je proti samotné antikoagulační léčbě zatížena 70% zvýšeným rizikem krvácení bez ohledu na užitý antikoagulační lék(20,21).
Výběr antikoagulancia
Při výběru dlouhodobé antikoagulační léčby u konkrétního pacienta je třeba postupovat individuálně podle přidružených chorob. Warfarin zůstává standardem péče v léčbě pacientů s porevmatickou chlopenní vadou nebo s mechanickou srdeční chlopní. Pacienti s poruchou funkce jater, přidruženými koagulopatiemi nebo poruchou funkce ledvin (clearance kreatininu < 0,5 ml/s) nejsou vhodnými kandidáty pro nová antikoagulancia vzhledem k jejich jaternímu metabolismu a renálnímu vylučování. S ohledem na compliance léčby je rivaroxaban se svým jednodenním podáváním lepší volbou než dabigatran či apixaban. U pacientů s nedávnou anamnézou gastrointestinálního krvácení může být v budoucnu apixaban lepší volbou, protože má nižší výskyt gastrointestinálního krvácení než dabigatran a rivaroxaban(18,22). Vzhledem k datům ukazujícím na možný trend ke zvýšení výskytu infarktu myokardu u nemocných léčených dabigatranem je vhodné u rizikových nemocných zvolit rivaroxaban(18). Na druhé straně u pacientů s anamnézou ischemické mrtvice vzniklé při léčbě warfarinem může být převod na dabigatran nebo apixaban vhodnou alternativou, protože jsou jedinými antikoagulancii snižujícími ve srovnání s warfarinem riziko ischemické cévní mozkové příhody.
Specifika antikoagulace ve stáří
Antikoagulační léčba přináší riziko krvácení, které se zvyšuje s věkem. Toto riziko je ale vyváženo výrazně vyšším rizikem tromboembolie u starších pacientů. Volba antikoagulancia u starších nemocných vyžaduje důkladné zvážení klinického i duševního stavu nemocného, kdy v některých případech přihlížíme k výsledku testu MMSE a rodinnému zázemí. Nespornou výhodu nových antikoagulancií představuje léčba bez laboratorních kontrol. Na druhé straně bereme v úvahu riziko vynechání dávky léky, které u warfarinu s poločasem 36 hodin není klinicky významné, ale u nových antikoagulancií s poločasem 14 hodin prakticky znamená jednodenní přerušení léčby. Důležité je stanovení funkce ledvin – při mírné renální insuficienci redukujeme při léčbě dabigatranem a apixabanem léčebnou dávku, při glomerulární filtraci pod 25 ml/s je tato léčba kontraindikovaná. V případě rivaroxabanu je léčba kontraindikovaná při glomerulární filtraci pod 15 ml/s. Při léčbě warfarinem problém redukce dávky podle funkce ledvin odpadá.
Budoucnost
Nové antikoagulační léky budou postupně, bez ohledu na věk, ve všech indikacích nahrazovat warfarin. V některých indikacích – jako je akutní koronární syndrom a prevence plicní embolie u hospitalizovaných nemocných – nahradí léčbu LMWH. Jedinou limitací je současná cena, ta ale bude postupně klesat a umožní tak rozšíření preskripce k praktickým lékařům. Bude to velice výhodné pro naše nemocné, kterým tyto léky nabízí nebývalé pohodlí i větší bezpečnost léčby.
doc. MUDr. Jaromír Chlumský, Ph.D.
Interní klinika 2. LF UK a FN Motol
doc. MUDr. Jaromír Chlumský, Ph.D.
e-mail: jaromirchlumsky@seznam.cz
Od roku 1990 pracuje na 2. lékařské fakultě UK, nejprve na Interní klinice Fakultní nemocnice Pod Petřínem a následně ve Fakultní nemonici Motol. Zabývá se klinickou kardiologií, echokardiografií a duplexní sonografií. Publikoval více než 100 odborných publikací, jednu monografii a několik kapitol v různých učebnicích.
Sources
1. Weill-Engerer S, Meaume S, Lahlou A, et al. Risk factors for deep vein thrombosis in inpatients aged 65 and older: a case-control multicenter study. J Am Geriatr Soc 2004; 52 : 1299–1304.
2. Bosson JL, Labarere, J, Sevestre MA, et al. Deep vein thrombosis in elderly patients hospitalized in subacute care facilities: a multicenter cross-sectional study of risk factors, prophylaxis, and prevalence. Arch Intern Med 2003; 163 : 2613–2618.
3. White RH, Zhou H, Gage BF. Effect of age on the incidence of venous thromboembolism after major surgery. J Thromb Haemost 2004; 2 : 1327–1333.
4. Kearon C, Kahn SR, Agnelli G, et al. Antithrombotic therapy for venous thromboembolic disease: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008; 133 : 454S–545S.
5. Monreal M, Lopez-Jimenez L. Pulmonary embolism in patients over 90 years of age. Curr Opin Pulm Med 2010; 16 : 432–436.
6. Lee AY, Levine MN, Baker RI, et al. Low-molecular-weight heparin versus a coumarin for the prevention of recurrent venous thromboembolism in patients with cancer. N Eng. J Med 2003; 349 : 146–153.
7. Schulman S, Granqvist S, Holmstrom M, et al. The duration of oral anticoagulant therapy after a second episode of venous thromboembolism. The Duration of Anticoagulation Trial Study Group. N Engl J Med 1997; 336 : 393–398.
8. Go AS, Hylek EM, Phillips KA, et al. Prevalence of diagnosed atrial fibrillation in adults: national implications for rhythm management and stroke prevention: the AnTicoagulation and Risk Factors in Atrial Fibrillation (ATRIA) Study. JAMA 2001; 285 : 2370–2375.
9. Wolf PA, Abbott R, Kannel WB. Atrial fibrillation as an independent risk factor for stroke: the Framingham Study. Stroke 1991; 22 : 983–988.
10. Risk factors for stroke and efficacy of antithrombotic therapy in atrial fibrillation. Analysis of pooled data from five randomized controlled trials. Arch Intern Med 1994; 154 : 1449–1457.
11. Lip GY, Nieuwlaat R, Pisters R, et al. Refining clinical risk stratification for predicting stroke and thromboembolism in atrial fibrillation using a novel risk factor-based approach: the euro heart survey on atrial fibrillation. Chest 2010; 137 : 263–272.
12. Salem DN, O‘Gara PT, Madias C, et al. Valvular and structural heart disease: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008; 133 : 593S–629S.
13. Baudet EM, Puel V, McBride JT, et al. Long-term results of valve replacement with the St. Jude Medical prosthesis. J Thorac Cardiovasc Surg 1995; 109 : 858–70.
14. Oake N, Fergusson DA, Forster AJ, van Walraven C. Frequency of adverse events in patients with poor anticoagulation: a meta-analysis. CMAJ 2007; 176 : 1589–1594.
15. The EINSTEIN Investigators. Oral rivaroxaban for symptomatic venous thromboembolism. N Engl J Med 2010; 363 : 2499–2510
16. The EINSTEIN Investigators. Oral rivaroxaban for symptomatic venous thromboembolism. N Engl J Med 2012; 366 : 1287–1297.
17. Buller HR. Oral rivaroxaban for symptomatic venous thromboembolism. A Pooled Analysis of the EINSTEIN DVT and EINSTEIN PE Studies. Blood (ASH Annual Meeting Abstracts) 2012; 120: Abstract 20.
18. Connolly SJ, Ezekowitz MD, Yusuf S, et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med 2009; 361 : 1139–1151.
19. Patel MR, Mahaffey KW, Garg J, et al. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N Engl J Med 2011; 365 : 883–891.
20. Connolly SJ, Eikelboom J, Joyner C, et al. Apixaban in patients with atrial fibrillation. N Engl J Med 2011; 364 : 806–817.
21. Granger CB, Alexander JH, McMurray JJ, et al. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med 2011; 365 : 981–992.
22. Schulman S, Kearon C, Kakkar AK, et al. Dabigatran versus warfarin in the treatment of acute venous thromboembolism. N Engl J Med 2009; 361 : 2342–2352.
23. Schulman S, Kakkar AK, Schellong SM, et al. A randomized trial of dabigatran versus warfarin in the treatment of acute venous thromboembolism (RE-COVER II). ASH Annual Meeting Abstracts Blood 2011; 118 : 205.
24. Agnelli G, Buller HR, Cohen A, et al. Oral apixaban for the treatment of acute venous thromboembolism. N Engl J Med 2013; 369 : 799–808.
25. Buller, HR. Edoxaban versus warfarin for the treatment of symptomatic venous thromboembolism. N Eng J Med 2013.
26. Mangoni AA, Jackson SH. Age-related changes in pharmacokinetics and pharmacodynamics: basic principles and practical applications. Br J Clin Pharmacol 2004; 57 : 6–14.
27. Aymanns C, Keller F, Maus S, et al. Review on pharmacokinetics and pharmacodynamics and the aging kidney. Clin J Am Soc Nephrol 2010; 5 : 314–327.
28. Lindeman RD, Tobin J, Shock NW. Longitudinal studies on the rate of decline in renal function with age. J Am Geriatr Soc 1985; 33 : 278–285.
29. Schwartz JB. The current state of knowledge on age, sex, and their interactions on clinical pharmacology. Clin Pharmacol Ther 2007; 82 : 87–96.
30. Spruill WJ, Wade WE, Cobb HH. Continuing the use of the Cockcroft-Gault equation for drug dosing in patients with impaired renal function. Clin Pharmacol Ther 2009; 86 : 468–470.
31. Pautas E, Moreau C, Gouin-Thibault I, et al. Genetic factors (VKORC1, CYP2C9, EPHX1, and CYP4F2) are predictor variables for warfarin response in very elderly, frail inpatients. Clin Pharmacol Ther 2010; 87 : 57–64.
32. Gage BF, Birman-Deych E, Kerzner R, et al. Incidence of intracranial hemorrhage in patients with atrial fibrillation who are prone to fall. Am J Med 2005; 118 : 612–617.
33. Fox BD, Kahn SR, Langleben D, et al. Efficacy and safety of novel oral anticoagulants for treatment of acute venous thromboembolism: direct and adjusted indirect meta-analysis of randomised controlled trials. BMJ 2012; 345 : 7498–7504.
34. Martinelli I, Lensing WA, Middeldorp S, et al. Recurrent venous thromboembolism and abnormal uterine bleeding with anticoagulant and hormone therapy use. Blood 2016; 127 : 1417–1425.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2016 Issue 4-
All articles in this issue
- Můžeme předpovědět úmrtí geriatrických pacientů na klostridiovou infekci?
- Může sérová hladina vitaminu D ovlivnit délku hospitalizace seniora?
- Diabetes a demence – co je známo o jejich vztahu?
- Akutní a pozdní komplikace diabetu – představují významný problém ve vyšším věku?
- Specifika tuberkulózy u seniorů dnes
- Obstipace ve stáří
- Antikoagulační léčba ve stáří
- Kožní lymfomové onemocnění u geriatrického pacienta
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Obstipace ve stáří
- Diabetes a demence – co je známo o jejich vztahu?
- Akutní a pozdní komplikace diabetu – představují významný problém ve vyšším věku?
- Kožní lymfomové onemocnění u geriatrického pacienta
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career