-
Medical journals
- Career
Uroinfekcie – rizikové faktory infekcie rezistentným uropatogénom
Authors: R. Tahotný; S. Krčméry
Authors‘ workplace: UNsP Milosrdní bratia, II. Klinika geriatrie LF UK, Bratislava
Published in: Geriatrie a Gerontologie 2012, 1, č. 2: 71-76
Category: Original Article/Study
Overview
Antimikrobiálna terapia uroinfekcií sa v klinickej praxi z viacerých dôvodov často začína empiricky, teda ešte pred výsledkom kultivačného vyšetrenia moču a určenia citlivosti patogéna na antimikrobiálne látky. Aby bola efektivita empirickej terapie adekvátna, je potrebné pri jej výbere predvídať antimikrobiálnu rezistenciu vyvolávateľa uroinfekcie. Okrem sledovania prevalencie a trendov vo vývoji rezistencie treba brať na zreteľ aj faktory zo strany pacienta, ktoré zvyšujú riziko infekcie rezistentným patogénom.
Cieľom našej analýzy bolo stanoviť, či v prípade uroinfekcie existuje vzťah medzi výskytom rezistentných uropatogénov a vybranými faktormi zo strany pacienta (pohlavie, prítomnosť močového katétra a klinická prezentácia uroinfekcie).Metodika:
Retrospektívne sme zaradili všetky uropatogény, ktoré boli kultivované v rokoch 2006–2007 z moču pacientov hospitalizovaných na našom pracovisku. Uropatogény sme zatriedili do skupín podľa pohlavia pacienta, prítomnosti či neprítomnosti katétra a klinickej manifestácie uroinfekcie (infekcie dolných a horných ciest močových). V našej analýze sme hodnotili citlivost zaradených uropatogénov na päť najčastejšie podávaných antibiotík pri uroinfekciách. Následne sme vyhodnotili vzťah medzi citlivosťou a premennými rizikových faktorov.Výsledky a záver: Pri všetkých testovaných antibiotikách bola v danej vzorke uropatogénov štatisticky významne vyššia antimikrobiálna rezistencia u uropatogénov kultivovaných z moču pacientov s katétrom a pacientov s infekciou horných ciest močových; u mužov bola rezistencia vyššia len v prípade troch antibiotík.Kľúčové slová:
antimikrobiálna rezistencia – uropatogény – uroinfekcia – rizikové faktoryÚvod
Prevalencia signifikantnej bakteriúrie je v geriatrickej populácii vyššia ako v populácii mladších pacientov a s vekom sa ďalej zvyšuje. Vo veku 60 rokov je u žien 6–8 % a u mužov 1–3 %, kým vo veku 80 rokov je to už približne 20 % u žien a 10 % u mužov(1). Aj keď ide najmä o asymptomatickú bakteriúriu, ktorú väčšinou netreba liečiť, časté sú i symptomatické infekcie močového traktu, ktoré sú jednou z najčastejších príčin podávania antibiotík v geriatrickom veku(2).
Zvýšená náchylnosť k uroinfekciám u seniorov sa najčastejšie vysvetľuje zníženou produkciou estrogénov u postmenopauzálnych žien, čo vedie k zmene intravaginálneho pH a bakteriálnej flóry a zníženou baktericídnou aktivitou prostatického sekrétu u mužov(3). Podstatnou príčinou vyššieho výskytu uroinfekcií v geriatrickom veku je vyšší výskyt ochorení, ktoré zvyšujú riziko získania uroinfekcie či zlyhania jej terapie. Najčastejšie ide o hyperpláziu prostaty u mužov, u žien je to často cystokéla, rektokéla a u oboch pohlaví sa uplatňujú rôzne choroby spojené s imunodeficitom, neurogénnym močovým mechúrom, zavedeným permanentným močovým katétetrom, ďalej je to diabetes mellitus, renálna insuficiencia a aj iné poruchy).
Úspech antimikrobiálnej terapie infekcií močového traktu je závislý hlavne od citlivosti patogénneho mikroorganizmu voči použitému liečivu. V klinickej praxi, aj keď sa odoberie moč na kultivačné vyšetrenie, väčšinou sa liečba začína ihneď, pretože v situácii ťažkej urosepsy alebo len hroziacej sepsy pri infekcii horných ciest močových sú výsledky terapie tým lepšie (nižšia následná morbidita a mortalita), čím promptnejšie sa antimikrobiálna terapia začne(4). Pri infekciách dolných močových ciest zasa často pristúpime k empirickej liečbe, lebo čakanie na výsledok kultivačného vyšetrenia by predlžovalo ťažkosti pacienta.
Aby bola efektivita empirickej terapie adekvátna, je potrebné pri jej výbere predvídať antimikrobiálnu rezistenciu vyvolávateľa uroinfekcie, čo je pri prudkom náraste rezistencie uropatogénov (respektíve aj pôvodcov iných ochorení) v poslednom desťročí čoraz ťažšie.
Okrem sledovania trendov vo vývoji rezistencie uropatogénov v danom regióne, treba brať na zreteľ aj faktory zo strany pacienta, ktoré zvyšujú riziko infekcie rezistentným patogénom, čím sa zaoberala naša retrospektívna analýza.
Cieľom našej analýzy bolo stanoviť, či v prípade uroinfekcie existuje vzťah medzi výskytom rezistentných uropatogénov a vybranými faktormi zo strany pacienta (pohlavie, prítomnosť močového katétra a klinická prezentácia uroinfekcie).
Metodika
Retrospektívne sme zaradili všetky uropatogény, ktoré boli kultivované v rokoch 2006-2007 z moču pacientov hospitalizovaných na II. Klinike geriatrie/internom oddelení LFUK a UNsP Milosrdní bratia.
Počet hospitalizovaných pacientov prepustených v období 1. 1. 2006 až 31. 12. 2007 bol 1831 (žien 1073, mužov 758), z nich 255 pacientov (167 žien, 88 mužov) malo zachytenú signifikantnú bakteriúriu. Vek pacientov s bakteriúriou bol v rozmedzí 21 – 92 rokov, pričom väčšinu z nich tvorili starší pacienti (pacienti do 65 rokov tvorili 21,5 %, ostatní boli nad 65 rokov – priemerný vek bol 71 rokov a medián veku pacientov so zachytenou bakteriúriou bol 75 rokov).
Uropatogény boli identifikované podľa bežných laboratórnych metód v laboratóriu spoločnosti HPL, spol. s. r. o. Tam bola aj testovaná ich citlivosť na antimikrobiálne látky kolorimetrickým testom MIDITECH.
Citlivosť uropatogénov bola testovaná len zo vzoriek moču s bakteriúriou ≥104 CFU/ml moču, pri výskyte maximálne dvoch druhov mikroorganizmov v jednej vzorke moču; pri náleze troch a viac druhov mikroorganizmov bol nález hodnotený ako kontaminácia (druh mikroorganizmov ani ich citlivosť testovaná nebola).
Uropatogény sme zatriedili do skupín podľa skúmaného rizikového faktora (pohlavie, prítomnosť močového katétra a klinická prezentácia uroinfekcie).
Pre účel tejto retrospektívnej analýzy sme vytvorili kategorizáciu typov uroinfekcií podľa klinickej manifestácie:
- Akútna pyelonefritída (pacient so signifikantnou bakteriúriou s klinickými príznakmi pyelonefritídy, ktoré sa nedajú pripísať inému ochoreniu, respektíve po špecifickej terapii došlo k ich ústupu).
- Infekcia dolných ciest močových (pacient so signifikantnou bakteriúriou s nálezom typického močového patogéna bez príznakov pyelonefritídy - príznaky infekcie dolných ciest močových mohli, ale aj nemuseli byť prítomné).
Uropatogény, pri ktorých sa nedala jednoznačne určiť lokalizácia uroinfekcie, ako aj jej podiel na klinickom stave pacienta, boli z porovnania v tejto kategórii vylúčené. Pri zaradení uropatogéna do skupiny uroinfekcií s prítomnosťou katétra, musel mať pacient zavedený katéter minimálne 24 hod. pred odberom vzorky.
Analyzovali sme in vitro účinnosť antibiotík, ktoré sa na našom pracovisku počas rokov 2006–2007 používali pri indikácii infekcie močového traktu, prostaty a obličiek najčastejšie (ciprofloxacin, gentamicin, sultamicilin, cefotaxim, kotrimoxazol). Výsledky testovania pre účel našej analýzy sme zaznamenávali ako kvalitatívnu interpretáciu citlivosti s dvoma modalitami – uropatogény na dané antibiotiká citlivé a rezistentné. Medzi podiely kmeňov citlivých na testované antibiotikum boli okrem plne citlivých kmeňov zaradené aj stredne citlivé (také, kde účinná hladina antibiotika v sére sa dosiahne len pri zvýšenom dávkovaní).
Porovnali sme zastúpenie citlivých uropatogénov pre každé z antibiotík medzi skupinami skúmaných rizikových faktorov: typ uroinfekcie, prítomnosť alebo neprítomnosť močového katétra u pacienta a pohlavie pacienta. Metódy induktívnej štatistiky boli využité pri analýze rozdielov. Keďže išlo o vzťahy medzi dvoma nezávislými binárnymi premennými (citlivosťou na dané antibiotikum a skúmanými vybranými faktormi), porovnanie súborov bolo realizované chí kvadrát testom (χ2 testom). Hladinu štatistickej významnosti sme si stanovili ako p < 0,05.
Výsledky
Spolu bolo vykultivovaných 321 patogénov:
- 210 u žien, 111 u mužov
- 239 u pacientov bez katétra, 82 s katétrom
- 214 u pacientov s infekciou dolných ciest močových, 65 s akútnou pyelonefritídou, 42 s komplikovanou uroinfekciou bez určenia lokalizácie. Relatívne zastúpenie uropatogénov vo všetkých sledovaných kategóriách, ktoré umožňuje vzájomné porovnanie, zobrazujú tabuľky 1–3. Možno pozorovať, že podiel niektorých mikroorganizmov sa podľa sledovanej kategórie signifikantne odlišuje od výskytu v celom súbore.
Table 1. Spektrum uropatogénov podľa klinickej manifestácie (2006-2007; v%) 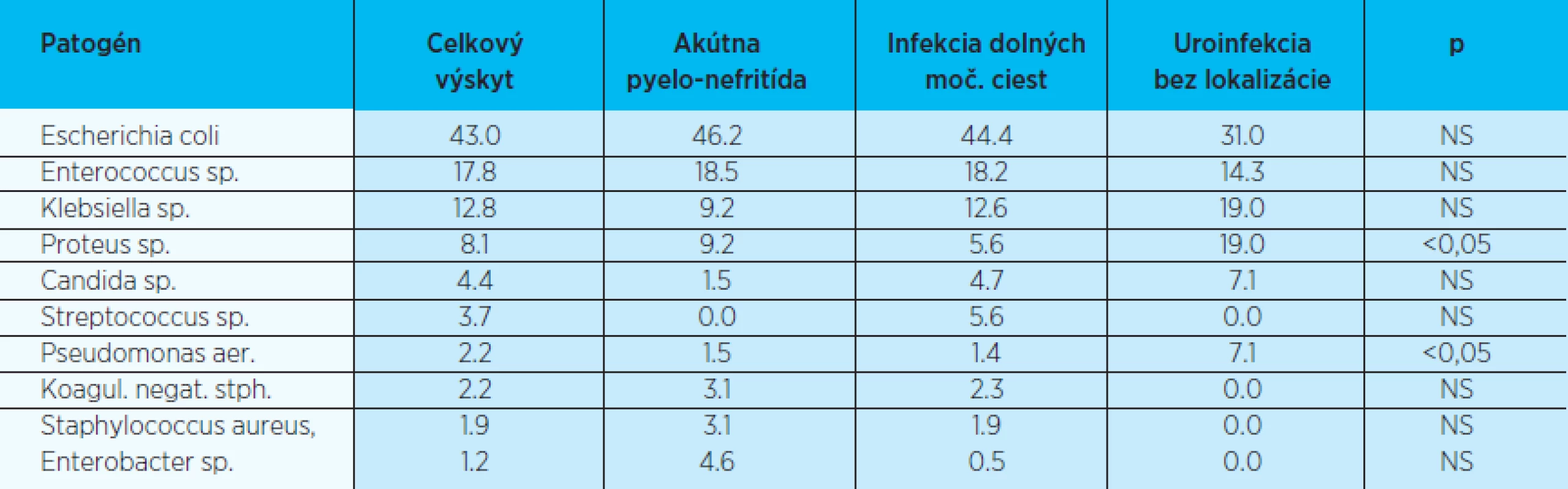
p – štatistická významnosť podľa chí kvadrát testu, týka sa komplikovanej uroinfekcie vs. infekcia dolných moč. ciest NS – nesignifikantná Table 2. Spektrum uropatogénov podľa pohlavia (2006-2007; v%) 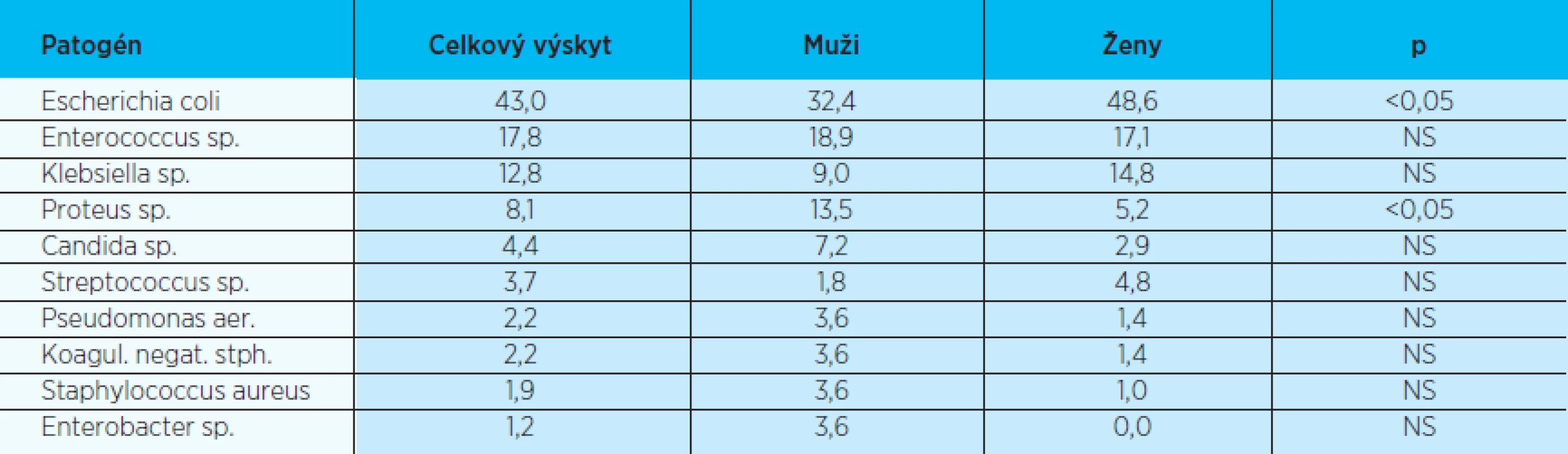
p – štatistická významnosť podľa chí kvadrát testu NS – nesignifikantná Table 3. Spektrum uropatogénov podľa prítomnosti moč. katétra (2006-2007; v%) 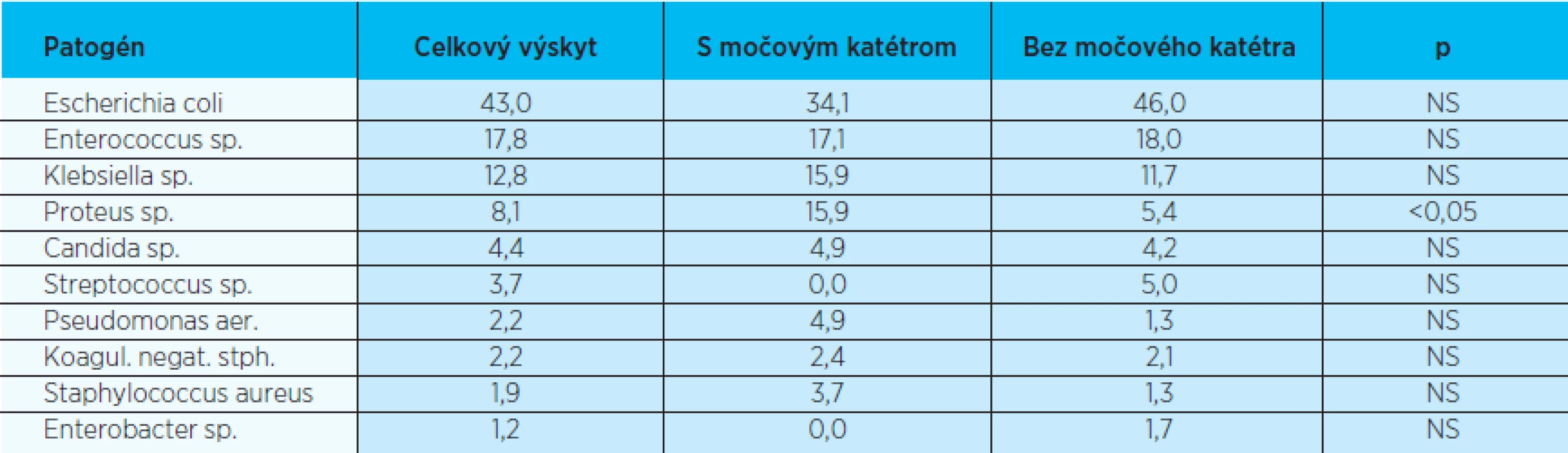
p - štatistická významnosť podľa chí kvadrát testu NS - nesignifikantná Na vybrané antimikrobiálne látky bol otestovaný nasledovný počet uropatogénov:
- Ciprofloxacin – 294
- Gentamicin – 294
- Ampicilin/sulbaktam – 291
- Cefotaxim – 210
- Kotrimoxazol – 235
Rozdiely medzi počtami otestovaných uropatogénov na jednotlivé antibiotiká je daný pochopiteľnou skutočnosťou, že primárne rezistentné patogény neboli na danú látku testované. Tak napríklad neboli testované enterokoky na cefotaxim a kotrimoxazol.
Našu snahu stanoviť rizikové faktory antimikrobiálnej rezistencie zhmotňujú tabuľky 4–6, kde sme pre každé antibiotikum porovnali citlivosť testovaných uropatogénov pre každý skúmaný potenciálny rizikový faktor zvlášť. Pri všetkých testovaných antibiotikách bola v danej vzorke uropatogénov vyššia antimikrobiálna rezistencia u uropatogénov kultivovaných z moču mužov, pacientov s katétrom a pacientov s infekciou horných ciest močových. Rozdiel bol štatisticky významný pre všetky hodnotené antibiotiká pre rizikové faktory prítomnosť močového katétra a klinickú prezentáciu uroinfekcie. Pre rizikový faktor pohlavie bol štatisticky významný rozdiel len pre antibiotiká ciprofloxacin, gentamicin a cefotaxim.
Table 4. Citlivosť testovaných uropatogénov na antibiotiká podľa pohlavia (v %) 
NS – nesignifikantná Table 5. Citlivosť testovaných uropatogénov na antibiotiká podľa klinickej prezentácie (v %) 
IHMC – infekce horných močových ciest IDMC – infekce dolných močových ciest Table 6. Citlivosť testovaných uropatogénov na antibiotiká podľa prítomnosti katétra (v %) 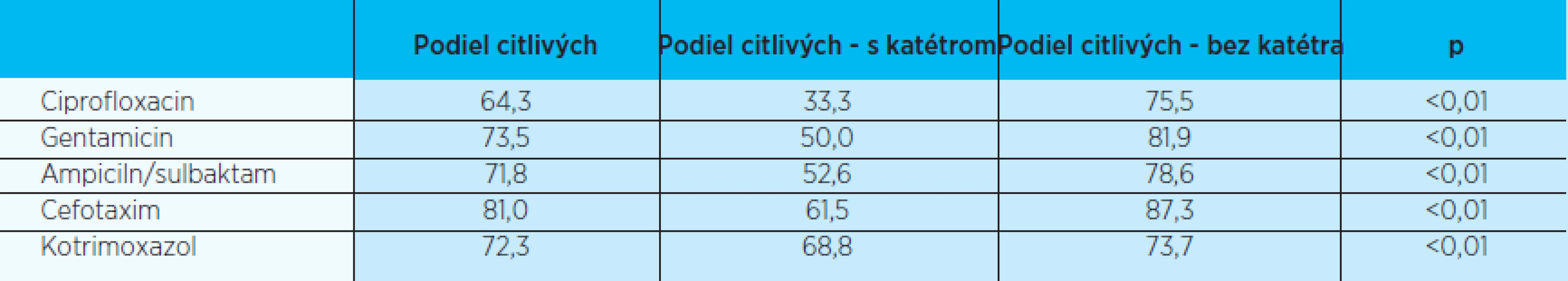
Diskusia
Okrem znalosti lokálnej prevalencie rezistencie treba brať do úvahy popri odhade pravdepodobnosti rezistencie na určitú antimikrobiálnu látku aj faktory zo strany pacienta, ktoré zvyšujú riziko infekcie rezistentným patogénom.
Všeobecne sú rizikové faktory, ktoré zvyšujú pravdepodobnosť vzniku a šírenia rezistencie voči antimikrobiálnym látkam v nemocniciach, známe pozorovaniami a vlastne aj každodennou klinickou praxou už z minulého storočia, sú to(5):
- vyššia koncentrácia kriticky chorých
- imunodeficiencia pacientov
- používanie invazívnych diagnostických a terapeutických postupov
- implantácia rôznych zariadení (sondy, katétre, kanyly) z materiálu, ktorý je pre organizmus cudzorodý
- zvýšený výskyt rezistencie v komunite, z ktorej pacienti prichádzajú
- nedostatočné hygienické a protiepidemické opatrenia alebo nespolupráca pri ich realizácii zo strany pacienta alebo personálu
- podávanie antibiotík bez jednoznačnej indikácie, nevhodný výber liečiv, neadekvátne dávkovanie a nesprávna dĺžka liečby
- časté a neadekvátne používanie antimikrobiálnej chemoprofylaxie
- časté empirické používanie širokospektrálnych antibiotík, bezdôvodné používanie kombinácie antibiotík
- nadmerne vysoká spotreba antibiotík na definovanú jednotku (pacienta, oddelenie, nemocnicu).
S narastajúcim problémom antimikrobiálnej rezistencie začali pribúdať práce skúmajúce individuálne riziko tohto fenoménu. Pôvod väčšiny prác najmä z oblasti juhu Európy a Turecka nie je náhodný; prevalencia antimikrobiálnej rezistencie je v týchto regiónoch vysoká(6). To znamená, že predstavuje pálčivý problém, a zároveň to v štúdiách realizovaných v lokálnych pomeroch umožňuje získavať štatisticky významné výsledky.
Smithson et al.(7) sa vo svojej práci zaoberá rezistenciou Escherichia coli z moču mužov s febrilnou uroinfekciou voči chinolónom, zaujímala ich prevalencia a rizikové faktory výskytu rezistencie voči chinolónom.
Zistili, že rezistencia na ciprofloxacin bola 22,2 % a rizikovými faktormi boli:
- získanie v súvislosti so zdravotnou starostlivosťou (tento široko definovaný pojem zahŕňal: hospitalizáciu v posledných 90 dňoch, príchod zo zariadenia sociálnej starostlivosti, prítomnosť močového katétra, invazívne zákroky v močovom trakte v 30dňovom predchorobí, hemodialýza alebo chemoterapia v predchorobí),
- liečba fluorochinolónmi v predchádzajúcich mesiacoch.
V univariantnom sledovaní boli rizikom aj demencia, vyšší vek a abnormality močového traktu.
Autorský kolektív poukázal aj na to, že na chinolón rezistentné kmene Escherichia coli bývajú omnoho častejšie rezistentné aj na ostatné antimikrobiálne skupiny (predovšetkým beta-laktámy), ako aj na chinolón citlivé kmenne. Je to dané pravdepodobne aj mechanizmom rezistencie. Hlavný mechanizmus, ktorým sú chromozomálne mutácie na cieľovom miete pre chinolóny, totiž nie je jediný. Čoraz častejšie sa u gram-negatívnych baktérií vyskytuje rezistencia spôsobená efluxovými pumpami na viaceré antimikrobiálne látky, a tá je kódovaná na plazmide(8).
Azap et. al.(9) sa zaoberali rizikovými faktormi výskytu kmeňov Escherichia coli produkujúcich širokospektrálne betalaktamázy (tzv. ESBL produkujúce kmene) pri uroinfekciách u pacientov s komunitnými uroinfekciami. Jednoznačne častejší výskyt ESBL produkujúcich kmeňov bol u pacientov s komplikovanými uroinfekciami. Vyšší výskyt ESBL produkujúcich kmeňov Escherichia coli je spojený s ich schopnosťou rýchleho šírenia a veľmi častou asociáciou s rezistenciou na iné antibiotiká.
Rizikovými faktormi boli:
- recidivujúce uroinfekcie (viac ako 3 v predchádzajúcom roku)
- podávanie beta-laktámového antibiotika v posledných 3 mesiacoch
- ochorenie prostaty.
Signifikantne častejšie boli ESBL produkujúce kmene Escherichia coli rezistentné aj voči ciprofloxacinu, gentamicinu, kotrimoxazolu a sultamicilinu. Autori konštatovali narastajúcu prevalenciu ESBL produkujúcich kmeňov Escherichia coli oproti ich analýzam v minulosti.
Aj Kurtaran et al.(10) potvrdili ako rizikový faktor uroinfekciu v predchorobí v posledných 6 mesiacoch.
Jednoznačnými rizikovými faktormi antimikrobiálnej rezistencie, potvrdenými aj množstvom starších prác, sú anomálie močového traktu a komplikujúce faktory všeobecne, čo vyplýva už zo zmeneného antimikrobiálneho spektra pri týchto uroinfekciách.
V našej analýze z tabuliek 4–6 vyplýva, že zo skúmaných rizikových faktorov sú „najpriepastnejšie“ rozdiely v citlivosti v kategórii podľa prítomnosti katétra.
Výhoda skúmaných rizikových faktorov v našej analýze (pohlavie, prítomnosť močového katétra a klinická prezentácia uroinfekcie) spočíva v skutočnosti, že sú zrejmé ihneď pri stanovení diagnózy uroinfekcie (kým napr. urologické ochorenia nemusia byť lekárovi hneď známe).
Podľa našich výsledkov by najrizikovejším predstaviteľom uroinfekcie spôsobenej rezistentným uropatogénom mal byť muž s akútnou pyelonefritídou a so zavedeným močovým katétrom. Samozrejme, pri posudzovaní rizika je celkom nevyhnutné brať do úvahy aj ostatné rizikové faktory zistené štúdiami po celom svete.
Keďže antimikrobiálne látky, pre ktoré sme analýzu vykonali, sa považujú za optimálnu empirickú terapiu pyelonefritídy a komplikovaných uroinfekcií, identifikácia rizikových faktorov pre výskyt rezistencie voči nim môže zlepšiť selekciu pacientov, vyžadujúcich v iniciálnej empirickej liečbe použitie kombinácie antibiotík alebo zatiaľ pomerne spoľahlivých širokospektrálnych beta-laktámov (piperacilin/tazobaktam alebo meropenem).
Limitácie našej analýzy vyplývajú predovšetkým z retrospektívneho charakteru metodiky. Nejednoznačné určenie typov uroinfekcií v našej analýze znamená, že sa neprekrýva s bežne zaužívaným delením uroinfekcií, čo znižuje praktické využitie výsledkov v tejto súvislosti. Dobre definovanou kategóriou bola len akútna pyelonefritída; nejednoznačnosť kategórie infekcie dolných ciest močových bola daná často nekompletnými údajmi v dokumentácii, keď neraz nebolo jasné, či išlo o asymptomatickú bakteriúriu alebo akútnu cystitídu s nešpecifickými príznakmi. Ďalším problémom bolo, že u časti pacientov bol moč odobraný na kultiváciu až po začiatku antimikrobiálnej terapie, čo bolo častou príčinou negatívneho kultivačného nálezu pri klinicky jednoznačnej akútnej pyelonefritíde. Toto občasné nedodržanie odporúčaných postupov mohlo spôsobiť nadhodnotenie podielu enterokokov a iných rezistentných uropatogénov v tejto kategórii (citlivejšie uropatogény boli pri takomto postupe eradikované a vykultivovali sa len rezistentnejšie uropatogény). Posledná limitácia tiež vyplýva z retrospektivity, keď sme do analýzy rizikových faktorov uroinfekcie spôsobenej rezistentným uropatogénom mohli zaradiť len 3 faktory, z ktorých bol každý posúdený len zvlášť, čiže univariantne.
Záver
Podľa našich výsledkov by najrizikovejším predstaviteľom uroinfekcie spôsobenej rezistentným uropatogénom mal byť muž s akútnou pyelonefritídou a so zavedeným močovým katétrom. Samozrejme, pri posudzovaní rizika je nutné brať do úvahy aj ostatné rizikové faktory zistené štúdiami po celom svete(7,9,10,11,12):
- komplikované uroinfekcie (verzus nekomplikované)
- recidivujúce uroinfekcie (verzus epizodické)
- liečba alebo profylaxia antibiotikom (ktorého rezistencia sa týka) v posledných 6-12 mesiacoch
- hospitalizácia či iný druh inštitucionálnej starostlivosti v posledných 6-12 mesiacoch
- získanie uroinfekcie v súvislosti so zdravotnou starostlivosťou (napríklad katetrizácia).
Práve tieto faktory nám môžu pomôcť v rozhodovaní, kde pri urosepse stačí v empirickej liečbe použiť kombináciu bežne používaných antibiotík a kde už je nutné z hľadiska benefitu pre pacienta využiť „rezervné“ antibiotikum (meropenem alebo piperacilin/tazobactam).
MUDr. Rastislav Tahotný, PhD.,
doc. MUDr. Silvestr Krčméry, CSc.
UNsP Milosrdní bratia, II. Klinika geriatrie LF UK, Bratislava
MUDr. Rastislav Tahotný, PhD.
e-mail: r.tahotny@gmail.com
Promoval v roku 2002 na Lekárskej fakulte Univerzity Komenského v Bratislave. Po promócií krátko pracoval ako sekundárny lekár na Oddelení anesteziológie a intenzívnej medicíny Národného ústavu srdcových a cievnych chorôb v Bratislave. Počas základnej vojenskej služby si vyskúšal prax praktického lekára. Od roku 2004 pracuje ako asistent (od roku 2008 odborný asistent) a sekundárny lekár II. Kliniky geriatrie Lekárskej fakulty Univerzity Komenského a UNsP Milosrdní bratia. Doktorandské štúdium ukončil a titul PhD. získal v roku 2010, vo svojej dizertačnej práci sa zaoberal problematikou terapie a profylaxie infekcií močového traktu a antimikrobiálnej rezistencie. Špecializáciu v odbore vnútorné lekárstvo získal v roku 2011. Je autorom alebo spoluautorom 11 odborných publikácií, odprednášal viacero prednášok na odborných podujatiach.
Sources
1. Krčméry, S. a kol.: Chemoterapia uroinfekcií. Bratislava: Charis 2001, s. 120.
2. Nicolle, L. E.: Resistant pathogens in urinary tract infection. J Am Geriatr Soc 2002; 50 : 230–235.
3. Teplan, V., Horáčková, M., Bébrová, J., Janda, J. a kol: Infekce ledvin a močových cest v dospělém a dětském věku. Praha: Grada Publishing 2004; 252.
4. Bochud, P. Y., Bonten, M., Marchetti, O., Calandra, T.: Antimicrobial therapy for patients with severe sepsis and septic shock: An evidence-based review. In: Crit Care Med 2004; 32(11): Suppl. 495–512.
5. Shales, D. M., Gerding, D. N., John, J. F., Craig, W. A., Bornstein, D. L.et al.: Society for Healthcare Epidemiology of America and Infectious Diseases Society of America Joint Committee on the Prevention of Antimicrobial Resistance: Guidelines for the prevention of antimicrobial resistance in hospitals. In: Clin Infect Dis 1997; 25(3): 584–599.
6. European Centre for Disease Prevention and Control. Antimicrobial resistance surveillance in Europe. Annual report of the European Antimicrobial Resistance Surveillance Network (EARS-Net) 2009 [on-line], 2010. Dostupné na: www.ecdc.europa.eu/en/publications/Publications/1011_SUR_annual_EARS_Net_2009.pdf
7. Smithson, A., Chico, C., Ramos, J. et al.: Prevalence and risk factors for quinolone resistance among Escherichia coli strains isolated from males with community febrile urinary tract infection. In: European Journal of Clinical Microbiology & Infectious Diseases [on-line], 2011. Dostupné na: www.springerlink.com/content/1g52283472r1g5mt/fulltext.pdf
8. Poirel, L., Cattoir, V., Nordmann, P.: Is plasmid-mediated quinolone resistance a clinically significant problem? Clin Microbiol Infect 2008; 14(4): 295–297.
9. Azap, Ö. K., Arslan, H., Şerefhanoğlu, K. et al.: Risk factors for extended-spectrum β-lactamase positivity in uropathogenic Escherichia coli isolated from community-acquired urinary tract infections. In: Clinical Microbiology and Infection 2010; 16(2): 147–151.
10. Kurtaran, B., Candevir, A., Tasova, Y. et al.: Antibiotic resistance in community-acquired urinary tract infections: Prevalence and risk factors. In Medical Science Monitor [on-line] 2010; 16(5). Dostupné na: www.medscimonit.com/fulltxt.php?ICID=878545
11. Alós, J. I., Serrano, M.G., Gómez-Garcés, J. L., Perianes, J.: Antibiotic resistance of Escherichia coli from community-acquired urinary tract infections in relation to demographic and clinical data. In: Clinical Microbiology and Infection 2005; 11(3): 199–203.
12. Van der Starre, W. E., Van Nieuwkoop, C., Paltansing, S. et al.: Risk factors for fluoroquinolone-resistant Escherichia coli in adults with community-onset febrile urinary tract infection. In: Journal of Antimicrobial Chemotherapy 2011; 66(3): 650–656.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2012 Issue 2-
All articles in this issue
- Pitný režim jako součást léčebného schématu u seniorů
- Léčba bolesti u geriatrických pacientů – známe její úskalí?
- Psychomotorický neklid a jeho léčba z pohledu gerontopsychiatrů (kazuistická sdělení)
- Ošetřovatelská dokumentace jako součást ošetřovatelského procesu a podpory důstojnosti člověka s demencí
- Zhodnocení funkčního stavu seniorské populace žijící ve vlastním prostředí a vyhodnocení vybraných rizikových faktorů snížení soběstačnosti
- Uroinfekcie – rizikové faktory infekcie rezistentným uropatogénom
- Pohled sester na seniory a stáří
- Možnosti zlepšení efektivity terapie kardiovaskulárních chorob u seniorů
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Psychomotorický neklid a jeho léčba z pohledu gerontopsychiatrů (kazuistická sdělení)
- Léčba bolesti u geriatrických pacientů – známe její úskalí?
- Pitný režim jako součást léčebného schématu u seniorů
- Pohled sester na seniory a stáří
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


