-
Medical journals
- Career
Léčba bolesti u geriatrických pacientů – známe její úskalí?
Authors: K. Bielaková; H. Matějovská-Kubešová; P. Weber
Authors‘ workplace: Klinika interní, geriatrie a praktického lékařství, LF MU a FN Brno
Published in: Geriatrie a Gerontologie 2012, 1, č. 2: 91-94
Category: Review Article
Overview
V současné době je naše společnost pod vlivem celosvětového fenoménu – stárnutí populace. Vytváří se skupina seniorů, kteří tvoří ekonomicky závislou část populace se specifickými požadavky v oblasti spotřeby a zdravotní péče. Tato skupina tvoří stále vyšší podíl. Podle údajů z Českého statistického úřadu (ČSÚ) v roce 2011 žilo v ČR 15,5 % občanů starších 65 let. V roce 2050 by senioři mohli tvořit až 31,3 % populace České republiky, což představuje přibližně 3 miliony osob. Souvislost mezi stárnutím a bolestí je komplexní. Obecně se uznává, že bolest je jedním z faktorů významně zhoršujících kvalitu života. Je smutným faktem, že i když má dnešní medicína k dispozici celou škálu účinných analgetik, pořád existují senioři, kterým se nedostává účinné pomoci. Je nutno myslet na specifika léčby bolesti u seniorů. Problémem nás zdravotníků je nevěnování pozornosti steskům pacienta a nedostatečné znalosti v léčbě bolesti. Pokud nenajdeme u pacienta objektivizovanou příčinu bolesti, problém často bagatelizujeme. Článek poskytuje přehled specifik diagnostiky a terapie léčby u seniorů.
Klíčová slova:
geriatrický pacient - akutní a chronická bolest – terapie - komplikaceÚvod
Bolest patří mezi problémy seniorů, které jsou často zanedbávány. Bolest je u seniorů obvykle poddiagnostikována a nedostatečně léčena. Neléčená bolest má významný vliv na kvalitu pacientova života (1). Ve vyšším věku se vyskytují všechny typy bolestí, jejich spektrum se ale mění. Mezi nejčastější příčiny bolestí ve vyšším věku patří onemocnění pohybového aparátu (tab. 1). Vysoký podíl na tom má zejména artrotické postižení kloubů u seniorů, osteoporóza, stavy po úrazech a ortopedických výkonech. Podle Hallingbyee je 22 % starších Američanů postiženo některým typem rakoviny, ale 80 % z nich má zkušenosti s bolestí. Perzistující bolest vede k vyšší spotřebě zdravotnické péče, sociální izolaci a poruchám spánku. Dle jeho práce uvádí chronickou bolest 25-50 % doma žijících starších osob. Co se týče pacientů, kteří jsou hospitalizovaní v lůžkových zařízeních, procento osob, které si stěžují na bolest, může stoupat až na 80 % (2). Zajímavá jsou data od Fialové a kol., která zjistila, že až 41,1 % seniorů v našich zemích je pro bolest špatně léčených ve srovnání s průměrně 15,8 % v zemích západní Evropy. Mezi rizikovými faktory byl vysoký věk, život bez partnera nebo rodiny, špatná ekonomická situace, vyšší počet užívaných léků, užívání anxiolytik a deprese. Přístup k léčbě bolesti se liší od mladších jedinců (3,4,11). Častá je mylná představa o sníženém vnímání bolestí u seniorů. Vede k tomu např. zjištění, že až 40 % seniorů má nebolestivý průběh peritonitidy a u 35 % dochází k asymptomatickému průběhu infarktu myokardu (5, 6). Výzkumy citlivosti a tolerance bolesti zatím definitivně nepotvrdily klesající citlivost s věkem.
Table 1. Časté příčiny bolesti u starších pacientů (podle American Geriatrics Society) 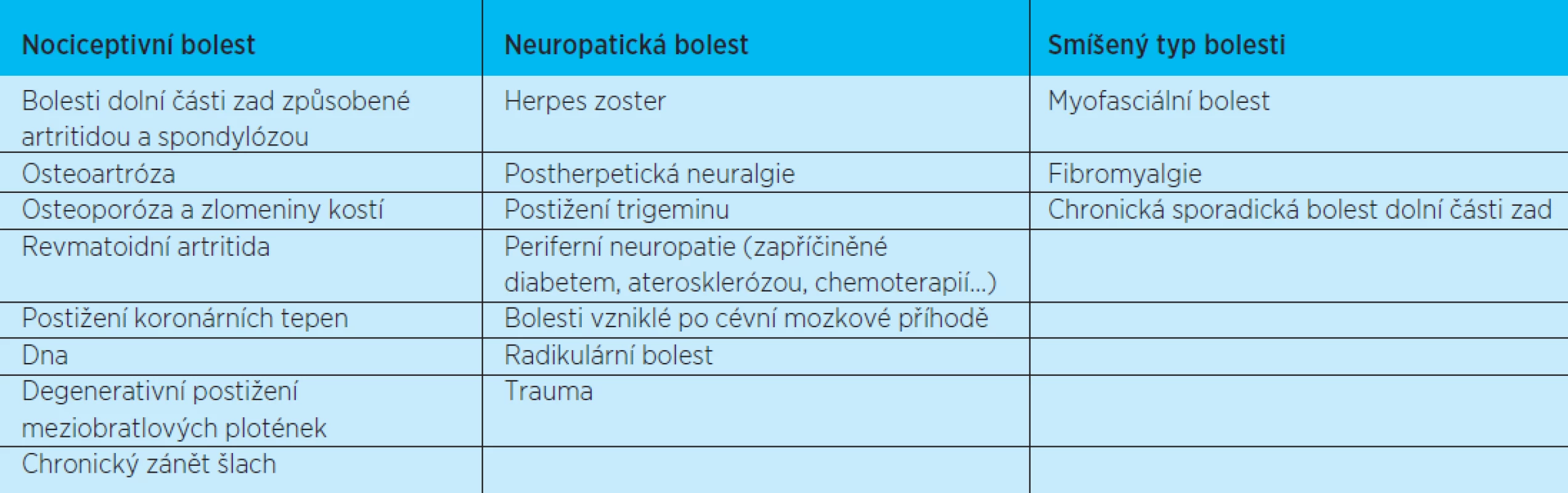
Definice bolesti a její rozdělení
Podle WHO bolest můžeme definovat jako nepříjemný senzorický a emocionální prožitek spojený se skutečným či potencionálním poškozením tkání. Lze ji dělit podle celé řady kritérií. Podle délky trvání ji dělíme na akutní a chronickou, podle vyvolávající příčiny ji dělíme na neonkologickou a onkologickou, podle místa vzniku na nociceptivní, neuropatickou a psychogenní.
Akutní bolest. Je to bolest s náhlým nástupem a předvídatelným koncem, většinou není delší než tři měsíce. Provázejí ji rysy reakce fight or flight (zápas nebo útěk) jako je dilatace zornic, zvýšené pocení, zrychlený tep a dýchaní, což je způsobeno aktivací sympatiku a potlačením parasympatiku. Má ochrannou funkci a bývá dobře farmakologicky ovlivnitelná. Je typická zejména u pooperačních stavů a traumat.
Chronická bolest. Přetrvává déle než 3 měsíce, přičemž ztrácí svou ochrannou roli. Lze ji pokládat za vlastní nemoc či syndrom, zatímco bolest akutní je symptomem probíhajícího onemocnění. Mezi časté příčiny u seniorů zařazujeme artritidu, osteoartrózu, chronickou ischemii, malignity. Pro pacienta představuje významný stresogenní faktor a je spojována se zvýšeným výskytem deprese (až v 50 % případů). Často ji doprovázejí poruchy spánku, ztráta chuti k jídlu a pokles libida. Pro pacienta představuje výrazné snížení kvality života, s rychlou ztrátou mobility a soběstačnosti.
Diagnostika a správné zhodnocení bolesti u seniorů
Typický senior má mnohočetné zdravotní problémy, což někdy ztěžuje odhalení zdroje bolesti. Problémem je i představa, že bolest je součástí stárnutí. Základem je její správné zhodnocení, které se výrazně liší od mladších dospělých. U křehkých, rizikových nemocných s komunikační či mentální bariérou je nutné po bolesti aktivně pátrat. Je vhodné zapojit do hodnocení i pohled rodinného příslušníka či pečovatele. Reynolds potvrzuje ve své studii, že existuje rozdíl mezi léčbou bolesti u kognitivně postiženého pa-cienta a seniora kognitivně intaktního. Podle dat, která byla shromážděna z 6 pečovatelských domů (551 rezidentů), je adekvátněji léčena bolest u zdravých seniorů než u kognitivně postižených (80 % vs. 56 %) (1). Dále i senzorická porucha, např. zraku nebo sluchu může interferovat, tím ovlivnit správnou diagnostiku, a tím léčbu bolesti (např. přečíst si správné dávkování medikamentů). Dále ke správnému zhodnocení patří anamnéza, fyzikální, laboratorní vyšetření, posouzení psychického stavu a funkční vyšetření(7). Častým problémem seniorů je, že nenahlásí užívané volně prodejné léky lékaři. K posouzení psychického stavu je nutné zjistit přítomnost deprese (Škála deprese pro geriatrické pacienty), úzkosti, kognitivních funkcí (např. MMSE test). Když chceme posoudit vliv přítomné bolesti na fyzickou výkonnost, zdatnost a soběstačnost používáme běžné testy základních a instrumentálních všedních činností (ADL, IADL).
Pro zhodnocení bolesti a její intenzity se i u starších nemocných používají s výhodou škály bolesti. Pomocí těchto metod jsou i pacienti s kognitivní poruchou schopni poskytnout dostatečné informace o bolesti. Důležité je pacienta edukovat a ujistit se, že škále porozuměl(8).
Vizuální analogová škála (VAS). Pacient vyznačí intenzitu bolesti na úsečce dlouhé 10 cm. Na jedné straně úsečky je žádná/minimální bolest, na druhém konci je maximální/nesnesitelná bolest. Hodnota VAS bolesti do 3 cm je mírná, slabá bolest, kterou pacient často toleruje bez analgetik. Hodnota VAS nad 3 cm představuje střední až silnou bolest vyžadující farmakologickou léčbu.
Funkční škála bolesti (tab. 2). Intenzitu bolesti doplňuje o zhodnocení vlivu bolesti na denní aktivitu pacienta. Cílem léčby je dosáhnout funkčního stupně 0–2, v optimálním případě 0–1.
Table 2. Funkční škála bolesti 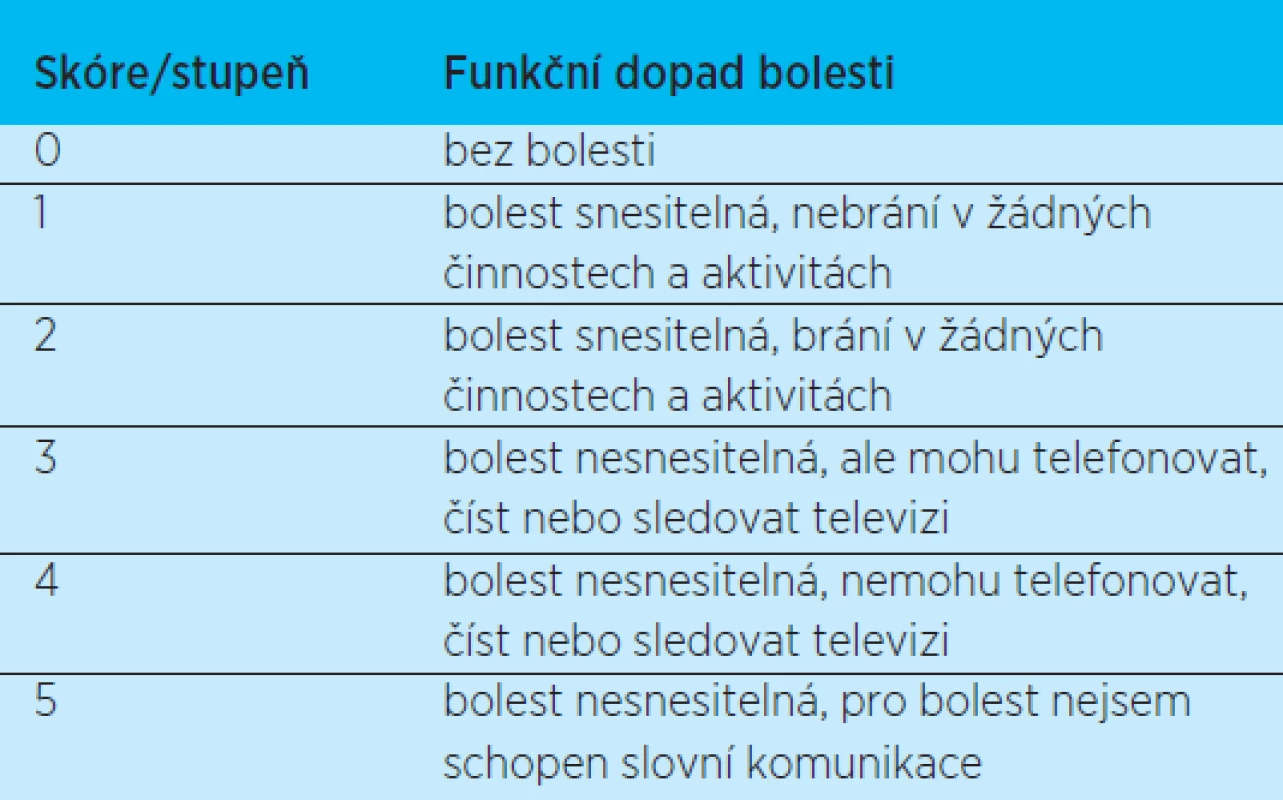
Škála obličejů pro měření bolesti (obr. 1). Původně byla vytvořena pro dětské pacienty, s výhodou ji používáme u pacientů s kognitivní poruchou nebo afázii neschopných popsat své pocity. Je složena ze série šesti obličejů, které odrážejí změny mimiky podle intenzity bolesti od stavu bez bolesti po nejvyšší utrpení. Pacient si vybere obličej, který nejlépe vyjadřuje aktuální závažnost jeho bolesti.
Image 1. Škála obličejů pro měření bolesti 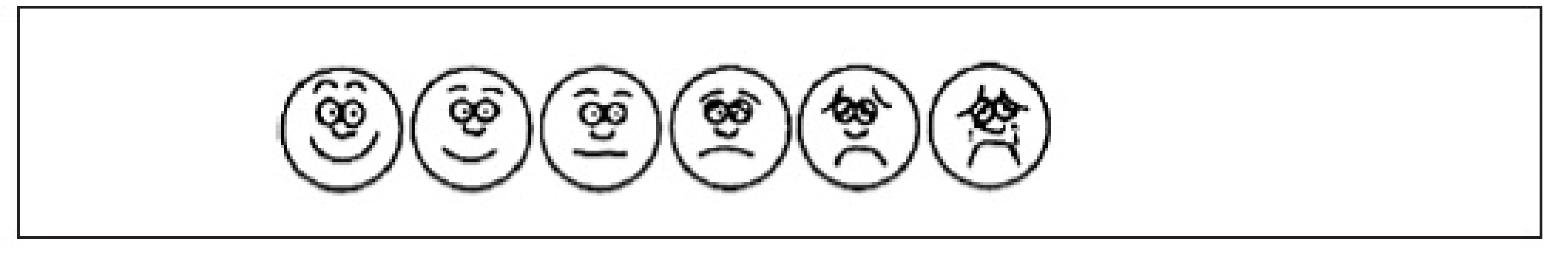
Verbální škála bolesti. Nemocný vyjadřuje slovně intenzitu bolesti od nuly do 5, kdy 0 = žádná bolest, 5 = zničující bolest.
Léčba akutní a chronické bolesti u seniorů
Hlavním pilířem managementu bolesti jsou farmaka podávaná podle známého schématu WHO, nicméně často jsou opomíjena nefarmakologická opatření, jako je psychoterapie, fyzioterapie, případně ergoterapie, která mohou napomoci snižovat hladinu bolesti a ovlivnit úzkost a stres. Obecně známé schéma má však u seniorů svá specifika.
Akutní bolest. Na prvním místě stojí určitě paracetamol. Je pokládán za jedno z nejbezpečnějších analgetik. Je dobře snášen, nicméně účinnost samotného paracetamolu nemusí být dostatečná. Na rozdíl od nesteroidních léčiv nemá protizánětlivý účinek. Podle Oxfordské ligy analgetik je kombinace 1000 mg paracetamolu a 60 mg kodeinu srovnatelná s 10 mg morfinu. Další lék vhodný ke krátkodobému užití je metamizol. Pro dlouhodobé podávání je vzhledem k riziku agranulocytózy naprosto nevhodný.
Do léčby akutní bolesti patří i nesteroidní antirevmatika. Na českém trhu patří mezi nejčastěji předepisovaná analgetika. Z hlediska rizika jsou ve stáří ale nejméně vhodná (9). Zejména po 75. roce věku zvyšují riziko krvácení do zažívacího traktu. Toto riziko je u seniorů až 4x větší než u mladší populace (10),vhodné je proto souběžné podávání antiulcerózní terapie. Mnohem slabší je povědomí zdravotnické veřejnosti o kardiovaskulárních a renálních nežádoucích účincích. Doporučované je proto jejich redukované podávání za pečlivého sledování nemocných.
Chronická bolest. Při mírné bolesti podáváme paracetamol, nesteroidní antiflogistika v redukované dávce a metamizol. Pokud pacient trpí střední bolestí, přidáváme slabé opiody (kodein, tramadol). U silné bolesti mají své nezastupitelné místo silné opioidy s podáváním adjuvantních analgetik.
Opiodní analgetika jsou bezpečná a účinná při tlumení mnoha bolestí u seniorů, pokud pamatujeme na kontraindikace (11).I když určité riziko existuje, obecně panující obavy jsou obvykle neadekvátní. Správné dávkování a pečlivá monitorace riziko snižuje. Podle doporučení Americké geriatrické společnosti by léčba opioidy měla být zahájena u každé bolesti, která snižuje kvalitu života a není ovlivnitelná neopioidními preparáty.
Ze slabých opioidů je u nás nejčastěji předepisován tramadol. Nedochází u něj k rozvoji zácpy ani útlumu dechového centra (12).Kombinací tramadol (200–300 mg/den) + paracetamol (1500–3000mg/den) je dobře zvládnuta velká část bolestivých stavů v geriatrii. Výhodná je fixní kombinace tramadolu s paracetamolem (Zaldiar).
Silné opioidy podáváme při nedostatečné účinnosti slabých opioidů, zvláště u silných nádorových bolestí neváháme s jejich podáním.
Nebezpečí psychické závislosti na opioidech je u seniorů nízké, víc jsou ohroženi sedací, deliriem, hypotenzí a útlumem dechového centra. Je nutné nezapomínat na současné podávaní laxativ, event. antiemetik. Až na útlum dechového centra, který se ovšem dostavuje až při vyšším dávkování, jsou opioidy spolu s paracetamolem považovány za bezpečnější analgetika u seniorů než nesteroidní analgetika.
Kdy podávat adjuvantní analgetika?
Adjuvantní analgetika patří mezi léky s jinou primární funkcí, které však v určitých situacích způsobují analgezii.
U neuropatické bolesti (diabetické, postherpetické etiologie a jiné) využíváme antikonvulziva nebo antidepresiva. Velmi účinná jsou zde tricyklická antidepresiva. Tato ale nepatří mezi léky první volby u starých osob, a to pro vysoký výskyt nežádoucích účinků (delirium, retence moči, tachykardie, ortostatická hypotenze). Preferujeme antidepresiva ze skupiny SSRI (citalopram, fluoxetin, paroxetin). U seniorů se v současnosti vyhýbáme podávaní starších antiepileptik jako je karbamazepin, preferován je spíše gabapentin.
Antipsychotika (Tiapridal ) jsou vhodná u chronických bolestí s úzkostí (upřednostňujeme je před dlouhodobým podáváním benzodiazepinů). Mezi další adjuvancia patří kortikoidy, u kostních metastáz bisfosfonáty, radiofarmaka nebo kalcitonin.
Pravidla pro výběr nejvhodnějšího preparátu
Při volbě nejvhodnějšího analgetika se řídíme předpokládanými změnami navozenými procesem stárnutí (13). Změny trávicího traktu, jater a ledvin ovlivňují metabolizmus, absorpci, distribuci a vylučování léků. Prodloužení absorpční fáze vede ke zpomalení nástupu účinku léčiv. U seniorů se zmenšuje jaterní hmota a její funkce, stejně tak aktivita některých jaterních enzymů. Tyto změny zpomalí metabolizmus léků, což může vést k vyšším koncentracím a možnosti nadměrného účinku. Důsledkem snížené eliminační schopnosti ledvin je, že ve stáří léčiva dosahují po obvyklé dávce vyšší koncentrace v plazmě, čímž se následně prodlužuje biologický poločas léčiva. Proces stárnutí ovlivňuje i distribuci léků v těle – narůstá podíl tukového kompartmentu na úkor svalové hmoty a vodního kompartmentu. Výsledkem je že dávka hydrosolubilního léčiva může dosáhnout vyšší krevní hladiny léků, a tím potencionální toxicity farmaka.
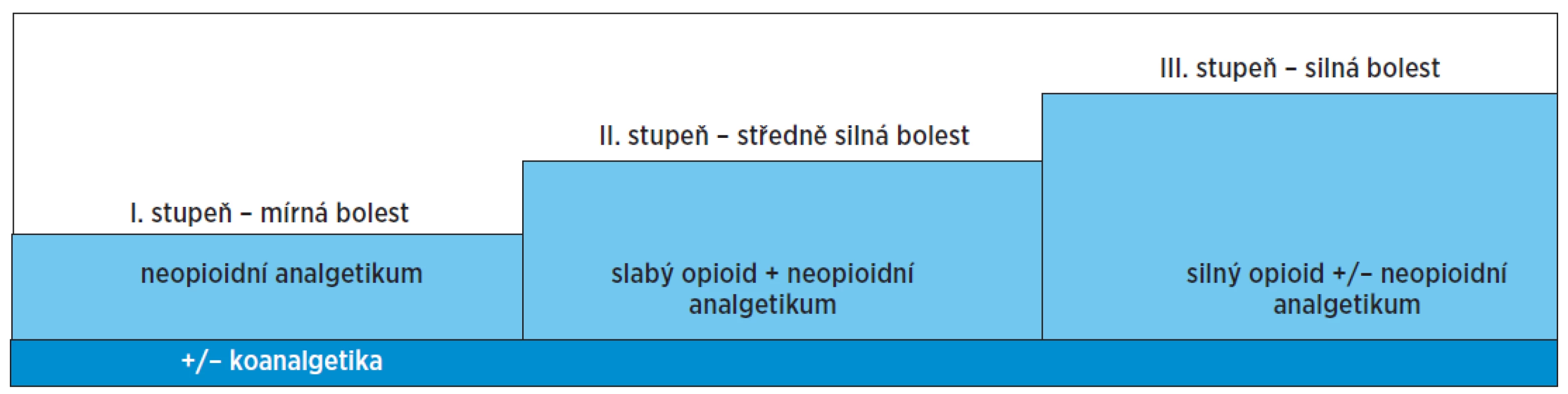
Strategie léčby bolesti vychází z třístupňového žebříčku Světové zdravotnické organizace (WHO), původně určeného pro léčbu bolesti onkologické, který byl ale záhy přijat pro léčbu bolesti neonkologické (obr. 2). Většina analgetik nemá speciální doporučení pro starší populaci, je nutno myslet na to, že senioři tvoří heterogenní populaci, a proto musíme respektovat určité zásady. Podle doporučení Americké geriatrické společnosti je nerealistické očekávat, že bolest bude kompletně eliminovaná. Měli bychom se soustředit na reálné cíle, jako je zajištění nerušeného spánku, zvýšení kvality života a soběstačnosti seniora. Vhodně zvolená analgetická léčba závisí na příčině a intenzitě bolesti a je podmíněna přítomností komorbidit, závisí na současném užívaní dalších léků (interakce drug-drug) či přítomnosti orgánové poruchy (interakce drug-disease). Snažíme se podávat nižší dávky (pravidlo start low, go slow) a bedlivě monitorovat vedlejší účinky. Dále upřednostňujeme léky s prodlouženým uvolňováním. Co se týče způsobu aplikace léků, pro většinu pacientů je nejvhodnější orální podávaní, nicméně je potřeba myslet na individuální potřeby seniora. Například pokud senior trpí polykacími obtížemi, upřednostňujeme transdermální nebo rektální podání. V případě trvalé bolesti podáváme analgetika pravidelně (podle časového rozvrhu). Nejčastější chybou samotných seniorů, ale i jejich pečovatelů, je nepodání analgetika, pokud je stupeň chronické bolesti slabší nebo bolest není přechodně přítomna vůbec. Pokud se jedná o průlomovou bolest, je na místě podávat analgetika s rychlým nástupem účinku. Kombinováním analgetik můžeme vhodně využít jejich synergie. Nutností je reagovat flexibilně na vznik vedlejších účinků a včas farmakoterapeutické schéma změnit.
Závěr
Je chybou považovat bolest za normální součást procesu stárnutí a problém zjednodušovat.
Neléčená bolest má významný vliv na kvalitu pacientova života. Neléčená bolest znamená vysokou pravděpodobnost vzniku deprese, až s možností suicidia. Neléčená bolest znamená rozvoj úzkosti, omezení sociálních interakcí, problémy se spánkem a výživou, rozvojem malnutrice, následně omezením soběstačnosti a vznikem závislostí na zdravotnickém zařízení.
MUDr. Katarína Bielaková,
prof. MUDr. Hana Matějovská Kubešová, CSc.,
prof. MUDr. Pavel Weber, CSc.
Klinika interní, geriatrie a praktického lékařství,
LF MU a FN Brno
MUDr. Katarína Bielaková
bielakovak@seznam.cz
Promovala v roce 2003 na Fakultě všeobecného lékařství Univerzity Komenského v Bratislave. V roce 2009 absolvovala Interní kmen. Druhou atestaci z geriatrie absolvovala v roce 2010. V současnosti pracuje jako asistentka na Klinice interní, geriatrie a praktického lékařství v Brně. Je studentkou postgraduálniho studia na Masarykově universitě v Brně. Témou disertační práce je Clostridium difficile u geriatrických nemocných. Je členkou České geriatrické společnosti a České internistické společnosti.
Sources
1. Fine, P. G.: Treatment Guidelines for the Pharmacological Management of Pain in Older Person. Pain Medicine 2012; 13 : 57–66.
2. Hallingbye, T., Martin, J.: Acute postoperative pain management inthe older patient. Aging Health 2011; 7(6): 813–828.
3. American Geriatrics Society Panel on Management of Persistent Pain in Older Person: Pharmacological Management of Persistent Pain in Older Person. Journal of the American Geriatrics Society 2009; 57 : 1331–1346.
4. McCleane, G.: Pain management in older people. Reviews in Clinical Gerontology 2010; 20 : 183–192.
5. Hakl a kol.: Léčba bolesti. Současné přístupy k léčbě bolesti a bolestivých syndromů. 1. vydání. Praha: Mladá fronta 2011.
6. Hakl, M., Ševčík, P.: Léčba bolesti u seniorů. Postgraduální medicína 2008; 10 : 772–777.
7. Topinková, E.: Geriatrie pro praxi. 1 vydání. Praha Galén 2005 : 54–58.
8. Collett, B., O´Mahoney, S., Schofield, P.: The assessment of pain in older people. Clinical Medicíne 2007; 7 : 496–500.
9. Gloth, F. M.: Pharmacological Management of Persistent Pain in Older Person: Focus on Opioids and Nonopioids. The Journal of Pain 2011; Vol 12, No 3, Suppl 1, 2011 : 14–20.
10. Kubešová, H., Weber P., Meluzínová H.: Specifické rysy diagnostiky a léčby bolesti v geriatrii. Bolest 2008; 11(1): 16–22.
11. Vondráčková, D.: Léčení nenádorové bolesti geriatrických pacientů opioidy. Čes ger revue 2008; 6(2):103–108.
12. Topinková, E.: Bolest ve stáří a specifika léčby. Medicína po promoci 2006; 7, suppl. 1 : 5 – 14.
13. Kalvach, Z., Zadák, Z., Jirák, R. a kol.: Geriatrie a gerontologie. 1 vydání. Praha: Grada Publishing, 2004.
14. Doleželová, I.: Chronická bolest v seniu. Lékařské listy 2008; 19 : 23–26.
15. Málek, J., Kurzová, A., Beneš, M., Umlaufová, D.: Úroveň diagnostiky a terapie bolesti u geriatrických spoluobčanů. Praktický lékař 2002; 82(5): 284–286.
Labels
Anaesthesiology, Resuscitation and Inten Geriatrics Surgery Neurology Orthopaedics General practitioner for adults Orthopaedic prosthetics Nurse Traumatology Trauma surgery
Article was published inGeriatrics and Gerontology

2012 Issue 2-
All articles in this issue
- Pitný režim jako součást léčebného schématu u seniorů
- Léčba bolesti u geriatrických pacientů – známe její úskalí?
- Psychomotorický neklid a jeho léčba z pohledu gerontopsychiatrů (kazuistická sdělení)
- Ošetřovatelská dokumentace jako součást ošetřovatelského procesu a podpory důstojnosti člověka s demencí
- Zhodnocení funkčního stavu seniorské populace žijící ve vlastním prostředí a vyhodnocení vybraných rizikových faktorů snížení soběstačnosti
- Uroinfekcie – rizikové faktory infekcie rezistentným uropatogénom
- Pohled sester na seniory a stáří
- Možnosti zlepšení efektivity terapie kardiovaskulárních chorob u seniorů
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Psychomotorický neklid a jeho léčba z pohledu gerontopsychiatrů (kazuistická sdělení)
- Léčba bolesti u geriatrických pacientů – známe její úskalí?
- Pitný režim jako součást léčebného schématu u seniorů
- Pohled sester na seniory a stáří
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career