-
Medical journals
- Career
Intersticiální plicní procesy a postižení bronchiolů
: M. Šterclová; M. Vašáková
: Primářka: doc. MUDr. Martina Vašáková, PhD. ; Přednosta: prof. MUDr. Jiří Homolka, DrSc. ; Pneumologická klinika ; Thomayerova nemocnice, Praha ; 1. lékařská fakulta ; Universita Karlova v Praze
: Prakt. Lék. 2012; 92(8): 452-454
: Of different specialties
Bronchiolitidy jsou relativně opomíjenou skupinou onemocnění. Můžeme se s nimi setkat u řady intersticiálních plicních procesů. Bronchioly bývají postiženy buď izolovaně nebo současně s postižením plicního intersticia a alveolů. V řadě případů je jejich etiologie známá (inhalační nebo polékové postižení), u části nemocných je bronchiolitida a intersticiální plicní proces součástí jiné mimoplicní choroby, u části nemocných etiologii jejich primárně plicního onemocnění neznáme (např. plicní histiocytóza z Langerhansových buněk). Hlavní roli v diagnostice bronchiolitid hraje počítačová tomografie hrudníku s vysokou rozlišovací schopností. Průkaz postižení bronchiolů mění léčebnou strategii a prognózu u nemocných s primárně mimoplicními chorobami, např. u pacientů s revmatoidní artritidou nebo Sjögrenovým syndromem. U ostatních skupin onemocnění je léčebná strategie nezávislá na postižení průdušinek a řídí se především symptomy nemocných.
Klíčová slova:
bronchiolitida, intersticiální plicní proces, HRCTDefinice a etiopatogeneze bronchiolitid obecně
Bronchiolitida vzniká následkem poškození epitelu bronchiolů. Hojení může být doprovázeno nadměrnou tvorbou granulační tkáně ve stěně dýchacích cest a/nebo v jejich lumen. Výsledkem může být zúžení a deformace průdušinek (konstriktivní bronchiolitida) nebo jejich obliterace (obliterující bronchiolitida). Často bývají postiženy i přilehlé plicní sklípky, naopak plicní intersticium bývá u řady bronchiolitid nepostiženo (7, 23). Nomenklatura bronchiolitid není jednotná, i v současné literatuře se setkáváme s promiskuitním užíváním termínů jako obliterující bronchiolitida, fibrotizující obliterující bronchiolitida, obliterující bronchiolitida s intersticiální pneumonií nebo folikulární bronchiolitida.
Klasifikace bronchiolitid
Nejčastěji užívanými klasifikacemi jsou klasifikace klinická, zohledňující etiologii onemocnění, histopatologická a radiologická, založená na obraze onemocnění získaném počítačovou tomografií s vysokou rozlišovací schopností (HRCT). Bronchiolitidy mohou provázet inhalační traumata (toxické plyny, organické prachy, těkavé látky, cigaretový kouř, apod.), infekce (respirační syncitiální virus, Mycoplasma pneumoniae, spalničky), polékové postižení (penicilamin, preparáty zlata, amiodaron, sulfasalazin) nebo mohou být idiopatické. Mezi idiopatické bronchiolitidy lze řadit kryptogenní konstriktivní bronchiolitidu, difuzní panbronchiolitidu, primární difuzní hyperplázii plicních neuroendokrinních buněk, bronchiolitidy sdružené se systémovými chorobami pojiva a bronchiolitidy sdružené s některými intersticiálními plicními procesy (18).
Intersticiální plicní procesy (IPP) sdružené s bronchiolitidou
Jejich výčet je uveden v tabulce č. 1 Etiologie IPP sdružených s bronchiolitidou je velmi různorodá a zahrnuje jak onemocnění, jejichž příčina je jednoznačně definována (např. exogenní alergické alveolitidy – EAA), tak idiopatické procesy. Plicní postižení může být izolované (respirační bronchiolitida s intersticiální plicní nemocí – RB-ILD) nebo součástí systémové choroby (revmatoidní artritida, ale v některých případech i sarkoidóza či plicní histiocytóza z Langerhansových buněk).
Diagnostika IPP sdružených s bronchiolitidou
Klinické příznaky bronchiolitidy se neliší od příznaků provázejících intersticiální plicní procesy. Suverénní zobrazovací metodou detekující patologie v oblasti bronchiolů je počítačová tomografie s vysokou rozlišovací schopností (HRCT). Nejčastějšími HRCT obrazy bronchiolitid jsou noduly a větvící se linie (obr. 1), mlhovité opacity (obr. 2), konsolidace (obr. 3), snížení plicní denzity (tzv. černá plíce) a mozaiková perfúze (obr. 4) (9, 15, 17, 19).
1. Noduly a větvící se linie nabývající charakteru pučícího stromu“ (tree in bud) u nemocného s RB-ILD 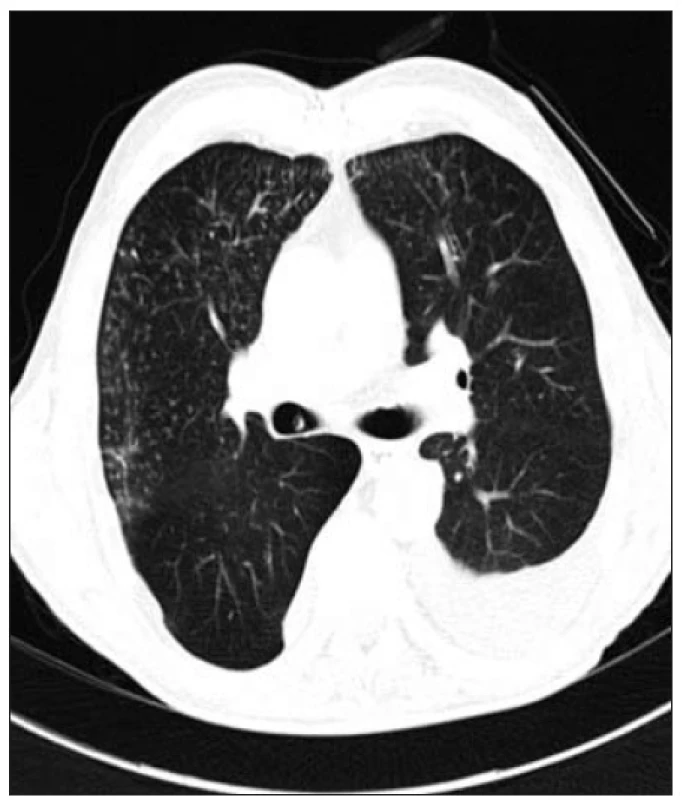
2. Mlhovité opacity (ground glass opacities) nemocné s EAA 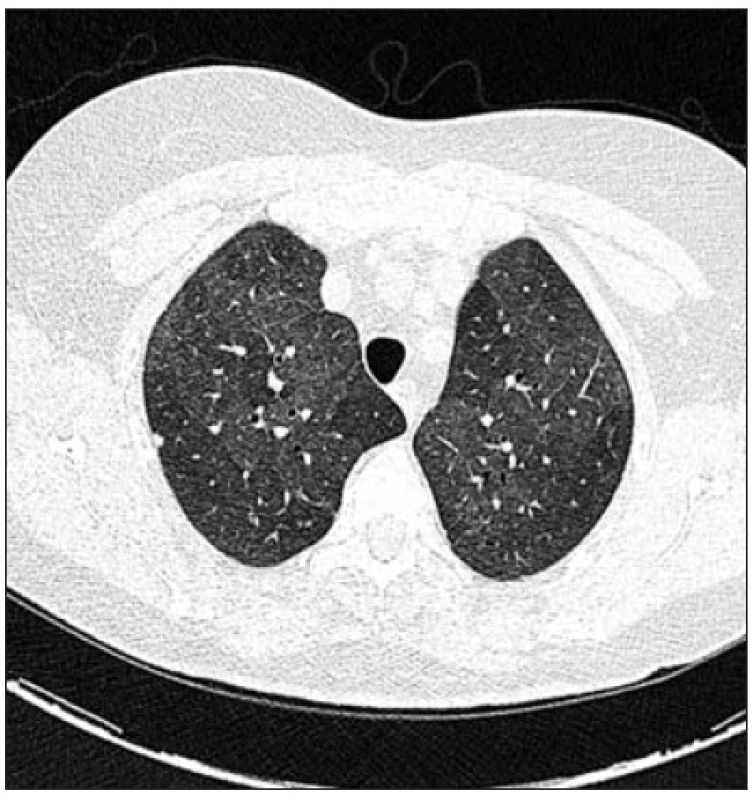
3. Konsolidace u nemocného s COP 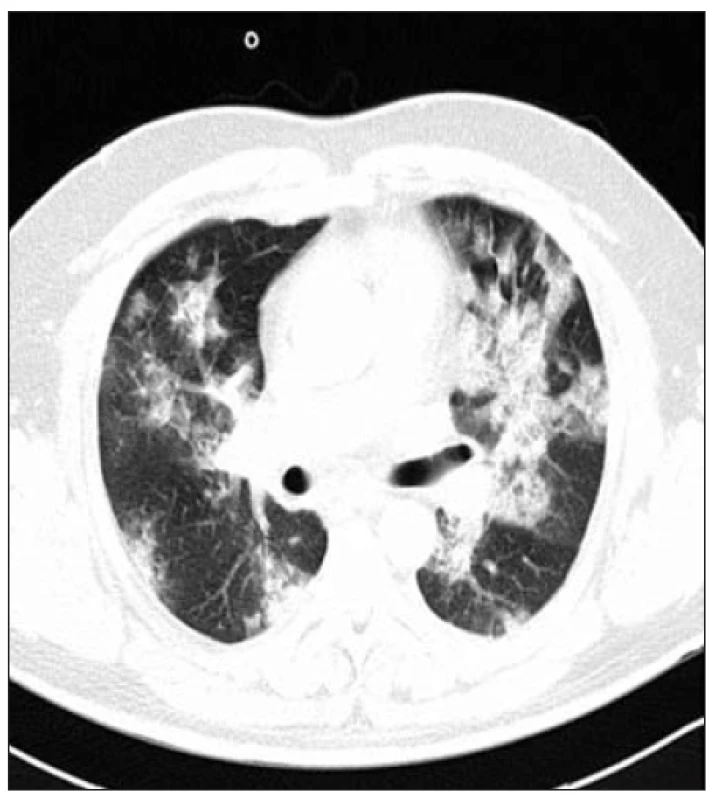
4. Mozaiková perfúze u nemocné s EAA 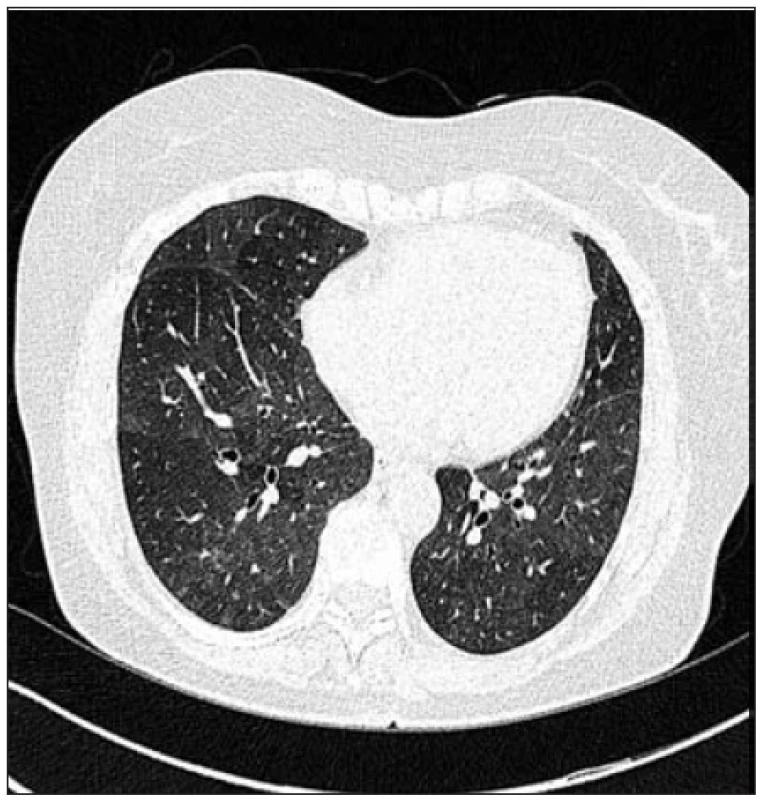
Pro plicní histiocytózu z Langerhansových buněk jsou typické mimo výše uvedených nodulů mnohočetné silno - i tenkostěnné cysty, obvykle ve středních a horních plicních polích (obr. 5). V časnějších stádiích má onemocnění poměrně charakteristický HRCT obraz, pozdější fáze mohou být obtížně odlišitelné od jiných pokročilých intersticiálních plicních procesů s voštinou včetně idiopatické plicní fibrózy (IPF) (11).
5. Plicní histiocytóza z Langerhansových buněk 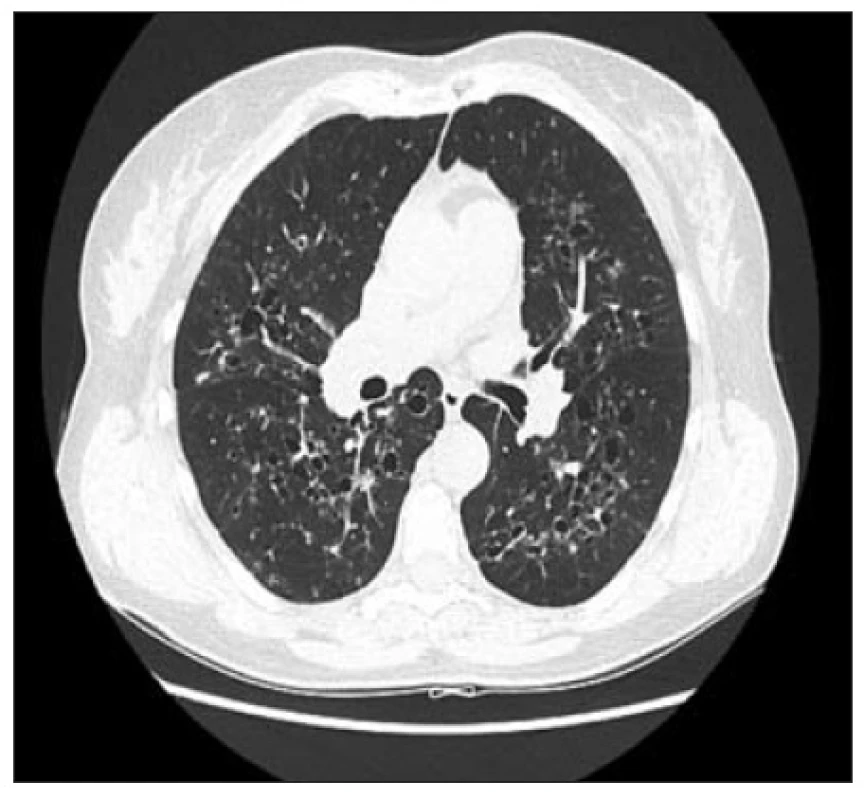
Výsledky ostatních vyšetření (krevní testy, vyšetření plicních funkcí, bronchoalveolární laváž) závisí na etiologii procesu. Např. pro systémové choroby pojiva je charakteristický nález autoprotilátek v krvi, u eosinofilní pneumonie nacházíme v tekutině získané bronchoalveolární laváží výraznou eosinofilii, u EAA naopak lymfocytózu. Pokud je bronchiolitida sdružená s postižením plicního parenchymu, bývá obvyklá kombinovaná ventilační porucha, u izolovaného postižení bronchiolů nacházíme spíše obstrukční ventilační poruchu (12). U řady pacientů se systémovými chorobami pojiva a plicním postižením nemají změny v plíci uniformní obraz – tj. můžeme se setkat s kombinacemi postižení intersticia, bronchiolů či alveolů (8, 10, 19).
Ke stanovení správné diagnózy je obvykle potřeba, aby nemocný absolvoval celý panel vyšetření včetně důkladně odebrané anamnézy, laboratorních testů, bronchoskopie s bronchoalveolární laváží a transbronchiální biopsií, vyšetření plicních funkcí a HRCT hrudníku. U většiny pacientů lze diagnózu stanovit syntézou výsledků výše uvedených vyšetření. Ve sporných případech je však stále nezbytná chirurgická plicní biopsie, obvykle cestou video (asistované) torakoskopie. Diferenciálně diagnosticky složité jsou zejména případy nemocných se systémovými chorobami pojiva léčené např. metotrexátem, preparáty zlata nebo sulfasalazinem. U těchto pacientů může dojít k rozvoji IPP jak v rámci základního postižení, tak v důsledku polékového postižení (5, 13).
Histologická klasifikace rozeznává celulární bronchiolitidu, bronchiolitidu se zánětlivými polypy (nebo intraluminálními polypy), konstriktivní bronchiolitidu, peribronchiolární fibrózu a bronchiolární metaplázii. V případě intersticiálních plicních procesů sdružených s bronchiolitidou je postižení průdušinek sdruženo s různým stupněm fibrotických/zánětlivých změn v plicním parenchymu (16, 21).
Léčba a prognóza IPP sdružených s bronchiolitidou
Postižení bronchiolů má dopad na léčbu a prognózu nemocných s postižením bronchiolů asociovaným s primárně mimoplicní chorobou. Např. pětileté přežití nemocných s revmatoidní artritidou a bronchiolitidou bylo podle studie Tsuchiya et. al.: 88,9%, 10leté přežití však pouze 47,4%. Pro porovnání 10leté přežití nemocných s revmatoidní artritidou a nespecifickou intersticiální pneumonií je 93,8% (20). Bronchiolitida u nemocných s revmatoidní artritidou vede často k respiračnímu selhání (akutnímu ale i chronickému s nutností dlouhodobé domácí oxygenoterapie). V léčbě nemocných s revmatoidní artritidou sdruženou s postižením bronchiolů je doporučována kombinace inhalačních bronchodilatancií, inhalačních a systémových kortikosteroidů. Léčbu druhé linie představují makrolidy, pulzní intravenózní léčba cyklofosfamidem, etanercept s metotrexátem. U nemocných s primárním Sjögrenovým syndromem a plicním postižením včetně bronchiolitidy jsou doporučována léčebná schémata zahrnující azathioprin.
Nemocní s idiopatickými IPP s možným postižením bronchiolů (v tabulce č. 1 skupina 1) jsou, pokud vůbec, léčeni symptomaticky. Všeobecným doporučením důrazně platným zejména pro pacienty s plicní histiocytózou z Langerhansových buněk je zanechat kouření a to i pasivního. Zatímco u nemocných s IPF se v současné době kortikoterapie či kombinovaná imunosupresivní léčba nedoporučuje, u některých nemocných se sarkoidózou, chronickou eosinofilní pneumonií (CEP) nebo kryptogenní organizující se pneumonie (COP) může být indikována, bez ohledu na přítomnost postižení bronchiolů. Prognóza této skupiny pacientů je nezávislá na postižení bronchiolů a je velmi variabilní – od dobré u některých forem sarkoidózy po infaustní u pacientů s pozdě diagnostikovanou IPF (4, 22).
1. Klinická klasifikace bronchiolitid potenciálně sdružených s intersticiálními plicními procesy (1, 2, 3, 14) 
Pacienti s IPP s postižením bronchiolů známé etiologie by se měli vyvarovat další expozici vyvolávajícímu agens, ať už se jedná o inhalační nebo polékové postižení. U symptomatických nemocných s výrazným postižením plicních funkcí lze zvážit kortikoterapii. Prognóza této skupiny pacientů je také různorodá a nezávisí na přítomnosti bronchiolitidy.
Závěr
Zatímco u RB-ILD či plicní histiocytózy z Langerhansových buněk dominuje postižení bronchiolů, u IPF, CEP či COP převládá spíše postižení plicního parenchymu. U nemocných se systémovými chorobami pojiva, především revmatoidní artritidou, se můžeme setkat s postižením intersticia, alveolů i bronchiolů, bronchiolitida ovlivňuje prognózu a léčbu. V důsledku expozice inhalačním noxám (minerální prachy, toxické či organické látky) může dojít k izolovanému postižení bronchiolů či k rozvoji BOOP, po zamezení další expozice je léčba symptomatická a řídí se klinickými příznaky. Poškození bronchiolů polékové etiologie bývá také sdruženo s obrazem BOOP.
MUDr. Martina Šterclová, Ph.D.
Pneumologická klinika 1. LF UK Praha a Thomayerovy nemocnice
Vídeňská 800
140 00 Praha 4
E-mail: martina.sterclova@ftn.cz
Sources
1. Attili, A.K., Kazerooni, E.A., Gross, B.H., et. al.: Smoking-related interstitial lung disease: radiologic-clinical-pathologic correlation. Radiographics, 2008, 28(5): p. 1383-1396; discussion p. 1396–1398.
2. Basseri, B., Enayati, P., Marchevsky, A., Papadakis, K.A.: Pulmonary manifestations of inflammatory bowel disease: case presentations and review. J Crohns Colitis, 2010, 4(4), p. 390–397.
3. Cordier, JF.: Challenges in pulmonary fibrosis 2: Bronchiolocentric fibrosis. Thorax, 2007, 62(7), p. 638–649.
4. Heffner, J.E.: No matter how you push and squeeze, organizing pneumonia remains more than one disease. Respir Care, 2009, 54(8), p. 1020–1023.
5. Katzenstein, A.L.: Smoking-related interstitial fibrosis (SRIF), pathogenesis and treatment of usual interstitial pneumonia (UIP), and transbronchial biopsy in UIP. Mod Pathol, 2012, 25, Suppl 1, p. S68–78.
6. Kim, T.O., Oh, I.J., Kang, H.W., et. al.: Temozolomide-associated bronchiolitis obliterans organizing pneumonia successfully treated with high-dose corticosteroid. J Korean Med Sci, 2012, 27(4), p. 450–453.
7. Kolek, V.: Bronchiolitidy. In Kolek, V. a kol. Pneumologie. Praha: Maxdorf, 2011, s. 172–175.
8. Komika, K., Terakoto, S., Kurosaki, Y., et. al.: Organizing pneumonia with a positive result for anti-CCP antibodies as the first clinical presentation of rheumatoid arthritis. Intern Med, 2010, 49(15), p. 1605–1607.
9. Lee, J.W., Lee, K.S., Lee, H.Y., et. al.: Cryptogenic organizing pneumonia: serial high-resolution CT findings in 22 patients. AJR Am J Roentgenol, 2010, 195(4), p. 916–922.
10. Manjunatha, Y.C., Seith, A., Kandpal, H., Das, C.J.: Rheumatoid arthritis: spectrum of computed tomographic findings in pulmonary diseases. Curr Probl Diagn Radiol, 2010, 39(6), p. 235–246.
11. Morgenthau, A.S., Padilla, M.L.: Spectrum of fibrosing diffuse parenchymal lung disease. Mt Sinai J Med, 2009, 76(1), p. 2–23.
12. Mori, S., Koga, Y., Sugimoto, M.: Small airway obstruction in patients with rheumatoid arthritis. Mod Rheumatol, 2011, 21(2), p. 164–173.
13. Myers, J.L.: Hypersensitivity pneumonia: the role of lung biopsy in diagnosis and management. Mod Pathol, 2012, 25, Suppl 1, p. S58–67.
14. Pappas, K.: Bronchiolitis and bronchial disorders in interstitial lung disease. Curr Opin Pulm Med, 2011, 17(5), p. 316–324.
15. Pipavath, S.J., Lynch, D.A., Cool, C., et. al.: Radiologic and pathologic features of bronchiolitis. AJR Am J Roentgenol, 2005, 185(2), p. 354–363.
16. Povýšil, C.: Histopatologická klasifikace idiopatických intersticiálních pneumonií. Čes.-slov. Patol, 2010, 46(1), p. 3–7.
17. Rossi, S.E., Franquet, T., Volpacchio, M., et. al.: Tree-in-bud pattern at thin-section CT of the lungs: radiologic-pathologic overview. Radiographics, 2005, 25(3), p. 789–801.
18. Ryu, J.H., Myers, J.L., Swensen, S.J.: Bronchiolar disorders. Am J Respir Crit Care Med, 2003, 168(11), p. 1277–1292.
19. Silva, C.I., Churg, A., Müller, N.L.: Hypersensitivity pneumonitis: spectrum of high-resolution CT and pathologic findings. AJR Am J Roentgenol, 2007, 188(2), p. 334–344.
20. Tsuchiya, Y., Takayanagi, N., Sugiura, H., et. al.: Lung diseases directly associated with rheumatoid arthritis and their relationship to outcome. Eur Respir J, 2011, 37(3), p. 1411–1417.
21. Votava, V., Slováková, A.: Bronchiolitis - morfologická a klinická diferenciace. Stud. pneumol. phtiseol. cechoslov., 2002, 62(3), s. 92–96.
22. Wells, A.U., Nicholson, A.G., Hansell, D.M.: Challenges in pulmonary fibrosis. 4: smoking-induced diffuse interstitial lung diseases. Thorax, 2007, 62(10), p. 904-910.
23. Worrall, G. Bronchiolitis. Can Fam Physician, 2008, 54(5), p. 742–743.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2012 Issue 8-
All articles in this issue
-
Basics of social cognitive and affective neuroscience
XXII. Freud 2012 - A review of guidelines for implementation of physical activity in the primary prevention of diseases
- Nanoparticles and nanostructures in biomedical applications
- Sarcosine in urine of patients with prostate carcinoma
- Why to use electronic cigarettes? Actual knowledge for practice
- Interstitial lung diseases and bronchiolar involvement
- Marijuana: risks and short intervention
- Measuring quality of life of seniors with dementia
- Long-term prognosis of patients hospitalized with acute heart failure
- General practitioners are the indispensable part of Public Health
-
Basics of social cognitive and affective neuroscience
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Marijuana: risks and short intervention
- Interstitial lung diseases and bronchiolar involvement
- A review of guidelines for implementation of physical activity in the primary prevention of diseases
- Sarcosine in urine of patients with prostate carcinoma
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

