-
Medical journals
- Career
Chronické onemocnění ledvin – role nefrologa a praktického lékaře
Authors: M. Kubišová; S. Dusilová Sulková
Authors‘ workplace: Přednosta: prof. MUDr. Luboš Sobotka, CSc. ; Nefrologické oddělení Kliniky gerontologické a metabolické, FN a LF UK Hradec Králové
Published in: Prakt. Lék. 2009; 89(5): 261-264
Category: Case Report
Overview
Je popsána kazuistika pacienta s chronickým onemocněním ledvin, progredujícím až do selhání ledvin s nutností akutně zahájit hemodialyzační léčení. Chronickým onemocněním ledvin (CKD, chronic kidney disease) je postiženo až 10 % populace, jen velmi malá část však dospěje k selhání ledvin. Při nefrologické dispenzarizaci lze progresi chronické nemoci ledvin zpomalit, a pravidelné dialyzační léčení nejen oddálit, ale pacienta na tuto léčebnou metodu připravit, a tím vstup do dialyzačního programu podstatně zjednodušit. Nefrolog může lépe rozpoznat a upravit sekundární komplikace spojené s klesající funkcí ledvin.
Klíčová slova:
chronické onemocnění ledvin, polycystóza ledvin, selhání ledvin, anémie, hyperparathyreóza, hypertrofie levé komory, dialýzaPřibližně 10 % populace je postiženo chronickým onemocněním ledvin (CKD, chronic kidney disease, tabulka 1) (6, 7). Zdaleka ne všichni dospějí během dlouhodobého průběhu nemoci do terminálního stadia (CKD5, „end-stage renal disease, ESRD). Včas rozpoznané a léčené postižení ledvin však znamená příznivější prognózu, a to jak z hlediska udržení funkce ledvin, tak i z hlediska odvrácení či zpomalení doprovodných sekundárních postižení jiných orgánů. Proto je často diskutováno, koho a kdy a proč odeslat k nefrologické konsultaci a případně k dispenzarizaci (3, 4, 5, 8, 10).
Table 1. Chronické onemocnění ledvin (CKD, chronic kidney disease) 
Poznámky: Stadium CKD5 se též označuje jako ESRD (end-stage renal disease, terminální stadium chronického onemocnění ledvin; v tomto stadiu je zahajována dialyzačně-transplantační léčba). Doporučovanou metodou stanovení glomerulární filtrace je odhad podle rovnice MDRD ve zkrácené verzi podle (6, 7). Z charakteristiky mnoha nefropatií (nekomplikovaný průběh se stabilní funkcí ledvin) a také i z kapacitních důvodů specializovaných nefrologických poraden je zřejmé, že jen malá část pacientů s CKD je sledována v nefrologických specializovaných poradnách. Většina osob s nemocemi ledvin zůstává dlouhodobě v péči praktických lékařů. Vývoj onemocnění však může být takový, že potřeba konzultace či dispenzarizace nastane.
Národní i nadnárodní doporučení, kdy odeslat pacienta k nefrologovi, jsou v naprosté většině opřena o funkční stav ledvin (obvykle je jako nejzazší pro odeslání uváděno stadium CDK4) (3, 4). Zatímco příprava na dialyzační léčení a vlastní náhrada funkce ledvin je všeobecně akceptovanou doménou nefrologů, iniciální, či málo pokročilá stadia nemocí ledvin jsou s nefrology konzultována méně často. Stejně tak nejsou někdy sledováni pacienti, jejichž nemoc ledvin nemá kauzální řešení, a tak je nefrologická dispenzarizace považována za nepřínosnou.
Naše sdělení chce upozornit na podcenění postižení dalších orgánů při pokročilých nemocech ledvin (sekundární komplikace renálních nemocí). Popisovaný příběh ukazuje situaci, kdy nefrolog sice nemůže kauzálně zasáhnout (polycystóza ledvin), ale kde přesto má (by měla) nefrologická dispenzarizace velký význam, a to pro rozpoznání a řešení některých doprovodných komplikací, pro méně zatěžující zahájení dialyzačního léčení a pravděpodobně i pro jeho oddálení.
Vlastní pozorování
V květnu 2008 se dostavil na oddělení akutního příjmu fakultní nemocnice muž, narozen 1956, žijící v malém městě vzdáleném asi 20 km. Stěžoval si na několik měsíců trvající brnění horních i dolních končetin, horší chuť k jídlu a celkovou únavu. Nezvracel, neměl nauzeu, neudával bolesti, nebyl dušný.
V roce 2001 byl hospitalizován pro autoimunní hemolytickou anémii. Tehdy byla jako vedlejší nález diagnostikována polycystóza ledvin a jater s počínající renální nedostatečností (S-kreatinin 141 μmol/l). Po propuštění se hemolýza neopakovala. Přibližně dva roky byl sledován hematologem, ale poté již k lékaři nechodil.
Kromě bledosti, vysokého krevního tlaku (170/100 mm Hg) a hmatných zvětšených polycystických ledvin v obou mezogastriích byl fyzikální nález při přijetí bez pozoruhodností. Srdeční akce byla pravidelná klidná. Nebyl přítomen pleurální ani perikardiální šelest.
Ve vstupním laboratorním vyšetření byly zjištěny vysoké sérové koncentrace močoviny (34,3 mmol/l) a kreatininu (773 μmol/l), a pacient byl s diagnózou selhání ledvin přijat na nefrologické lůžko.
Z výsledků při přijetí dále uvádíme: koncentrace celkového kalcia 1,4 mmol/l, sérový albumin 37 g/l, hemoglobin 83 g/l, koncentrace PTH 831 pg/ml (horní mez referenčního rozmezí 65 pg/ml), CRP 2 mg/l, negativní australský antigen a negativní protilátky antiHBs v séru.
Ze vstupních výsledků zobrazovacích metod uvádíme sonografické potvrzení cyst jater i ledvin, s nejistým charakterem jedné z cyst (pravděpodobně starší hemorrhagie), nález byl verifikován na vyšetření CT (obrázek 1), echokardiograficky zjištěnou hypertrofii levé komory (tlouštka septa 15 mm, tloušťka zadní stěny levé komory 14 mm) a suspektní zvětšení levého dolního příštítného tělíska v sonografickém vyšetření (obrázek 2).
Image 1. Probíhající hemodialýza. Radiocefalická arteriovenózní fistule na levé horní končetině. 
Image 2. Makrocystóza ledvin – vícečetné posthemoragické cysty bilaterálně. 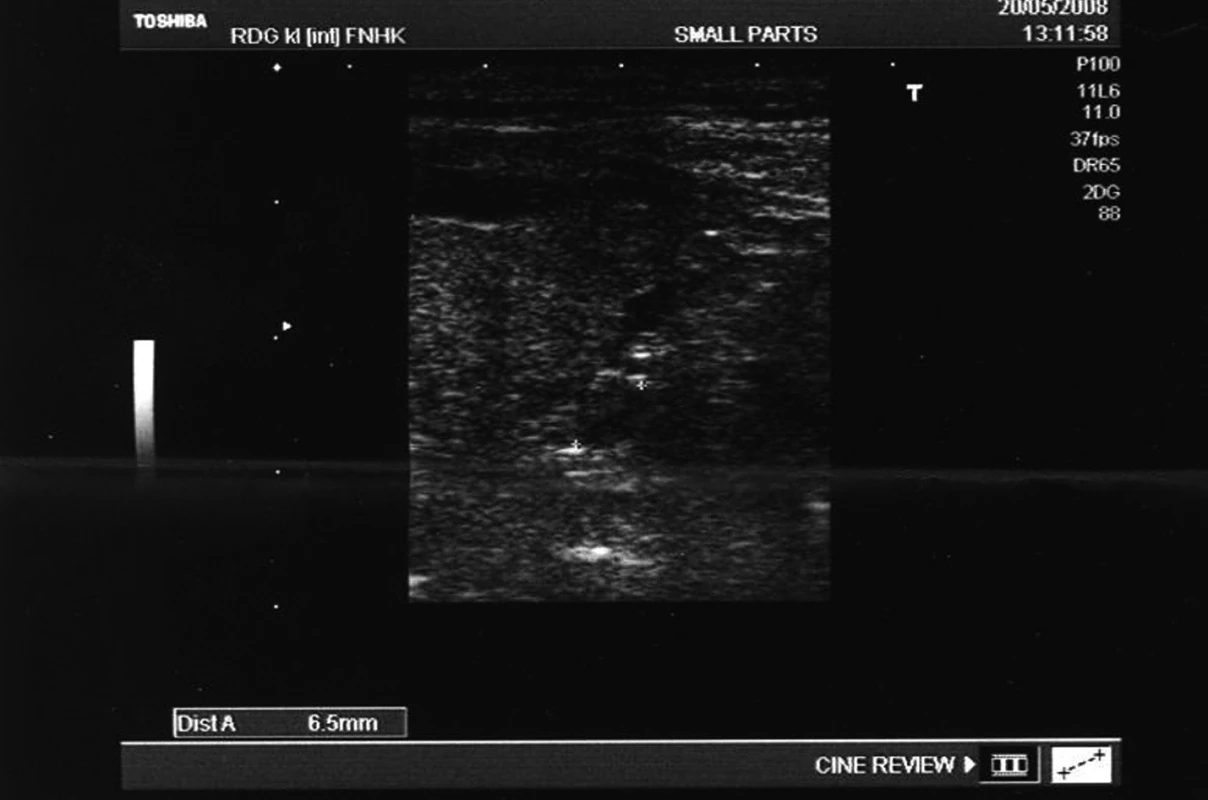
Stav byl vyhodnocen jako terminální selhání ledvin na podkladě polycystózy ledvin s rozvinutými sekundárními komplikacemi. Cestou vena jugularis interna byl zaveden tunelizovaný centrální žilní katétr („PermCath“). Pacient podstoupil první hemodialýzu a byl zařazen do chronického hemodialyzačního programu.
Souběžně byla zahájena vakcinace proti hepatitidě B, léčba anémie (rekombinantní erytropoetin a parenterální substituce železa) a léčba hypokalcemie a sekundární hyperparathyreózy (perorální substituce vápníku, dialyzační roztok s vyšší koncentrací kalcia, léčba aktivátory receptoru pro vitamin D). Krevní tlak se normalizoval při malých dávkách antihypertenziv a adekvátní ultrafiltrací při hemodialýze. Parestezie končetin záhy vymizely a již se neobjevily.
Pacient byl postupně seznámen se všemi aspekty chronické dialyzační léčby. Edukace byla zaměřena na konkrétní situace (dietní doporučení a jejich praktická realizace, včetně povoleného přívodu tekutin, uspořádání pracovního i rodinného života, péče o dialyzační katétr a později i o arteriovenózní fistuli) i na širší souvislosti (nástin dalšího vyšetřovacího a terapeutického plánu; psychosociální podpora). Byla diskutována i příprava pro zařazení do čekací listiny na transplantaci ledviny.
Během hospitalizace nenastaly žádné komplikace a pacient byl po 6 dnech propuštěn. Již ambulantně byla chirurgicky založena nativní arteriovenózní fistule ve foveola radialis na levém předloktí, která se dobře rozvinula (obrázek 3), takže po 10 týdnech od zahájení dialyzačního léčení mohl být permanentní dialyzační katétr odstraněn.
Image 3. Suspektní formace odpovídající zvětšenému pravému dolnímu příštítnému tělísku (sekundární hyperparathyreóza při selhání ledvin) 
V současné době (10 měsíců dialyzační léčby) je pacient ambulantně dialyzován třikrát týdně v noční směně. Má normální krevní tlak. Koncentrace hemoglobinu i parathormonu jsou v doporučených rozmezích. Má vytvořen ochranný titr protilátek proti hepatitidě B (tabulka 2). Dokončujeme přípravu k zařazení do čekací listiny na kadaverózní transplantaci ledviny.
Table 2. Průběh laboratorních nálezů v prvních 10 měsících dialyzační léčby 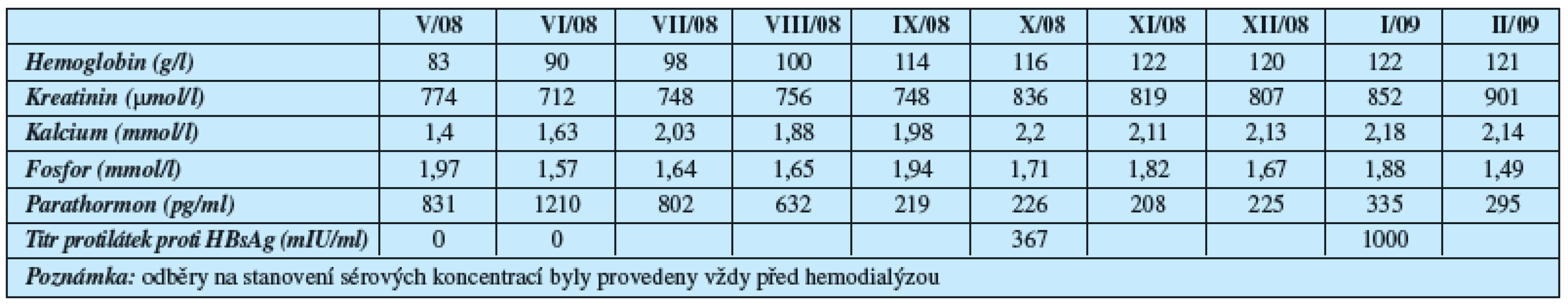
Legenda: Znázorněny koncentrace vybraných ukazatelů při pravidelných měsíčních kontrolách. Cílová koncentrace PTH je u hemodialyzovaných pacientů v rozmezí 150–300 pg/ml; hodnoty Hb mezi 110-120 g/l, koncentrace kalcia mezi 2,1 a 2,45 mmol/l, koncentrace fosforu v séru do 1,8 mmol/l. Je patrné, že krátce po zahájení hemodialyzačního léčení byly tyto koncentrace dosaženy. Souběžně byl vytvořen ochranný titr protilátek proti hepatitidě B. Kontrolní echokardiografie po 9 měsících ukázala regresi tloušťky stěny levé komory (septum 12 mm, zadní stěna levé komory 10 mm) při nezměněné ejekční frakci (65–70 %) a v plánu je kontrolní ultrazvukové vyšetření příštítných tělísek.
Pacient se vrátil i ke svému původnímu zaměstnání ve stavebnictví, i když částečně změnil pracovní rozvrh.
Diskuse
V České republice vstoupilo do dialyzačního léčení v roce 2007 téměř 2 000 osob (9). Z nich bylo 40 % takzvaných „pacientů z ulice“, neboli těch, kteří nebyli na dialýzu připraveni. Obdobně vysoké zastoupení „pacientů z ulice“ je i v jiných zemích, včetně zemí ekonomicky rozvinutých (5, 8, 10).
Akutní zahájení chronického dialyzačního léčení není bez rizika. Například kanylace centrální žíly sice není složitým výkonem, avšak dialyzační katétr je obvykle potřeba ponechat ještě nejméně 6 týdnů po chirurgickém vytvoření cévního zkratu (tzv. doba maturace). Infekce či trombózy proto nejsou výjimečné. Proti hepatitidě B se očkuje již v období dispenzarizace, kdy se snáze vytvoří ochranný titr protilátek. V uvedeném případě jsme očkování zahajovali až souběžně s dialyzačním programem. I když lze zahájení dialyzačního léčení považovat za medicínsky nekomplikované, nelze opominout, že pacient nebyl připraven nejen medicínsky, ale ani psychosociálně, a první týdny pro něho opravdu nebyly jednoduché.
Při vstupní hospitalizaci jsme zjistili sekundární anémii a sekundární hyperparathyreózu. Obě tyto komplikace se vyvíjejí paralelně s poklesem funkce ledvin, kdy se spolu s vylučovací funkcí snižuje i metabolická a syntetická aktivita ledvin (chybí syntéza erytropoetinu a kalcitriolu).
Je možné, že anémie spolu s hypertenzí a dalšími metabolickými a neurohumorálními změnami přispěla k hypertrofii levé komory, která je zjišťována až u 70 až 80 % pacientů zahajujících dialyzační léčení (1, 2). Trvalá úprava krevního tlaku, normalizace hodnot hemoglobinu, pravděpodobně i úprava hyperparathyreózy a i jiné faktory mohou být v pozadí regrese tloušťky levé komory popsané při kontrolní echokardiografii. Protože hypertrofie levé komory je prognosticky nepříznivá, lze regresi s opatrností považovat za příznivý vývoj (1).
Parestezie byly pravděpodobně manifestací hypokalcemie, která mohla být dlouhodobá a podílela se na rozvoji hyperparathyreózy. I když se ji postupně daří upravit, není jisté, zda nepřispěla k postižení dalších orgánů a zda je úprava trvalá. I tato komplikace mohla být řešena v časných stadiích.
Popsaný vstup do dialyzačního programu i zmíněné rozvinuté sekundární komplikace selhání ledvin ukazují obecnou potřebu nefrologické dispenzarizace u chronických onemocnění ledvin. Z časového hlediska lze rozlišit dispenzarizaci včasnou a pozdní (třetí možností je již popsaný termín „pacient z ulice“).
Pokud je pacient odeslán včas, lze využít všech možností pro zpomalení progrese i včasnou úpravu komplikací. Tito pacienti mají lepší prognózu nejen nefrologickou, ale i kardiovaskulární. Přitom není nutné, aby byl pacient trvale dispenzarizován, spíše se jedná o to, aby proběhla konzultace a byl stanoven terapeutický plán.
Pozdní odeslání není definováno jednotně. Většinou znamená, že doba mezi první návštěvou u nefrologa a vstupem do dialyzačního léčení je kratší než 6 měsíců. To znamená, že k nefrologovi pacient přichází již s pokročilým chronickým onemocněním ledvin. Pak sice je připraven na dialýzu, ale doba je příliš krátká na to, aby byly využity možnosti nefroprotekce (oddálení dialyzačního léčení) ani kardioprotekce (snížení kardiovaskulárního rizika).
Pozdní odeslání k nefrologické dispenzarizaci má čtyři teoretické okruhy příčin (tabulka 3). Literatura uvádí, že přibližně ve 40 % je příčinou pozdní či žádné dispenzarizace nespolupráce pacienta (5, 8, 10).
Table 3. Příčiny pozdního odeslání k nefrologické konsultaci či dispenzarizaci 
Teoreticky do této kategorie spadá i popsaná kazuistika. Pacient o svém onemocnění věděl. Polycystózu ledvin měla i jeho matka, její bratr a dvě sestry. Všichni podstoupili dialyzační léčení a všichni zemřeli před více lety. Pacient po této těžké osobní zkušenosti své onemocnění jako by popřel. Žil aktivně, pracoval, staral se o rodinu, ale nechodil k lékaři a nebyl tedy nikde sledován. Domníváme se, a také vývoj dosavadní léčby v dialyzačním programu nás o tom přesvědčil, že ho nelze označit jako nespolupracujícího. Je k zamyšlení a k diskusi, zda takovéto pacienty aktivně nevyhledat a nenabídnout jim aktivní podporu, a pokud ano, jak to organizačně a kapacitně zajistit.
Považujeme za vhodné ještě doplnit rozlišení dispenzarizace a konzultace. Jak bylo uvedeno, jistě není nutné, aby každý pacient s chronickým onemocněním ledvin byl nefrologicky sledován. Avšak každý by měl mít přesně stanovenou diagnózu a léčebný plán, který by měl být konzultován s nefrologem, aniž by nutně nefrolog pacienta dispenzarizoval (trvale sledoval). Při progresi by se měly uskutečnit další konzultace, zaměřené na ochranu reziduálního parenchymu ledvin a na rozpoznání a řešení průvodních komplikací. I onemocnění, které je jako takové neřešitelné (polycystóza), lze v jeho průběhu zpomalit. V neposlední řadě je důležitá i včasná příprava na dialyzačně-transplantační program. Pokud je tato příprava opominuta, je vstup do dialyzačního léčení podstatně komplikovanější a spojen s některými negativy a riziky (tabulka 4).
Table 4. Důsledky pozdního odeslání („late referral“) k nefrologickému sledování 
Podle (10). Domníváme se, že primární lékař ve spolupráci s nefrologem a s dalšími zdravotníky (zejména se sestrami) by zde měl hrát aktivní roli. Abychom praktické lékaře v takto zaměřených snahách podpořili, prezentovali jsme tuto kazuistiku.
Poděkování:
Autorky děkují MUDr. Pavlu Ryškovi, Ph.D., LF UK a FN Hradec Králové za poskytnutí obrazové dokumentace CT vyšetření a prof. MUDr. J. Horáčkovi, CSc., LF UK a FN Hradec Králové za poskytnutí obrazové dokumentace sonografického vyšetření příštítných tělísek.
Práce byla podpořena Výzkumným záměrem MSM 0021620819 Náhrada a podpora funkce některých životně důležitých orgánů.
Prof. MUDr. Sylvie Dusilová Sulková, DrSc.
Nefrologické oddělení
Kliniky gerontologické a metabolické
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
E-mail: sulkovas@volny.cz
Sources
1. Ayus, J.C., Valderabano, F., Verde, E. et al. Effects of erythropoietin on left ventricular hypertrophy in adults with severe chronic renal failure and hemoglobin <10 g/dl. Kidney Int. 2005, 68, p. 768-795.
2. Bossola, M., Tazza, L., Vulpio, C., Luciani, G. Is regression of left ventricular hypertrophy in maintenance hemodialysis patients possible. Semin. Dial. 2008, 21, 5, p. 422-430.
3. Care and referral of adult patients with reduced renal function. Recommendations from the Canadian Society of Nephrology. Dostupné na http://csnscn.ca/local/files/guidelines/implementationscommittee/CKDReferralSummary2007.doc
4. European Best Practice Guidelines Expert Group on Hemodialysis: Section I. Measurement of renal function, when to refer and when to start dialysis. Nephrol. Dial. Transplant. 2002, 17, Suppl.7, p. 7-15.
5. Jungers, P. Late referral: loss of chance for the patient, loss of money for society. Nephrol. Dial. Transplant. 2002, 17, p. 371-375.
6. Levey, A.S., Eckardt, K.U., Tsukamoto, Y. et al. Definition and classification of chronic kidney disease: a position statement from Kidney Disease: Improving Global Outcome (KDIGO). Kidney Int. 2005, 67, p. 2089-2100.
7. Kidney Disease Outcomes Quality Initiative. Clinical Practice Guidelines for chronic kidney disease: evaluation, classification and stratification. Am. J. Kidney Dis. 2002, 39 (Suppl.1), p. S46-S75.
8. Navaneethan, S.D., Aloudat, S., Singh, S. A systematic review of patients and health system characteristics associated with late referral in chronic kidney disease. BMC Nephrology [on line] doi 10.1186/1471-2369-9-3. Dostupné na www.biomedcentral.com/1471-2369-9-3
9. Rychlík, I., Lopot, F. Statistická ročenka dialyzační léčby v České republice v roce 2007. [on line] Dostupná v pdf formátu na www.nefrol.cz.
10. Wauters, J.P., Lameire, N., Davison, A., Ritz, E. Why patients with progressing kidney disease are referred late to the nephrologist: on cause and proposals for improvement. Nephrol. Dial.Transplant. 2005, 20, p. 490-496.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2009 Issue 5-
All articles in this issue
- Systémové rizikové faktory progrese diabetické retinopatie
- Výživa, nádorová a kardiovaskulární onemocnění
- Stane se „mexická“ (prasečí) chřipka očekávanou pandemií?
- Vliv používání hormonální antikoncepce na výskyt onemocnění štítné žlázy
- Vliv akutního onemocnění u geriatrických pacientů – efekt časné nutriční podpory a fyzioterapie
- Profesionální postižení nervus ulnaris hlášená v královehradeckém regionu
- Zdraví a zdravotní obtíže českých dětí
- Škody působené alkoholem v pracovním prostředí a jejich prevence
- Chronické onemocnění ledvin – role nefrologa a praktického lékaře
- Rodinný výskyt hepatitidy typu E v důsledku primární alimentární infekce
- Funkční hodnocení (diagnostika) v rehabilitaci
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vliv používání hormonální antikoncepce na výskyt onemocnění štítné žlázy
- Chronické onemocnění ledvin – role nefrologa a praktického lékaře
- Profesionální postižení nervus ulnaris hlášená v královehradeckém regionu
- Funkční hodnocení (diagnostika) v rehabilitaci
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

