-
Medical journals
- Career
Perkutánní endoskopická gastrostomie – zkušenosti Centra pro PEG v letech 2002–2008
Authors: P. Kohout; Z. Beneš; Z. Antoš; M. Rozmahel; G. Puškárová; P. Sokol; M. Černík
Authors‘ workplace: Fakultní Thomayerova nemocnice, Praha ; Primář: MUDr. Zdeněk Beneš, CSc. ; II. interní klinika
Published in: Prakt. Lék. 2008; 88(12): 710-716
Category: Of different specialties
Overview
Perkutánní endoskopická gastrostomie je minimálně invazivní metoda, která slouží k zajištění přístupu pro aplikaci enterální výživy. Je určena pacientům, kteří jsou indikováni k podání enterální výživy na delší dobu (nejméně 4–6 týdnů). Tato metoda zcela vytlačila tzv. klasické zavedení gastrostomie (chirurgickou gastrostomii). Perkutánní endoskopická gastrostomie (PEG) je zaváděna za asistence gastroskopie, ve většině případů metodou pull, u pacientů se stenózou jícnu či kardie, nádorů hlavy a krku využíváme push metody se zavádění sondy přímo přes břišní stěnu. Výživový knoflík (feeding button neboli skin-level gastrostomy) je využíván pro dlouhodobou enterální výživu a je zaváděn již maturovaným kanálem po vytažené gastrostomické sondě. V průběhu let 2002–2008 byla na našem pracovišti (Centrum pro PEG, II. interní klinika FTN) zavedena perkutánní endoskopická gastrostomie (PEG) celkem 498krát, a to u 490 pacientů (222 mužů, 268 žen) průměrného věku 69 let (v rozmezí 3 měsíce až 98 let). Verze na výživový knoflík byla provedena u 48 pacientů. Mortalita související s aplikací PEG byla v uvedených letech na našem pracovišti nulová, časné komplikace nepřekročily 10 %.
Klíčová slova:
enterální výživa, perkutánní endoskopická gastrostomie (PEG), výživový knoflík.Úvod
Perkutánní endoskopická gastrostomie (PEG) je minimálně invazivní metoda, při které je za asistence endoskopisty zaváděna gastrostomická sonda přes břišní stěnu. Rozeznáváme 2 základní způsoby aplikace:
- v současné době klasickou metodu pull (zatahujeme gastrostomickou sondu po zavedení vodiče přes břišní stěnu a jeho vytažení před dutinu ústní),
- metodu push (při kterém endoskopista sleduje přímé zavádění gastrostomie přes břišní stěnu do žaludku a její fixaci pomocí balónku nebo tvarové paměti).
První PEG zavedli v USA v roce 1980 Gauderer a Ponsky (2), první zmínka o zavedení PEG v Československu se datuje do roku 1992 (Kammler a Axmann). Od té doby se stalo zavedení PEG běžnou metodou v průběhu endoskopie horní části trávicího traktu (gastroskopie), která je využívána k aplikaci enterální výživy s předpokládanou dobou nejméně 4–6 týdnů. Zavedení gastrostomie chirurgickou cestou při laparotomii (chirurgická gastrostomie), není-li důvod operace jiný (například extrakce zanořeného disku PEG – burried bumper syndrome), je v současné prakticky opuštěno pro vyšší procento komplikací.
Enterální výživa je indikována u pacientů s malnutricí, případně u těch, kterým malnutrice hrozí v případě, že jejich gastrointestinální trakt je funkční (4). Enterální výživa je metodou první volby, která se vhodně doplňuje s parenterální výživou. Ta je určena pacientům v situaci, kdy je třeba dosáhnout rychlého zlepšení nutričního stavu, v případě horší tolerance výživy gastrointestinálním traktem, na druhé straně má proti enterální výživě větší riziko komplikací, je dražší.
Enterální výživa má proti parenterální výživě další výhody – slouží jako výživa střevních buněk, udržuje střevní bariéru, brání translokaci bakterií a toxinů ze střevního lumen a bakteriálnímu přerůstání v tenkém a tlustém střevě.
Aplikace enterální výživy (EV) cestou PEG je jednou z možností podávání enterální výživy, mezi které dále patří
- sipping (popíjení ochucených přípravků enterální výživy),
- aplikace EV cestou nasoenterální sondy (nasogastrická a nasojejunální sonda),
- aplikace cestou jejunostomie či další vzácnější cesty aplikace.
Zavedení PEG je vyhrazeno pro pacienty, u kterých předpokládáme dobu aplikace enterální výživy delší než 4–6 týdnů (4, 5). Pokud mají tito pacienti zvýšené riziko aspirace, je nutné zavést jejunální sondu cestou vnitřního lumen PEG (PEG/J), případně zavést sondu přímo do jejunální kličky (= perkutánní endoskopická jejunostomie, PEJ) (5).
V případě stenózy v dutině ústní, krku, jícnu či kardie je nutné v některých případech využít přímou aplikaci PEG (metoda push podle Russella (8) – viz dále), u těsných stenóz využíváme většinou tenkého endoskopického přístroje (pediatrický gastroskop či transnasální gastroskop) jako alternativy radiologicky asistované gastrostomie (RAG).
V případě předpokladu dlouhodobé aplikace EV, případně (nejčastěji u dětí) z důvodu prevence poranění či samovolného odstranění PEG, u dospělých též z kosmetické indikace, lze PEG nahradit výživovým knoflíkem (FB = feeding button), který je zaváděn gastrokutánním kanálem po odstraněné gastrostomické sondě (5, 12).
Indikace
Indikací zavedení perkutánní endoskopické gastrostomie (PEG) je malnutrice či stavy, u kterých je zvýšené riziko vzniku malnutrice, při onemocněních gastroenterologických, neurologických, onkologických, psychiatrických, u pacientů v těžkých stavech v intenzivní péči (polytraumata, stavy vedoucí do MODS či MOSF). Zvláštní kapitolou je problematika pediatrická a gerontologická (4, 5, 12). Pokud předpokládáme při plánování enterální výživy dobu aplikace delší než 4–6 týdnů, rozhodujeme se pro PEG, případně PEJ, nebo PEG/J.
Výjimku děláme u pacientů s předpokládaným výkonem v oblasti hlavy a krku, kde se rozhodujeme pro zavedení PEG při kratší předpokládané době aplikace (zavádíme PEG před ozářením této oblasti či před chirurgickým zákrokem). Podobně se rozhodujeme u gerontologických pacientů (doba setrvání nasojejunální sondy in situ u gerontologických pacientů je velmi krátká a riziko aplikace touto cestou příliš vysoké). Naopak u pacientů s Crohnovou chorobu či akutní pankreatitidou je podávána enterální výživa cestou nasoenterální sondy i po dobu delší než 6 týdnů (i 3–6 měsíců).
Vlastní provedení
Perkutánní endoskopickou gastrostomii lze zavést dvěma metodami – metodou „pull“, nebo metodou „push“.
Standardní metodou (v našem souboru přibližně 85 % pacientů) je metoda „pull“, původně popsaná Gaudererem a Ponskym (2), při které je nejprve zaveden gastroskop do žaludku (tam je vybráno vhodné místo pro zavedení gastrostomického katétru). V této oblasti je prosvícena stěna žaludku a břišní stěna v místě plánovaného vpichu (diafanoskopie) a v místní anestézii zavedena jehla s umělohmotnou kanylou, kterou je následně zaveden vodič. Tento vodič (tvořený drátem nebo nití) je pak uchopen do klíštěk nebo polypektomické kličky a je vytažen s gastroskopem před dutinu ústní.
Gastrostomický set se zaostřeným adaptérem je připevněn k vodiči a následně vytažen („pull“) stěnou žaludku a břišní stěnou. V žaludku je gastrostomie fixována diskem, ke kůži břicha je přitažena fixačním zařízením různého tvaru s volitelnou sílou tahu tak, aby došlo k přitažení žaludku k břišní stěně a následnému vytvoření gastrokutánního kanálu (obrázky 1 a-f, 2, 3).
Image 1. a-f. Zavádění perkutánní endoskopické gastrostomie metodou „pull“ 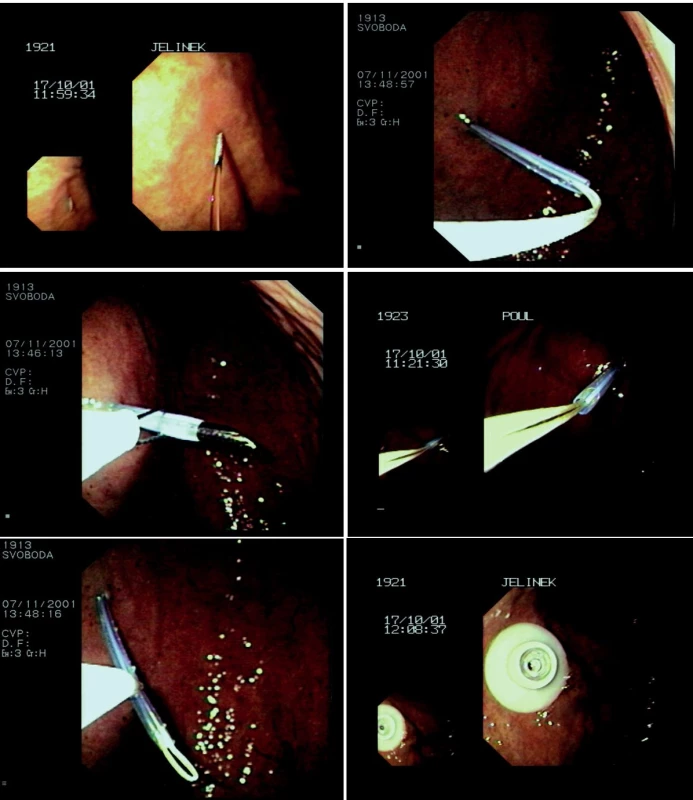
Image 2. Perkutánní endoskopická gastrostomie – fixace na kůži 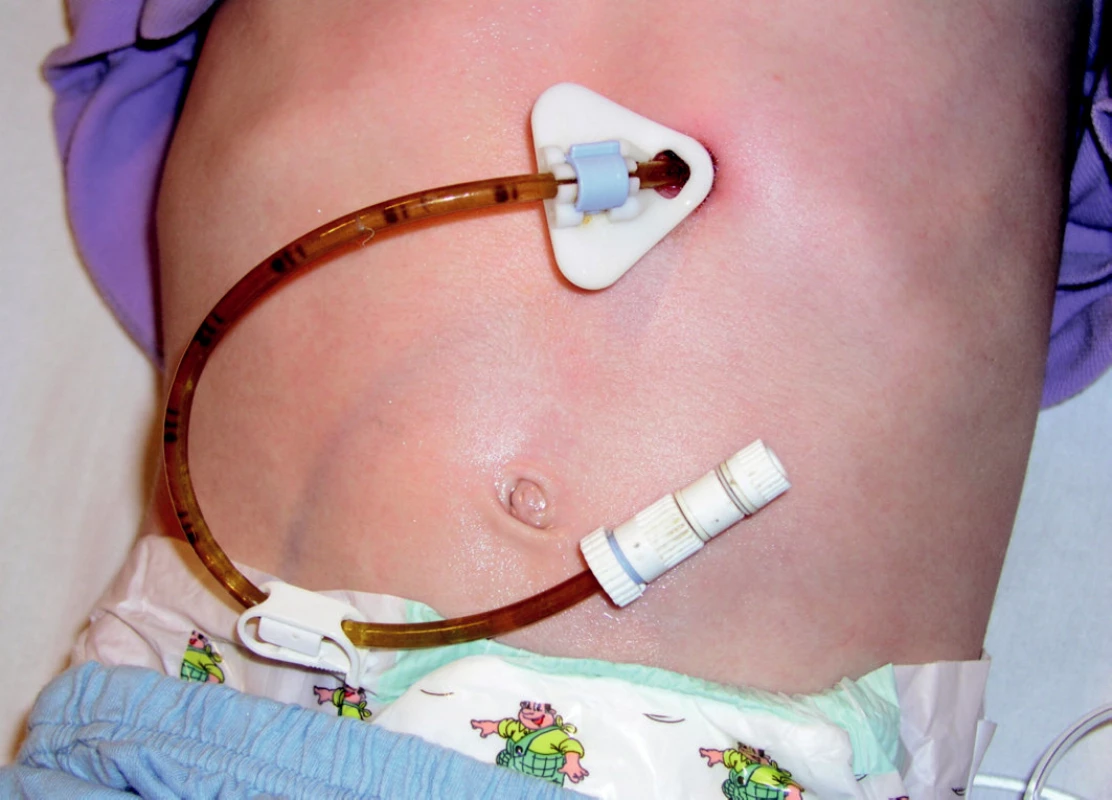
Image 3. Perkutánní endoskopická gastrostomie u kojence 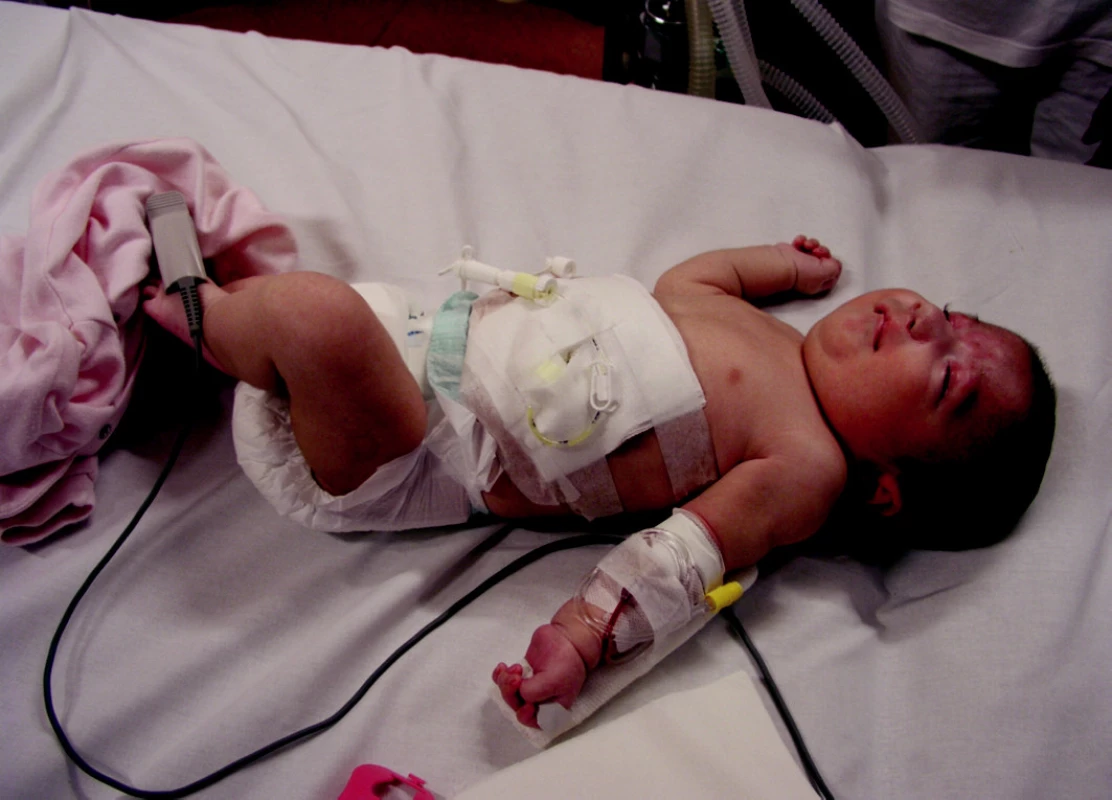
Variantou metody „pull“ je metoda nazvaná „push over wire“ podle Sackse a Vinea (9). Začínáme stejně jako při klasické Gaudererově metodě „pull“, po punkci břišní stěny je vnitřním lumen kanyly zaveden drátěný vodič, který je protažen ústy, jícnem, žaludkem přes břišní stěnu. Gastrostomický set (jehož délka je okolo 80 cm) po tomto drátěném vodiči zavádíme tlakem (push over wire) a pronikáme přes břišní stěnu. Fixace je opět shodná s předchozí metodou.
Alternativou, kterou užíváme u vybraných pacientů, je metoda „push“, respektive „introducer“, kterou poprvé popsal Russell (8). V naší sestavě tento způsob zavedení PEG využíváme u pacientů s nádory hlavy a krku, stenózou jícnu či kardie či u pacientů plánovaných k brzké výměně PEG za výživový knoflík.
Provádíme endoskopické vyšetření horní části trávicího traktu klasickým způsobem a při návratu gastroskopu do žaludku vybíráme vhodné místo na přední stěně žaludku, provedení diafanoskopie je též shodné s metodou „pull“. Jehlou pronikáme v určeném místě břišní stěnou do žaludku, zavádíme vodič a po incizi kůže po něm zavádíme postupně dilatátory. Tak dilatujeme vstup do žaludku do potřebné velikosti, a s největším dilatátorem zavádíme roztrhávací kanylu (peel-away sheath). Po vytažení dilatátoru a vodiče protahujeme vnitřním lumen kanyly gastrostomický katétr s balónkem na konci, kterým je fixován ke stěně žaludku po odstranění (roztržení) kanyly (obrázek 4 a–c) U pacientů, kteří nejsou schopni otevřít ústa, lze využít transnasální gastroskopie (obr. 5).
Image 4. a-c. Zavádění perkutánní endoskopické gastrostomie metodou „push“ 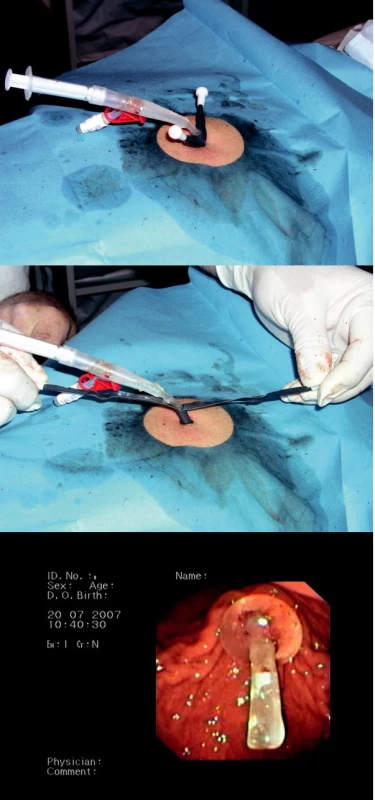
Image 5. Transnasální zavádění gastroskopu 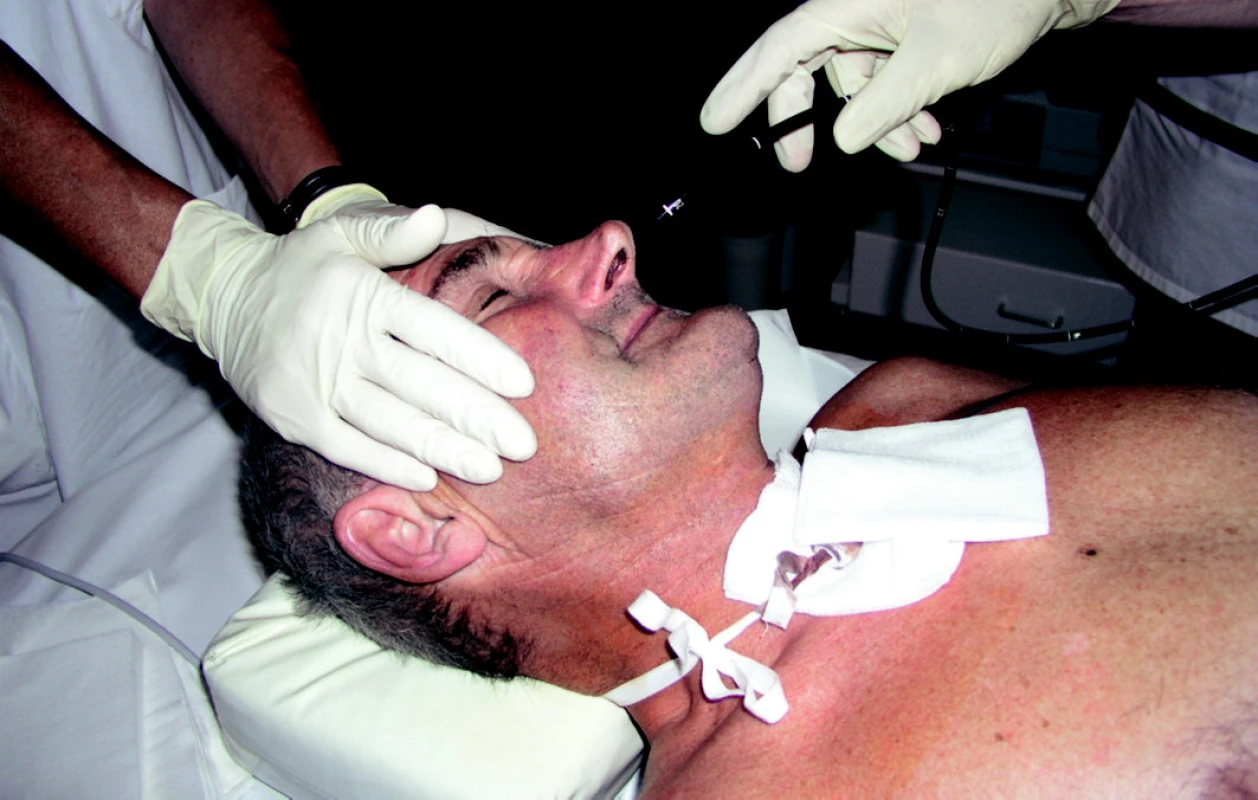
Podobným způsobem („push – introducer“) lze zavést gastrostomickou sondou pod RTG kontrolou – radiologicky asistovaná gastrostomie (RAG), které poprvé popsali Wills a Oglesby (13). Žaludek je insuflován tenkou sondou zavedenou nosem či ústy a výkon kontrolován pod skiaskopickým zesilovačem, praktické provedení je shodné. Na našem pracovišti RAG neprovádíme, v těchto indikacích provádíme PEG se zavedením tenkého endoskopického přístroje.
Po extrakci PEG je možné preformovaným (gastrokutánním) kanálem zavést výživový knoflík (feeding buton neboli skin-level gastrostomy) pro dlouhodobou enterální výživu. Výživový knoflík neprominuje nad úroveň kůže břicha a mezi jednotlivými aplikacemi enterální výživy se uzavírá, EV je nutné aplikovat speciálním setem (obrázek 6).
Image 6. Výživový knoflík – feeding button 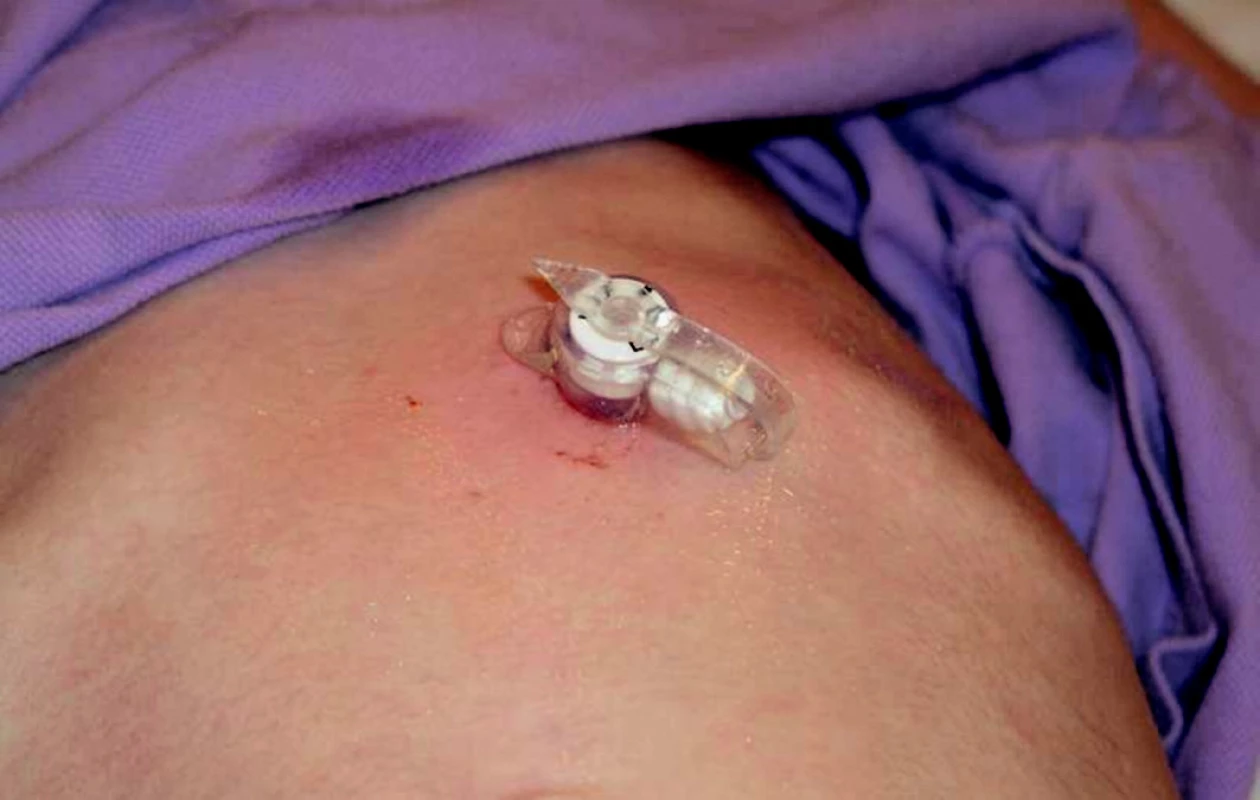
Výhodou punkční gastrostomie proti nasoenterálním sondám je menší riziko obturace sondy, vzniku dekubitálních vředů v jícnu či v oblasti přechodné zóny či ascendentní infekce dýchacích cest. Další výhodou PEG proti nasoenterálním sondám je to, že ho pacienti lépe snáší, je jednodušší i z hlediska ošetřování a je kosmeticky přijatelnější.
Ve Fakultní Thomayerově nemocnici indikuje zavedení PEG lékař nutričního týmu ve spolupráci s lékařem endoskopického pracoviště, kteří posoudí správnost indikace a nepřítomnost kontraindikací, zvažují ideální způsob zavedení gastrostomického setu. Z toho důvodu je na našem pracovišti primární úspěšnost zavedení PEG velmi vysoká (99,2 %). Indikující lékař společně s lékařem nutričního týmu seznámí pacienta s výkonem (toto potvrdí podpisem informovaného souhlasu pacienta se zavedením PEG), posoudí únosnost pacienta k výkonu a možnost úspěšného zavedení PEG. Již při vyšetření pacienta předběžně rozhodne o typu výkonu (metoda „push“ vs. „pull“, nutnost RTG nebo ultrasonografické asistence, následné úvaze o převedení na výživový knoflík), podle toho i o konkrétním typu setu PEG, respektive jeho velikosti, respektuje kontraindikace. U pacientů s relativní kontraindikací zavedení PEG posoudí benefit a riziko aplikace, případně požádá etickou komisi o rozhodnutí ve sporných případech (například pokročilá senilní demence či Alzheimerova choroba).
Před výkonem je nutné zkontrolovat, zda mají pacienti normální hodnoty koagulačních parametrů – INR do 1,3, počet trombocytů – více než 100 000 000/l, případné poruchy je nutné korigovat. Před výkonem doporučujeme omezit perorální příjem 6 hodin před výkonem, aplikaci EV cestou nasojejunální sondy ukončujeme 1 hodinu před výkonem. U pacientů s tumory dutiny ústní je vhodný výplach úst 0,5% roztokem chlorhexidinu či betadinu (5).
Podle doporučení ESGE (Evropská společnost pro gastrointestinální endoskopii) (6) je prováděna antibiotická profylaxe:
Pacientům podáváme 30 minut před výkonem Augmentin 1,2 g i.v., další dávku podáme po 8 hodinách. U pacientů alergických na penicilinové preparáty podáváme Ciprofloxacilin per os nebo intravenózně 200 mg 30 minut před a 8 hodin po výkonu. Užívají-li pacienti jakákoliv antibiotika, neměníme je a další ATB v profylaktické dávce nepodáváme.
Je nutné respektovat kontraindikace, kterými jsou velký ascites, nepřítomnost diafanoskopie, infiltrace žaludku či peritonea nádorem, závažné poruchy koagulace, peritoneální dialýza, relativní kontraindikací jsou stavy po operacích v horní polovině břicha, malnutrice či obezita, stav po resekci žaludku – viz tabulka 1.
Table 1. Kontraindikace zavedení PEG 
Nejlepší prevencí komplikací jsou správné indikace a dále řádná péče o perkutánní endoskopickou gastrostomii po výkonu, která je rozdělena na péči ihned po zavedení a na následnou péči.
Ihned po výkonu je pacient odvezen na lůžko zvýšeného dohledu s monitorací, zvláště po celkové anestézii či větší dávce midazolamu a opiátů po analgosedaci do probuzení. Zde jsou sledovány hodnoty TK a P, případně monitorována křivka EKG a saturace O2 v intervalech odpovídajících závažnosti výkonu a stavu vědomí pacienta (lékař uvede potřebu následného sledování do doporučení, například TK, P a 1 hodinu, monitorovat EKG a životní funkce po dobu 3 hodin). Po výkonu pacient 3 hodiny nedostává nic per os a do PEG, poté je po kontrole celkového a lokálního stavu možno podat do PEG malé množství sterilního fyziologického roztoku či vody (20–50 ml v 2–3 hodinových intervalech), perorálně čaj po lžičkách či malých doušcích.
Byla-li zavedena jejunální sonda cestou PEG (PEG/J), je možné zahájit startovací režim enterální výživy ihned po výkonu. Týž den je nutná kontrola celkového stavu pacienta, nálezu na břiše a PEG, případné utažení či povolení fixačního zařízení PEG. Převaz rány se provádí při krvácení, jinak se ponechá na další den.
Od 2. do 10. dne po zavedení PEG je možné zahájit aplikaci EV cestou PEG a obnovit perorální příjem, jedl-li pacient. Pokud pacient přijímal perorálně před zavedením PEG, zahájíme bolusy enterální výživy 100–200 ml v intervalu 3–4 hodin, pokud nepřijímal nic per os, zahájíme bolusy kolem 50 ml v intervalech 4 hodin a dávku EV navyšujeme dle tolerance.
Převaz PEG provádíme denně, kontrolujeme místo vpichu, které v případě potřeby ošetříme, upravujeme tah disku a pootočíme o 90 stupňů.
Od 10. dne po zavedení postupně zvyšujeme dávku enterální výživy (ať již v bolusech do žaludku či kontinuální dávku do jejunální sondy) podle potřeby a tolerance pacienta. Převazy provádíme obden, dále podle nálezu na břiše 2x týdně. Pokud ustane sekrece z rány po zavedení PEG, je možné zcela odstranit mulové krytí okolí PEG, provádíme pouze očištění PEG. Každý den otáčíme PEG o 360 stupňů – vyjma PEG/J (PEG se zavedenou jejunální sondou). 2x týdně zanořujeme PEG do žaludku tak, aby byl gastrokutánní kanál kolem PEG maturován a nedošlo k vtažení vnitřního disku do gastrokutánního kanálu s následným možným vznikem burried-bumper syndromu.
Burried-bumper syndrom je nepříjemnou komplikací, při které vnitřní disk gastrostomie přeroste žaludeční sliznicí a PEG nelze vsunout volně do žaludku, při nejtěžší formě nelze ani aplikovat enterální výživu. Daný stav se řeší endoskopicky (u lehčích forem) či chirurgicky (chirurgické extrakce PEG).
Po 6 – 8 týdnech je gastrokutánní kanál maturován (riziko odtržení žaludku od břišní stěny je minimální), je možná případná výměna za výživový knoflík – feeding button (FB). Zatímco disk PEG zaváděné „pull“ metodou je odolný k poškození, balónek gastrostomické sondy může být agresivním žaludečním obsahem poškozen, proto je nutné gastrostomický katétr vyměňovat každých 6–8 týdnů (případně při poškození) za výměnný katétr (replacement catheter).
Vlastní výsledky
V průběhu let 2002–2008 byla na našem pracovišti (Centrum pro PEG, II. interní klinika FTN) zavedena perkutánní endoskopická gastrostomie (PEG) celkem 498krát, a to u 490 pacientů (222 mužů, 268 žen) průměrného věku 69 let (v rozmezí 3 měsíce až 98 let), z toho u 53 dětí do 10 let ve spolupráci s lékaři Pediatrické kliniky, Kliniky dětské chirurgie, dětské neurologie FTN Praha. Verze na výživový knoflík (feeding buton = FB) byla provedena u 48 pacientů.
PEG centrum FTN Praha slouží také jako vyšší pracoviště, na 498 úspěšných zavedení PEG připadly 4 neúspěšné pokusy o zavedení PEG u 3 pacientů, u 2 pacientů s karcinomem žaludku a 2x u 1 pacienta s upside down stomach. Vzhledem k tomu, že PEG centrum II. interní kliniky FTN slouží jako vyšší pracoviště, zavádějí se zde PEG i u pacientů, u kterých se lékaři na primárním pracovišti pokusili o zavedení PEG neúspěšně. Takových pacientů bylo na našem pracovišti 20, v 19 případech byl PEG úspěšně zaveden, u 1 jsme úspěšní nebyli. Jednalo se o výše uvedeného pacienta s karcinomem žaludku. U 48 pacientů byla PEG vertována na výživový knoflík (FB), nutnost výměny FB nastává u těchto (převážně dětských) pacientů jednou za 4–8 měsíců.
U pacientů s tumorem v dutině ústní, krku a jícnu zavádíme od června 2006 PEG metodou push (introducer dle Russella) pro snížení rizika zanesení nádorových buněk do dalších etáží gastrointestinálního traktu, případně do gastrokutánního kanálu. Takovým způsobem jsme za rok zavedli celkem 18 PEG, u 2 pacientů bylo nutné použít transnasální přístup vzhledem k problémům s otevřením úst (viz obr. 5).
Problémem může být zavedení PEG pacientům po resekci žaludku, a to jak I., tak II. typu. Po dobu sledování bylo takových pacientů celkem 23, u 11 z nich bylo nutné zavést gastrostomickou sondu do jejunální kličky (perkutánní endoskopická jejunostomie (PEJ), u ostatních bylo možné zavést PEG do pahýlu žaludku. U 2 pacientů bylo nutné zavést PEG transthorakálně, v přední axilární čáře, mezižeberním prostorem, u jedné pacientky z důvodu ascitu, u dalšího pacienta z důvodu těžké anatomické anomálie.
V případě, že není možné jednoznačně prokázat transiluminaci (diafanoskopii = zobrazení světla gastroskopu na břišní stěně) při gastroskopii, je nutné provádět PEG pod skiaskopickou kontrolou. Před pokusem o zavedení PEG je nutné vyloučit interpozici jiného orgánu ultrasonograficky. Variantou je zavedení PEG pod ultrasonografickou kontrolou po naplnění žaludku tekutinou. Za 5 let bylo nutné zavést PEG na našem pracovišti tímto způsobem v 9 případech (za pomoci asistence RTG zesilovače po provedení ultrasonografie břicha).
Mortalita související s aplikací PEG byla v uvedených letech na našem pracovišti nulová, časné komplikace nepřekročily 10 %. Nejčastější komplikace nezávisle na období od zavedení PEG jsou granulace kolem místa vpichu při nedostatečném dotažení disku (obrázek 7) a infekce místa vpichu.
Image 7. Komplikace PEG – granulace kolem místa vpichu 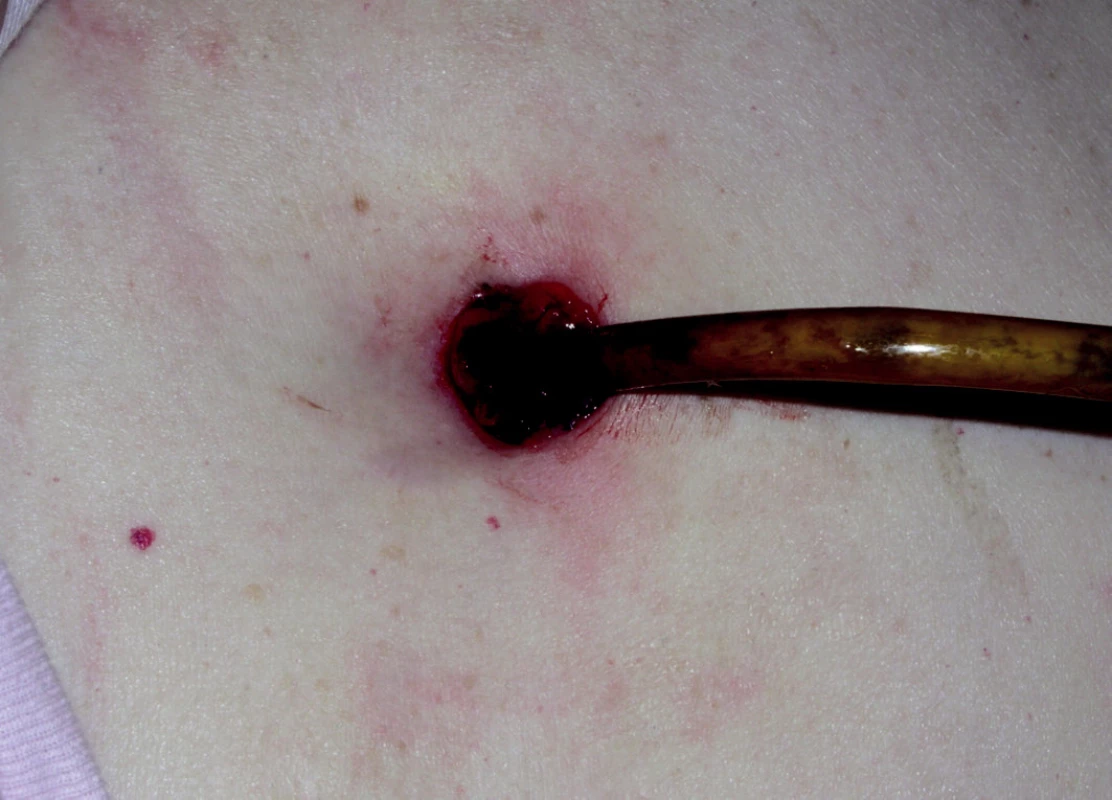
V našem souboru nastaly tyto komplikace (jak časné, tak pozdní) celkem u 68 pacientů (13,7 %), granulace u 37 pacientů (7,4 %) a infekční komplikace u 31 pacientů, což je 6,2 %. Ve většině případů se jednalo o sekreci z oblasti vpichu, absces se objevil pouze u 2 pacientů (ze 498), což je 0,4 %. Důvodem dobrých výsledků je péče o PEG po jejím zavedení, kdy určená sestra kontroluje v průběhu 1–3 dnů pacienty hospitalizované ve FTN a školí ošetřovatelský personál, pacienti jsou po propuštění sledováni v Poradně pro domácí umělou výživu. Větší počet komplikací je řešeno u pacientů přeložených z jiných pracovišť – například absces po zavedení PEG – viz obr.. 8.
Image 8. Komplikace PEG – absces 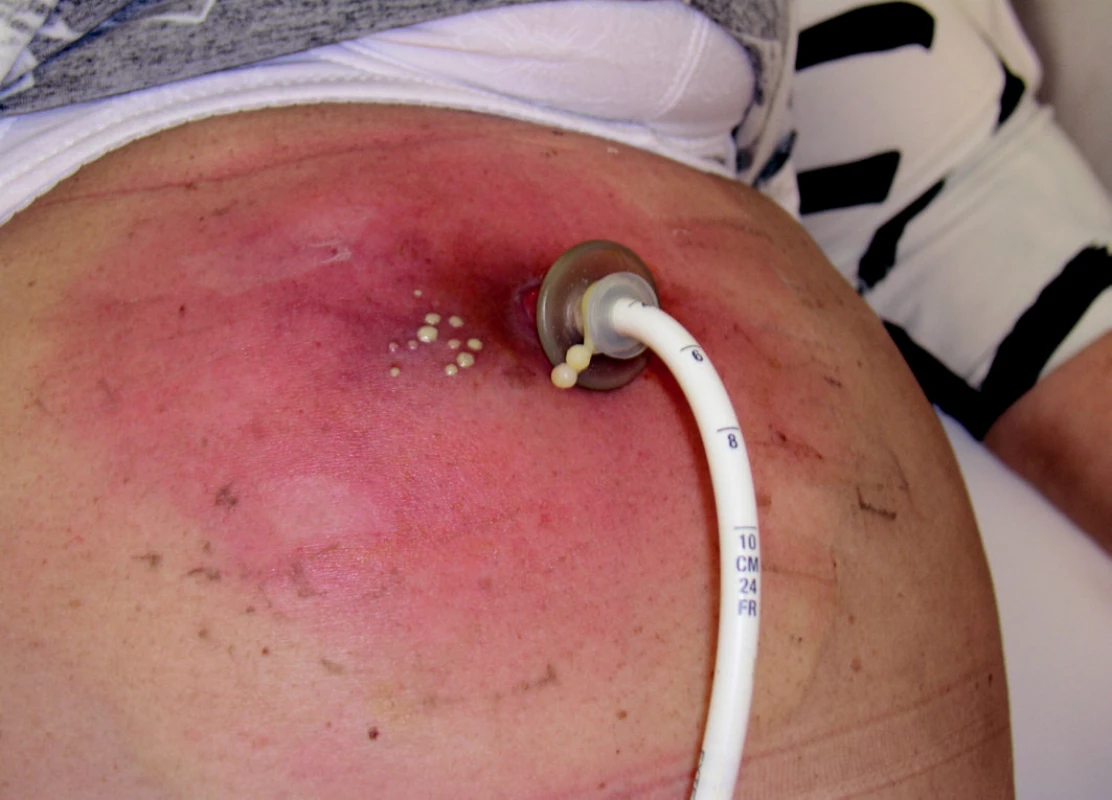
Krvácení z místa vpichu nastalo u 4 pacientů (0,8 %), u žádného z nich nebylo nutné opakovat gastroskopické vyšetření, pouze tlakový obvaz kolem PEG, u 1 pacienta byla nutná sutura. K zanoření (ztracení) vnitřního disku PEG (burried-bumper syndromu) (obrázek 9) u pacientů pravidelně kontrolovaných Poradnou pro domácí umělou výživu nedocházelo, pacienti z jiných pracovišť však s touto diagnózou přicházejí k řešení, u 5 pacientů (1 %) došlo ke vzniku ulcerace pod vnitřním diskem, u 4 z nich bylo nutné odstranit PEG a zavést ho na jiném místě žaludku.
Image 9. Komplikace PEG – burried-bumper syndrom 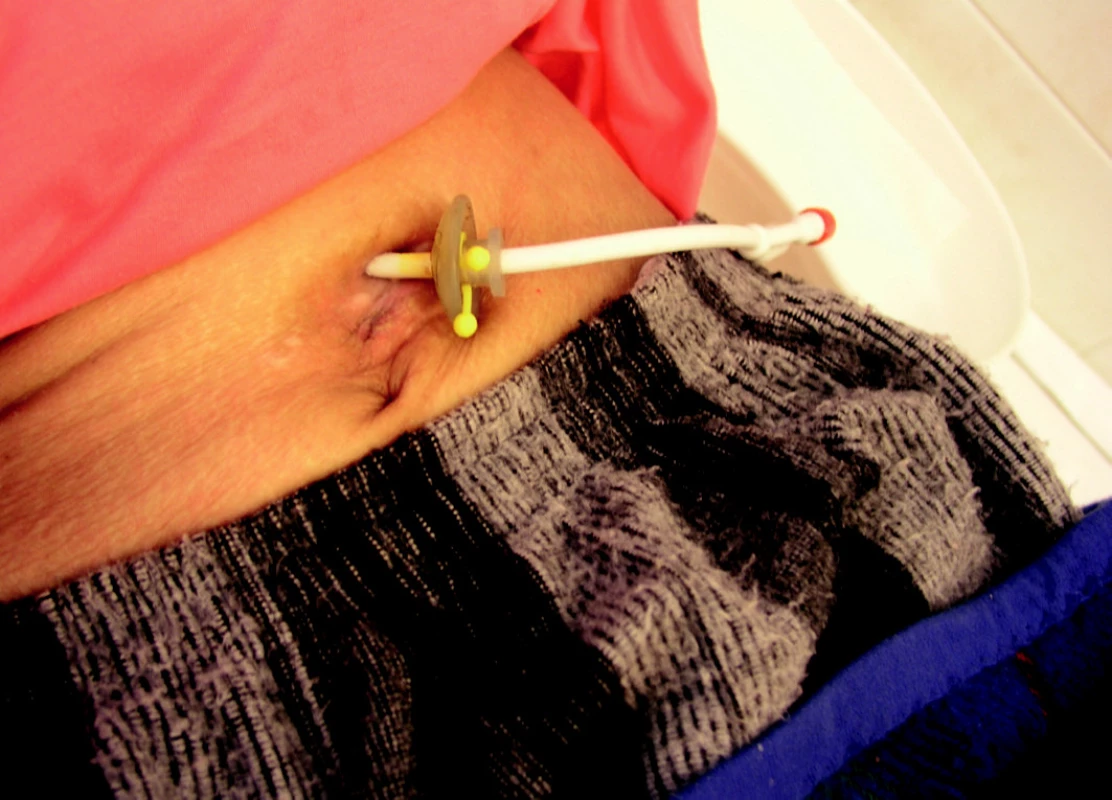
Aplikace enterální výživy cestou PEG byla ukončena u 128 pacientů (25,7 %), 48 pacientům (9,6 %), byla provedena výměna za výživový knoflík (feeding buton = FB), u všech ostatních bylo nutné výživu aplikovat dlouhodobě, respektive trvale. Po zavedení PEG pokračuje v péči o pacienty Poradna pro domácí umělou výživu II. interní kliniky FTN Praha, do jejíž péče bylo odesláno 151 pacientů, někteří pacienti touto formou dostávají enterální výživu 10–15 let.
Po ukončení indikace enterální výživy lze PEG odstranit několika způsoby – u balónkového, případně zvonkového (tulip), zakončení lze PEG odstranit přímo (po vypuštění tekutiny z fixačního balónku), respektive mírným tahem. U gastrostomických setů s diskovým zakončením lze konec katétru buď odstřihnout a nechat odejít zbylou část s diskem per vias naturales (v České republice v současné době prakticky neužívaný postup vzhledem k běžné dostupnosti endoskopického pracoviště). Ve většině případů se odstraňuje gastrostomický set endoskopicky (vnitřní disk odstraňujeme ze žaludku pomocí polypektomické kličky).
K uzavření gastrokutánní píštěle dochází v průběhu 24 hodin u většiny pacientů (126/128 = 98,4 %), u 2 pacientů (1,6 %) bylo nutné provést uzavření vnitřního ústí píštěle pomocí hemoklipu (jednalo se o pacienty s ulcerací v oblasti vnitřního disku gastrostomie). Chirurgické uzavření píštěle nebylo nutné v žádném případě.
Diskuse
Zavedení perkutánní endoskopické gastrostomie je bezpečnou metodou, jejíž bezpečnost roste se zkušenostmi pracoviště a způsobem ošetřování po jeho zavedení. Komplikace se rozdělují na časné a pozdní, v literatuře však není jednoznačně stanoven časový úsek, který rozlišuje časné a pozdní komplikace. Komplikace lze dále rozdělit podle druhu na infekční, okluzní (uzávěr PEG), gastrointestinální (vřed pod diskem či na protilehlé straně, krvácení, či burried bumper syndrome). Počet infekčních komplikací byl v našem souboru 6,2 %, ve srovnání s výsledky Anise, který popisuje 3 % infekčních komplikací do 3 dnů a 15 % infekčních komplikací celkově (1), se jedná o velmi dobrý výsledek. Komplikace popisované v rozsáhlém přehledném článku Schraga (11) se v našem souboru neobjevovaly, jednalo se například o poškození tenkého či tlustého střeva, včetně gastro-kolo-kutánní píštěle, cévní komplikace – například punkce aorty či velkých cév, dále punkce jater či sleziny. Infekční komplikace se v tomto přehledu popisují v 18 % u pacientů, kteří nedostávali antibiotickou profylaxi, naproti tomu kolem 3 % těch, kteří profylaxi absolvovali (není však jasné, zda se jednalo o časné nebo veškeré komplikace). Burried bumper syndrome se objevil v našem souboru pouze u 2 pacientů (0,4 %), v přehledném článku je popisován v 1,5–1,9 % případů.
Také procento úspěšnosti zavedených PEG je v našem souboru výrazně vyšší, neúspěch se objevil v našem souboru pouze u 4 pacientů, což je kolem 0,8 % z celého souboru, úspěšnost u pacientů po resekci žaludku byla větší než 95 %, naproti tomu v přehledu sestaveném Schragem se úspěšnost pohybovala kolem 75 %.
Mortalita je v literatuře běžně uváděna kolem 0,5 %, v našem souboru byla mortalita v souvislosti s výkonem nulová. Podobná čísla (kolem 0,3 % zemřelých do 48 hodin v souvislosti s výkonem) uvádí Rimon (7).
Nízký počet komplikací souvisí s následnou péčí na našem pracovišti a trvalou edukací, kdy jsou od roku 2004 pořádány na na II. interní klinice, respektive PEG centru, certifikované kursy zavádění PEG ve 2 variantách – pro lékaře a pro nelékařské zdravotnické profese – zdravotní sestry z nemocnic, zdravotnických pracovišť i ústavů sociálních služeb, domácí péče. Výsledkem je v těchto zařízeních zlepšená péče o pacienty s PEG a spolupráce při řešení problémů, respektive komplikací.
Mortalita v souvislosti s výkonem je dle literárních údajů vyšší u pacientů s demencí (10), na našem pracovišti se snažíme posuzovat případný benefit zavedení PEG pro další život pacienta. Pokud by zavedení PEG prodloužilo pouze život pacienta s demencí bez vlivu na zlepšení nebo udržení kvality jejich života, není na našem pracovišti zavedení PEG indikováno.
Závěr
Perkutánní endoskopická gastrostomie se stala metodou volby pro zavedení přístupu aplikace dlouhodobé enterální výživy. Jedná se o výkon jednoduchý, s minimální morbiditou a prakticky nulovou mortalitou, s nízkým počtem komplikací. Při správném ošetřování je i počet pozdních komplikací minimální ve srovnání s nasogastrickou sondou. U pacientů, kde lze předpokládat složitější zavedení PEG, případně u pacientů s relativní kontraindikací, by mělo být kontaktováno vyšší pracoviště k omezení rizika vzniku časných či pozdních komplikací. Ve článku jsou uvedeny zkušenosti 6-leté aplikace PEG na specializovaném pracovišti (FTN Praha).
Doc. MUDr. Pavel Kohout, PhD
II. interní klinika
Fakultní Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4 – Krč
E-mail: pavel.kohout@ftn.cz
Sources
1. Anis, M.K., Abid, S., Jafri, W. et al. Acceptability and outcomes of the percutaneous endoscopic gastrostomy (PEG) tube placement-patients’ and care givers’ perspectives. BMC Gastroenterol. 2006, 6, p. 37.
2. Gauderer, M.W.L., Ponsky, J.L., Izant, R.J., Jr. Gastrostomy without laparotomy: a percutaneous endoscopic technique. J. Pediatr. Surg. 1980, 15, p. 872-876.
3. Gauderer, M.W.L. The first PEG. Nutrition 2000, 16, p. 85-86.
4. Kohout, P., Kotrlíková, E. Základy klinické výživy. Praha: Krigl, 2005.
5. Kohout, P., Skládaný, L. Perkutánní endoskopická gastrostomie. Praha: Galén, 2002.
6. Rey, J.R., Axon, A.T.R., Budzynska, A. et al. Guidelines of the European Society of Gastrointestinal Endoscopy (E.S.G.E.): Antibiotic prophylaxis for gastrointestinal endoscopy Endoscopy 1998, 30, p. 318-324.
7. Rimon, E., Kagansky, N., Levy, S. Percutaneous endoscopic gastrostomy; evidence of different prognosis in various patient subgroups. Age and Ageing 2005, 34(4), p. 353-357.
8. Russell, T.R., Brotmann, N., Norris, F. Percutaneous gastrostromy: a new simplified and cost-effective technique. Am. J. Surg. 1984, 184, p. 132-137.
9. Sacks, B.A., Vine, H.S., Palestrant, A.M. et al. A non-operative technique for estabilshement of a gastrostomy in the dog. Invest. Radiol. 1983, 18, p. 485-497.
10. Sanders, D.S., Carter, M.J., D’Silva, J. et al. Survival analysis in percutaneous endoscopic gastrostomy feeding: a worse outcome in patients with dementia. Am. J. Gastroenterol. 2000, 95(6), p. 1472-1475.
11. Schrag, S.P., Sharma, R., Jaik, N.P. et al. Complications related to percutaneous endoscopic gastrostomy (PEG) tubes. A comprehensive clinical review. J. Gastrointestin. Liver Dis. 2007, 16, p. 407-418.
12. Sobotka, L. (ed.) Basics in clinical nutrition. 3rd ed. Praha: Galén, 2004.
13. Wills, J.S., Oglesby, J.T. Percutaneous gastrostomy. Radiology 1983, 149. p. 449-453.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2008 Issue 12-
All articles in this issue
- Stručný přehled radioterapie karcinomu rekta
- Poskytování spirituální péče v českých nemocnicích
- Biologická léčba revmatoidní artritidy
- Problémy působené alkoholem – interakce rizikových a ochranných činitelů
- Volvulus sigmoidea – netypické onemocnění v dětském věku
- Kardiorehabilitace – účinná, ale opomíjená léčba
- Idiopatická trombocytopenická purpura
- Kandidové biofilmy – súčasný problém klinickej praxe
- Současné způsoby osteosyntézy dětských zlomenin
- Nádorové markery u karcinomu prostaty, blýská se na lepší časy?
- Perkutánní endoskopická gastrostomie – zkušenosti Centra pro PEG v letech 2002–2008
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Idiopatická trombocytopenická purpura
- Perkutánní endoskopická gastrostomie – zkušenosti Centra pro PEG v letech 2002–2008
- Současné způsoby osteosyntézy dětských zlomenin
- Volvulus sigmoidea – netypické onemocnění v dětském věku
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

