-
Medical journals
- Career
Humánní alveolární echinokokóza a přehled výskytu tasemnic Echinococcus multilocularis u zvířat v České republice
Authors: L. Kolářová 1,2; J. Matějů 1,2; L. Hozáková 3; F. Stejskal 2,4,5; J. Hrdý 2; H. Kolářová 6; M. Leissová 1,2; V. Skála 1,2; P. Dundr 6
Authors‘ workplace: Národní referenční laboratoř pro tkáňové helmintózy Všeobecné fakultní nemocnice v Praze 1; Ústav imunologie a mikrobiologie, 1. lékařská fakulta Univerzity Karlovy, Praha 2; Klinika infekčního lékařství, Fakultní nemocnice Ostrava 3; Klinika infekčních nemocí, 2. lékařská fakulta Univerzity Karlovy a Nemocnice Na Bulovce, Praha 4; Infekční oddělení, Krajská nemocnice Liberec 5; Klinika dětského a dorostového lékařství, 1. lékařská fakulta Univerzity Karlovy a Všeobecná fakultní nemocnice v Praze 6; Ústav patolologie, 1. lékařská fakulta Univerzity Karlovy a Všeobecná fakultní nemocnice v Praze 7
Published in: Epidemiol. Mikrobiol. Imunol. 66, 2017, č. 4, s. 163-172
Category: Original Papers
Overview
Původcem humánní alveolární echinokokózy (AE) jsou larvální stadia tasemnic Echinococcus multilocularis. Specifická vyšetření vedoucí k průkazu infekčního agens jsou v České republice (ČR) prováděna od roku 1998. První případy AE byly zaznamenány v roce 2007 a do roku 2014 jich bylo diagnostikováno celkem 21. V souladu s radiologickými, histologickými a/nebo PCR údaji, přispěla sérologická vyšetření 699 osob k průkazu dalších 15 případů infekce v období 2015–2016. Z kumulativních údajů za období 1998–2016 vyplývá, že vyšetřením 2 695 osob byla AE zjištěna celkem u 36 jedinců (18 mužů a 18 žen). V době stanovení diagnózy bylo nejmladšímu pacientovi 20 a nejstaršímu 82 let; věk byl sice nižší u žen (průměr 43,7; medián 39,5) než u mužů (průměr 50,9; medián 57,5), ale tento rozdíl nebyl statisticky významný. Průměrná incidence AE v období 2007–2016 činila 0,034 případů/100 000 obyvatel. Z naší studie vyplývá, že v ČR dochází k nárůstu počtu případů AE a že onemocnění může mít autochtonní charakter. To dokládají nejen anamnestické údaje některých pacientů, ale i nález larválních stadií tasemnic v praseti divokém (Sus scrofa). V kontextu se známými údaji o nálezech různých vývojových stadií parazitů u zvířat jsou diskutována rizika infekce AE na našem území.
Klíčová slova:
alveolární echinokokóza – Echinococcus multilocularis – výskyt – Česká republikaÚVOD
Alveolární echinokokóza (AE) je zoonotické onemocnění vyvolané larválními stadii (alveokok, metacestod, larvocysta) tasemnic druhu Echinococcus multilocularis. Člověk je náhodným mezihostitelem parazitů. V přirozeném životním cyklu tasemnic se larvální stadia vyvíjejí převážně v drobných hlodavcích a jejich následný vývoj v pohlavně zralé tasemnice produkující vajíčka probíhá v tenkém střevě masožravců. Dominantním definitivním hostitelem je liška obecná (Vulpes vulpes), ale mohou jimi být i další masožravci (pes, kočka, psík mývalovitý, vlk aj.) [1]. S trusem zvířat se vajíčka dostávají do vnějšího prostředí. Z epidemiologického hlediska je významné, že vajíčka jsou bezprostředně po defekaci infekční pro mezihostitele a zároveň jsou velmi odolná vůči vnějším podmínkám [2].
Po infekci člověka se z vajíčka líhne larva (onkosféra), která migruje ze střeva do viscerálních orgánů, převážně do jater (99%), v jejichž tkáni se vyvíjí v alveokoka. Toto stadium lze charakterizovat jako shluky mikrovezikul, jejichž vnitřek je vystlán germinativními buňkami, zevně obklopenými bezbuněčnou laminární stěnou. Na rozdíl od přirozených mezihostitelů, zřídkakdy prokazujeme uvnitř vezikul larvální stadia (protoskolexy), zárodky dospělých tasemnic [3]. Alveokok narůstá díky exogennímu pučení germinativních buněk, které je následně doprovázeno tvorbou dalších mikrovezikul a proliferací parazita do okolního jaterního parenchymu [4]. Odtud se parazité posléze šíří krevními a lymfatickými cévami do přilehlých i vzdálených orgánů; celý proces tak připomíná nádorové bujení.
Makroskopický pohled na příčný řez alveokokem připomíná mořskou houbu s četnými dutinkami vyplněnými žlutavou polotekutou hmotou. Oproti cystické echinokokóze (CE) je alveokok více invazivní s infiltrativním typem růstu do parenchymu a makroskopicky může napodobovat maligní nádorový proces. Zobrazovacími metodami se prokáže nepravidelný okraj vezikul, v jejichž středu probíhá degenerace či nekrotický proces a kalcifikace. V pozdějších fázích infekce se viabilní parazité vyskytují pouze na periferii léze. Velikost alveokoka je různá, pohybuje se od několika milimetrů až po masu zabírající nejen jeden jaterní lalok, ale případně i celý orgán [5]. Na mikroskopické úrovni se jedná o nakupení množství cyst, které jsou nepravidelné, velikosti cca 1–20 mm. Častá je ruptura stěny cyst. Samotný alveokok je obklopen tkání, v níž od počátku probíhá zánětlivá reakce, která se posléze mění v chronickou [6]. Později sice zaznamenáváme fibrotizaci tkáně, ta ale nevede k vytvoření souvislého ohraničení parazita od okolní tkáně, jak tomu bývá u CE [5].
U imunokompetentních osob je růst alveokoka velmi pomalý (1–5 mm v průměru/rok) a počáteční stadium infekce je vždy asymptomatické. Inkubační doba AE je velmi dlouhá a ve většině případů se pohybuje mezi 5–15 lety. U imunosuprimovaných jedinců má infekce rychlejší a dramatičtější průběh [7]. Neléčené případy probíhají v 90–100% fatálně. Ve vyspělých zemích mají léčené případy AE dobrou prognózu. Po stanovení diagnózy se průměrná délka života mužů a žen ve Švýcarsku zkrátila o 3,5, respektive 2,6 let [8].
Riziko infekce AE je spojeno s pobytem a profesními (farmaření) či rekreačními (zahradničení, myslivost, sběr lesních plodů apod.) aktivitami v prostředí, které je kontaminováno vajíčky tasemnic nebo bezprostředním kontaktem s masožravci infikovanými E. multilocularis [9]. Riziko infekce se zvyšuje, pokud dochází k opakované a dlouhodobé expozici vajíčky. Avšak i za těchto podmínek hrozí rozvoj onemocnění jen u 1–10% osob; u ostatních se předpokládá, že infekční agens bylo zlikvidováno vrozenou/získanou imunitní odpovědí [10, 11]. Vzhledem k tomu, že se v době stanovení diagnózy běžně prokazuje pokročilé stadium onemocnění, zařadila Světová zdravotnická organizace (WHO) AE mezi opomíjené infekce (www.who.int/echinococcosis).
Až do počátku 90. let minulého století byl výskyt onemocnění hlášen ze severní polokoule, přičemž střední Evropa (Rakousko, Švýcarsko, jižní Bavorsko a východní Francie), Severní Amerika a Japonsko byly považovány za tradičně endemické oblasti [12]. V posledních desetiletích se však setkáváme s údaji o nárůstajícím počtu autochtonních AE i z dalších oblastí. V Evropě se oblast tradičního výskytu AE rozšířila severním, východním a západním směrem [13]. K celosvětově nejvýznamnějším endemickým oblastem je nyní řazena západní Čína a přilehlá území [14].
Diagnóza AE spočívá na vyhodnocení údajů o klinických projevech onemocnění, nálezů získaných zobrazovacími metodami, které jsou potvrzeny výsledky sérologických, histopatologických a/nebo molekulárně biologických vyšetření [15].
V ČR se o AE poprvé zmiňují Bartoš [16] a Šlais et al. [17]. První případy humánní AE z tohoto milénia byly prokázány v roce 2007 [18, 19]. Do roku 2014 bylo registrováno celkem 20 osob s diagnózou AE, přičemž u většiny z nich bylo diagnostikováno pokročilé stadium onemocnění [20–22].
Sérologickým a molekulárně biologickým vyšetřením na AE se u nás jako jediná v ČR zabývá Národní referenční laboratoř pro tkáňové helmintózy (NRL). Ta prokázané případy infekce eviduje a její dosavadní údaje poukazují na nárůst počtu osob s AE v našich podmínkách, podobně jako v jiných evropských zemích [23]. Cílem předložené studie je proto nejen předložit informace o aktuálním výskytu humánní AE v ČR, ale poukázat i na možná rizika infekce na našem území.
MATERIÁL A METODY
Humánní infekce
Vyšetřování občanů ČR, cizinců s trvalým pobytem a imigrantů probíhá v NRL od 1998. Tyto osoby byly vyšetřeny na základě indikace ošetřujících lékařů za účelem:
- a) potvrdit výsledky zobrazovacích metod, jimiž byla prokázána suspektní parazitární léze (nejčastěji v játrech);
- b) zjistit zdroj klinických obtíží pacienta (únava, nevolnost, tlak v pravém podžebří);
- c) vyšetřit pacienty, kteří měli podezření, že se nakazili vajíčky multilocularis;
- d) doplnit výsledky histologických metod, jimiž byla prokázána AE nebo
- e) vyloučit infekci AE v rámci diferenciální diagnostiky.
Vedle výše uvedeného NRL hodnotila histologické preparáty, případně konfirmovala nálezy získané jinými laboratořemi. Pokud bylo možné, prováděla i vyšetření tkáňových biopsií polymerázovou řetězovou reakcí (PCR).
Do roku 2006 byla séra pacientů vyšetřována akreditovanou “in-house” metodou ELISA IgG a Westernblot (WB) připravenými z protoskolexů E. multilocularis podle Auera et al. [24, 25]. Od roku 1999, byla séra zároveň vyšetřována i komerčním setem ELISA IgG k průkazu specifických protilátek proti antigenním frakcím parazita, tj. E. multilocularis Em2plus a E. multilocularis Em2-Em18 (Bordier Affinity Products SA, Crissier, Švýcarsko). Od roku 2009 byl “in-house” WB nahrazen komerčním setem (LDBIO, Lyon, Francie). Imunoblot byl využíván ke konfirmaci sérologických výsledků získaných ELISA metodou, a to zejména v těch případech, kdy byly zaznamenány zkřížené reakce sérových protilátek proti antigenům Echinococcus granulosus (původce CE), a Taenia solium, jejichž larvální stadia vyvolávají cysticerkózu. K vyloučení falešně pozitivních výsledků byla všechna séra zároveň vyšetřena na přítomnost protilátek proti Toxocara spp., Trichinella spp. a Fasciola hepatica.
Histologické vyšetření biopsií z jater bylo NRL provedeno u 29 pacientů. K barvení preparátů byly zvoleny metody PAS, H&E aj. U jednoho pacienta byl vyšetřen zaslaný polotekutý punktát izolovaný z jaterní léze. Získaný vzorek byl zpracován pro mikroskopické vyšetření nativního preparátu a nátěru fixovaného metanolem a barveného metodou Ziehl-Neelsen, Giemsa, PAS aj.
Od roku 2007 byly metodou PCR podle Schneidera et al.
[26] u 18 pacientů vyšetřeny bioptické vzorky buď čerstvé tkáně, nebo vzorky fixované ve formolu a zalité do parafinu.
Vyšetření zobrazovacími metodami [ultrazvuk (UZ), magnetická rezonance (MRI), pozitronová emisní tomografie – počítačová tomografie (PET-CT)] byla provedena u všech pacientů na příslušných lokálních pracovištích, kde byli pacienti sledováni.
Sérologie byla často počátečním vyšetřením indikovaným praktickými lékaři, které pacienti nejdříve kontaktovali. Pokud byly prvotním vyšetřením séra prokázány specifické protilátky proti E. multilocularis, byl výsledek konfirmován vyšetřením párového séra. V případě pozitivního výsledku bylo doporučeno vyšetření zobrazovacími metodami. S požadavkem NRL na opakování sérologického vyšetření byl současně ošetřujícím lékařům zaslán dotazník (dostupný také na http://uim.lf1.cuni.cz/file/5615/LP-UIM_p1.pdf), kterým byly k interpretaci sérologických výsledků získávány další údaje o pacientovi, např. současné zdravotní obtíže (bolest v břiše, hepatomegalie, žloutenka, nevolnost, únava, teplota aj.), výsledky zobrazovacích a jiných laboratorních vyšetření, osobní anamnéza (bydliště, aktivity, profese, koníčky, cestování do jiných zemí, oblíbená strava, vlastnictví zvířat aj.). Dotazník byl lékařům zasílán i v těch případech, pokud NRL prováděla konfirmační sérologické vyšetření k výsledkům získaným zobrazovacími metodami. Interpretace výsledků byla vždy prováděna ve spolupráci s ošetřujícími lékaři.
Konečná diagnóza AE byla ve spolupráci s lékaři stanovena pouze v těch případech, pokud byly po vyšetření pacientů splněny minimálně dva z následujících parametrů typických pro AE:
- a) charakteristický obraz získaný zobrazovacími metodami a/nebo
- b) sérologický průkaz specifických protilátek proti multilocularis či
- c) charakteristický histopatologický obraz a/nebo druhově specifická analýza průkazu parazitů v bioptických vzorcích pomocí PCR [26].
Konečný soubor zahrnuje nejen nové pacienty diagnostikované během let 2015–2016, ale i ty, kteří byli zařazeni do studie za období 1998–2014, kdy byla AE prokázána u 20 pacientů [22], a za rok 2014, kdy byl prokázán jeden případ post mortem [27]. Soubor pacientů v období 2015–2016 zahrnuje dva již publikované případy [28, 29]. Veškeré údaje o pacientech v době stanovení diagnózy AE, tj. věk, bydliště, klinické údaje, výsledky sérologických, histologických a molekulárně biologických vyšetření byly analyzovány programem Excel Spreadsheet (Microsoft, Redmond, WA, USA), kterým byl vyhodnocen i medián věku pacientů. S ohledem na statisticky nenormálně rozložené údaje o odlišném věku pacientů v čase stanovení diagnózy, byl k analýze rozdílů mezi věkem mužů a žen postižených infekcí použit 2-way Mannův-Whitneyův neparametrický test (Graph Pad, San Diego, CA, USA).
Veškeré údaje o věku, pohlaví a původu pacientů byly anonymizovány a v průběhu celé studie byla při zpracovávání vzorků a dat dodržována pravidla daná Helsinskou deklarací [30].
Infekce u zvířat
Roku 2003 byly od prof. Ing. Jaroslava Červeného, CSc., z ČZU získány vzorky jater od tří prasat divokých (Sus scrofa) ulovených v Prachaticích s náhodným makroskopickým nálezem bělavých lézí na játrech. Následně byly fixovány ve formalinu, zality do parafinového bločku a pro histologické vyšetření barveny PAS a H&E. Metoda PCR [26] byla využita pro druhově specifickou analýzu průkazu parazitů ve vzorcích, získaných z parafinových bločků.
VÝSLEDKY
Humánní infekce
Během let 2015–2016 bylo vyšetřeno celkem 699 pacientů (průměr 349,5/rok), přičemž u 15 z nich byla diagnostikována AE: u 9 mužů (průměrný věk 45,7; medián 44) a 6 žen (průměrný věk 41,5; medián 40,5) – obrázek 1, tabulka 1. V době stanovení diagnózy bylo nejmladšímu pacientovi 20 let, nejstaršímu 76 let. Neparametrickým Mannovým-Whitneyovým testem nebyl prokázán statisticky významný rozdíl (p = 0,751) mezi věkem mužů a žen. Průměrná incidence AE v ČR byla v tomto období 0,072 případů na 100 000 obyvatel.
Image 1. Počet případů humánní alveolární echinokokózy v ČR v období 2007–2016, včetně dvou publikovaných kazuistik [28, 29] Zdroj údajů z období 2007–2014 Kolářová L. et al. [22], Jůza T.et al. [27]. Figure 1. Number of human alveolar echinococcosis cases in the CR during a period of 2007–2016, including two published case reports [28, 29] Source of 2007–2014 period data: Kolářová L. et al. [22], Jůza T.et al. [27]. ![Počet případů humánní alveolární echinokokózy v ČR v období 2007–2016, včetně dvou publikovaných kazuistik [28, 29] Zdroj údajů z období 2007–2014 Kolářová L. et al. [22], Jůza T.et al. [27].
Figure 1. Number of human alveolar echinococcosis cases in the CR during a period of 2007–2016, including two published case reports [28, 29] Source of 2007–2014 period data: Kolářová L. et al. [22], Jůza T.et al. [27].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/11da322233f48948c9256cec8fc8379a.jpg)
Table 1. Pohlaví a věk pacientů v době stanovení diagnózy alveolární echinokokózy v období 2007–2016 v ČR, včetně dvou již publikovaných případů [28, 29] Zdroj údajů: Kolářová L. et al. [22], Jůza T. et al. [27]. Tab. 1 Gender and age of patients at the time of initial diagnosis of alveolar echinococcosis during a period of 2007–2016 in the CR, including two published cases [28, 29] Source of data: Kolářová L. et al. [22], Jůza T. et al. [27]. ![Pohlaví a věk pacientů v době stanovení diagnózy alveolární echinokokózy v období 2007–2016 v ČR, včetně dvou již publikovaných případů [28, 29] Zdroj údajů: Kolářová L. et al. [22], Jůza T. et al. [27].
Tab. 1 Gender and age of patients at the time of initial diagnosis of alveolar echinococcosis during a period of 2007–2016 in the CR, including two published cases [28, 29] Source of data: Kolářová L. et al. [22], Jůza T. et al. [27].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/eef081b849b73ff9c112469ec0a791d9.png)
Z kumulativních údajů za období 1998–2016 (viz tab. 1, obr. 1) vyplývá průkaz AE celkem u 36 osob, z toho 18 bylo mužů a 18 žen. Pouze v jednom případě se jednalo o nález post mortem v roce 2014 [27]. V 31 případech se jednalo o rodilé občany ČR, v pěti případech o osoby narozené na Slovensku, Bulharsku nebo SRN s trvalým bydlištěm nebo častými pobyty v ČR (viz obr. 1). V době stanovení diagnózy byl nejmladším pacientem muž ve věku 20 let, nejstarším 82letá žena; 4 muži a 3 ženy byli mladší 30 let (viz tab.1). Průměrný věk a medián pacientů s AE byl v době stanovení diagnózy nižší u žen (průměr 43,7; medián 39,5) než u mužů (průměr 50,9; medián 57,5) bez významného statistického rozdílu (p = 0,334). V posledních dvou letech tohoto období, tj. roky 2015–2016, bylo diagnostikováno 41,7% z celkově prokázaných případů AE. V období et 2007–2016 činila průměrná incidence nově diagnostikovaných případů 0,034 případů/100 000 osob.
V období 1998–2016 bylo sérologicky vyšetřeno na AE celkem 2 695 osob, z toho 256 (průměr 28/rok) během let 1998–2006 a 1 740 (průměr 217,5/rok) během let 2007–2014. Po zveřejnění prvních případů AE v roce 2007 došlo k nárůstu počtu požadavků o specifická vyšetření, oproti rokům 1998–2006 se v období let 2007–2016 navýšily zhruba 9krát (viz obr. 1).
Během celého sledovaného období byly sérologickým vyšetřením všech pacientů s AE ELISA metodami prokázány pozitivní výsledky u 32 osob (senzitivita 91,43%),u dalších dvou byly detekovány subhraniční titry protilátek a u jednoho pacienta byl výsledek negativní. U těchto tří případů byla konečná diagnóza AE stanovena na základě charakteristického radiologického a histopatologického obrazu.
Veškerá pozitivní séra a ta, v nichž byly prokázány subhraniční titry anti-E. multilocularis protilátky, zkříženě reagovala s antigeny E. granulosus a Taenia spp., ale s výrazně nižšími titry. Metodou WB byly vyloučeny falešně pozitivní ELISA výsledky. V žádném séru nebyla prokázána ELISA metodou reaktivita s antigeny proti Toxocara spp., Trichinella spp. a F. hepatica.
Všichni pacienti byli příslušnými ošetřujícími lékaři vyšetřeni zobrazovacími metodami, které prokázaly jedno či vícečetná nehomogenní, hypodenzní ložiska v játrech s nepravidelnými okraji a kalcifikacemi, dosahující velikosti až 17,2 x 12,1 x 16,6 cm.
Pokud byly získány izoláty lézí, byly již makroskopicky prokázány typické parazitární léze E. multilocularis (obr. 2a,b). Histologickým vyšetřením biopsií získaných pre-/peroperačně získaných z jater od 29 pacientů byla zastižena nepravidelně utvářená jaterní tkáň s ložisky, jejichž obraz byl typický pro larvální stadium tasemnic, tzn. útvary s nepravidelnými okraji, obsahující silně PAS pozitivní lamely (obr. 2c) obklopující malé dutiny vystlané germinativní vrstvou. Ve 26 případech se jednalo o sterilní cysty alveokoka (viz obr. 2c), pouze ve třech případech byly detekovány protoskolexy (obr. 2d). V ložiscích byly zastiženy nekrózy, místy s dystrofickými kalcifikacemi. Pro přiléhající tkáň, v níž byly prokázány eozinofilní granulocyty a obrovské mnohojaderné buňky typu cizích těles, byl typický obraz chronické nespecifické zánětlivé reakce (viz obr. 2c a 2d). Mikroskopickým vyšetřením nativních preparátů a fixovaných a barvených nátěrů připravených z punktátu jaterní léze dalšího pacienta se nepodařilo prokázat žádné parazitární útvary.
Image 2. <i>Echinococcus multilocularis</i> a) Pozdní stadium humánní alveolární echinokokózy v játrech s reparativními změnami a fibrózou. b) Průřez alveokokem z jater fixovaných ve formolu ukazuje na „houbovitou“ strukturu parazita; ve výřezu histologický preparát alveokoka, na němž je již makroskopicky viditelná PAS pozitivní laminární membrána. c–f) Histologický obraz: c) nejčastěji prokazovaný sterilní alveokok v játrech člověka – germinativní vrstvu obklopuje bezbuněčná laminární membrána (šipky; detail ve výřezu), intenzivně se barvící PAS; d) vzácně detekovaný fertilní alveokok s protoskolexy (šipky), opatřené přísavkami a háčky, (H&E); e) metacestoda v jaterní tkáni prasete divokého, (PAS), se shodným obrazem jako c); f) dospělých tasemnic (šipky) v tenkém střevě kočky s viditelnými přísavkami a háčky, (H&E), ve výřezu dospělá tasemnice a vajíčko (vel. 30–36 x 25–30 μm). Snímek a) laskavě zapůjčila MUDr. V. Žampachová, I. patologicko-anatomický ústav, FNUSA a MU v Brně. Figure 2. <i>Echinococcus multilocularis</i> a) Late phase of human alveolar echinococcosis in the liver with fibrosis and reparative changes; b) Cross section through the parasitic „spongiform“ lesion, in detail a histological mount with macroscopically visible laminated membrane, (PAS); c–f) Histological picture of: c) sterile parasitic vesicles with strongly PAS stained laminated membrane (arrows; detail) are mostly detected; d) fertile parasites with protoscoleces (arrows) are scarcely detected, (H&E); e) sterile metacestode in the liver of wild board, (PAS), the same pictitres as in c; f) adult cestodes in the cat small intestine; in details adult cestode and egg (size 30–36 x 25–30 μm). Figure a) Courtesy of V. Žampachová, First department of Pathological Anatomy Masaryk University and St. Anne&s Faculty Hospital in Brno. 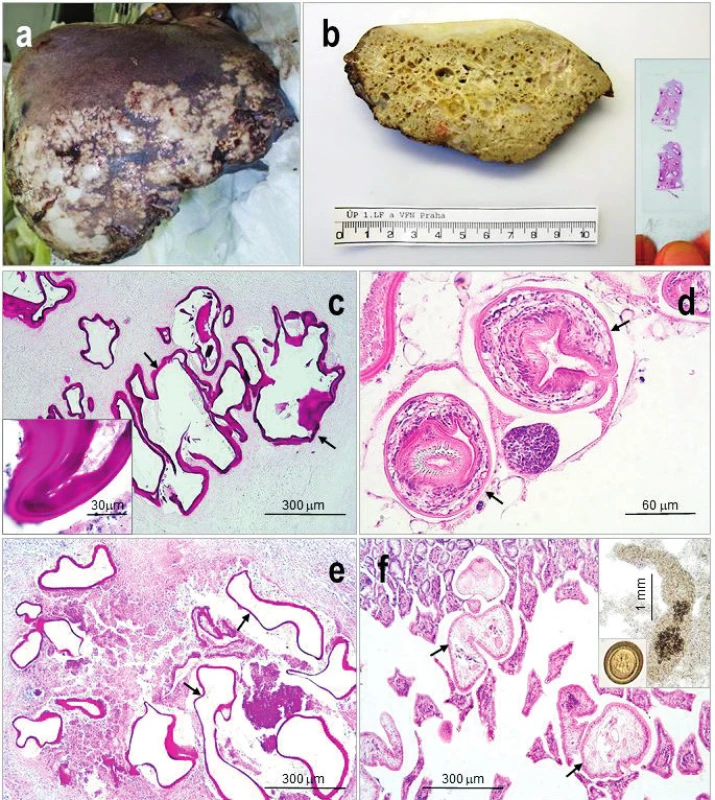
Metodou PCR byly vyšetřeny izoláty z jaterní tkáně 18 pacientů; ve všech byla prokázána DNA E. multilocularis.
U všech 36 pacientů byla infekcí postižena játra, přičemž ve 26 případech (74,29%) se jednalo o jediný postižený orgán a infekce byla podle Mezinárodní klasifikace nemocí klasifikována jako B 67.5 [15]. U zbylých pacientů byly vedle jater postiženy další orgány:
- a) u čtyř plíce, z nichž u jednoho bylo detekováno ještě další ložisko v mozku a u dalšího v nadlevině;
- b) u tří ledviny;
- c) u jednoho se infekce rozšířila do retroperitonea.
Všechny tyto multiorgánové infekce byly klasifikovány B 67.6.
Vyplněné dotazníky, zpracované ošetřujícími lékaři při pohovoru s pacienty, byly získány od 28 pacientů (80,0%). Před stanovením diagnózy AE byly důvody návštěvy lékaře rozdílné. Každý pacient uvedl minimálně jeden z následujících příznaků, někteří však uvedli i kombinaci několika z nich: 16 pacientů navštívilo lékaře z důvodu pocitu tlaku, bolesti či píchání v pravém podžebří nebo jinými obtížemi, charakterizovanými blíže nespecifikovaným abdominálním diskomfortem. Tři z nich uvedli, že si sami nahmatali tuhou rezistenci v pravém podžebří. Specializované vyšetření na tkáňové helmintózy bylo indikováno u dvou pacientů z důvodu zjištěné anémie a u dalšího z důvodu žloutenky. Jeden pacient navštívil lékaře díky výraznému hmotnostnímu úbytku. Z dalších uváděných příznaků lze uvést sub/febrilie, únavu, nevolnost, mírné otoky kotníků, svalové křeče, pruritus, bronchitidu apod. Při počátečním lékařském vyšetření byla u 20 pacientů prokázána hepatomegalie, u dalších 3 hepatosplenomegalie.
Celkem 8 pacientů (všichni narozeni a trvale žijící v ČR) popřelo vycestování ze země (obr. 3).S výjimkou 6 případů s trvalým pobytem v Praze nebo poblíž Brna, všichni pacienti žili či pracovali v malých městech či vesnicích, popř. blízko takových sídel. Vlastnictví, případně chovatelství, psa a/nebo kočky uvedlo 16 pacientů, dalších 6 uvedlo kontakt s blíže neuvedenými zvířaty. Zahradničení nebo sběr lesních plodů přiznalo 15 pacientů, z nichž údajně pouze 3 nepřicházeli do styku se zvířaty. Dva pacienti byli aktivními myslivci. Všichni pacienti, kteří nikdy nevycestovali z ČR, uvedli minimálně jednu z uvedených aktivit. V případě AE zjištěné post mortem [27] se rovněž uvádí, že pacient pracoval v zemědělství jako traktorista; podrobnější infomace se nepodařilo zjistit.
Image 3. Výskyt humánní alveolární echinokokózy na území ČR v období 2007–2016 podle bydliště a cestovatelské anamnézy pacientů. Údaje zahrnují čtyři publikované případy [21, 27–29], z nichž jeden byl prokázán post mortem. Aktualizace mapy výskytu AE v období 2007–2014 publikované Kolářovou et al. [22]. Figure 3. The occurrence of alveolar echinococcosis in the CR according the site of residence and a travel history of patients. Map includes four cases already published data, of which one was detected post mortem [21, 27–29]. Update of the map on the occurrence of AE during 2007–2014 published by Kolářová et al. [22]. ![Výskyt humánní alveolární echinokokózy na území ČR v období 2007–2016 podle bydliště a cestovatelské anamnézy pacientů.
Údaje zahrnují čtyři publikované případy [21, 27–29], z nichž jeden byl prokázán post mortem. Aktualizace mapy výskytu AE v období 2007–2014 publikované Kolářovou et al. [22].
Figure 3. The occurrence of alveolar echinococcosis in the CR according the site of residence and a travel history of patients.
Map includes four cases already published data, of which one was detected post mortem [21, 27–29]. Update of the map on the occurrence of AE during 2007–2014 published by Kolářová et al. [22].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/e91c278da124fe77b12a02d7b8d4b0c9.jpg)
Infekce u zvířat
Histologickým vyšetřením jater z prasat divokých byla u jednoho jedince prokázána infekce sterilní larvocystou E. multilocularis (viz obr. 2e, obr. 4), přičemž výsledný obraz byl shodný s nálezy zjištěnými u humánních vzorků. Vyšetřením vzorků získaného z parafinového bločku jaterní tkáně byla pomocí PCR prokázána DNA E. multilocularis.
Image 4. Výskyt <i>Echinococcus multilocularis</i> u lišek <i>(Vulpes vulpes)</i> v České republice v období 1995–2015 Kurzívou je vyznačena odhadovaná prevalence dospělými tasemnicemi v jednotlivých krajích [35–37, 53–56, 62]. Mapa zahrnuje rovněž nálezy adultů [57–61] a metacestodů [65–67] u dalších druhů zvířat (viz rámeček). Figure 4. The occurrence of <i>Echinococcus multilocularis</i> in red foxes <i>(Vulpes vulpes)</i> in the Czech Republic during a period of 1995–2015 In italics, the estimated prevalence by adult cestodes in particular regions [35–37, 53–56, 62]. Map also includes the findings of adult cestodes [57–61] as well as metacestodes [65–67] in other animal species (see the frame). ![Výskyt <i>Echinococcus multilocularis</i> u lišek <i>(Vulpes vulpes)</i> v České republice v období 1995–2015
Kurzívou je vyznačena odhadovaná prevalence dospělými tasemnicemi v jednotlivých krajích [35–37, 53–56, 62]. Mapa zahrnuje rovněž nálezy adultů [57–61] a metacestodů [65–67] u dalších druhů zvířat (viz rámeček).
Figure 4. The occurrence of <i>Echinococcus multilocularis</i> in red foxes <i>(Vulpes vulpes)</i> in the Czech Republic during a period of 1995–2015
In italics, the estimated prevalence by adult cestodes in particular regions [35–37, 53–56, 62]. Map also includes the findings of adult cestodes [57–61] as well as metacestodes [65–67] in other animal species (see the frame).](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/3e358e8a9d95c708fc37245a4cf48adb.jpg)
DISKUSE
Práce předkládá aktuální stav výskytu humánní AE v ČR, ukazuje na možnosti laboratorní diagnostiky onemocnění a zabývá se způsoby přenosu infekce na našem území.
Sérologické výsledky byly vždy interpretovány s údaji získanými pomocí zobrazovacích metod a histologického vyšetření nebo PCR. Obdobně jako v jiných studiích [31] se použité ELISA metody vyznačovaly vysokou senzitivitou a relativně nízkou specificitou v reakcích s antigeny E. granulosus a Taenia spp., takže nebylo možné jednoznačně odlišit infekci AE od CE a cysticerkózy. V souladu s literárními údaji [32, 33] bylo proto nezbytné doplňovat tyto reakce ještě o vyšetření WB, jímž byly ve všech případech vyloučeny zkřížené reakce.
Z našich výsledků rovněž vyplynulo, že pacienti s AE, prokázanou zobrazovacími metodami a/nebo histologickým vyšetřením či PCR, se vyznačovali odlišnou intenzitou humorální odpovědi proti E. multilocularis. Přestože byly u některých pacientů prokázány jaterní léze přesahující 5 cm v průměru, sérologií byly u dvou pacientů detekovány pouze subhraniční titry protilátek a u jednoho pacienta byly výsledky ve všech metodách negativní. Tento jev by mohl být ovlivněn skladbou používaných antigenů jak v našich “in-house”, tak komerčních ELISA setech [31].
Sérologickým vyšetřením jsme detekovali protilátky proti E. multilocularis u dalších dvou pacientů, jejichž následné vyšetření zobrazovacími metodami však neprokázalo přítomnost patologických lézí v útrobních orgánech. I když tito pacienti nesplnili podmínky pro zařazení do skupiny případů s AE, jsou podle doporučení WHO [34] nadále sledováni, tzn. opakovaně v intervalu 1x za 1–2 roky vyšetřováni.
Makroskopický obraz ojediněle získaných částí alveokoků a následná histologická vyšetření se shodovaly s literárními údaji včetně faktu, že ve většině případů byly zastiženy pouze sterilní cysty [6]. Mikroskopicky se nepodařilo prokázat parazitární útvary na nátěrech z punktátu jaterní léze jednoho pacienta. V tomto případě byla diagnóza AE stanovena na základě pozitivních výsledků získaných zobrazovacími metodami, sérologií a PCR. Zdá se proto, že vzorek mohl být izolován z centra léze, kde již probíhal nekrotický proces [6].
Humánní AE v ČR patřila v minulém století spíše k náhodně prokazovaným onemocněním [16, 17], je však třeba poznamenat, že až do roku 1998 byl zájem o sérologické vyšetření na AE ze strany lékařů spíše ojedinělý. Teprve poté, kdy byly publikovány první zprávy o výskytu E. multilocularis u lišek [35–37], se setkáváme s vyšším zájmem o tato vyšetření, který se logicky ještě zvyšuje po zveřejnění údajů o prvních případech humánní AE [18, 19] v roce 2007 (viz obr. 1). Je rovněž třeba zmínit, že žádosti o sérologická vyšetření byly již od této doby často doprovázeny popisy radiologických nálezů, ve kterých se již pomýšlelo na parazitární etiologii infekce, a klinických příznaků pacientů, které byly mnohdy typické pro AE. Zdá se tedy, že na toto onemocnění se čím dál tím častěji pomýšlí i v rámci diferenciální diagnostiky. To pak představuje jeden z možných faktorů vysvětlujících současný nárůst počtu diagnostikových AE na našem území, podobně jako v sousedních zemích – Rakousku [38, 39], SRN [40], Polsku [41] a na Slovensku [42]. Jen v posledních dvou letech celého sledovaného období bylo diagnostikováno 41,7% všech případů, přičemž průměrná incidence se během 2015–2016 oproti předchozímu období 2007–2014 zvýšila dvojnásobně. Je otázkou, zdali tento stav bude setrvalý. Porovnáme-li údaje z obrázku 1, vidíme, že záchyt jednotlivých případů se může rok od roku výrazně lišit.
Přes nárůst počtu diagnostikovaných případů v ČR však nemůžeme říci, podobně jako jinde v Evropě, že předložená čísla jsou v daném období konečná. Z literárních údajů [5] a našich dat vyplývá, že většina pacientů různého stáří navštívila lékaře z důvodu bolesti (popř. píchání) v břiše, zejména v pravém hypochondriu, hepatomegalie, nauzey, někdy přicházeli s příznaky žloutenky a teplotou, pocitem zvýšené únavy apod., přičemž následná vyšetření pak prokázala pokročilé stadium onemocnění. S ohledem na dlouhou asymptomatickou fázi onemocnění je tak možné, že lékařské vyšetření zatím nevyhledaly ty osoby, které se dosud cítí zdrávy, a to i přesto, že jsou již infikovány.
Podle některých autorů [43] se navíc zdá, že díky doposud poměrně slabému povědomí o existenci AE mezi odbornou veřejností, je infekce doposud opomíjena nejen ošetřujícími lékaři, ale např. i pracovníky v diagnostických laboratořích, kteří doposud nezavedli specifické testy. To by potvrzoval i případ AE náhodně prokázaný Jůzou et al. [27] post mortem u 81letého muže, přijatého pro progredující dušnost a léčeného pro revmatoidní artitidu. Teprve mikroskopické vyšetření autoptických vzorků z jater, nadledviny a plic ukázalo fertilní cysty E. multilocularis.
V minulém století byla AE diagnostikována převážně u starších osob [10]; podle European Echinococcosis Registry byl v období 1982–2000 průměrný věk pacientů v době stanovení diagnózy 52,5 roku. Současné studie včetně předložené však ukazují, že se jedná o onemocnění, které může postihovat i podstatně mladší jedince. V našem souboru bylo celkem 19 pacientů mladších 50 let (viz tab. 1),žádný z nich však nebyl mladší než 20 let, jak bylo prokázáno např. na Slovensku a v Polsku
[41, 42]. Z uvedeného vyplývá, že na AE musíme pomýšlet u pacientů jakéhokoliv stáří.
Primární důvody současného nárůstu prevalence AE v Evropě jsou obtížně vysvětlitelné. Zdá se, že je důsledkem souhry několika faktorů najednou, mezi nimiž je možné jmenovat zejména změny v životním prostředí, ale i v chování a zdravotním stavu člověka či použití moderních diagnostických metod, které přispívají nejen k vyššímu počtu záchytů AE, ale umožňují i její průkaz v časnějších fázích infekce [32]. Z významných změn v životním prostředí lze uvést např.:
- a) expanzi parazitů do nových oblastí díky vysoké populační hustotě lišek, k níž došlo pravděpodobně v důsledku vakcinace proti vzteklině, která byla následně doprovázena urbanizací nejen těchto zvířat, ale i životního cyklu multilocularis [44];
- b) změny v klimatu a rázu krajiny, jež umožňují mimo jiné i přítomnost vhodných mezihostitelů a reintrodukci divoké zvěře [1, 44, 45].
Ke stanovení míry rizika infekce vajíčky E. multilocularis ve volném prostředí přispívají informace získané vyšetřováním zvířat, která se v životním cyklu tasemnic uplatňují. Podobně jako v sousedních zemích [46–52], jsou od roku 1995 u nás stále častěji zvěřejňovány zprávy o nálezech dospělých tasemnic (viz obr. 4) u lišek [35–37, 53–56], ale i u koček (Felis silvestris f. catus) [57, 58] (viz obr. 2f), psů (Canis lupus f. familiaris) [59, 60] a psíka mývalovitého (Nyctereutes procyonoides) [61].
V ČR se odhaduje, že průměrná prevalence E. multilocularis u lišek se pohybuje mezi 14–62% (průměr 33%) (viz obr. 4): s nejvyššími hodnotami se setkáváme v krajích Karlovarském (62%), Libereckém (55%), Plzeňském (46%)a Jihočeském (42%) [53, 54, 62]. Zvážíme-li vysoké hodnoty prevalence tasemnicemi u lišek, vysokou populační hustotu lišek (jen v roce 2015 bylo uloveno rekordních 83 932 zvířat [63]) a současně značnou odolnost vajíček [2] vůči vnějším podmínkám (tab. 2a), která umožnuje jejich kumulaci ve vnějším prostředí, je zřejmé, že v ČR existuje reálné riziko autochtonní AE. Z obrázku 4 vyplývá, že na našem území může dojít s větší či menší mírou pravděpodobnosti k infekci vajíčky E. multilocularis prakticky kdekoliv a potvrzují to i anamnestické údaje osmi pacientů s AE (viz obr. 3), kteří popřeli vycestování do zahraničí.
Tab. 2a. Odolnost vajíček Echinococcus spp. vůči různým teplotám podle Eckert et al. [2] Tab. 2a. Resistance of Echinococcus spp. eggs to various temperatures according to Eckert et al. [2] ![Tab. 2a. Odolnost vajíček Echinococcus spp. vůči různým teplotám podle Eckert et al. [2]
Tab. 2a. Resistance of Echinococcus spp. eggs to various temperatures according to Eckert et al. [2]](https://pl-master.mdcdn.cz/media/image/8b1c9de8e23f70c9a9e2b20fec214b18.png?version=1537795148)
Tab. 2b. Příklady dezinfekce materiálů kontaminovaných vajíčky Echinococcus spp. podle Eckert et al. [2] Tab. 2b. Examples for disinfection of materials contaminated by Echinococcus spp. eggs according to Eckert et al.[2] ![Tab. 2b. Příklady dezinfekce materiálů kontaminovaných vajíčky Echinococcus spp. podle Eckert et al. [2]
Tab. 2b. Examples for disinfection of materials contaminated by Echinococcus spp. eggs according to Eckert et al.[2]](https://pl-master.mdcdn.cz/media/image/de1071ba60841cfd07701c73f1d3beef.png?version=1537797244)
Přestože se vyšetřováním lišek dá odhadnout, jak vysoké bude riziko infekce AE, přesnější údaje mohou poskytovat studie zaměřené na průkaz metacestodů. V ČR byla tato larvální stadia prokázána, podobně jako v dalších evropských státech [1, 64]; nejen u zvířat volně žijících – norník rudý (Myodes (syn. Clethrionomys) glareolus) [65], ale i domácích – pes [66] nebo chovaných zoologických zahradách (viz obr. 4) v Plzni během let 2008–2012 – lemur katta (Lemur catta), dikobraz srstnatonosý (Hystrix indica), hutie stromová (Capromys pilorides) [67], a v Olomouci v roce 2011 – makak červenolící (Macaca fuscata) [62].
V předložené studii navíc předkládáme první nález metacestoda v ČR u prasete divokého. Tato zvířata se sice neuplatňují v životním cyklu E. multilocularis [68], mohou však sloužit jako indikátory rizika infekce AE pro člověka [69]. Vzhledem k tomu, že je v současnosti zaznamenávána historicky nejvyšší populační hustota prasat [63] a veškerá ulovená zvířata musí být veterinárně vyšetřena na přítomnost Trichinella spp., postačilo by k vyhodnocení rizika infekce AE pro člověka vyšetřovat bioptické vzorky jater. Ty by měly být odebírány zvláště z těch oblastí, které jsou postiženy patologickými změnami. Již makroskopicky lze totiž pozorovat bělavé léze na povrchu orgánu, podobně jako v případě lidských infekcí (viz obr. 2a).
Zatímco u prasat divokých je předpoklad, že k infekci došlo v sylvatickém prostředí, u zvířat chovaných v zoologických zahradách v ČR nebyl zdroj infekce doposud jednoznačně objasněn. Při analýze možností infekce v Zoo Plzeň se usuzuje [67], že ke kontaminaci půdy vajíčky mohlo dojít díky prokazatelnému výskytu lišek na území zahrady a možnému zanesení jejich trusu na podrážce ošetřovatelů; dále pak možnou kontaminací krmiva z podlahy a v neposlední řadě i díky možnému průniku lišek do výběhu některých zvířat. Vzhledem k tomu, že AE je považována za významný problém zejména pro chovy subhumánních primátů v regionech s endemickým výskytem E. multilocularis, zoologické zahrady zavádějí přísnější hygienická opatření (kontrola krmiva apod.) [70].
Pokud se týká humánní AE, vyššímu riziku nákazy jsou vystaveny zejména osoby, které trvale bydlí v sylvatických oblastech, kde pracují v zemědělství či zde případně zahradničí, chovají outdoorová zvířata, sbírají lesní plody, případně se zabývají myslivostí apod. Kombinací několika těchto faktorů se riziko infekce zvyšuje [71, 72]. Avšak i osoby žijící trvale v urbánních oblastech mohou být ohroženy např. při zahradničení, mazlení se s domácími outdoorovými zvířaty, která mohou nekontrolovaně sežrat infikovaného hlodavce [73, 74], nebo při rekreačních aktivitách spojených s pobytem ve volné přírodě [13]. Všechny osoby, které vyplnily dotazníky, uvedly v anamnéze minimálně jeden z výše uvedených faktorů rizika infekce AE.
Uvažuje se, že by současný nárůst incidence AE mohl být významně ovlivněn i narůstající počtem imunosuprimovaných osob, které jsou náchylnější k infekci [7]. V souboru našich pacientů však byly pouze dvě osoby, u nichž byla hlášena imunosuprese po transplantaci orgánů.
Prevence AE spočívá v pravidelném odčervování psů a koček a edukaci obyvatelstva v oblasti prevence infekce. Vedle již zmíněné informace, že čerstvě vyloučená vajíčka jsou pro mezihostitele infekční a těsný kontakt s domácími miláčky představuje určité riziko AE, je důležité zmínit i jejich odolnost vůči nepříznivým přírodním podmínkám. V půdě si vajíčka mohou ponechat svoji infekčnost po dlouhou dobu (viz tab. 2a). Při dezinfekci různého materiálu [2] je proto vhodné dodržovat postupy uvedené v tabulce 2b.
Z výše uvedeného vyplývá, že AE je onemocněním, se kterým se budeme v našich podmínkách pravděpodobně setkávat stále častěji. S největší pravděpodobností se nejedná o nově se objevující onemocnění. Historické záznamy naznačují, že AE se vyskytovala, byť sporadicky, v ČR i v minulosti nejen u člověka [16, 17], ale i u zvířat [76]. V současné době by tak AE mohla být řazena mezi tzv. „re-emerging diseases“ [13] podobně jako v jiných evropských zemích.
ZÁVĚR
Na základě průkazu AE u osob, které nikdy necestovaly do zahraničí, literárních údajů o vysoké prevalenci E. multilocularis u lišek, vyznačujících se navíc vysokou populační hustotou, a detekci metacestodů v praseti divokém, norníku rudém a dalších zvířatech, můžeme uzavřít, že AE má v ČR charakter autochtonního onemocnění. Z dosavadních výsledků navíc vyplývá, že počet pacientů s prokázanou AE v našich podmínkách narůstá a na onemocnění je třeba pomýšlet u osob jakéhokoliv stáří.
Poděkování:
Studie vznikla za podpory Univerzity Karlovy – výzkumný program Progres Q25/LF1. Srdečně děkujeme Mgr. Michalovi Kolářovi, Ph.D., za pomoc se statistickým zpracováním dat.
Do redakce došlo dne 21. 6. 2017.
Adresa pro korespondenci:
prof. RNDr. Libuše Kolářová, CSc.
Ústav imunologie a mikrobiologie 1. LF UK
Studničkova 7
128 00 Praha 2
e-mail: libuse.kolarova@lf1.cuni.cz
Sources
1. Oksanen A, Siles-Lucas M, Karamon J. et al. The geographical distribution and prevalence of Echinococcus multilocularis in animals in the European Union and adjacent countries: a systematic review and meta-analysis. Parasit Vectors, 2016 : 9(1):519.
2. Eckert J, Gottstein B, Heath D, Liu F–J. Prevention of echinococcosis in humans and safety precautions. In: Eckert J, Gemmell MA, Meslin F-X, Pawłowski ZS. WHO/OIE Manual on Echinococcosis in Humans and Animals: a Public Health Problem of Global Concern. Paris: WHO for Animal Health; 2002; s. 238–247.
3. Liance M, Bresson-Hadni S, Vuitton DA. et al. Comparison of the viability and developmental characteristics of Echinococcus multilocularis isolates from human patients in France. Int J Parasitol, 1990;20(1):83–86.
4. Liu W, Delabrousse E, Blagosklonov O. et al. Innovation in hepatic alveolar echinococcosis imaging: best use of old tools, and necessary evaluation of new ones. Parasite, 2014;21 : 74–87.
5. Kern P, Menezes da Silva A, Akhan O. et al. The Echinococcoses: Diagnosis, Clinical Management and Burden of Disease. Adv Parasitol, 2017;96 : 259–369.
6. Fujioka Y, Aoki S, Sato N, Uchino J. IV. Pathology. In Uchino J, Sato N. Alveolar Echinococcosis of the Liver, Vol.30. Sapporo: Hokkaido University Medical Library Series; 1993; s. 228–231.
7. Chauchet A, Grenouillet F, Knapp J. et al. Increased incidence and characteristics of alveolar echinococcois in patients with immunosuppression-associated conditions. Clin Infect Dis, 2014; 59(8):1095–1104.
8. Torgerson PR, Deplazes P. Echinococcosis: diagnosis and diagnostic interpretation in population studies. Trends Parasitol, 2009;25(4):164–170.
9. Kern P, Ammon A, Kron M. et al. Risk factors for human alveolar echinococcosis in humans. Emerg Infect Dis, 2004;10(12):2088–2092.
10. Kern P, Bardonnet K, Renner E. et al. European Echinococcosis Registry: human alveolar echinococcosis, Europe, 1982–2000. Emerg Infect Dis, 2003;9(3):343–349.
11. Gottstein B, Soboslay P, Ortona E. et al. Immunology of Alveolar and Cystic Echinococcosis (AE and CE). Adv Parasitol, 2017;96 : 1–54.
12. Eckert J, Deplazes P, Kern P. Alveolar echinococcosis (Echinococcus multilocularis) and neotropial forms of echinococcosis (Echinococcus vogeli and E. oligarthrus). In: Thompson RCA. Oxford: Oxford Book of Zoonoses: Biology, Clinical Practice, and Public Health Control. Oxford University Press; 2011; s. 669–699.
13. Davidson R, Romig T, Jenkins E. et al. The impact of globalisation on the distribution of Echinococcus multilocularis. Trends Parasitol, 2012;28(6):239 – 247.
14. Vuitton DA, Zhou H, Bresson-Hadni S. et al. Epidemiology of alveolar echinococcosis with particular reference to China and Europe. Parasitology, 2003; 127(Suppl.):S87–S107
15. Brunetti E, Kern P, Vuitton DA. Writing Panel for the WHO-IWGE, 2010. Expert consensus for the diagnosis and treatment of cystic and alveolar echinococcosis in humans. Acta Trop, 2010;114(1): 1–16.
16. Bartoš V. Alveolární echinokokóza jater. Casopis lek Ces 1928;67(29):1063.
17. Šlais J, Mádle A, Vaňka K. et al. Alveolární echinokokóza diagnostikovaná punkční jaterní biopsií. Cas lek Cesk, 1979;118(15):472.
18. Skalický T, Třeška V, Martínek K. et al. Alveolární hydatidóza – vzácný případ jaterního postižení v České republice. Ces Slov Gastroent Hepatol, 2008;62(1):30–33.
19. Hozáková–Lukáčová L, Kolářová L, Rožnovský L. et al. Alveolární echinokokóza-nově se objevující onemocnění? Cas Lék Cesk, 2009;148(3):132–136.
20. Kodet R, Hladík P, Kolářová L. et al. Tasemnice liščí a reálné riziko pro člověka. Myslivost, 2013;61(7):46–47.
21. Kupka T, Baľa P, Hozáková L. et al. Neobvyklý případ cystického postižení jater – alveolární echinokokóza jater. Vnitr Lek, 2015;61(6):527–530.
22. Kolářová L, Matějů J, Hrdý J. et al. Human Alveolar Echinococcosis, Czech Republic, 2007–2014. Emerg Infect Dis, 2015;21(12):2263–2265.
23. Vuitton DA, Azizi A, Richou C. et al. Current interventional strategy for the treatment of hepatic alveolar echinococcosis. Expert Rev Anti Infect Ther, 2016; 14(12):1179–1184.
24. Auer H, Hermentin K, Aspöck H. Demonstration of a specific Echinococcus multilocularis antigen in the supernatant of in vitro maintained protoscoleces. Zbl Bakteriol Mikrobiol Hyg A, 1988;268(3):416–423.
25. Auer H, Picher O, Aspöck H. Combined Application of Enzyme–linked Immunosorbent Assay (ELISA) and Indirect Haemagglutination TesT (IHA) as a Useful Tool for the diagnosis and Post–operative Surveillance of Human Alveolar and Cystic Echinococcosis. Zbl Bakteriol Mikrobiol Hyg A, 1988;270(1–2):313–325.
26. Schneider R, Gollackner B, Edel B. et al. Development of a new PCR protocol for the detection of species and genotypes (strains) of Echinococcus in formalin–fixed, paraffin–embedded tissues. Int J Parasitol, 2008;38(8–9):1065–1071.
27. Jůza T, Jůzová A, Gajdošová T. Kazuistika: Diagnóza až pod mikroskopem – diseminovaná echinokokóza multilokulárního vzhledu s protoskolexy. Cesk patol, 2016; 52(3):168–172.
28. Třeška V, Kolářová L, Mírka H. et al. Alveolar echinococcosis - a rare disease with differential diagnostic problems. Rozhl Chir, 2016;95(6):240–244.
29. Pohnan R, Ryska M, Hytych V. et al. Echinococcosis mimicking liver malignancy: A case report. Int J Surg Case Rep. 2017;36 : 55–58.
30. World Medical Association. World Medical Association Declaration of Helsinki: ethical principles for medical research involving human subjects. JAMA, 2013;310(20):2191–2194.
31. Siles–Lucas M, Casulli A, Conraths FJ, Müller N. Laboratory diagnosis of Echinococcus spp. in human patients and infected animals. Adv Parasitol, 2017;96 : 159–257.
32. Moro P, Schantz PM. Echinococcosis: a review. Int J Infect Dis, 2009;13(2):125–133.
33. Schweiger A, Grimm F, Tanner I. et al. Serological diagnosis of echinococcosis: the diagnostic potential of native antigens. Infection, 2012;40(2):139–152.
34. Kern P, Menezes da Silva A, Akhan O. et al. The Echinococcoses: Diagnosis, Clinical Management and Burden of Disease. Adv Parasitol, 2017;96 : 259–369.
35. Čada F, Huml O. Echinococcus multilocularis (Leuckart, 1863) u lišek obecných (Vulpes vulpes) v Západočeském kraji v roce 1995. Veterinarstvi, 1996;46(4):160–162.
36. Pavlásek I, Chalupský J, Kolářová L. Echinococcus multilocularis – málo známá tasemnice u lišek. Veterinarstvi, 1996;46(4):164–167.
37. Kolářová L, Pavlásek I, Chalupský J. Echinococcus multilocularis Leuckart, 1873 in the Czech Republic. Helminthologia, 1996;33(2):59–65.
38. Auer H, Aspöck H. Helminths and helminthoses in Central Europe: diseases caused by cestodes (tapeworms). Wien Med Wochenschr, 2014;164(19–20):414–423.
39. Schneider R, Aspöck H, Auer H. Unexpected increase of alveolar echinococcosis, Austria, 2011. Emerg Infect Dis, 2013;19(3):475–477.
40. Atanasov G, Benckert C, Thelen A. et al. Alveolar echinococcosis–spreading disease challenging clinicians: A case report and literature review. World J Gastroenterol, 2013;19(26):4257–4261.
41. Nahorski W, Knap J, Pawlowski ZS. et al. Human alveolar echinococcosis in Poland 1990–2011. PLOS Negl Trop Dis, 2013;7(1):e1986.
42. Antolová D, Miterpáková M, Radoňak J. et al. Alveolar echinococcosis in a highly endemic area of Northern Slovakia between 2000 and 2013. Euro Surveill, 2014;19(24): pii:20882.
43. Jorgensen P, an der Heiden M, Kern P. et al. Underreporting of human alveolar echinococcosis, Germany. Emerg Infect Dis, 2008;14(6):935–937.
44. Deplazes P, Hegglin D, Gloor S. et al. Wilderness in the city: the urbanization of Echinococcus multilocularis. Trends Parasitol, 2004(2);77–84.
45. Gottstein B, Stojkovic M, Vuitton DA, Millon L, Marcinkute A, Deplazes P. Threat of alveolar echinococcosis to public health a challenge for Europe. Trends Parasitol, 2015;31(9):407–412.
46. Duscher G, Pleydell D, Prosl H, Joachim A. Echinococcus multilocularis in Austrian foxes from 1991 until 2004. J Vet Med B, 2006;53(3):138–144.
47. Denzin N, Schliephake A, Fröhlich A. et al. On the move? Echinococcus multilocularis in red foxes of Saxony-Anhalt (Germany). Transbound Emerg Dis, 2014;61(3):239–246.
48. Dyachenko V, Pantchev N, Gawlowska S. et al. Echinococcus multilocularis infections in domestic dogs and cats from Germany and other European countries. Vet Parasitol, 2008;157(3–4):244–253.
49. Sutor A, Schwarz S, Conraths FJ. The raccoon dog (Nyctereutes procyonoides) in Germany - an established Neozoon as host and vector for parasites and other pathogenes. Berl Munch Tierarztl Wochenschr, 2011;124(11–12):457–464.
50. Karamon J, Kochanowski M, Sroka J. et al. The prevalence of Echinococcus multilocularis in red foxes in Poland – current results (2009–2013). Parasitol Res, 2014;113 : 317–322.
51. Antolová D, Reiterová K, Miterpáková M. et al. The first finding of Echinococcus multilocularis in dogs in Slovakia: An emerging risk for spreading of infection. Zoonoses Public Health, 2009;56(2):53–58.
52. Miterpáková M, Dubinský P. Fox tapeworm (Echinococcus multilocularis) in Slovakia –summarizing the long–term monitoring. Helminthologia, 2011;48(3):155–161.
53. Pavlásek I, Chalupský J, Kolářová L. et al. Výskyt Echinococcus multilocularis Leuckart, 1863 u lišek (Vulpes vulpes) v České republice. Epidemiol Mikrobiol Imunol, 1997;46(4):158–162.
54. Pavlásek I. Aktuální situace ve výskytu mechožila větveného Echinococcus multilocularis u lišek v Evropě a v České republice. Rem-Klin mikrobiol, 1998;2(7):233–240.
55. Žákovčík V, Cihlář D. Výskyt tasemnice Echinococcus multilocularis u lišek ve Vojenských újezdech. Cas zamest Voj lesů a statků CR, s.p., 2007;2(4):14–16.
56. Šmolík J, Straková Š. Opakovaný výskyt tasemnice liščí na Mělnicku. Myslivost, 2010;58(7):60–61.
57. Čada F, Martínek K, Kolářová L. Kočka (Felis catus f. dom.) jako definitivní hostitel Echinococcus multilocularis. Veterinarstvi, 1999;59(7):2–3.
58. Svobodová V, Lenská B. Prevalence of Echinococcus multilocularis in out door cats in West Bohemia (Czech Republic). Helminthologia, 2004;41(4):221–222.
59. Martínek K, Kolářová L, Červený J. Echinococcus multilocularis in carnivores from the Klatovy district of the Czech Republic. J Helminthol, 2001;75(1):61–66.
60. Svobodová V, Lenská B. Echinococcosis in dogs in the Czech Republic. Acta Vet Brno, 2002;71(3):347–350.
61. Pavlásek I, Bischof J. Psík mývalovitý – nový hostitel tasemnice měchožila větvěného. Myslivost, 2011;59(2):71–74.
62. Svobodová V, Stejskal F, Kolářová L. et al. Zoonotické riziko echinokokózy v České republice. Veterinarstvi, 2014;64 : 515–520.
63. Forejtek P.: Myslivecká statistika 2015/2016 – rekordy bez radosti. Myslivost, 2016; (10):8.
64. Corsini M, Geissbühler U, Howard J. et al. Clinical presentation, diagnosis, therapy and outcome of alveolar echinococcosis in dogs. Vet Rec, 2015;177(22):569.
65. Martínek K, Kolářová L, Červený J. et al. Echinococcus multilocularis (Cestoda: Taeniidae) in the Czech Republic: the first detection of metacestodes in a naturally infected rodent. Folia Parasitol, 1998;45(4):332–333.
66. Mužík P., Čada F., Matějů J., Kolářová L. Alveolární echinokokóza u zlatého retrívra. Veterinarstvi, 2016;65(7):514–519.
67. Pokorný J, Filipová A, Fictum P. Tři případy Echinococcus multilocularis v Zoologické a botanické zahradě města Plzně. Veter klin, 2013;10(4):143–148.
68. Pfister T, Schad V, Schelling U. et al. Incomplete development of larval Echinococcus multilocularis (Cestoda: Taeniidae) in spontaneously infected wild boars. Parasitol Res, 1993;79(7):617–618.
69. Boucher JM, Hanosset R, Augot D. et al. Detection of Echinococcus multilocularis in wild boars in France using PCR techniques against larval form. Vet Parasitol, 2005;129(3–4):259–566.
70. Denk D, Boufana B, Masters NJ, Stidworthy MF. Fatal echinococcosis in three lemurs in the United Kingdom. A case series. Vet Parasitol, 2016;218(3):10–14.
71. Kern P, Ammon A, Kron M. et al. Risk factors for human alveolar echinococcosis in humans. Emerg Infect Dis, 2004;10(12):2088–2092.
72. Hegglin D, Bontadina F, Deplazes P. Human-wildlife interactions and zoonotic transmission of Echinococcus multilocularis. Trends Parasitol, 2015, 31(5):167–173.
73. Deplazes P, van Knapen F, Schweiger A. et al. Role of pet dogs and cats in the transmission of helminthic zoonoses in Europe, with a focus on echinococcosis and toxocarosis. Vet Parasitol, 2011;182(1):41–53.
74. Knapp J, Combes B, Umhang G. Et al. Could the domestic cat play a significant role in the transmission of Echinococcus multilocularis? A study based on qPCR analysis of cat feces in a rural area in France. Parasite, 2016;23(10):42–49.
75. Prettner M. Cysticercus cellulosae und Echinococcus nach der Häufigkeit und Form seines Befundes im Prager Slachthause. Zeitschr F Fleish–und Milchhzg, 1897;7 : 27–28.
Labels
Hygiene and epidemiology Medical virology Clinical microbiology
Article was published inEpidemiology, Microbiology, Immunology

2017 Issue 4-
All articles in this issue
- Prevalence, incidence, perzistence a možnosti přenosu infekce lidským papilomavirem (HPV)
- Průtoková cytometrie v mikrobiologii
- Crohnova choroba a ulcerózna kolitída – súčasný pohľad na genetickú determináciu, imunopatogenézu a biologickú liečbu
- Mycological diagnosis of pulmonary Aspergillus infections with a focus on serological methods
- Humánní alveolární echinokokóza a přehled výskytu tasemnic Echinococcus multilocularis u zvířat v České republice
- Určení etiologických patogenů nozokomiální pneumonie – porovnání validity různých typů odběrů biologického materiálu: prospektivní, observační studie u mechanicky ventilovaných pacientů v intenzivní péči
- Průkaz antigenně specifických T lymfocytů u pacientů s neuroborreliózou
- Epidemiology, Microbiology, Immunology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Humánní alveolární echinokokóza a přehled výskytu tasemnic Echinococcus multilocularis u zvířat v České republice
- Crohnova choroba a ulcerózna kolitída – súčasný pohľad na genetickú determináciu, imunopatogenézu a biologickú liečbu
- Průtoková cytometrie v mikrobiologii
- Mycological diagnosis of pulmonary Aspergillus infections with a focus on serological methods
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

