-
Medical journals
- Career
Dopis redakci
Published in: Čes.-slov. Patol., 55, 2019, No. 4, p. 253-254
Category: Letters to Editor
Vážená redakce,
s velkým zaujetím jsem si přečetl Monitor věnovaný cytodiagnostice, který byl uveřejněný ve druhém čísle letošního ročníku Československé patologie. S ještě větším zaujetím jsem se k němu ale vrátil poté, co se uvedené informace staly hlavní argumentační bankou výboru Sekce cervikální patologie a kolposkopie České gynekologicko-porodnické společnosti Jana Evangelisty Purkyně pro úplné zamítnutí návrhu doporučeného postupu na zapojení HPV testu do screeningu karcinomu děložního hrdla v České republice.
Paradoxem zůstává, že citovaná data shrnují myšlenky úvodníku amerického časopisu věnovaného cytopatologii (JASC), nepředkládají analýzu současných znalostí problematiky ani nediskutují limity screeningu v naší zemi. Do kontroverzních myšlenek bohužel poněkud nešťastně vkládá i autorka příspěvku nádech svého skeptického postoje na změnu nebo doplnění skríningové metody o HPV test.
Česká republika realizuje od roku 2007 organizovaný screening karcinomu děložního hrdla v ročním intervalu. Poslední dostupná data Národního onkologického registru z roku 2016 však dokládají, že takový systém není příliš efektivní. V absolutních číslech je při srovnání let 2007 a 2016 sice zaznamenán úbytek o 190 nových případů, ale současně úbytek o pouhých 42 případů úmrtí (tab. 1). Jako hlavní příčina nedostatečné efektivity je uváděna nízká participace českých žen na screeningovém vyšetření. Při zohlednění frekvence ročních kontrol je účast skutečně dlouhodobě nízká a kolísá okolo 55 % cílové populace žen mezi 25 a 65 lety. Při kalkulaci dvouletého intervalu se ale pohybuje již těsně pod 80 %. Víceletý interval screeningových vyšetření je však běžnou praxí většiny zemí s organizovaným screeningem a při srovnatelné účasti přináší významně lepší onkologické výsledky. Příčinu je proto nutné hledat i jinde: v použité screeningové metodě, kvalitě jejího vyhodnocení a způsobu organizace screeningových kontrol.
Table 1. Incidence a mortalita na karcinom děložního hrdla v ČR (absolutní čísla dle Národního onkologického registru). 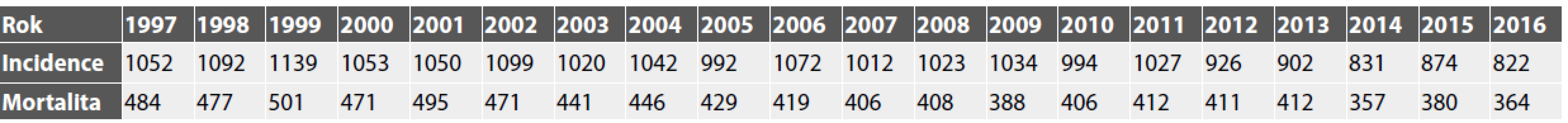
V textu sdělení je citováno několik myšlenek, které vyznívají velmi jednostranně proti zásadnímu posílení úlohy HPV testu ve screeningu. Ke všem lze předložit kvalitní a robustní data s protichůdnými nebo alespoň zásadně modifikujícími argumenty.
- Uvedený predikční model dopadů změny screeningového modelu pro Austrálii kalkuluje s výrazně nepřesnými a účelově zkreslenými daty, která byla v následném dopisu editorovi podrobena zdrcující kritice [1]. S některými informacemi je však nutno souhlasit, zejména vzestup incidence invazivního karcinomu po zavedení nebo „zpřesnění“ screeningu je epidemiologicky očekávaný jev následovaný poklesem incidence i mortality. Zajímavé je, že uvedený jev v České republice dosud i přes organizovaný screening nenastal.
- Tři rozsáhlé randomizované studie doložily signifikantně vyšší citlivost screeningu založeného na HPV testu ve srovnání s cytologickým vyšetřením. Rozsah studií i délka jejich trvání dokládají nejen významně vyšší citlivost screeningu založeného na HPV testu, ale především vysokou negativní predikci HPV negativity bez zvýšeného rizika intervalových karcinomů při 3letém screeningovém intervalu [2-4].
- Prodloužení stávajícího ročního screeningového intervalu by mohlo mít vliv na vyšší účast participace žen. Ostatně data srovnání jednoleté a dvouleté účasti v naší republice tento předpoklad silně podporují. HPV test navíc umožňuje oslovit i rezistentní populaci v domácím prostředí díky možnosti sebetestování. Pilotní data z České republiky dokládají vysokou shodu s lékařským odběrem i dobrou compliance oslovených žen [5, 6].
- Předpoklad, že úspěšná metoda, která dokázala ovlivnit mortalitu, nemůže být nahrazena metodou úspěšnější s vyšším efektem je lichý, stejně jako stavět zásadní rozhodnutí na jediném predikčním modelu. Jiný predikční model totiž naopak hovoří o Austrálii jako o zemi, kde lze předpokládat faktickou eliminaci karcinomu děložního hrdla díky kombinaci vysoké míry proočkovanosti profylaktickou HPV vakcínou a screeningu založeném na HPV testu [1].
- Ve srovnání s cytologií přináší HPV test minimální intraobservační a interobservační variabilitu a je významně citlivější v diagnostice žlázových lézí, jejichž prevalence v poslední dekádě narůstá ve všech rozvinutých zemích [7, 8].
- Cílovou lézí pro cervikální screening reprezentují závažné prekancerózy. V jejich diagnostice je HPV test schopen odpovědět až o několik let dříve než cytologie [3]. Negativita HPV DNA testu ve věkové kategorii nad 30 let navíc vykazuje mimořádně vysokou a dlouhodobou negativní prediktivní hodnotu pro rozvoj těžké prekancerózy a invazivního karcinomu, která při dlouhodobém sledování (119 měs.) v souboru 20 000 žen dosahovala 0,8 % (95 % CI = 0,6 % – 1,1 %) [9].
- Otázka progresivního potenciálu jednotlivých lézí a nezbytnost jejich ošetření je kontroverzní pro screening založený na jakékoliv detekční metodě. Možnost izolované detekce pacientek s rizikovými genotypy HPV 16 a 18 a třídění HPV pozitivních pacientek pomocí testů prokazujících biomarkery spojené s progresí lézí umožňuje cíleně řešit pacientky s relevantním onkologickým potenciálem [10 - 12]. Dobře organizovaná i dostupná síť licencovaných kolposkopických expertů v naší zemi rovněž umožňuje cílené referování pacientek do úzce specializované péče s možností individualizovaného managementu.
- Pokles počtu cytologických vyšetření by neměl být argumentem pro nepřijetí efektivnější strategie. Naopak, ve svém důsledku by měl vést k zániku méně kvalitních pracovišť a k navýšení počtů vyšetření v laboratořích disponujících adekvátním technologickým i personálním vybavením a splňujících přísná pravidla kontroly kvality.
Využití mezinárodních zkušeností je bezpochyby správné, jejich nekritické přebírání nebo naopak slepé odsouzení je však chybou. Těžko si lze představit, že v České republice dojde k zásadním změnám v incidenci a mortalitě na karcinom děložního hrdla při zachování stávajícího screeningového programu. Odložení diskuze o vhodném způsobu zapojení HPV testu do současné metodiky screeningu a jeho ponechání v roli nadstandardního vyšetření považuji za fatální chybu s přímým dopadem na zdraví českých žen.
prof. MUDr. Jiří Sláma, Ph.D.
Gynekologicko-porodnická klinika VFN a 1. LF UK, Praha
Odpověď autorky příspěvku do Monitoru
- Okolnost, že změny screeningových programů s inkorporací HPV testace jsou v řadě zemí realizovány zvolna, odráží realitu tak, jak se jevila na zmiňovaném sympoziu v průběhu madridského kongresu.
- Ani opakovaným čtením svého příspěvku v něm nenacházím „nádech svého skeptického postoje na změnu nebo doplnění skríningové metody o HPV test“.
- Tím méně mohu převzít odpovědnost za rozhodnutí výboru Sekce cervikální patologie a kolposkopie České gynekologicko-porodnické společnosti Jana Evangelisty Purkyně; nejsem členkou a nebyla jsem jednání přítomna.
- S plným zněním stanoviska ČGPS jsem se seznámila až recentně, kdy byl rozeslán dr. Dvořákem členům Komise pro screening cervikálního karcinomu MZ ČR.
- Můj osobní názor sice nebyl primárním záměrem oponovaného příspěvku, nicméně nemám problém ho formulovat. Byl zveřejněn již v předchozím monitoru na toto téma v roce 2016 (1). V tehdejším příspěvku se přikláním k modelu propagovanému Dr. A. Herbert (St. Thomas Hospital, London) předpokládajícímu některou z verzí tzv. ko-testu s uvedením dosud nedořešených úskalí.
- Celá moje dosavadní diagnostická zkušenost potvrzuje obecně známý fakt, že kombinace metod jsou citlivější, než metoda jednotlivá. V reálném světě jsou pak nikoli nevýznamným faktorem i finanční a další (personální, laboratorní) vstupy do zvoleného modelu.
- I o právě skončeném 42. Evropském cytologickém kongresu v Malmö (16.-19. 6. 2019) by mohl být vysloven výrok podobný tomu madridskému. Byly samozřejmě prezentovány i výsledky studií dokládajících silné stránky HPV testace. Nic to nemění na skutečnosti, že využití doložené citlivosti HPV testace se ve screeningových modelech prosazuje zvolna. Volba národního screeningového modelu z řady možných variant je totiž vždy závislá na řadě lokálních faktorů – a také aktuální incidenci a jejím trendu.
- Výše uvedený dopis redakci je kvalitně zpracovanou dokumentací ve prospěch HPV testace. Je vcelku zbytečně zatížen osobními invektivami.
Zdroj:
Monitor – aneb nemělo by vám uniknout, že ... (Cytodiagnostika) ...postupy národního screeningu cervikálního karcinomu jsou přehodnocovány i v zemích s velmi dobrými dosavadními výsledky. Cesk Patol 2016; 52(3): 127.
Prof. MUDr. Jaroslava Dušková, CSc., FIAC
Sources
- Smith MA, et al. Inaccurate and fundamentally flawed analysis risk undermining confidence in cervical screening programs. J Am Soc Cytopathol 2018;7 : 336-8.
- Wright T, et al. Primary cervical cancer screening with human papillomavirus: end of study results from the ATHENA study using HPV as the first-line screening test. Gynecol Oncol 2015;136 : 189-97.
- Ronco G, et al. Efficacy of human papillomavirus testing for the detection of invasive cervical cancers and cervical intraepithelial neoplasia: a randomised controlled trial. Lancet Oncol 2010;11 : 249–57.
- Rijkaart DC, et al. Human papillomavirus testing for the detection of high-grade cervical intraepithelial neoplasia and cancer: final results of the POBASCAM randomised controlled trial. Lancet Oncol 2012;13 : 78-88.
- Quinn M, et al. Effect of screening on incidence of and mortality from cancer of cervix in England: evaluation based on routinely collected statistics. BMJ 1999;318 : 904-8.
- Ondryášová H, et al. Pilotní studie pro využití samoodběrové soupravy a molekulární diagnostiky HPV infekce pro skrínink karcinomu děložního čípku. Česká Gynekol 2015;80 : 436-43.
- Herzog TJ, Monk BJ. Reducing the burden of glandular carcinomas of the uterine cervix. Am J Obstet Gynecol 2007;197 : 566–71.
- Smith HO, et al. The rising incidence of adenocarcinoma relative to squamous cell carcinoma of the uterine cervix in the United States--a 24-year population-based study. Gynecol Oncol 2000;78 : 97–105.
- Khan MJ, et al. The elevated 10-year risk of cervical precancer and cancer in women with human papillomavirus (HPV) type 16 or 18 and the possible utility of type-specific HPV testing in clinical practice. J Natl Cancer Inst 2005; 97 : 1072–9.
- Wright TC Jr, et al. Evaluation of HPV-16 and HPV-18 genotyping for the triage of women with high-risk HPV+ cytology-negative results. Am J Clin Pathol 2011; 136 : 578–86.
- Castle PE, et al. Performance of carcinogenic human papillomavirus (HPV) testing and HPV16 or HPV18 genotyping for cervical cancer screening of women aged 25 years and older: a subanalysis of the ATHENA study. Lancet Oncol 2011;12 : 880–90.
- Ikenberg H, et al. Screening for cervical cancer precursors with p16/Ki-67 dual-stained cytology: results of the PALMS study. J Natl Cancer Inst. 2013;105 : 1550-7.
Labels
Anatomical pathology Forensic medical examiner Toxicology
Article was published inCzecho-Slovak Pathology

2019 Issue 4-
All articles in this issue
- Praktický přístup k pitvě srdce s vrozenou srdeční vadou
- Myokarditida a kardiomyopatie z pohledu kardiologa
- Histopatologická diagnostika myokarditid
- Nejnovější poznatky v mikroskopické diagnostice kardiomyopatií
- Lymfom z plášťové zóny diagnostikovaný z materiálu z radikální prostatektomie provedené pro adenokarcinom - kazuistika
- Incidentálna fokálna idiopatická sklerozujúca mezenteritída u 4-mesačného dieťaťa
- Inflamatorní myofibroblastický tumor dělohy – kazuistika
- Chondroidní melanom: kazuistika
- Novinky v kardiovaskulární patologii
- Nová učebnice PATOLOGIE je tady
- MONITOR, aneb nemělo by vám uniknout, že...
- MONITOR, aneb nemělo by vám uniknout, že...
- Spomienka na emeritného primára MUDr. Petra Kosseya, CSc.
- Dopis redakci
- Fumarát hydratáza deficientní karcinom z renálních buněk a jemu podobný karcinom z renálních buněk: Komparativní studie 23 geneticky testovaných případů
- Czecho-Slovak Pathology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Myokarditida a kardiomyopatie z pohledu kardiologa
- Fumarát hydratáza deficientní karcinom z renálních buněk a jemu podobný karcinom z renálních buněk: Komparativní studie 23 geneticky testovaných případů
- Inflamatorní myofibroblastický tumor dělohy – kazuistika
- Praktický přístup k pitvě srdce s vrozenou srdeční vadou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

