-
Medical journals
- Career
Adherence u adolescentů s chronickým selháním ledvin a po transplantaci ledviny
Authors: Z. Kocábová 1,2; T. Urbánek 3
Authors‘ workplace: Oddělení klinické psychologie, Fakultní nemocnice Motol, Praha 1; Fakulta sociálních studií, Masaryková univerzita Brno 2; Psychologický ústav Akademie věd, v. v. i., Brno 3
Published in: Čes-slov Pediat 2020; 75 (8): 465-473.
Category: Original Papers
Overview
Adherence je jedním ze základních faktorů ovlivňujících úspěšnost léčby, zejména v oblasti transplantace. Je ovlivněna mnoha faktory, z nichž mezi ty zásadní patří systém osobních přesvědčení, která významně ovlivňují chování pacientů. V článku se tak zaměřujeme na zmapování přesvědčení dospívajících pacientů v transplantačním programu, které se týkají motivů a faktorů ovlivňujících užívání medikace po transplantaci.
Soubor: Bylo vybráno 14 dospívajících pacientů s terminálním selháním ledvin, kteří byli sledováni před a po transplantaci stejným hodnotitelem. Jedna pacientka byla sledována před a po transplantaci jater. Věkové rozpětí souboru bylo 13–18 let. Vylučujícím kritériem zařazení do souboru byla závažná psychiatrická diagnóza. Soubor byl rozdělen do dvou skupin – adolescenti s prokázanou epizodou nonadherence v anamnéze, resp. adolescenti bez této epizody. S každým z pacientů byl veden polostrukturovaný rozhovor založený na Teorii kognitivní orientace, jehož cílem bylo identifikovat přesvědčení dospívajících týkajících se základních motivů ovlivňujících respektování léčebného režimu, zvláště medikamentózní léčbu po transplantaci.
Výsledky: Bylo identifikováno 15 motivů, které podle dospívajících pozitivně ovlivňují spolupráci, a 16, které naopak posilují nespolupráci pacientů po transplantaci. Za nejvýznamnější faktory ovlivňující nespolupráci považovali dospívající s anamnézou epizody nonadherence následující: depresivní prožívání, ztrátu smyslu života a tendenci záměrně si ublížit. Dospívající bez této epizody považovali za významný nedostatek zájmu o vlastní zdraví, který spojovali s osobní nezodpovědností a leností. Většina pacientů z obou skupin považovala za zásadní faktor pro udržení spolupráce snahu o zachování kvality života. Dospívající v obou skupinách hodnotili transplantaci vysoce pozitivně jako cestu, která jim umožnila kvalitu života zachovat (nebo obnovit).
Závěr: Transplantace byla u všech dospívajících spojovaná s dosažením nebo obnovením kvality života. Zjistili jsme rozdíly v popisovaných motivech pro spolupráci mezi skupinou adolescentů s nonadherentním chováním v anamnéze, resp. se skupinou bez epizody nonadherence.
Klíčová slova:
adherence – transplantace – adolescenti – motivy – přesvědčení
ÚVOD
Spolupráce pacienta je v rámci medicínské péče jedním z kruciálních témat. Ačkoliv se kvalita a možnosti lékařské péče neustále zvyšují, často naráží na limity spojené se spoluprací lékař (ev. další zdravotnický personál) versus pacient. Například v posttransplantační péči je nedodržování předepsaného způsobu medikace, zvláště její vynechávání imunosupresivní léčby po transplantaci, jedním z nejdůležitých faktorů ovlivňujících délku přežití štěpu.
Byly analyzovány faktory, které u dospívajících po orgánové transplantaci ovlivňovaly míru spolupráce pacientů.
Terminologické nejasnosti, problémy operacionalizace pojmu
Ve snaze porozumět souvislostem, které mají na toto chování vliv, vznikla řada studií. Jejich největší komplikací však je nejen nejednotná terminologie, která ztěžuje možnosti tyto studie mezi sebou srovnávat, ale také obtíže s operacionalizací pojmu.
Nejčastěji užívanými pojmy jsou v tomto ohledu compliance, adherence a concordance. Přitom noncompliance byla dlouhodobě chápána jako „behaviorální deficit“ na straně pacienta, což vedlo postupně ke snaze nahradit tento pojem jiným, který by více akcentoval vztah mezi lékařem a pacientem, jako je tomu u pojmů adherence nebo concordance. Adherence podle řady autorů více akcentuje aktivitu na straně pacienta – respekt k léčbě, vycházející z osobních přesvědčení o účinnosti léčebných postupů. V novějších studiích je tak častěji užíván spíše tento termín. I přes snahy o přesnější vymezení se však tyto pojmy nadále vzájemně zaměňují a jejich vymezení není zcela jasné. V dalším textu budeme užívat pojmu adherence, neboť spíše než deficitní pojetí akcentujeme vztahovost a roli osobních významů vedoucích k určitému typu chování, které v jejich kontextu dostává svůj smysl.
Obtíže s operacionalizací pojmu se snažila překonat řada autorů, jako nejrelevantnější a nejvíce respektující praxi se však jeví čtyři kroky operacionalizace navržené Rapoffem [1]:
- Zachytit veškeré chování, které se k adherenci vztahuje.
- Vybrat takové chování, které je ostatními relevantními osobami považováno za nejproblematičtější (těmito osobami jsou nejčastěji členové rodiny nebo zdravotníci).
- Vybrat chování, které zdravotníci považují za kritické nebo klíčové z hlediska spolupráce.
- Zaměřit se na chování, jehož změnu považujeme za nejdůležitější.
Za nejčastější a nejvýznamnější projev nedostatečné spolupráce je obvykle z hlediska posttransplantační péče považováno vynechávání nebo úplné vysazení imunosupresivní léčby.
Nejčastější faktory spojované s adherencí
Jak již bylo zmíněno, většina studií pojímá nespolupráci pacienta stále ještě jako určitý druh deficitu zejména na jeho straně (případně na straně jeho okolí). Studie jsou tak nejvíce zaměřeny na nalezení těch osobních charakteristik, které mohou být s problematickým chováním propojeny (více či méně kauzálně).
Je však nutné odlišit nespolupráci intencionální, kdy pacient záměrně nedodržuje léčbu, od té non-intencionální, kdy je nedodržování léčby do značné míry nezáměrné, například spojené se zapomínáním a nefunkčními strategiemi si zapamatovat časy užívání medikace.
Mezi nejčastější faktory ovlivňující adherenci jsou, kromě výše uváděných, také závažnost a délka trvání onemocnění a specifické charakteristiky medikace. Obecně řečeno, u závažnějších onemocnění je větší tendence dodržovat lékařská doporučení. Adherence však roste s mírou závažnosti jen do určité míry, od určitého bodu trvání onemocnění znovu klesá. Důvody zatím nejsou jednoznačně objasněny. Jedna z hypotéz uvažuje o vlivu psychického vyčerpání a vzrůstajícího fatalismu jak u pacienta, tak u jeho pečovatelů v důsledku zátěže, kterou s sebou chronické onemocnění nese [2].
Z hlediska medikace jsou významné její vedlejší účinky nebo náročnost aplikace. Zejména u dospívajících je v tomto směru citlivě vnímáno negativní ovlivnění vzhledu – přírůstek váhy, růst nežádoucího ochlupení, padání vlasů, akné. Vyšší nonadherence je dále spojována s častější frekvencí dávek medikace. Ve stručnosti platí: čím více dávek medikace za den, tím vyšší je riziko jejich vynechávání. Některé studie akcentují také praktické bariéry při braní medikace. Těmito bariérami mohou být například komplikace při vyzvedávání receptu, změny v medikaci, které pacient nezvládne zpracovat, ale také nefunkční strategie, jak si užívání medikace zapamatovat. Za efektivní strategie jsou naopak považovány: dodržování pravidelného časového intervalu při braní medikace nebo spojení s nějakou rutinně se opakující denní činností, využití dávkovačů, upomínky ze strany ostatních lidí [3].
Řada studií však také naznačuje, že u pacientů s chronickým onemocněním ledvin (CHOL) se často při pokračující progresi nemoci významně zhoršují kognitivní funkce. Podle některých autorů je kognitivní deficit tím významnější, čím dříve se nemoc objevila, např. už v raném dětství [4].
Kognitivní deficity zejména v oblasti exekutivních funkcí a paměti (logické i krátkodobé), jakož i strukturální změny mozkové tkáně, potvrdila u pacientů s CHOL řada studií využívajících neuropsychologických i zobrazovacích metod [5–7]. Všechny tyto změny se zdají být do značné míry reverzibilní a po transplantaci obvykle dochází ke zlepšení [5, 6].
Tato zjištění nám umožňují uvažovat o jednom z nejčastějších projevů neintencionální (nezáměrné) nonadherence, kterým je zapomínání medikace, v jiném světle. Dodržování léčebných opatření možná nemusí být jen projevem nedostatečné motivovanosti pacienta, ale může být důsledkem deficitu jeho exekutivních funkcí. A nabízí se tedy otázka, zda je nespolupráce pacienta před transplantací, která může být značně ovlivněna reverzibilním kognitivním deficitem, dobrým prediktorem spolupráce po transplantaci (jak se dosud soudilo). Některé studie zkoumající vliv imunosuprese na kognitivní funkce navíc zjistily horší výsledky u některých sledovaných parametrů i u pacientů po transplantaci [8]. Rozpor se studiemi, které naopak potvrzují zlepšení kognitivních funkcí u pacientů po transplantaci, byl pak vysvětlován negativním efektem medikace, který se může projevit až po delší době užívání imunosuprese, přičemž většina zmíněných studií se zaměřila na pacienty do půl roku po transplantaci. Autoři kladou důraz zejména na pozitivní emoční naladění a adaptivní copingové strategie coby protektivní faktory zmírňující dopad kognitivního deficitu na každodenní fungování. Dá se předpokládat, že pokud se pacienti naučí kompenzovat svůj kognitivní deficit před transplantací, mohou pak tyto strategie využít i v případě kognitivního deficitu spojeného s dlouhodobou imunosupresí [8].
Podle Goetzmanna et al. [9] měli nespolupracující pacienti po transplantaci plic častěji potíže s emocionálním přijetím transplantovaného orgánu. Tito pacienti častěji popisovali pocity odcizení a distance od transplantovaného orgánu. Naopak, dobře spolupracující pacienti zážitek transplantace nepopírali, ani nepotlačovali. Nabízí se tak otázka, do jaké míry je nonadherence ovlivněna tendencí pacienta potlačovat emočně nepříjemné zážitky a zda tedy nemůže jít o formu strategie, jak zvládat stres (copingovou strategii). Tato strategie může zajišťovat obranu před intenzivně prožívanou úzkostí spojenou se zážitkem onemocnění nebo s transplantací. Vytěsňování a vyhýbavé copingové strategie se pak na úrovni behaviorální demonstrují nerespektováním režimu. Goldstein et al., kteří se zaměřili na možné mechanismy pseudoepileptických záchvatů, zastávají názor, že tendence vytěsnit emočně nepříjemné zážitky může být v některých případech opravdu považována za copingovou strategii tam, kde pacient vnímá svoji situaci jako jím neovlivnitelnou [10].
Shemesh et al. [11] ve své práci sledovali prevalenci posttraumatické stresové poruchy (PTSD) u pediatrických pacientů po transplantaci jater. V jejich výzkumném souboru šest pacientů z devatenácti vykazovalo vysoké skóre ve všech složkách sebeposuzovacího indexu zaměřeného na symptomatologii PTSD (PTSRI). U těchto pacientů byla zjištěna také vyšší míra nonadherence. Nonadherence pak nejvíce korelovala s vyhýbavými strategiemi (zjištěnými v rámci PTSRI). Dá se soudit, že transplantace obecně představuje výrazný zdroj stresu a značnou zátěž pro adaptační mechanismy pacienta. Není tak vyloučeno, že v některých případech může dojít k rozvoji některých symptomů PTSD a snaze vyhnout se těm podnětům, které jsou spojené s traumatickou událostí. V případě transplantace může být takovým podnětem i medikace.
V neposlední řadě hraje ve spolupráci významnou roli také osobnostní zralost jedince, jejíž pojetí se však v řadě studií odlišuje. Lawrence et al. zkoumali adolescenty a mladé dospělé po transplantaci srdce. Ti z pacientů, kteří sami sebe vnímali jako zralé, nezávislé a schopné, byli lékaři hodnoceni jako více adherentní. Tito lidé byli schopni přijmout transplantaci jako součást vlastního života a navzdory tomu se vnímat jako „normální“. Otevřeně také o transplantaci hovořili se svým okolím a jejich přátelé byli informováni o jejich zdravotním stavu. Naopak tomu bylo u pacientů označených za nonadherentní [14]. V kontextu osobnostní zralosti se dá také chápat proměňující se vnímání nezávislosti u dospívajících. V průběhu dospívání dochází k posunu směrem od tendence vymezovat se vůči okolí a obav ze ztráty vlastní nezávislosti ke schopnosti autonomního fungování mimo dohled rodičů, které je spojeno s pocitem vlastní kompetence a zodpovědnosti za svoje chování. Obavy ze ztráty vlastní závislosti budou tak adherenci ovlivňovat pravděpodobně negativně, a to i u dospělých [9], ve druhém případě tomu bude naopak. Při péči o chronicky nemocné dospívající je tak důležité podpořit proces osamostatňování, například větším zapojením dospívajícího pacienta do lékařských kontrol, v rámci možností také do rozhodování o dalším postupu a v neposlední řadě podporovat jeho postupné zapojování lékového managementu (s podporou a kontrolou ze strany rodičů) [15].
Komplexnější pojetí nonadherence
Mnohé studie potvrzují a akcentují význam role rodinného prostředí jako dalšího významného faktoru ovlivňujícího spolupráci [12, 13]. Vyšší míra nespolupráce byla zjištěna u pacientů z konfliktních a dezorganizovaných rodin, kde byla zjištěna obecně vysoká míra stresu a byla poskytována nižší míra podpory a pomoci. Ve studii Griffina a Elkina byla zjištěna nižší nespolupráce u dětí, jejichž rodiče byli více zapojeni do léčebného režimu (např. kontrolovali, zda děti léky skutečně berou) [16], pozitivní roli hraje také větší zapojení otců do léčebného režimu [1].
Ell et al. upozorňují, že by došlo k přílišnému zjednodušení celé rodinné dynamiky, pokud bychom na rodinu nazírali pouze jako na statický zdroj sociální opory, ze které pacient čerpá [16]. Vnímání sociální opory záleží na hodnocení pacienta a na tom, zda určité chování členů rodiny vyhodnotí jako „podpůrné“. A naopak – jak ostatní členové rodiny vyhodnotí jeho reakci na toto chování. Rodina je dynamický systém, jehož je pacient součástí a která je zároveň součástí dalších systémů. Tyto systémy se pak vzájemně ovlivňují a modifikují tak svoje postoje a přesvědčení o léčbě.
Santer et al. zdůrazňují v kontextu spolupráce roli přesvědčení, kdy na sebe vzájemně působí přesvědčení pacientů (dětí) a ostatních členů rodiny (rodičů) [18]. Klíčová jsou z jejich pohledu přesvědčení rodičů o zdravotním stavu jejich dítěte, o léčbě, o vlivu nemoci a léčby na vztahy v rodině, přesvědčení o přínosu zdravotníků v léčbě, přesvědčení o tom, co znamená vést „normální“ život. V neposlední řadě hraje také roli přesvědčení rodičů o kompetenci jejich dětí – tam kde jsou rodiče ochotni vnímat dítě/adolescenta jako kompetentního a samostatného, jsou obvykle více ochotni přenechat zodpovědnost za dodržování léčby na něm. Dlouhodobé ustrnutí ve fázi kontroly může vést ze strany rodičů k vyčerpání. Ve střetu vlastních představ o tom, co znamená být „dobrým rodičem“ a představ zdravotníků, případně vlastních dětí, se pak mohou rozvíjet pocity frustrace a odmítání zdravotní péče, stejně jako vztekem a negativním nastavením vůči personálu a někdy i dítěti. Projevy „nespolupráce“ ze strany rodiny lze tak pochopit pouze v kontextu střetu a ovlivňování těchto přesvědčení.
Také Sperry zdůrazňuje, že adherence je vždy ovlivněna vnímáním onemocnění, které je individuální a zahrnuje osobní předpoklady o příčinách, následcích a vlastních možnostech onemocnění kontrolovat, stejně jako o možných důsledcích léčby [19]. Na vzniku a tvorbě přesvědčení se podílí okolí pacienta (rodina, přátelé, masmédia). A současně jsou tato přesvědčení vztažena k přesvědčením obecnějším – jako je sebeobraz, sebeideál, pojetí světa, etické principy. S vlivem osobních přesvědčení na spolupráci v podstatě souhlasí i Horne a Wienman. Podle nich je však nejsilnějším prediktorem přesvědčení o léčbě samotné. Ostatní proměnné, jako například sociodemografické, jsou podle nich zcela okrajové [20].
Na toto pojetí asi nejlépe navazuje Teorie kognitivní orientace [21]. Tato teorie popisuje proces, kterým je vnitřnímu nebo vnějšímu podnětu přiřazován osobní význam. Tento proces začíná identifikací podnětu, dále pokračuje jeho zhodnocením z hlediska osobního významu či relevance z hlediska reakce. Z tohoto pohledu je významný soubor základních přesvědčení, které lze rozdělit do čtyř skupin – přesvědčení o sobě, přesvědčení o cílech, přesvědčení o pravidlech a normách a obecná přesvědčení (o světě, druhých lidech).
Pokud jsou nejméně tři ze čtyř skupin přesvědčení vztaženy k určitému typu chování, formuje se „kognitivní orientace“, která se manifestuje příslušným chováním. Proces přiřazování významu a vytváření kognitivní orientace nemusí být, na rozdíl od behaviorální intence, vědomý. Konflikt nastává ve chvíli, kdy jsou dva typy přesvědčení v jednom směru a druhé dva typy přesvědčení ve směru opačném. Formují se tak dva clustery kognitivní orientace a dvě protikladné behaviorální intence.
Samotná akce však vyžaduje více než jen intenci. Poslední fáze je zaměřena na otázku „jak“ a zahrnuje tvorbu behaviorálního programu zahrnujícího hierarchický systém instrukcí [22].
Na základě teorie kognitivní orientace (CO) je možné predikovat nebo ovlivnit chování, pokud jsme schopni identifikovat základní přesvědčení podporující toto chování. CO nepředpokládá, že chování je produktem racionálních rozhodnutí, ale ukazuje, jak úzce je spjato se systémem vnitřních přesvědčení.
Součástí CO je také metodologie směřující ke konstrukci dotazníku zaměřeného na CO, jejímž cílem je hlubší pochopení motivace určitého chování, jeho predikce, případně také tvorba vhodné intervence k jeho ovlivnění. Proto je také často užívána ke zmapování motivů nespolupráce v různých oblastech medicíny.
Právě na toto pojetí navazuje naše kvalitativní studie, která se cestou individuálních rozhovorů s dospívajícími v transplantačním programu snaží zmapovat jejich obecná přesvědčená o motivech spojených s respektováním předepsané medikace, resp. jejím narušením, až vynecháním (což považujeme za nejvýznamnější projev adherence/nonadherence v posttransplantační léčbě).
VÝZKUMNÝ SOUBOR
Do souboru byli zařazení pacienti a pacientky Pediatrické kliniky FN Motol v Praze ve věku 13–18 let, kteří byli v letech 2016–2019 součástí transplantačního programu ledvin (jedna pacientka programu transplantace jater) a splňovali uvedená kritéria. Všichni oslovení souhlasili s rozhovorem, který proběhl v rámci ambulantní nefrologické a psychologické kontroly po transplantaci (nebo v předtransplantační přípravě), případně při hospitalizaci. Nestalo se, že by některý z oslovených pacientů spolupráci odmítl.
Věková skupina byla vybrána tak, aby byla z hlediska kognitivního vývoje dostatečně homogenní a současně aby u dospívajících již byla rozvinuta dostatečná míra introspekce nezbytná pro zjišťování motivů chování.
Vylučujícím kritériem pro zařazení do souboru byla závažná psychopatologie, která by mohla významně ovlivnit kontakt respondenta s realitou (psychotické poruchy, pervazivní vývojové poruchy, mentální retardace, těžká akutní deprese).
Table 1. Soubor pacientů. 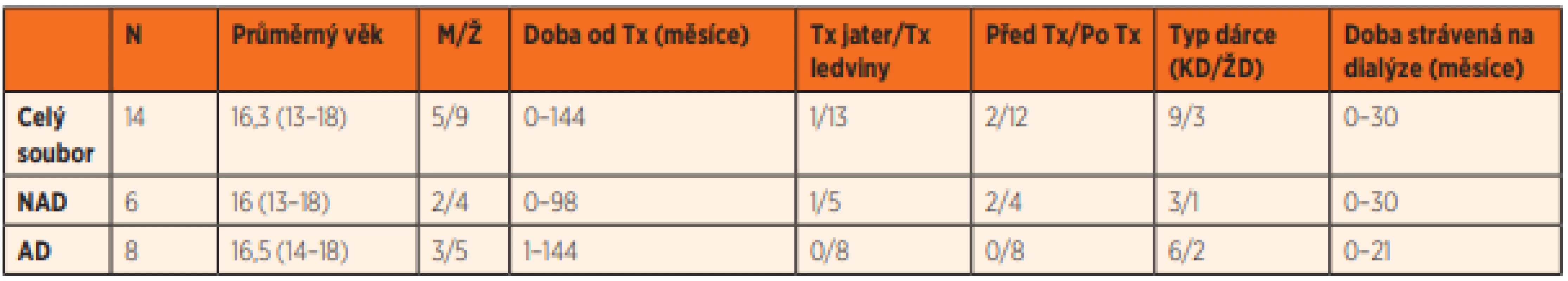
Tx – transplantace, AD – adherence, NAD – nonadherence, M – muži, Ž – ženy, KD – kadaverózní dárce, ŽD – živý dárce METODA
V kvalitativní části byli dospívající rozděleni na dvě skupiny podle toho, zda u nich bylo zjištěno nonadherentní chování v anamnéze. Toto chování jsme definovali v rámci dvou oblastí:
- medikace,
- dodržování dietního režimu nebo pitného režimu.
Za nonadherentní chování jsme považovali zejména vynechání medikace, které považujeme za nejvýznamnější projev porušení léčebného režimu. A to buď záměrné (kde pro svoji závažnost stačilo jedno vynechání nebo významné posunutí času dávky), nebo nezáměrné vynechání více než dvou dávek medikace v posledním měsíci (zapomínání v menší míře než dvakrát do měsíce se z klinické zkušenosti vyskytuje v drtivé většině případů).
V případě dietního režimu před transplantací ledviny byla kritériem nonadherence také zvýšená sérová hladina fosforu, draslíku nebo bílkovin v rámci více než dvou ambulantních kontrol v posledním roce, případně opakovaný interdialyzační přírůstek hmotnosti před transplantací daný nedodržením pitného režimu.
Pro naši definici nonadherence po transplantaci bylo využito vynechání medikace jako základního parametru, neboť ho z hlediska spolupráce po transplantaci považujeme za klíčový a je shodně významný pro transplantaci ledvin i jater.
Naopak jiné parametry – jako například nedocházení na pravidelné kontroly, nedodržování omezení v rámci pohybových aktivit po transplantaci – nebyly pro zkoumání nonadherentního chování vhodné, buď proto, že jsou zajišťovány rodiči nebo pečovateli a není zde tak dostatečná možnost dospívajícího projevit autonomní chování (ambulantní kontroly), nebo nejsou pro zajištění posttransplantační péče kruciální a jejich potvrzení je problematické (omezení sportovní zátěže). V případě dospívajících před transplantací jsme však do popisu nonadherentního chování zahrnuli i dodržování dietního režimu, neboť před transplantací jde o důležitou součást léčby s výrazným vlivem na celkový zdravotní stav pacienta. Navíc se jeho nedodržování dá prokázat na pravidelných kontrolách pomocí laboratorních parametrů svědčících pro nadbytek fosforu a draslíku ve stravě.
Jsme se vědomi toho, že v literatuře neexistuje jasně stanovené kritérium pro rozlišení „adherentního“ a „nonadherentního“ chování. V našem případě jsme za základní vodítko považovali, že jde o opakující se jednání, které je významně rizikové pro přežití štěpu nebo somatický stav pacienta před transplantací, a které současně vyžaduje, aby pacient organizoval svůj čas a musel projevit určitou míru „sebeomezení“.
Pro stanovení projevů nonadherentního chování byla využita kombinace sebeposouzení ze strany dospívajícího doplněná posouzením ze strany lékaře. Klíčové pro nás však bylo sebeposouzení pacienta. Tam, kde pacient hodnotil sám sebe jako spolupracujícího navzdory posouzení ze strany lékaře, jsme pacienta do studie nezařadili, abychom se vyhnuli případnému zkreslení při zařazení nesprávně identifikovaného pacienta. Což se nám, zejména v této fázi sběru dat jevilo v kontextu Teorie kognitivní orientace jako klíčové. Do skupiny „adherentních“ pacientů pak byli zařazeni ti, u kterých se hodnocení vlastní spolupráce na základě sebeposouzení shodovalo s posouzením lékaře. Situace, kdy by pacient sám sebe označoval za nespolupracujícího v rozporu s posouzením lékaře, se nevyskytla.
V úvodu byl se všemi účastníky dále veden polostrukturovaný rozhovor zaměřený na několik základních oblastí:
- samostatnost v braní medikace (zda si léky připravuje sám a zde je sám užívá),
- subjektivně vnímané obtíže v dodržování režimu se zaměřením na to, zda jde o adherenci intencionální nebo neintencionální,
- pociťované vedlejší účinky medikace,
- schopnost vyjmenovat léky a orientace v dietních opatřeních,
- orientace ve vlastních laboratorních výsledcích (znalost vlastní hladiny kreatininu).
Dále byl veden volný rozhovor s využitím polostrukturovaných otázek vycházejících z teorie kognitivní orientace a zaměřený na identifikaci motivů u transplantovaných pacientů vedoucích k adherenci/nonadherenci v léčbě, které uvádějí samotní pacienti.
Součástí metodologie CO je několik po sobě jdoucích fází, které je třeba při zjišťování motivů dodržet.
V první fázi jde o identifikaci chování, na jehož motivaci se chceme zaměřit. V našem případě to bylo zejména „braní medikace“, neboť pojem adherence nebo obecný pojem spolupráce po transplantaci se nám pro nás výzkumný soubor zdál být příliš neuchopitelný a braní medikace je pro spolupráci po transplantaci zásadní. Další fáze je zaměřena na identifikaci motivů spojených s daným chováním. Jsou vybrány dvě skupiny účastníků, z nichž jedna vykazuje dané chování a druhá je bez těchto projevů. V základním pojetí CO se v rámci dotazování zaměřuje na obecný interpersonálně sdílený význam daného chování a dále významy klíčových slov v něm obsažených. Pro náš soubor se však tento postup zdál být málo výtěžný. Proto jsme využili postupu, který Kreitlerová nabízí pro mladší respondenty – konkrétní otázky zaměřené na přesvědčení o motivech (ať už obecných nebo osobních) týkajících se daného chování.
První část rozhovoru tak byla zaměřená na obecné pochopení významu pojmu spolupráce – braní/nebraní medikace. Dále jsme se zaměřili na názor respondentů na motivy a osobnostní charakteristiky podporující jeden nebo druhý typ chování obecně, dále motivy, které byly pro samotné účastníky osobně významné (v případě, že měli sami zkušenost s nespoluprací), a na jejich vnímání důsledků daného typu chování, a také na pocity, které s daným chováním respondenti spojovali. U respondentů s epizodou nonadherence v anamnéze byla tato část ještě doplněna dotazy zaměřenými na typ nonadherentního chování a identifikaci subjektivních motivů pro nonadherentní, ale i adherentní chování („co tě přimělo znovu začít léky brát?“). Poslední část rozhovoru jsme pak směřovali na pochopení pojmu transplantace a subjektivních významů s ní spojených.
Zaznamenali jsme rozhovory se všemi účastníky, ve kterých se pak objevovaly motivy, které účastníci považovali za obecnější, dotýkající se jiných lidí, a také motivy osobní, o kterých účastníci sami mluvili jako pro ně samotné v kontextu adherence zásadních. Cílem nebylo zaměřit se pouze na konkrétní osobní motivy každého jedince, ale na přesvědčení o těchto motivech, do kterého se osobní zkušenost (se spoluprací nebo nespoluprací) promítala.
Table 2. Motivy podporující adherenci. 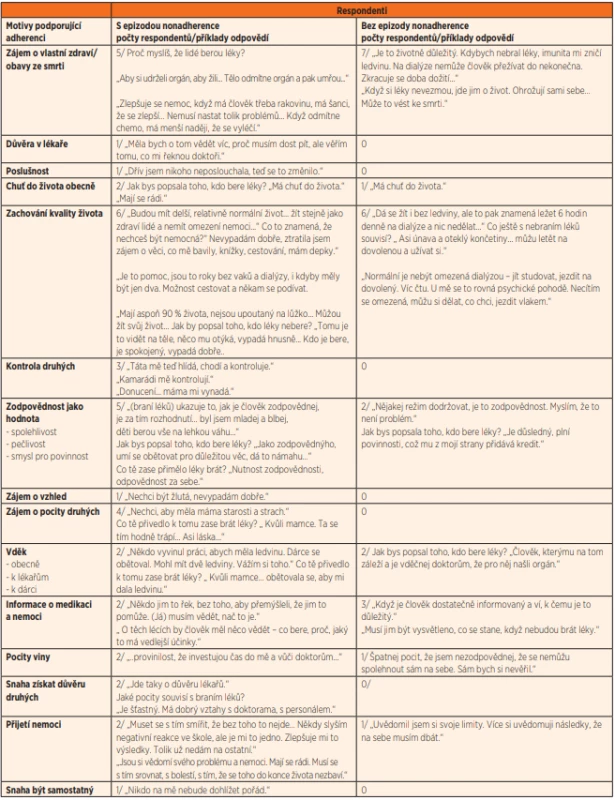
Table 3. Motivy podporující nonadherenci. 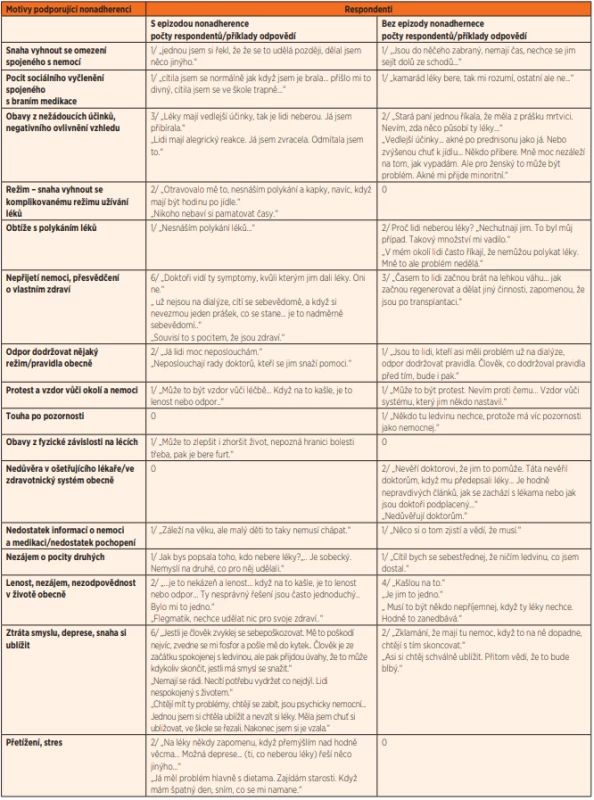
Analýza pak probíhala ve formě obsahové analýzy těchto záznamů rozhovorů. V první fázi jsme identifikovali 25 motivů podporujících adherentní chování a 23 motivů podporujících nonadherentní chování, postupně jsme vytvářeli obecnější kategorie motivů, až vzniklo výsledných 15 motivů pro adherentní chování a 16 motivů pro nonadherentní chování.
Ukázalo, že i v pojetí dotazovaných účastníků je stěžejním projevem „adherence“ po transplantaci braní medikace, avšak tam, kde respondent sám uváděl i jiné projevy nespolupráce po transplantaci (např. nedodržování pitného režimu), jsme se zaměřili i na motivy spojené s tímto typem chování.
Významový obsah pojmu „transplantace“ a s ním spojených další významových hodnot jsme dále využili pro hlubší porozumění často se opakujícího motivu „zachování kvality života“, a to v těch případech, kde respondent kvalitu života po transplantaci přímo zmínil jako důvod pro užívání medikace.
Často zmiňovaný důvod vynechávání medikace „zapomínání“ jsme zaznamenali, ale protože zapomínání samo o sobě nepovažujeme za motiv ve smyslu teorie a metodologie CO, pro další analýzu jsme se zaměřili více na motivy, které podle respondentů bránily (nebo je naopak vedly) k využití upomínek nebo jiných strategií ve snaze zapomínání se vyhnout.
VÝSLEDKY
Na základě kvalitativní analýzy těchto rozhovorů jsme identifikovali opakující se témata a jejich sdružením do skupin jsme získali seznam 15 motivů, které z pohledu účastníků výzkumu podporují adherentní chování a seznam 16 motivů podporujících nonadherentní chování.
Za motiv kladně ovlivňující adherenci obě skupiny shodně považovaly zájem o vlastní zdraví a zachování kvality života, a to jako obecně, tak pro sebe individuálně. Bylo zajímavé dále se v rozhovoru zaměřit na obsah pojmu „kvalita života“. Objevovaly se nejčastěji tyto významy: moci studovat, nebýt omezený časem (spojeno s dialýzou), netrávit čas v nemocnici, moci jet na dovolenou, cestovat, moci se koupat, mít více energie, sportovat, dělat hudbu.
V případě dětí s epizodou nonadherence se také často objevoval jako osobní motiv ke spolupráci zájem o pocity druhých lidí (nejčastěji děti zmiňovaly obavy ze zklamání rodičů nebo z toho, že jim způsobí obavy nebo smutek). Méně často, přesto však v polovině případů mluvily o vděku jako o motivu podporujícím spolupráci a také o přijetí (připuštění) nemoci.
U motivů negativně ovlivňujících spolupráci byly mezi skupinami větší rozdíly. Bylo zajímavé, že děti, které měly za sebou epizodu nonadherence, uváděly nejčastěji jako důvod nespolupráce (ať už u sebe nebo u lidí obecně) depresi, smutek, ztrátu smyslu života, tendenci si záměrně ublížit, což byly motivy, které jako důvody nebraní medikace zmínily pouze dvě děti, u kterých ale nonadherence nebyla zjištěna.
Dále děti z obou skupin uváděly často jako důvod nespolupráce obavy z nežádoucích účinků léků – ovlivnění vzhledu, ale také nežádoucí fyzické projevy (zvracení), opět jak u sebe, tak jako motivy pro nespolupráci obecně. U jedné pacientky bylo negativní ovlivnění vzhledu v době rejekce (pacientka po transplantaci jater) také motivem, proč léky znovu začít brát. Děti bez zkušenosti s nonadherencí často zmiňovaly jako důvody nezájem, „lenost“, obecně nezodpovědnost.
V obou skupinách často zaznívaly motivy související s nepřijetím nemoci a s osobním přesvědčením, že „jsem zdravý“, který ale děti uváděly jako motivy obecné, jako osobní tento motiv nezmiňovaly.
Subjektivní význam transplantace se nelišil u dětí před nebo po transplantaci. Obě skupiny vnímaly transplantaci jako způsob, jak získat nebo zachovat kvalitu života. Pacientka, která měla za sebou rejekci štěpu, ke které došlo z důvodu nonadherence, uváděla, že uvědomění toho, co konkrétního může ztratit ve vztahu ke kvalitě života, je pro ni silným motivačním faktorem nyní.
Nonadherentní pacienti také hovořili o svých zdrojích, které jim pomohly (nebo pomáhají) spolupráci zlepšovat nebo období nespolupráce zcela překonat. Mezi tyto zdroje patřily: na jedné straně kontrola – ze strany rodičů nebo přátel, na straně druhé snaha se kontrole ze strany rodičů díky dobré spolupráci (pravidelnému braní medikace bez upomínání) vyhnout a být více samostatný. Pacienti také často zmiňovali osobnostní změnu jako základní faktor – ochotu více naslouchat druhým, odvahu být jiný i před kamarády a spolužáky ve škole. Jako další ze zdrojů uváděli obavy z reakcí rodičů, ale také snahu nezpůsobovat jim starosti, jeden účastník opakovaně hovořil o touze po ocenění a zájmu o to, jak ho rodiče vnímají. Z hlediska konkrétních opatření byl pro ně důležitý návyk brát léky, dále systém upomínek.
DISKUSE
Jsme si vědomi toho, že velikost výzkumného souboru je omezená, avšak z pohledu celkové velikosti souboru dospívajících pacientů (13–18 let) zařazených v transplantačním programu ledvin v letech 2016–2018 představuje zkoumaných 14 pacientů po transplantaci ledviny téměř čtvrtinu celého souboru, který navíc zahrnoval i děti s mentální retardací nebo závažnou psychiatrickou diagnózou. Cílem našeho výzkumu bylo identifikovat základní motivy a přesvědčení vztahující se ke spolupráci dospívajících před a po transplantaci a využit je následně při tvorbě dotazníku kognitivní orientace.
Limitem je i rozdělení pacientů do dvou skupin, při větším počtu by se jistě více hodilo využít posuzovací stupnici míry nespolupráce, neboť rozdělení spolupracující – nespolupracující pacient se zdá být velmi hrubé a nepostihuje různou míru a závažnost nespolupracujícího chování.
Také si uvědomujeme, že určení chování, které budeme považovat za nonadherentní, může být velmi subjektivní a jsou rozdíly mezi braním medikace a například zvládnutím nutkavé touhy po tekutinách, která vede k porušování pitného režimu s omezením tekutin. Stejně tak je rozdíl mezi záměrnou, resp. nezáměrnou adherencí (typicky rozdíl mezi zapomínáním a aktivním odmítáním medikace). Domníváme se však, že vždy je při dodržování režimu nutná adekvátní míra motivace a ochota regulovat vlastní chování (například ochota hledat a využívat systém upomínek tam, kde mám tendence zapomínat).
Všichni dospívající, s epizodou nonadherence nebo bez ní, zmiňovali kvalitu života jako významný individuální i obecný motiv, dokázali velmi konkrétně a jasně popsat, co pro ně znamená „kvalita života“ a které její aspekty považují za nejvýznamnější a shodovali se v tom, že transplantace je cestou k jejímu získání či zachování.
Je třeba také zdůraznit, že ačkoliv samotní účastníci s epizodou nonadherence nevykazovali klinické známky deprese, všichni uváděli pokles nálady, nezájem a také snahu si ublížit jako jeden z hlavních faktorů vedoucí k nespolupráci u lidí obecně. Osobní tendence k sebepoškozování může být obtížné připustit v rámci rozhovoru, proto je možné, že se objevovaly jen jako motivy obecné, nikoliv osobní. Domníváme se, že vliv depresivního prožívání pacientů na jejich nespolupráci by bylo vhodné dále zkoumat, neboť naše zjištění potvrzují předchozí závěry Nevinse, že deprese a apatie jsou důležitými faktory negativně působícími na spolupráci v léčbě [2].
Ačkoliv se nezdá, že edukace je bezvýznamná (všichni účastníci vykazovali velmi dobré povědomí o významu medikace v posttransplantační léčbě a racionálně si uvědomovali důsledky svého chování), je nutné zdůraznit, že za významnější považovali dospívající přijetí onemocnění. A dospívající také často zmiňovali vlastní přesvědčení o vlivu zodpovědnosti na dodržování léčebného režimu, Adolescenti, kteří prošli epizodou nonadherence, mluvili také o určité osobní změně v tomto ohledu, na což ve své studii odkazuje také Lawrence, který adehrenci spojuje s mírou osobnostní zralosti [14].
V souladu s přesvědčením Santera [16] se domníváme, že pro formulaci osobních přesvědčení dospívajících má zásadní význam rodinný systém a do budoucna by tak bylo vhodné zaměřit se na souvislosti mezi osobními přesvědčeními rodičů a dospívajících pacientů.
ZÁVĚR
Z povahy uvedených motivů i osobních zkušeností pacientů v rámci výzkumného souboru lze říci, že nespolupráce se ve své mírnější podobě objeví u většiny pacientů v průběhu jejich léčebného procesu a záleží také na kvalitě osobních zdrojů i podpoře sociálního prostředí, jakým způsobem bude dále zpracována. Právě zaměření na zdroje, které pacienti uváděli jako subjektivně významné z hlediska posílení adherence, by mělo být cílem dalšího výzkumu, neboť jen dostatek informací a pozitivní hodnocení transplantace nepředstavuje dostatečnou prevenci nonadherence.
Došlo: 11. 2. 2020
Přijato: 4. 5. 2020
Mgr. Zuzana Kocábová, Ph.D.
Oddělení klinické psychologie
Fakultní nemocnice Motol
V Úvalu 84
150 06 Praha 5
e-mail: zuzana.kocabova@fnmotol.cz
Sources
1. Rapoff MA. Adherence to Pediatric Medical Regiment. New York: Springer, 2009.
2. Nevins TE. Non-compliance and its management in teenagers. Pediatr Transplant 2002; 6 (6): 475–479.
3. Gordon EJ, Gallant M, Sehgal AR, et al. Medication-taking among adult renal transplant recipients: barriers and strategies. Transpl Int 2009; 22 (5): 534–545.
4. Johnson RJ, Warady BA. Long-term neurocognitive outcomes of patients with end-stage renal disease during infancy. Pediatr Nephrol 2013; 28 (8): 1283–1291.
5. Gupta A, Lepping RJ, Yu ASL, et al. Cognitive function and white matter changes associated with renal transplantation. Am J Nephrol 2016; 43 (1): 50–57.
6. Kaya Y, Ozturkeri OA, Benli US, Colak T. Evaluation of the cognitive functions in patients with chronic renal failure before and after renal transplantation. Acta Neurol Belg 2013; 113 (2): 147–155.
7. Burn DJ, Bates D. Neurology and the kidney. J Neurol Neurosurg Psychiatry 1998; 65 (6): 810–821.
8. Martinez-Sanchis S, Bernal MC, Montagud JV, et al. Effects of immunosuppressive drugs on the cognitive functioning of renal transplant recipients: A pilot study. J Clin Exp Neuropsyc 2011; 33 (9): 1016–1024.
9. Goetzmann L, Moser KS, Vetsch E, et al. How does psychological processing relate to compliance behaviour after lung transplantation? A content analytical study. Psychology, Health & Medicine 2007; 12 (1): 94–106.
10. Goldstein LH, Drew C, Mellers J, et al. Dissociation, hypnotizability, coping styles and health locus of control: characteristics of pseudoseizure patients. Seizure-Eur J Epilep 2000; 9 (5): 314–322.
11. Shemesh E, Lurie S, Stuber ML, et al. A pilot study of posttraumatic stress and nonadherence in pediatric liver transplant recipients. Pediatrics 2000; 105 (2): E29.
12. Untas A, Rascle N, Idier L, et al. Family relations, mental health and adherence to nutritional guidelines in patients facing dialysis initiation. Psychol Health 2012; 27 (7): 753–766.
13. Cicolini G, Palma E, Simonetta C, Di Nicola M. Influence of family carers on haemodialyzed patients‘ adherence to dietary and fluid restrictions: an observational study. J Adv Nurs 2012; 68 (11): 2410–2417.
14. Lawrence K, Stilley CS, Olshansky E, et al. Further exploration: maturity and adherence in adolescent and young adult heart transplant recipients. Progress in Transplantation 2008; 18 (1): 50–54.
15. Litt IF, Cuskey WR, Rosenberg A. Role of self-esteem and autonomy in determining medication compliance among adolescents with juvenile rheumatoid arthritis. Pediatrics 1982; 69 (1): 15–17.
16. Griffin KJ, Elkin TD. Non-adherence in pediatric transplantation: A review of the existing literature. Pediatr Transplant 2001; 5 (4): 246–249.
17. Ell K. Social networks, social support and coping with serious illness: The family connection. Soc Sci Med 1996; 42 (2): 173–183.
18. Santer M, Ring N, Yardley L, et al. Treatment non-adherence in pediatric long-term medical conditions: systematic review and synthesis of qualitative studies of caregivers‘ views. BMC Pediatrics 2014; 14.
19. Sperry L. Lifestyle convictions and illness perceptions as predictors of treatment compliance and noncompliance. J Individual Psychology 2009; 65 (3): 298–304.
20. Horne R, Weinman J. Self-regulation and self-management in asthma: Exploring the role of illness perceptions and treatment beliefs in explaining Non-adherence to preventer medication. Psychol Health 2002; 17 (1): 17–32.
21. Kreitler S, Kreitler H. The psychological profile of the health-oriented individual. European Journal of Personality 1991; 5 (1): 35–60.
22. Kreitler S, Kreitler H. Cognitive orientation and physical disease or health. European Journal of Personality 1991; 5 (2): 109–129.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2020 Issue 8-
All articles in this issue
- Novorozenci matek s nemocí COVID-19 v České republice v průběhu první vlny pandemie (1. 3.–31. 8. 2020)
- Kumulativní efekt sociálních rizikových faktorů u kojenců zemřelých udušením
- Adherence u adolescentů s chronickým selháním ledvin a po transplantaci ledviny
- Závažný průběh autoimunitní encefalitidy u sedmnáctiletého chlapce
- Podání eculizumabu u dětského pacienta s hemolyticko-uremickým syndromem asociovaným s infekcí Escherichia coli
- Screening poruch jazykového vývoje v raném věku: přehled a představení dotazníku SDDS
- Spektrum autodestruktivního chování v adolescenci
- Zemřel prof. MUDr. František Stožický, DrSc.
- Zomrel doc. MUDr. Pavol Sýkora, CSc.
- List redakcii
- CENY PŘEDSEDNICTVA ČLS JEP ZA NEJLEPŠÍ VĚDECKÉ PUBLIKACE VYDANÉ V ROCE 2019
- OCENĚNÍ NEJLEPŠÍCH PRACÍ PUBLIKOVANÝCH V IMPAKTOVANÝCH ČASOPISECH V ROCE 2019
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Závažný průběh autoimunitní encefalitidy u sedmnáctiletého chlapce
- Screening poruch jazykového vývoje v raném věku: přehled a představení dotazníku SDDS
- Spektrum autodestruktivního chování v adolescenci
- Novorozenci matek s nemocí COVID-19 v České republice v průběhu první vlny pandemie (1. 3.–31. 8. 2020)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

