-
Medical journals
- Career
Výskyt tuberkulózy a mykobakterióz v České republice u dětí v letech 2000–2015
Authors: K. Doležalová; K. Křepela; H. Houšťková
Authors‘ workplace: Pediatrická klinika IPVZ, 1. LF UK a Thomayerova nemocnice, Praha, přednostka doc. MUDr. H. Houšťková, CSc.
Published in: Čes-slov Pediat 2016; 71 (7-8): 324-329.
Category: Tuberculosis
Overview
Autoři prezentují souhrnný pohled na problematiku dětské tuberkulózy a mykobakterióz za uplynulých 16 let. Připomínají hlavní etiologické vyvolavatele těchto chorob a diagnostiku. Díky podrobným epidemiologickým údajům dokladují změny v četnosti výskytu TBC a MB před a po zrušení celoplošného očkování. V diskusi se zamýšlí nad klady a zápory povinného celoplošného očkování BCG vakcínou.
Klíčová slova:
tuberkulóza (TBC), mykobakteriózy (MB), diagnostika, léčba, očkováníETIOLOGIE A PATOGENEZE
Tuberkulóza (TBC) je infekční onemocnění vyvolané některým kmenem ze skupiny Mycobacterium (M.) tuberculosis komplex. Do této skupiny patří M. tuberculosis, M. africanum, M. canetti, M. microti, M. bovis a z něho odvozený bacil Calmetteův-Guérinův (BCG). V České republice je v současnosti původcem onemocnění prakticky výhradně M. tuberculosis. Zdrojem nákazy TBC je v dnešní době v naprosté většině případů nemocný člověk vylučující patogenní mykobakteria. Bránou vstupu infekce je dýchací ústrojí, vzácně trávicí ústrojí nebo kůže. Tuberkulózní zánět je řazen mezi specifické zánětlivé procesy. Typickým patologicko-anatomickým projevem tohoto zánětu popsaným Wirchovem je uzlíček, latinsky tuberculum, z čehož je odvozen i název nemoci. Hippokrates nazval TBC původně phtisis, což znamená hubnutí a vysychání organismu, tento název se pak do češtiny překládal jako souchotiny.
Netuberkulózní mykobakteria jsou ubikviterní saprofyty, které se vyskytují celosvětově. Dosud bylo popsáno přes 400 druhů, z čehož asi 120 druhů je patogenních pro člověka. Rezervoárem mykobakterií jsou sladkovodní i mořské vodní plochy, půda, zvířata. Rozhoduje expozice v zevním prostředí, interhumánní přenos nebyl popsán. Mykobakterie typicky napadají jedince s chronickým postižením plic (silikóza, pneumokonióza) nebo jedince se sníženou imunitou. U dospělých vídáme nejčastěji infekci Mycobacterium kansasii (horníci) a u nekalmetizovaných dětí se nejčastěji uplatňuje Mycobacterium avium.
INCIDENCE
Incidence TBC byla České republice v roce 2014 4,9 na 100 000 obyvatel [1]. Celkem bylo evidováno 514 případů, z čehož bylo plicních forem 464 a mimo plicních forem 50. Celosvětově se odhaduje, že v roce 2014 nově onemocnělo tuberkulózou 9,6 milionů lidí (5,4 milionů mužů, 3,2 milionů žen, 1 milion dětí, cca 12 % z těchto lidí je HIV pozitivních) [2] (obr. 1). Každoročně tuberkulózou onemocní cca 1 milion dětí mladších 15 let [3].
Image 1. Mapa celosvětové prevalence TBC na 100 000 obyvatel (<a href="https://cs.wikipedia.org/wiki/Tuberkuloza">https://cs.wikipedia.org/wiki/Tuberkuloza</a>). 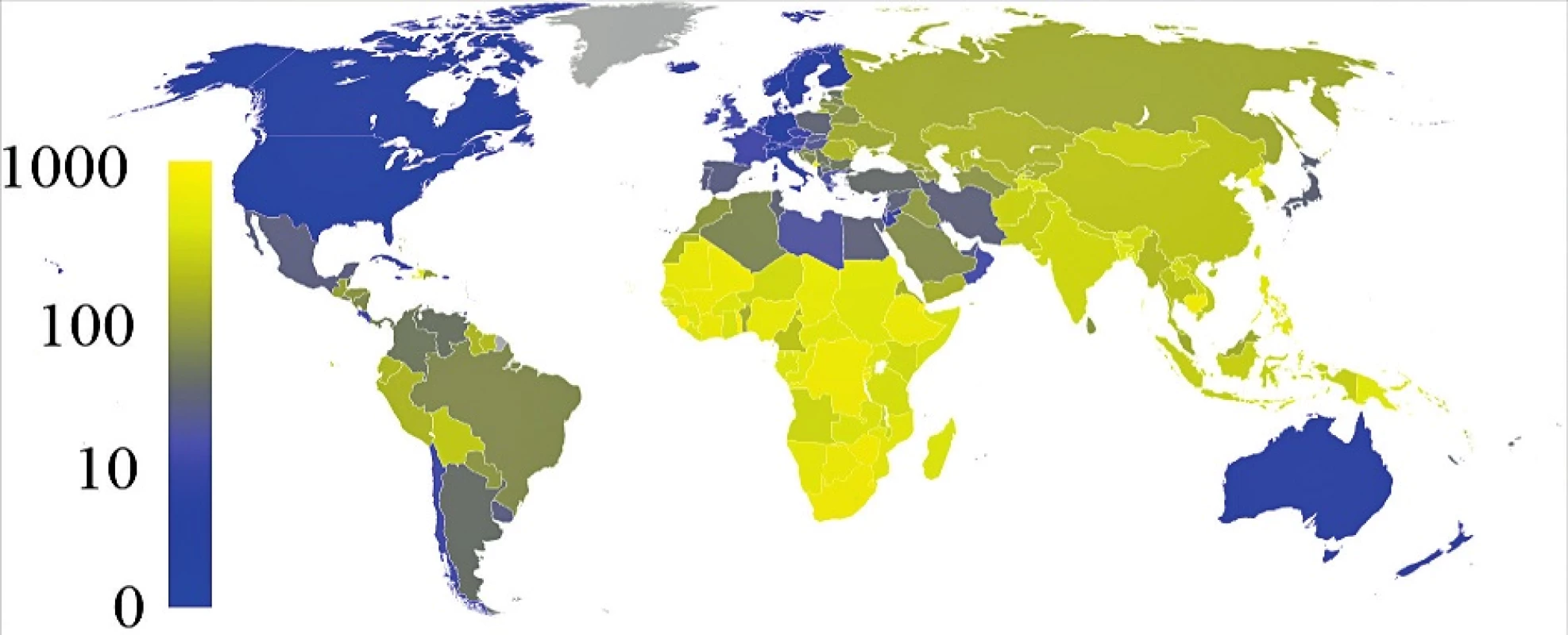
DIAGNOSTIKA TUBERKULÓZY
Diagnostika tuberkulózy a mykobakterióz se v dětském věku opírá o následující kritéria: epidemiologická souvislost, rentgenologické vyšetření, tuberkulinová reakce, bakteriologický průkaz, IGRA (interferon gamma released assays) testy, histologické vyšetření a pomocné vyšetřovací metody [3, 4, 5].
Rozhodujícím vyšetřením pro stanovení etiologie infekčního onemocnění je nesporně bakteriologický průkaz vyvolavatele, ten se však v dětském věku daří nejvýše v 10 % případů. Zdrojem onemocnění bývá osoba s mikroskopicky pozitivní formou plicní TBC, která žije přímo v rodině nebo v bezprostředním okolí. Nejčastěji to bývá otec, dále matka, prarodiče nebo jiní příbuzní. Dítě bývá zdrojem onemocnění pro jiné dítě zcela výjimečně. U nekalmetizovaných dětí se zdroj onemocnění v rodině nebo okolí dítěte zjistí sotva v 50 % případů, takže více než polovina nekalmetizovaných dětí se nakazí od neznámého zdroje, třeba jen při jednorázovém kontaktu. Somatický i auskultační nález bývají fyziologické.
Rentgenové vyšetření hrudníku patří mezi základní vyšetřovací postupy při stanovení diagnózy. Rentgenologicky se nemoc projevuje čtyřmi způsoby, izolovaně nebo sdruženě: a) jako onemocnění parenchymu, b) jako lymfadenopatie, c) pleurálním výpotkem, d) miliárním výsevem. Součástí rentgenologického vyšetřování je i CT a HRCT. Zcela nezbytná je CT k dovyšetření pacientů s hutným zastřením plicního pole na snímku hrudníku, ale významně napomáhá i odhalení adenopatie, miliární TBC a diseminace procesu, rozpadových procesů a jiných komplikací. HRCT významně napomáhá i při hodnocení aktivity procesu. Nahradila také dříve často používanou bronchografii [6].
Tuberkulinová zkouška je třetí základní kritérium pro stanovení diagnózy. K této zkoušce se užívá čištěný bílkovinný derivát PPD (Purified Protein Derivative) v ředění Mantoux II (Mx. II.), které obsahuje v 0,1 ml 2 TU (tuberculin unit). Tuberkulinový test aplikujeme na dorzální stranu levého předloktí přísně intradermálně. Reakci odečítáme za 48–72 hodin po aplikaci. Hodnotí se pouze hmatný infiltrát, který do 5 mm značí negativní reakci. Infiltrát velikosti 6–10 mm odpovídá nejčastěji alergii postvakcinační, infiltrát 15 a více mm (u dětí do 5 let již od 10 mm) se hodnotí jako reakce postinfekční. Při akutní miliární tuberkulóze a mimoplicních formách TBC bývá tuberkulinová zkouška negativní (sekundární anergie).
Mezi moderní diagnostické metody se řadí tzv. IGRA testy. Od roku 2007 je k dispozici krevní test Quantiferon TB Gold® (QFT). Jeho úloha spočívá v měření tvorby interferonu-γ (IFN-γ) senzitizovanými lymfocyty poté, co došlo ke stimulaci plné krve TBC antigeny. Velkou roli hraje převážně u latentních forem tuberkulózy. Jedná se o vyšetření s vyšší senzitivitou a specificitou proti kožnímu tuberkulinovému testu, který je užíván více než 100 let. Na rozdíl od kožního testu QFT reaguje na infekci či onemocnění TBC, nikoliv na TBC vakcinaci. Senzitivita QFT testu se pohybuje kolem 80 % [7]. Nově je k dispozici test TSPOT® TB, který vychází z metody ELISPOT, založené na průkazu specifických efektorových T-buněk odpovídajících na stimulaci specifickými antigeny (ESAT-6 a CFP10) tvorbou IFN-γ. T-SPOT®. TB je vhodný pro nepřímou diagnostiku latentní i aktivní infekce M. tuberculosis, především jako test druhé volby při nejasných, resp. nejednoznačných výsledcích testu Quantiferon® TB Gold a pacientů s poruchou imunity [8]. Použití IGRA testů je podle WHO doporučeno jako užitečný test k detekcí TBC a latentní TBC u dětí starších 5 let v dobře prosperujících státech. Pro rozvojové státy zůstává nadále hlavním diagnostickým prostředkem tuberkulinový test [3].
Další důležitou diagnostickou metodou je mikrobiologický průkaz infekce. U dospělých je standardní vyšetření sputa, které je však u dětí těžko získatelné. Užíváme tedy sériové laryngální výtěry, žaludeční laváž a bronchoalveolární laváž. Tento materiál se odebírá před nasazením léčby a odesílá se na mikrobiologii k mikroskopickému a kultivačnímu ověření. Kultivace mykobakterií je velmi náročná a trvá minimálně 6 týdnů. Urychlení kultivace umožňuje radiometrická metoda BACTEC, která ve speciálním kultivačním médiu obsahuje palmitovou kyselinu značenou izotopem C¹⁴. Výsledek vyšetření touto metodou je znám většinou do týdne se současnou možností určení citlivosti na rifampicin.
K dalším speciálním metodám patří polymerázová řetězová reakce (PCR), Myco tbc direct test (MTDT), genetické sondy a DNA fingerprinting test. U pozitivních kultivačních nálezů se provádějí testy citlivosti na jednotlivá antituberkulotika. Stále častěji se vyskytují polyrezistentní nebo multirezistentní mykobakteria. Histologické vyšetření se provádí k průkazu specifické granulační tkáně z biologického materiálu, nejčastěji z exstirpovaných lymfatických uzlin, plicní biopsie nebo jiných mimoplicních ložisek. Histologické vyšetření neodliší tuberkulózu od netuberkulózní mykobakteriózy, proto je třeba bioptické vzorky zaslat také na bakteriologické vyšetření. Mezi pomocné vyšetřovací metody patří bronchoskopie, hrudní punkce a sonografické vyšetření hrudníku.
TERAPIE TUBERKULÓZY
Léčba tuberkulózy v dětském věku se řídí určitými zásadami a měla by se provádět na pracovištích, která se tímto onemocněním dlouhodobě zabývají [9]. Jedině správně vedená a řádně dodržená léčba může zajistit trvalé vyléčení a zabránit vzniku případných recidiv v pozdějším věku. Diagnostiku a zahájení léčby je třeba provést na dětském lůžkovém oddělení specializovaném na tuto problematiku. Na významu ztratila léčba klimatická a provádění invazivních výkonů (léčebný pneumothorax, pneumoperitoneum, operace na bráničním nervu, torakoplastika apod.). Chirurgické výkony jsou dnes výjimečné a užívají se spíše u forem mimoplicních (např. exstirpace lymfatických uzlin).
Moderní farmakologická léčba tuberkulózy spočívá v podávání antituberkulotik podle zavedených léčebných režimů. U dětí a mladistvých vystačíme s pěti základními léky: izoniazid p.o. (INH), rifampicin p.o. (RMP), pyrazinamid p.o. (PZA), etambutol p.o. (EMB) a streptomycin i.m. (STM). Léky podáváme v kombinaci, abychom předešli vzniku lékové rezistence. U primární tuberkulózy v dětském věku vystačíme většinou s dvojkombinací INH a RMP, u postprimárních plicních forem a u většiny mimoplicních forem se užívá čtyřkombinace (INH, RMP, EMB, PZA). U všech režimů, které obsahují INH, se přidává pyridoxin p. o. 10 mg denně pro příznivé ovlivnění případných vedlejších neurotoxických projevů. Antituberkulotika podáváme v jedné denní dávce ráno nalačno jednu hodinu před snídaní, aby se mohla lépe vstřebat. Při užití čtyřkombinace se dva léky podávají ráno a dva léky večer, opět nalačno. Po dvouměsíční iniciální léčbě na lůžku je možno pacienta, pokud je debacilizován, propustit do ambulantního léčení, kdy se po dobu dalších čtyř měsíců podává dvojkombinace INH a RMP. Před propuštěním pacienta do ambulantní léčby je nutno velmi pečlivě zvážit, zda jsou v rodině dostatečné podmínky pro dodržení správného léčebného postupu.
Většina netuberkulózních mykobakterií je rezistentních na velkou část léků základní i dodatkové řady antituberkulotik (amikacin, fluorované chinolony, cycloserin, klarithromycin a další). V léčbě má přednost totální exstirpace uzlin, po které většinou nedochází k recidivě a pacienta je možno ponechat bez léčby. Při incizi nebo punkci uzlin k recidivě často dochází a je nutné podat lékovou kombinaci podle výsledku citlivosti.
EPIDEMIOLOGICKÁ DATA Z NAŠEHO PRACOVIŠTĚ
V období 2000–2015 jsme evidovali na Pediatrické klinice Thomayerovy nemocnice, která je centrem zabývajícím se problematikou dětské tuberkulózy, celkem 194 případů tuberkulózy a mykobakterióz u dětí ve věku 0–19 let. Onemocnělo celkem 101 dívek a 93 chlapců, tj. podíl pohlaví byl rovnocenný. Z celkového množství pacientů byl podíl Romů 14 % (28 případů), což významně převyšuje podíl této menšiny v celé populaci (orientačně jsou v naší populaci 3 % Romů). Tuto skutečnost si vysvětlujeme tím, že romská komunita mívá nižší socioekonomický standard, horší hygienické zázemí a velmi často sdílí větší počet rodinných příslušníků jedno obydlí, což významně usnadňuje šíření nemoci. Rovněž podíl cizinců byl signifikantně vyšší, než je jejich běžné zastoupení v populaci. Evidovali jsme celkem 42 případů, tj. 22 % z našeho souboru. Pacienti pocházeli z těchto států: z Afghánistánu, Angoly, Kazachstánu, Kyrgyzstánu, Mexika, Mongolska, Nigérie, Somálska, Sýrie, Ukrajiny a Vietnamu.
Věkové rozložení našich pacientů bylo následující: ve věkové kategorii 0–1 rok bylo 8 případů, ve věkové kategorii 1–6 let 59 nemocných, ve věkové kategorii 7–15 let 76 pacientů a mezi 16–18 roky jsme zaznamenali 51 dětí. Zdroj onemocnění se zjistil u 85 případů. Ze 194 onemocnění bylo 161 případů tuberkulózy a 33 mykobakterióz (obr. 2).
Image 2. Porovnání případů dětské tuberkulózy (TBC) a netuberkulózních mykobakterióz (MOTT) na našem pracovišti v letech 2000–2015. 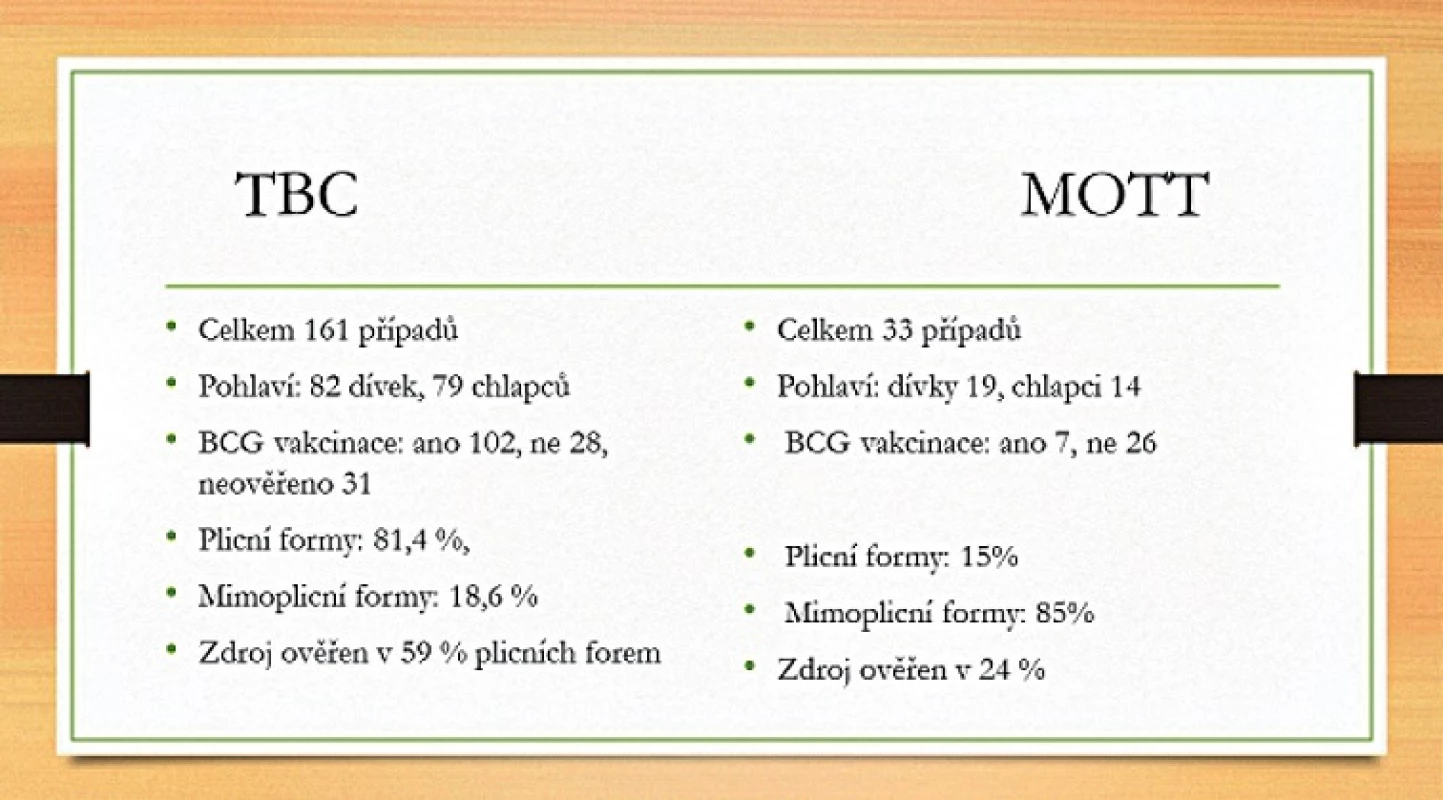
Podrobnější pohled na jednotlivé případy tuberkulózy
Evidovali jsme celkem 161 případů tuberkulózy. Podíl pohlaví byl vyrovnaný, tj. 82 dívek, 79 chlapců. Z těchto pacientů bylo kalmetizováno 102, nebylo kalmetizováno 28 dětí. U 31 nemocných se nezdařilo údaj o kalmetizaci ověřit. Věkové rozložení bylo následující: ve věku 0–1 rok onemocnělo 6 dětí, ve věku 1–6 let 41 dětí, ve věku 7–15 let 65 dětí a ve věku 16–18 let 49 dětí.
Nejčastěji se vyskytovala plicní forma onemocnění (81,4 %), celkem 131 případů, z čehož 57 mělo formu primární a 74 postprimární. Kultivačně se podařilo ověřit 50 případů, tj. 38 %. Mimoplicní formou TBC onemocnělo celkem 30 dětí. Nejčastěji se vyskytovala krční lymfadenitida (24 případů), dále bazilární meningitida (3 případy, 2 pacienti nebyli kalmetizováni, 1 měl být údajně kalmetizován v Mexiku, ale neměl viditelnou postvakcinační jizvu), mezenteriální lymfadenitida (1 případ), inguinální lymfadenitida (1 případ), tuberkulózní bilaterální otitida (1 případ, nekalmetizovaný). Zdroj onemocnění se zjistil u 77 pacientů (59 %), většinou se jednalo o intrafamiliární přenos.
Podrobnější pohled na jednotlivé případy mykobakterióz
Celkem jsme evidovali 33 případů netuberkulózních mykobakterióz (MOTT). V dané skupině se nevyskytl ani jeden Rom či cizinec. I zde byl vyrovnaný poměr pohlaví, celkem 19 dívek a 14 chlapců. Zde se ukazuje ochranné působení kalmetizace, neboť z této skupiny bylo nekalmetizovaných 26 a kalmetizovaných jen 7 dětí. Věkové rozložení bylo následující: 0–1 rok 2 případy, 1–6 roků 18 pacientů, 7–15 let 11 nemocných, 16–18 let 2 děti. Výrazně tedy převažuje podíl dětí předškolního věku. Plicních forem bylo méně než mimoplicních v poměru 5 : 28. Z 5 plicních forem mykobakterióz byly 3 s rozsevem a 1 s rozpadem. Zemřel 1 pacient (13letý chlapec z východních Čech. M. avium zjištěno až z kultivací odebraných při pitvě). Etiologicky bylo zjištěno 2x M. avium, 2x M. kansasii, 1x M. interjectum. Mimoplicních forem bylo 28, 26x byly postiženy krční uzliny, 1x axilární uzliny. 1x nastala generalizace onemocnění (postiženy byly kosti – 3 ložiska, krční uzliny a plíce). Etiologická příčina: 25x vykultivováno M. avium, 1x M. chelonei, 1x M. haemophilum, 1x M. interjectum. Zdroj onemocnění se zjistil u 8 případů (slepice, holubi, kanáři, bažanti, páv).
KALMETIZACE V HISTORICKÝCH SOUVISLOSTECH
V bývalém Československu se zahájilo plošné očkování proti tuberkulóze v roce 1953. V 50. letech se očkovali jak novorozenci, tak starší ročníky, a to pro dosažení rychlé proočkovanosti populace. Od počátku 60. let až do roku 2009 se provádělo očkování novorozenců a starších tuberkulin negativních dětí ve věku 11 let. Výjimkou bylo přechodné období v letech 1986–1994, kdy se ve Středočeském, Východočeském a později i Jihočeském kraji očkovaly děti pouze dobrovolně. Z důvodu rostoucího počtu případů tuberkulózy, aviárních mykobakterióz a úmrtí neočkovaného novorozence se vrátilo plošné očkování i do těchto krajů. Roku 2009 se ukončilo pravidelné přeočkovávání tuberkulin negativních dětí ve věku 11 let. Plošné očkování bylo ukončeno 1. 11. 2010 pro klesající incidenci TBC u dětí a nárůst komplikací po BCG vakcinaci [10].
V současné době se provádí tzv. selektivní BCG vakcinace, která patří mezi pravidelná očkování hrazená z veřejného zdravotního pojištění prováděná podle § 30 odst. 2 písm. a) a § 17 odst. 2) zákona č. 48/1997 Sb., O veřejném zdravotním pojištění, ve znění pozdějších předpisů, zákona č. 258/2000 Sb., O ochraně veřejného zdraví, ve znění pozdějších předpisů a v souladu s vyhláškou č. 537/2006 Sb., O očkování proti infekčním nemocem, ve znění pozdějších předpisů [11]. Indikaci vyhodnocuje na základě Dotazníku k definici rizika tuberkulózy registrující praktický lékař pro děti a dorost. Očkování provádí kalmetizační stanice. K dispozici je polská vakcína BCG 10 ANTI-TUBER VACCINE (Szczepionka Przeciwgruźlicza BCG 10, Biomed, PL).
Cílená indikace kalmetizace
- Jeden nebo oba rodiče či sourozenec dítěte nebo člen domácnosti, v níž dítě žije, měl/má aktivní tuberkulózu.
- Dítě, jeden nebo oba rodiče dítěte či jeho sourozenec nebo člen domácnosti, v níž dítě žije, se narodil nebo souvisle déle než 3 měsíce pobývá/pobýval ve státě s vyšším výskytem tuberkulózy než 40 případů na 100 000 obyvatel.
- Dítě bylo v kontaktu s nemocným s tuberkulózou.
- Indikace k očkování vyplývá z anamnestických údajů poskytnutých lékaři novorozeneckého oddělení nebo registrujícímu praktickému lékaři pro děti a dorost zákonnými zástupci dítěte.
Zrušení kalmetizace, klady a zápory
Od roku 2011 postupně narůstá výskyt dětské TBC i aviární mykobakteriózy (graf 1), která se díky zkřížené imunitě vyskytuje převážně u nevakcinovaných dětí. Na tuto zkušenost poprvé upozornili ve Švédsku, kde od roku 1975 po zrušení plošné BCG vakcinace narostla aviární forma 30násobně (graf 2). V našich podmínkách se obdobná situace projevila v letech 1986–1993, kdy se nekalmetizovaly děti ve 3 krajích (81 případů) [12]. Po obnovení plošné kalmetizace aviární forma prakticky vymizela. Nyní znovu narůstá, v roce 2015 bylo na našem pracovišti zaznamenáno více případů aviárních mykobakterióz než TBC případů (9 proti 7). Tato evidence není přesná, protože ne všechny děti s aviární formou onemocnění jsou léčeny v Thomayerově nemocnici v Praze-Krči. Navíc povinné hlášení výskytu této infekční nemoci není vždy dodrženo. Předpokládáme, že výskyt netuberkulózních mykobakterióz je tedy ve skutečnosti mnohem vyšší.
Graph 1. Výskyt netuberkulózních mykobakterióz (MOTT) v české populaci v letech 2011–2014 (Zdroj <a href="http://www.uzis.cz/publikace/tuberkuloza-respiracni-nemoci-2014">http://www.uzis.cz/publikace/tuberkuloza-respiracni-nemoci-2014</a>). 
Graph 2. Nárůst aviárních mykobakterióz po zrušení plošné kalmetizace ve Švédsku. 
Na základě zkušeností z našeho pracoviště vidíme následující klady zrušení kalmetizace:
- Zrušením očkování v porodnicích vymizely časné postvakcinační komplikace. Při očkování po 6. měsíci věku dítěte je výskyt těchto komplikací výrazně nižší.
- Děti v kontaktu s TBC dostávají přednostně chemoprofylaxi a BCG vakcinace se provádí až po jejím skončení, tj. po 6. měsíci.
- Při očkování nerizikové skupiny na žádost rodičů se doporučuje očkovat až po 6. měsíci, po aplikaci 3 dávek hexavakcíny, takže vymizelo odsouvání očkování hexavakcínou pro nezhojenou komplikaci po kalmetizaci.
- Při očkování po 6. měsíci vymizely kostní komplikace, které se vyskytovaly jen u dětí očkovaných po porodu.
- Výrazně se zmírnilo riziko, že budou naočkovány děti s vrozeným defektem imunity, který je do věku 6 měsíců většinou již diagnostikován.
Zápory zrušení kalmetizace
- Poklesne proočkovanost dětské populace proti TBC, zvláště u sociálně slabších rodin.
- Stoupne incidence tuberkulózy, která bude mít navíc těžší průběh (stenózy, atelektázy, endobronchiální píštěle, miliární forma, bazilární meningitidy) a onemocnění může skončit úmrtím pacienta.
- Zvýší se riziko nákazy multirezistentními kmeny, které se vyskytují převážně u dospělých a u kalmetizovaných dětí se nevyskytovaly.
- Výrazně stoupá výskyt aviárních forem onemocnění, které se u očkovaných dětí díky zkřížené imunitě prakticky nevyskytují a které jsou rezistentní na léčbu (nutné chirurgické řešení).
DISKUSE
Incidence tuberkulózy má v České republice klesající trend. Česká republika se řadí mezi země s nejnižší incidencí TBC na světě. Tento fakt vedl po téměř 60 letech celoplošné povinné kalmetizace k jejímu zrušení v roce 2010. Celosvětově je však tuberkulóza nadále velmi rozšířené onemocnění s vysokou mortalitou. Mezi nejrizikovější skupiny obyvatel patří děti a HIV pozitivní jedinci. Roste počet multirezistentních forem mykobakterií. V současné době otevřených hranic, migrační krize, módního cestování do exotických končin je nutné na tuto chorobu stále myslet.
Ze zkušeností našeho pracoviště vyplývá, že zrušením kalmetizace bude přibývat neobvyklých a výrazně těžších forem onemocnění (např. bazilární meningitidy, akutní miliární formy onemocnění). Dále pak musíme očekávat pokračující nárůst netuberkulózních, především aviárních mykobakterióz, jak už bylo zjištěno ve Švédsku a v ČSSR na konci 20. století. Tato forma onemocnění je obzvlášť nebezpečná pro imunokompromitované jedince a osoby s dlouhodobým postižením plic a je výrazně rezistentní na léčbu antituberkulotiky. K pozitivnímu výsledku zrušení kalmetizace v novorozeneckém věku patří úbytek komplikací po očkování, zejména komplikovaných forem (kostních a multiorgánových), odsouvání dalšího povinného očkování z důvodu nezhojených postvakcinačních chrániček a delší časový prostor pro odhalení případného těžkého imunodeficitu (např. novorozence se SCID).
ZÁVĚRY
V práci je uveden souhrnný pohled na problematiku dětské tuberkulózy a mykobakterióz za uplynulých 16 let. Z podrobných epidemiologických údajů vyplývají změny v četnosti výskytu TBC a MB před a po zrušení celoplošného očkování. V diskusi se poukazuje na klady a zápory zrušení povinného celoplošného očkování BCG vakcínou. Pro skutečnost, že problém TBC onemocnění celosvětově není vyřešen, svědčí intenzivní práce na přípravě nových, účinnějších vakcín proti TBC. Přestože patříme k zemím, kde se tato choroba vyskytuje vzácně, nesmíme na ni zapomenout v našich diferenciálně diagnostických úvahách.
MUDr. Karolína Doležalová
Pediatrická klinika IPVZ
1. LF UK a Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4 – Krč
e-mail: j.karolina@seznam.cz
Sources
1. ttp://www.uzis.cz/publikace/tuberkuloza-respiracni-nemoci-2014.
2. http://www.who.int/tb/publications/global_report/en/ Světová zdravotnická organizace. Global tuberculosis control: epidemiology, strategy, financing [online]. 2009 [cit. 2009-11-14]. Kapitola The Stop TB Strategy, case reports, treatment outcomes and estimates of TB burden, 187–300. Dostupné online. ISBN 9789241563802.
3. Berti E, et al. Tuberculosis in childhood: a systematic review of national and international guidelines. BMC Infect Dis 2014; 14 (Suppl 1): S3.
4. Křepela K. Tuberkulóza dětí a dorostu a její diferenciální diagnostika. Praha: Maxdorf, 1995 : 1–223. ISBN 80-85912-03-1.
5. Křepela K. Diagnostika tuberkulózy a mykobakterióz. Čes-slov Pediat 1997; 52 (11): 844–847.
6. Kolář J. Radiodiagnostika tuberkulózy plic. Přehledný článek referátového výběru z radiodiagnostiky, svazek 50, č. 4/2004.
7. Homolka J, Kopecká E. Tuberkulinový kožní test a IGRA test (QuantiFERON-TB Gold in Tube) při sledování dospělých s kultivačně ověřenou plicní tuberkulózou. www.pneumologie.cz/upload/1429172542.pdf.
8. Martinek J, et al. IGRA (Interferon-γ Release Assays) v rutinní laboratorní praxi. http://www.solen.cz/incpdfs/inf-990000-7500_10_13.pdf.
9. Křepela K, Kolek V, Pohunek P, et al. Komplexní péče o tbc dětí a mladistvých. Standard diagnostického a léčebného plánu. Stud Pneumol Phthiseol 2012; 72 (6): 297–302.
10. Petráš M, Lesná IK. Manuál očkování 2010. 3. vyd.. Marek Petráš, leden 2010 : 7–34.
11. http://www.mzcr.cz/obsah/metodika-ockovani-proti-tbc-v-cr_2546_5.html.
12. Křepela K, Mladá J. Problematika BCG vakcinace v České republice. Vakcinologie 2008; 2 (3): 97–104.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2016 Issue 7-8-
All articles in this issue
- Problematika dětské tuberkulózy
- Výskyt tuberkulózy a mykobakterióz v České republice u dětí v letech 2000–2015
- Aktuálna situácia v detskej tuberkulóze na Slovensku
- Tuberkulóza ako jedna z ťažiskových problematík slovenského predsedníctva Rady EÚ
- Vrozená vnímavost k mykobakteriálním onemocněním
- Tuberkulózní meningitidy v České republice – konfrontace s diagnózou po 20 letech
- HIV pozitivní kojenec s plicní tuberkulózou – první případ v České republice
- Vývoj surveillance invazívnych pneumokokových ochorení na Slovensku v rokoch 1997–2015
- Dětský onkologický registr
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Tuberkulózní meningitidy v České republice – konfrontace s diagnózou po 20 letech
- Aktuálna situácia v detskej tuberkulóze na Slovensku
- Výskyt tuberkulózy a mykobakterióz v České republice u dětí v letech 2000–2015
- Problematika dětské tuberkulózy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

