-
Medical journals
- Career
Vrozené srdeční vady a jejich rizikové faktory
Authors: J. Pavlíček; T. Gruszka
Authors‘ workplace: Dětské oddělení, Městská nemocnice Ostrava-Fifejdy primář MUDr. T. Gruszka ; Ambulance dětské a prenatální kardiologie
Published in: Čes-slov Pediat 2010; 65 (11): 626-633.
Category: Original Papers
Overview
Cíl:
Zhodnocení výskytu vrozených srdečních vad (VSV) v regionu Moravskoslezského kraje a jejich vztah k možným rizikovým faktorům a extrakardiálním onemocněním.Metodika:
Desetiletá studie sledující výskyt vrozených srdečních vad v definovaném regionu, kombinující prenatální screening a postnatální vyšetření.Výsledky:
Ve sledovaném období (1999–2008) se v regionu Moravskoslezského kraje vyskytlo celkem 402 (3,65/1000 porodů) prenatálně poznaných a/nebo postnatálně významných VSV. Prenatálně bylo detekováno 174 VSV (43,3 %), prenatálně nepoznáno 228 (56,7 %). Na pracovišti autorů bylo při prenatálním screeningu vyšetřeno 20 471 těhotných žen se zjištěním 142 VSV. Rizikový faktor se v anamnéze vyskytl u 3095 gravidit (15,1 %) s výsledkem 33 VSV. V práci jsou podrobně rozebrány jednotlivé skupiny rizikových faktorů a výsledky vyšetření. Do skupiny genetického sledování bylo zařazeno 782 plodů, s výsledkem zjištění extrakardiálního postižení u 608 plodů (78 %), izolované srdeční vady u 120 případů (15 %), kombinace extrakardiálního onemocnění a VSV u 54 plodů (7 %). Chromozomální aberace u VSV byla diagnostikována ve 13,2 % případů.Závěry:
Při statistickém hodnocení výsledků gravidity se nepodařilo prokázat závislost výskytu VSV na věku matky, ostatní rizikové faktory souhrnně byly významné. Etiologie VSV je většinou multifaktoriální, tyto vady se vyskytují většinou izolovaně a pro jejich prenatální záchytnost se nejpřínosněji jeví systém plošného plánovaného screeningu. Plod u matky s rizikovou anamnézou by měl být vyšetřen vždy.Klíčová slova:
vrozená srdeční vada, screening, fetální echokardiografie, rizikový faktorÚvod
Dětská kardiologie posouvá své možnosti již před narození dítěte a systém prenatální detekce vrozených srdečních vad (VSV) se neustále rozvíjí. V rámci screeningu fetální echokardiografii provádí gynekolog a/nebo dětský kardiolog, standardně okolo 20. týdne gravidity, podezření na vrozenou vadu a/nebo poruchu rytmu je došetřeno na specializovaném pracovišti většinou v rámci dětské kardiologie. Rodiče jsou plně informováni a po náležitých konzultacích rozhodují o pokračování nebo ukončení gravidity. Cílem je celkové došetření plodu a plánování porodu patologického novorozence na specializovaném pracovišti.
U části těhotných žen jsou v anamnéze vyjádřeny určité rizikové faktory, které by mohly znamenat zvýšené riziko vzniku vady a v dalších částech práce se autoři snaží toto riziko zhodnotit. Každá riziková gravidita je pečlivě došetřena, podle nutnosti jsou vyšetření opakována, dochází k vyloučení genetických a extrakardiálních anomálií. Podle potřeby a výsledků je vyšetřen novorozenec po porodu a nálezy jsou definitivně uzavřeny. Téměř polovina vrozených srdečních vad je ve sledovaném regionu známa již před narozením, při nepoznané vadě je provedeno kardiologické vyšetření po porodu a naplánována adekvátní péče.
Metodika a soubor dat
Autoři pokračují v původní studii od roku 1999 [1] a nyní uzavírají desetileté období sledování výskytu vrozených srdečních vad v Moravskoslezském (MS) kraji a zaměřují se na výskyt možných rizikových faktorů (RF) pro vznik srdeční vady.
V prenatální části je využit již stabilní systém prenatálního screeningu na vlastním pracovišti (primární screening a konziliární služba pro MS kraj, 2500 fetálních echokardiografií ročně). Vyšetření je prováděno transabdominálně na ultrazvukovém přístroji Acuson Sequoia 512, standardně ve 20. týdnu gravidity, na vyžádání od 15. týdne kdykoliv. Časný screening transabdominálně nebo transvaginálně je možný [2, 3, 4], v našich podmínkách však stále přináší velké množství kontrol a rozhodováno je až okolo 20. týdne.
Provedení vyšetření je komplexní, vyjma vlastního srdce je plod (plody) hodnocen celkově, jsou posouzeny eventuální extrakardiální anomálie a fetoplacentární hemodynamika, za využití všech dostupných UZ technik (2D, M-mode, kontinuální i pulzní dopplerovské a barevné mapovací techniky) [5, 6]. Patologická gravidita je celkově došetřena (genetika, karyotyp, extrakardiální anomálie) a závěry jsou finálně konzultovány s rodiči, kteří jsou plně seznámeni s povahou vady, možnostmi postnatálního řešení, riziky a celkovou možnou prognózou. U významných nálezů se část rodičů rozhoduje pro ukončení gravidity. Při ukončení těhotenství na pracovišti autorů je u autopsie vždy přítomen dětský kardiolog, nálezy jsou definitivně zhodnoceny ve spolupráci s patologem, fotodokumentovány a uzavírány s genetikem.V případě pokračování těhotenství je plod sledován a je plánováno místo porodu. Novorozenci s očekávanou málo významnou VSV nebo s vadou, u které předpokládáme stabilní hemodynamiku a malá postnatální rizika, jsou porozeni v Ostravě, zásadní kardiální patologie ve FN Motol se zajištěním novorozence v Dětském kardiocentru. Po zajištění, stabilizaci, došetření, radikální nebo paliativní operaci nebo katetrizaci se děti vracejí do péče regionální ambulance dětského kardiologa. Postnatálně jsou nepoznané vady diagnostikovány dětským kardiologem při komplexním vyšetření (klinický nález, EKG, echokardiografie).
Studie z let 1999–2008 představuje soubor 20 471 těhotných žen vyšetřených na vlastním pracovišti a dále všechny prenatální a postnatálně významné patologie z MS kraje. Ze statistických důvodů jsou jako postnatálně významné zařazeny srdeční vady operované do roku věku. Data jsou zpracována z pracovišť gynekologů a dětských kardiologů a finálně porovnávána s nálezy Dětského kardiocentra FN Motol. V prenatální části jsou dále využity nálezy genetiků, hodnocení chromozomálních aberací [7] a výsledků autopsie při ukončení gravidity.
Anamnéza a rizikové faktory pro vznik vrozené srdeční vady
Etiologie VSV je uváděna jako multifaktoriální, přesto lze vyčlenit některé anamnestické skupiny [5, 8], u kterých je možné předpokládat zvýšenou pozornost, indikovat prenatální vyšetření plodu a sledování gravidity. Patří sem rizikové faktory matky (chronické nebo infekční onemocnění, expozice rizikovým látkám – teratogeny, alkohol, léky, věk nad 35 let, základní revmatologické onemocnění, vrozená srdeční vada), rizikové faktory rodiny (VSV v rodinné anamnéze prvního nebo druhého stupně, opakované spontánní aborty, genetická patologie) a rizikové faktory plodu (extrakardiální nebo chromozomální patologie, zvýšená nuchální translucence, patologie nosních kůstek, ageneze jedné umbilikální arterie, patologický biochemický screening).
Anamnéza je v úvodu prenatálního vyšetření odebírána komplexně se zaměřením na studované rizikové faktory, řada žen přichází k cílenému vyšetření s anamnestickým faktorem zhodnoceným již na jiném pracovišti. Rizikové faktory byly vzhledem k uváděným anamnézám a z praktických důvodů roztříděny do 7 skupin (1. věk matky nad 35 let, 2. zátěž matky – základní onemocnění, trvalá medikace, vystavení toxinům, 3. jiná zátěž – opakované aborty, patologie prenatálního screeningu, jiné vrozené vývojové vady plodu, 4. in vitro fertilizace a embryotransfer byly zařazeny dodatečně, vzhledem k možnému zvýšenému výskytu VSV, 5. a 6. vrozené srdeční vady v rodinné anamnéze prvního a druhého stupně, 7. genetická zátěž v rodině). Věk matky byl poté navíc hodnocen zvlášť.
Výsledky
1. Celkové výsledky prenatálního screeningu VSV v MS kraji
Celkově se v regionu Moravskoslezského kraje v letech 1999–2008 vyskytlo 402 (3,65/1000 porodů) buď prenatálně poznaných a/nebo postnatálně významných vrozených srdečních vad. Z výše uvedených 402 vrozených srdečních vad bylo prenatálně diagnostikováno 174 VSV (43,3 %), 228 VSV (56,7 %) poznáno nebylo a „uniklo“ při screeningu (graf 1).
Graph 1. Celkový výskyt významných VSV v MS kraji v letech 1999–2008. (VSV – vrozená srdeční vada, MS – Moravskoslezský) 
Celková úroveň prenatálního screeningu se při zlepšování systému, edukaci vyšetřujících a koncentraci patologií do specializovaných ambulancí zvyšuje (grafy 2a, 2b), na pracovišti autorů bylo vyšetřeno 82 % patologií ve sledovaném období, výrazně se ale zvyšuje podíl konziliárních vyšetření a podezření na vadu je již často vyjádřeno při primárním screeningu na regionálním pracovišti.
Graf 2a. Významné VSV v MS kraji po letech, 1999–2008, absolutní počty. 
Graf 2b. Významné VSV v MS kraji po letech, 1999–2008, prenatální záchytnost v procentech. 
2. Vývoj a osud gravidity při zjištěné VSV
Ze sledovaného souboru prenatálně zjištěných 174 VSV ve sledovaném 10letém období se 91 rodin (52,3 %) rozhodlo pro ukončení gravidity. Po opakovaných konzultacích jde o velmi tíživou situaci rodiny a po neutrálním poučení vyšetřujícím (možnosti řešení vady, další možný vývoj) je vždy respektováno rozhodnutí partnerů. U 83 plodů (47,7 %) gravidita pokračovala, byla sledována a porod byl indikován na příslušném pracovišti se zajištěním novorozence.
3. Hodnocení rizikových faktorů
Do statistického zpracování bylo zařazeno 20 471 vyšetřených gravidit s výsledkem zjištění 142 vrozených srdečních vad. Určitý rizikový faktor uvedlo 3095 (15,1 %) rodin (graf 3). Vyřazeny byly matky s revmatologickou anamnézou (viz níže) a matky s pozitivním biochemickým screeningem s doplněním amniocentézy, která byla normální.
Graph 2. (VSV RA I°, II° – vrozená srdeční vada v rodinné anamnéze prvního a druhého stupně, genet. RA – genetická patologie v rodinné anamnéze, IVF – in vitro fertilizace, ET – embryotransfer, RF – rizikový faktor) 
Výsledný hodnocený soubor RF obsahuje 2862 gravidit (tab. 1) s výsledkem 33 VSV (1,15 %). Při porovnání se skupinou bez RF (17 609 gravidit) a výskytem 109 VSV (0,62 %) je rozdíl významný (chí-kvadrát test, p <0,002). Největší zastoupení měl věk matky nad 35 let a vzhledem k pochybnostem o jeho významu byl hodnocen zvlášť.
Table 1. Rizikové faktory gravidity a zjištěné VSV. 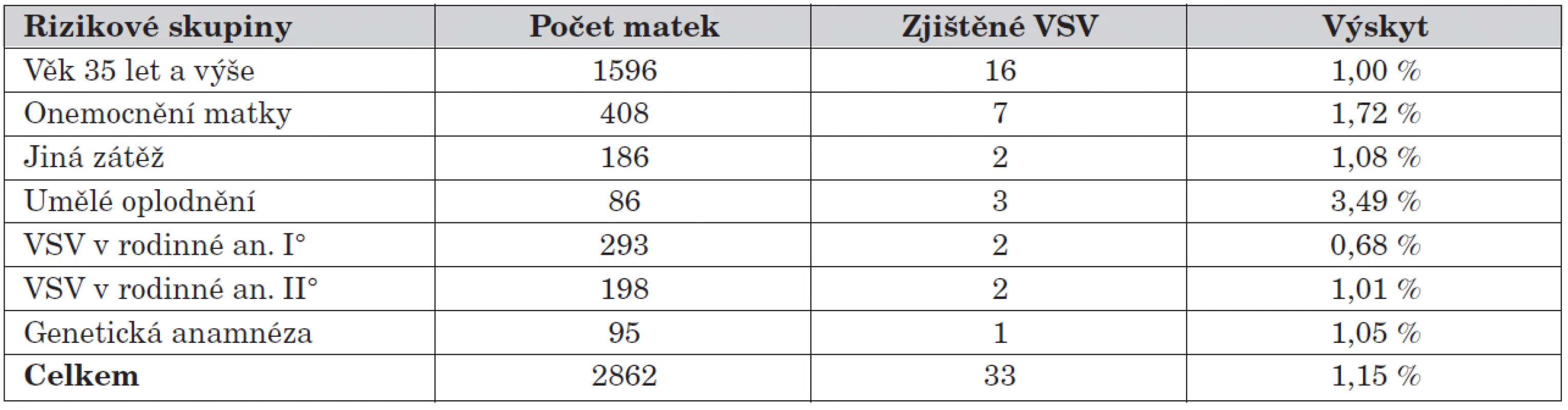
Těhotné ženy byly podle věku rozděleny do tří skupin (tab. 2), do hodnocení bylo zařazeno 20 409 vyšetřených žen (vyřazena nejasná rodná čísla u cizích státních příslušníků) a rozdíl ve výskytu VSV, i přes minimální vzestup při stoupajícím věku, byl statisticky nevýznamný (porovnány matky do 34 let jako celá skupina k matkám 35 let a výše, chí-kvadrát test, p >0,3). Pokud po odstranění věkové skupiny porovnáme ostatní RF (n = 1266, 17 VSV) s původní nerizikovou skupinou, zůstává jejich významnost (chí-kvadrát test, p <0,003). Potřebné je zdůraznit vysoký výskyt VSV ve skupině „umělé oplodnění“, kde při výskytu 3,49 % je rozdíl oproti skupině bez rizika (0,62 %) vysoce významný (Fischerův test, p <0,008).
Table 2. Výskyt VSV v závislosti na věku matky. 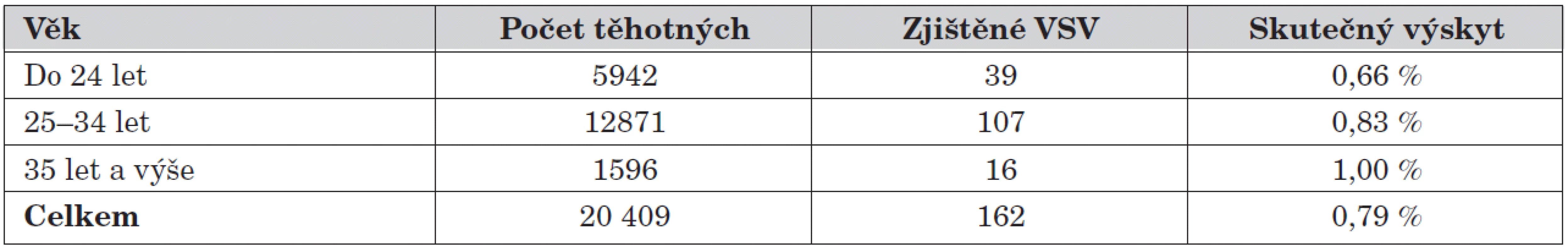
Mimo hodnocení byly ponechány matky s revmatologickým onemocněním, kde vztah pozitivity anti-SSA/Ro nebo anti-SSB/La protilátek a vývoj kongenitálního atrioventrikulárního bloku (AVB) považujeme za dokázaný. V desetiletém souboru se AVB vyskytl 4krát s různým výsledkem gravidity (1krát porod, 1krát porod – exitus, 2krát ukončení gravidity při nitroděložním úmrtí plodu). Naopak bylo sledováno 22 matek s revmatologickým onemocněním (5krát pozitivita rizikových protilátek, 17krát sérologie negativní), kdy plod i novorozenec byli bez dysrytmie.
4. Chromozomální a extrakardiální postižení
Do podskupiny genetických patologií bylo zařazeno 782 gravidit, které byly vyšetřeny genetikem nebo dětským kardiologem. Pouze extrakardiální anomálie mělo 608 (78 %) plodů, 120 (15 %) plodů izolovanou VSV, u 54 (7 %) plodů bylo diagnostikováno kombinované postižení (31krát jiná morfologická patologie, 23krát chromozomální aberace) (graf 4). Přes pečlivé došetření se chromozomální patologie vyskytla pouze u 13,2 % plodů s VSV.
Graph 3. VSV a extrakardiální postižení, hodnoceno 782 plodů. 
Autory dále zajímal vztah tří nejčastějších genetických syndromů a VSV (tab. 3), kdy je překvapující nízký výskyt srdečních vad u Downova syndromu.
Table 3. Genetické syndromy a VSV. 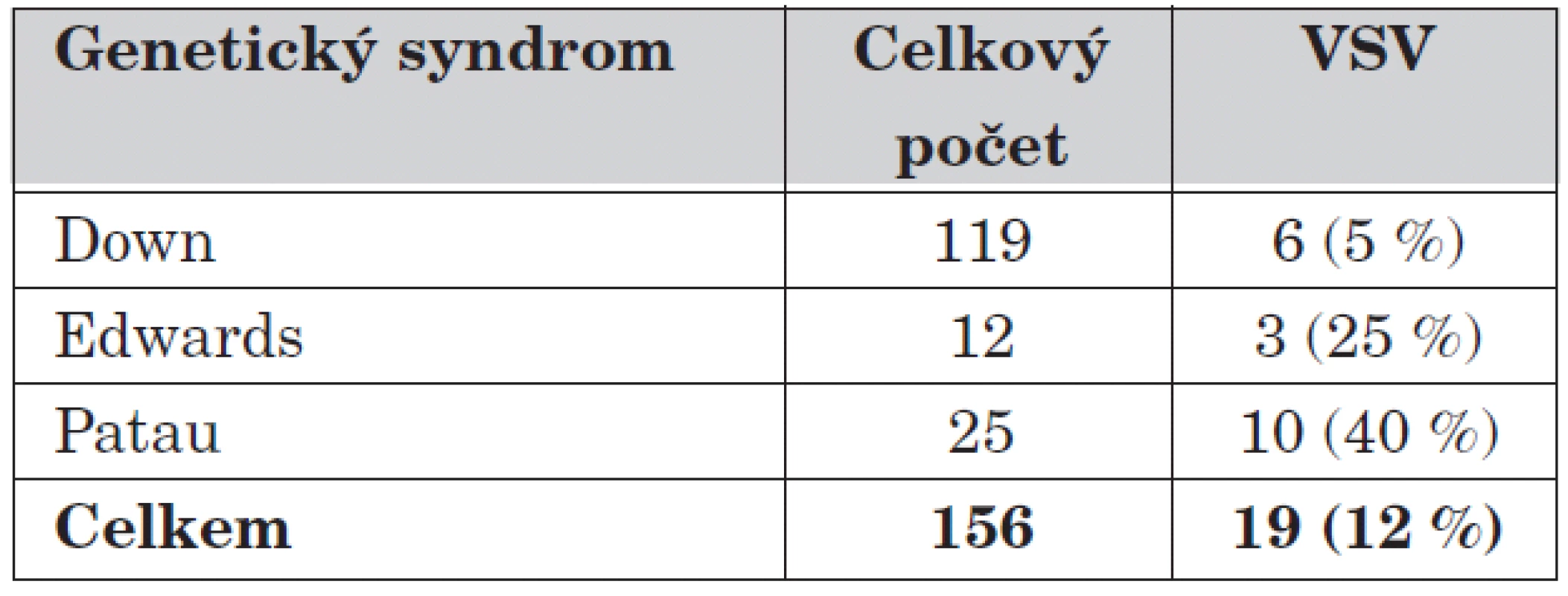
Přesto, že jde o oficiální údaje z genetických ambulancí, je otázkou kvalitní provedení autopsie. Pokud je srdce plodu v nižších týdnech pouze orientačně biopticky vyšetřeno, nemusí být vada prokázána. Naopak byl zkoumán výskyt defektu atrioventrikulárního septa (AVSD) v souvislosti s genetickou patologií (tab. 4), zde jde již o definitivní a správné údaje a z 53 plodů/dětí s AVSD mělo genetický syndrom 21 (39,6 %) a 32 (60,3 %) případů bylo bez chromozomálního postižení.
Table 4. Atrioventrikulární defekt a genetické postižení. 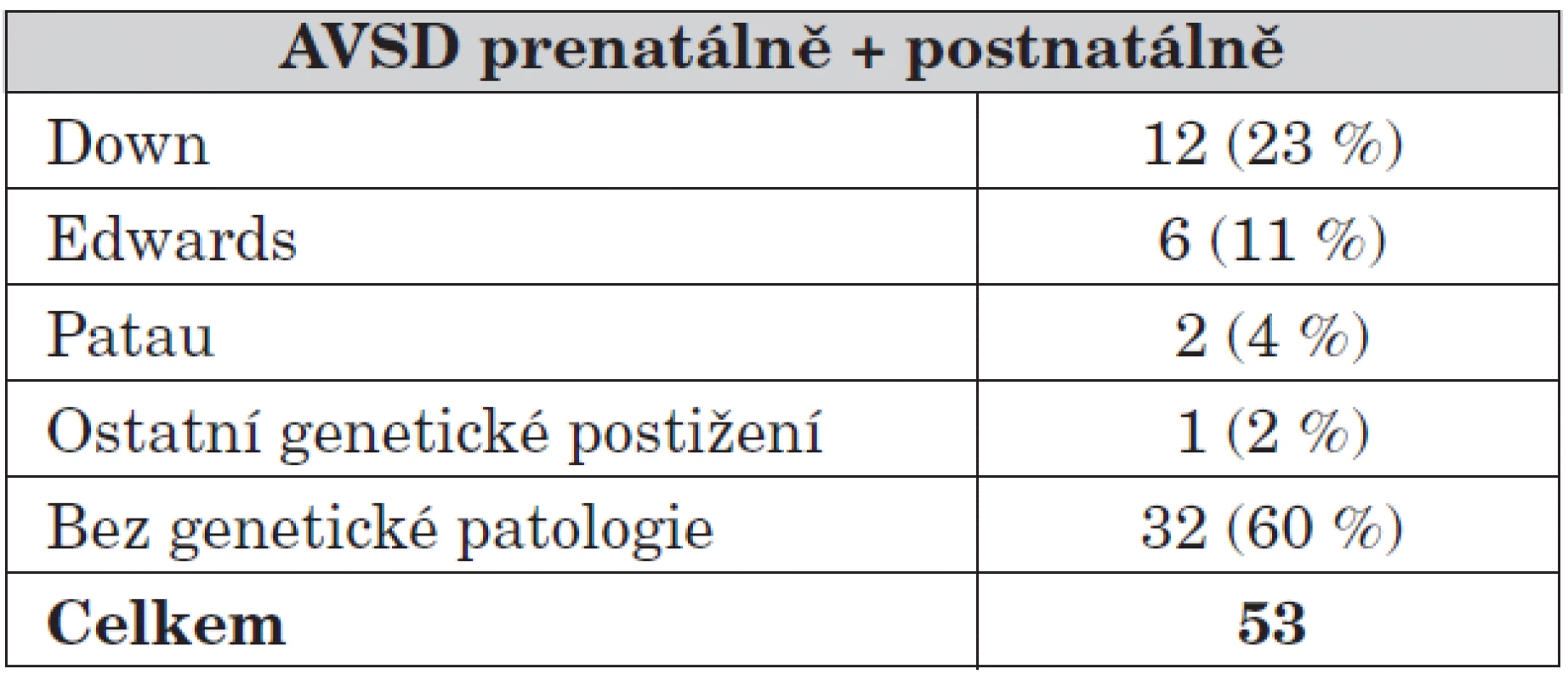
AVSD – defekt atrioventrikulárního septa 5. Typy vrozených významných srdečních vad v regionu
V tabulce 5 jsou ukázány skupiny významných vad a úroveň jejich prenatální detekce. Celkově je nejčastěji zastoupen defekt atrioventrikulárního septa a defekt komorového septa, největší prenatální záchyt mají hypoplazie levé a pravé komory, naproti tomu vady aortálního oblouku mají záchytnost minimální (ovlivnění prenatální hemodynamikou, otevřenou tepennou dučejí a celkovými možnostmi vyšetření aortálního oblouku). Zjištěné tumory (rabdomyomy), přestože se většinou neřadí k srdečním vadám, byly pro svou významnost a vztah k tuberózní skleróze v hodnocení ponechány.
Table 5. Výskyt významných VSV podle typů vad. MS kraj, 1999–2008. 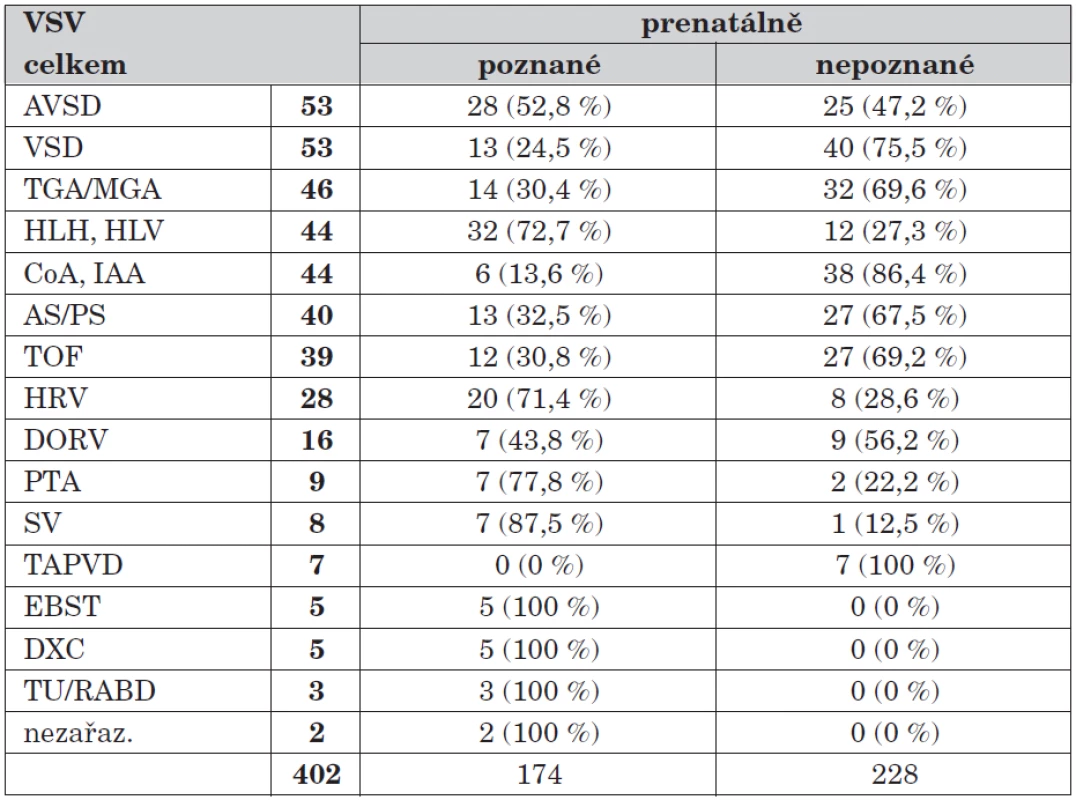
Zkratky: AVSD – defekt atriovetrikulárního septa VSD – defekt komorového septa TGA/MGA – transpozice/ malpozice velkých arterií HLH – syndrom hypoplazie levého srdce, HLV – hypoplastická levá komora COA – koarktace aorty, IAA – interrupce aortálního oblouku AS – stenóza aorty, PS – stenóza plicnice TOF – Fallotova tetralogie HRV – hypoplazie pravé komory (trikuspidální atrézie, pulmonální atrézie) DORV – dvojvýtoková pravá komora PTA – perzistující arteriální trunkus SV – společná komora TAPVD – totální anomální návrat plicních žil EBST – Ebsteinova anomálie trojcípé chlopně DXC – dextrokardie bez dalších anomálií TU/RABD – tumor/rabdomyom Diskuse
Systém prenatální a postnatální péče umožňuje v Moravskoslezském kraji dlouhodobé sledování výskytu vrozených srdečních vad. Celkový výskyt VSV se v čase nemění, mírný nárůst ve sledovaných letech je pravděpodobně způsoben zlepšením sběru dat a pečlivým provedením autopsie při ukončení gravidity. Incidence významných VSV (operovaných do roku věku) je za uplynulé desetileté období 3,65/1000 porodů [9, 10, 11]. Nejčastějšími významnými vadami jsou defekt atrioventrikulárního septa a defekt komorového septa [12].
Prenatální screening VSV se stále rozvíjí, průměrný záchyt byl v roce 2008 v regionu 55 %. Nejlepší výsledky jsou v rajonních gynekologických ambulancích stále při vyšetření základní čtyřdutinové projekce, nedostatečné je hodnocení patologií velkých cév a tyto nepoznané vady přinášejí významné poporodní komplikace a mohou zhoršit celkovou prognózu dítěte.
Podstatnou částí prenatální péče je celkové došetření gravidity a plánování porodu patologického novorozence. Při prenatálním vyšetření uvádí 15 % rodin určitý rizikový faktor, který by mohl znamenat vyšší riziko vzniku srdeční vady [13, 14, 15]. Na velkém souboru vyšetřených těhotných žen se ukazuje, že při vzniku VSV věk nehraje významnou roli.
Odpovídají tomu i poslední poznatky genetiků a stále se snižující množství indikací pro vyšetření plodové vody i u žen nad 35 let věku. Tento trend považujeme za oprávněný při správném vedení prenatální péče [16, 17]. U ostatních rizikových faktorů se významnost objevuje a fetální echokardiografie je u rizikových rodin plně indikována. Zdůrazňujeme vysoký výskyt VSV ve skupině umělého oplodnění, tato těhotenství by vždy měla být vyšetřena specialistou. Přes výše uvedené je nutno trvat na co nejlepší organizaci plošného screeningu vrozených srdečních vad, etiologie VSV zůstává multifaktoriální.
Velkou pozornost věnujeme matkám s pozitivní revmatologickou anamnézou pro možnost vývoje kongenitálního atrioventrikulárního bloku s odhadovaným výskytem 1 : 20 000 živě narozených [18]. Riziko vývoje onemocnění plodu u první gravidity sérologicky pozitivních matek je 1–7,5 %, riziko opakování při již patologickém předchozím těhotenství se zvyšuje na 16–20 % [19, 20]. Ovlivnění kortikoidy nebo beta-mimetiky je možné, v jednotlivých studiích se postupy mírně liší a nasazení terapie nemusí být jednoduché [21, 22].
Při zkoumání celkových postižení plodů se VSV vyskytla ve 22 %, z tohoto počtu ve dvou třetinách jako izolovaná VSV, v jedné třetině případů jako kombinovaná morfologická a/nebo genetická patologie spojená se srdeční vadou. Pouze chromozomální patologie se v souboru VSV vyskytla ve 13,2 %. Na vztahu Downova syndromu a zjištěných vad je pravděpodobně vidět nedostatek při vedení autopsií a hodnocení sekčních nálezů, v nižších týdnech gravidity je hodnocení atrioventrikulárních chlopní velmi obtížné a výše uvedené údaje pravděpodobně neodpovídají skutečnosti. Při prenatálním nálezu defektu atrioventrikulárního septa je, při souhlasu partnerů, vyšetření karyotypu plně indikováno (40 % s chromozomální aberací).
Závěry
Srdeční vada se vyskytuje většinou jako izolované postižení.
Většina významných vad je prenatálně poznatelná a plošný screening fetální echokardiografií je nezbytný. Patologickou graviditu je nutno správně došetřit a připravit porod novorozence na adekvátním pracovišti.
Jako rizikový faktor pro vznik vrozené srdeční vady nebyl prokázán věk, u ostatních rizikových anamnéz je vyšetření na specializovaném pracovišti indikováno.
Práce je podporována Grantem statutárního města Ostrava.
Došlo: 3. 6. 2010
Přijato: 3. 8. 2010
MUDr. Jan Pavlíček
Ambulance dětské a prenatální kardiologie
Dětské oddělení
Městská nemocnice Ostrava-Fifejdy
Nemocniční 20
728 80 Ostrava
e-mail: honza.pavli@seznam.cz
Sources
1. Pavlíček J, Gruszka T. Výskyt vrozených srdečních vad a jejich prenatální detekce v Moravskoslezském kraji. Čes.-slov. Pediat. 2007; 62(4): 196–203.
2. Smrcek JM, Berg Ch, Geipel A, et al. Early fetal echocardiography. J. Ultrasound Med. 2006; 25 : 173–182.
3. Smrcek JM, Berg Ch, Geipel A, et al. Detection rate of early fetal echocardiography and in utero development of congenital heart defects. J. Ultrasound Med. 2006; 25 : 187–196.
4. Homola J, Satrapa V. Transvaginální echokardiografie v časné diagnostice vrozených srdečních vad plodu. Čes.-slov. Pediat. 1993; 48(12): 711–713.
5. Marek J. Pediatrická a prenatální echokardiografie. Praha: Triton, 2003 : 51–77.
6. Škovránek J, Marek J, Povýšilová V. Prenatální kardiologie. Čes.-slov. Pediat. 1997; 52(6): 332–338.
7. Homola J, Karamanov S, Satrapa V, et al. Chromozomální aberace u plodů s prenatálně diagnostikovanou vrozenou srdeční vadou. Čes.-slov. Pediat. 2003; 58(4): 183–186.
8. Chaloupecký V, et al. Dětská kardiologie. Praha: Galén, 2006 : 67–69.
9. Hoffman JIE, Kaplan S. The incidence of congenital heart disease. J. Am. Coll. Cardiol. 2002; 39 : 1890–1900.
10. Stoll C, Alembik Y, Roth MP, et al. Risk factors in congenital heart disease. Eur. J. Epidemiol. 1989; 5(3): 382–391.
11. Kidd SA, Lancaster PA, McCredie RM. The incidence of congenital heart defects in the first year of life. J. Paediatr. Child Health 1993; 29(5): 344–349.
12. Šamánek M, Slavík Z, Zbořilová B, et al. Prevalence, treatment, and outcome of heart disease in live-born children: A prospective analysis od 91,823 live born children. Pediat. Cardiol. 1989; 10(4): 205–211.
13. Whittemore R, Wells JA, Castellsague X. A second-generation study of 427 probands with congenital heart defects and their 837 children. J. Am. Coll. Cardiol. 1994; 23 : 1459–1467.
14. Thangaroopan M, Wald RM, Silversides CK, et al. Incremental diagnostic yield of pediatric cardiac assessment after fetal echocardiography in the offspring of women with congenital heart disease: A prospective study. Pediatrics 2008; 121(3): 660–665.
15. Gill HK, Splitt M, Sharland GK, et al. Patterns of recurrence of congenital heart disease. J. Am. Coll. Cardiol. 2003; 42 : 923–929.
16. Khoshnood B, De Vigan C, Vodovar V, et al. Trends in prenatal diagnosis, pregnancy termination, and perinatal mortality od newborns with congenital heart disease in France, 1983–2000: A population-based evaluation. Pediatrics 2005; 115(1): 95–101.
17. Gregor V, Šípek A, Horáček J. Prenatální diagnostika a její úspěšnost v České republice. Prakt. Lék. 2007; 88(4): 228–233.
18. Eronen M, Siren MK, Ekblad H, et al. Short - and long-term outcome of children with congenital complete heart block diagnosed in utero or as a newborn. Pediatrics 2000; 106(1): 86–91.
19. Costedoat-Chalumeau N, Amoura Z, Le Thi Hong D, et al. Question about dexamethasone use for the preventive of anti-SSA related congenital heart block. Ann. Rheum. Dis. 2003; 62(10): 1010–1012.
20. Yang CH, Chen JY, Lee SC, et al. Successful preventive treatment of congenital heart block during pregnancy in a women with systemic lupus erythematosus and anti-Sjogren´s syndrome A/RO antibody. J. Microbiol. Immunol. Infect. 2005; 38 : 365–369.
21. Jaeggi ET, Fouron JD, Silverman ED, et al. Transplacental fetal treatment improves the outcome of prenatally diagnosed complete atrioventricular block without structural heart disease. Circulation 2004; 110 : 1542–1548.
22. McElhinney DB, Tworetzky W, Lock JE. Current status of fetal cardiac intervention. Circulation 2010; 121 : 1256–1263.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2010 Issue 11-
All articles in this issue
- Prenatální kardiologie v České republice
- Vrozené srdeční vady a jejich rizikové faktory
- Současné trendy v léčbě invaginací u dětí
- Imunoglukan P4H® v prevencii recidivujúcich infekcií dýchacích ciest v detskom veku
-
Hemolyticko-uremický syndrom – nejčastější příčina akutního renálního selhání u dětí
Komplexnost patofyziologie a nové možnosti diagnostiky a terapie atypických forem - Projekt screeningu a krátké intervence v ordinaci praktického lékaře pro děti a dorost, vedoucí k snížení zneužívání návykových látek v adolescenci
- Henochova-Schönleinova purpura – diagnostika a léčba z pohledu současných poznatků
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Henochova-Schönleinova purpura – diagnostika a léčba z pohledu současných poznatků
-
Hemolyticko-uremický syndrom – nejčastější příčina akutního renálního selhání u dětí
Komplexnost patofyziologie a nové možnosti diagnostiky a terapie atypických forem - Současné trendy v léčbě invaginací u dětí
- Imunoglukan P4H® v prevencii recidivujúcich infekcií dýchacích ciest v detskom veku
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

