-
Medical journals
- Career
Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) ve Fakultní nemocnici Olomouc v roce 2022
Authors: M. Ľubušký 1; V. Durdová 1; T. Kratochvílová 1; M. Maděrková Tozzi 1; K. Campsie 1; A. Šinská 1; E. Hostinská 1; M. Studničková 1; R. Černohouzová 1; M. Knápek 2; Z. Kabátek 3; M. Jankůj 3; L. Dušek 4; Jitka Jírová 4; Radovan Pilka 1
Authors‘ workplace: Porodnicko-gynekologická klinika LF UP a FN Olomouc 1; Ekonomický úsek, FN Olomouc 2; VZP ČR, Praha 3; ÚZIS ČR, Praha 4
Published in: Ceska Gynekol 2023; 88(4): 242-252
Category: Original Article
doi: https://doi.org/10.48095/cccg2023242Overview
Cíl: Cílem studie byla analýza výsledků provádění nové zdravotní služby Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu), poskytované v rámci ambulantní zdravotní péče ve Fakultní nemocnici Olomouc (FNOL). Soubor a metodika: Prospektivní kohortová studie. V období od 1. 1. 2022 do 31. 12. 2022 porodilo ve FNOL celkem 2 271 žen a u 2 010 z nich bylo provedeno Zaevidování těhotné ženy do porodnice. Při Zaevidování těhotné ženy do porodnice byla provedena identifikace definovaných konkrétních rizik a stanovena strategie ukončení těhotenství. Výsledky: Zdravotní služba byla provedena u 88,5 % rodiček (2 010 z 2 271). Věk rodiček byl 15–56 let (průměr 31,3 let; medián 31 let), index tělesné hmotnosti byl 13,4–53,1 kg/m2 (průměr 24,6 kg/m2; medián 23,2 kg/m2). U 43,6 % z nich (877 z 2 010) se jednalo o Těhotenství s nízký rizikem a u 56,4 % (1 133 z 2 010) o Těhotenství s definovaným konkrétním rizikem. Nejčastěji identifikovaná rizika byla následující: RhD negativní krevní skupina (18,4 %), diabetes mellitus (13,9 %), císařský řez v anamnéze (12,0 %), hypertenzní onemocnění (6,5 %), malý plod/růstová restrikce plodu (6,3 %), riziko rozvoje hemolytické nemoci plodu a novorozence (2,5 %), těhotenství vícečetné (1,6 %), vrozená vada plodu (1,3 %) a poruchy placentace (0,5 %). U 63,4 % z nich (1 275 z 2 010) byla stanovena strategie ukončení těhotenství spontánním vaginálním porodem, u 18,0 % (361 z 2 010) preindukcí/indukcí vaginálního porodu a u 14,2 % (285 z 2 010) císařským řezem. U 4,4 % (89 z 2 010) zdravotní služba nebyla provedena správně, protože nebyla stanovena žádná strategie. Závěr: Implementace nové zdravotní služby umožní nahradit aktivitu (častější návštěvy v prenatální poradně a screeningové provádění antepartálního fetálního kardiotokogramu) efektivitou (identifikace rizika, stanovení optimální strategie ambulantní předporodní péče a načasování a způsob vedení porodu), a tím dojde k poskytnutí zdravotní péče lépe a bezpečněji (hledisko medicínské, organizační, legislativní a ekonomické).
Klíčová slova:
těhotná žena – zaevidování do porodnice – definovaná konkrétní rizika – strategie ukončení těhotenství – konečný způsob porodu
Úvod
V rámci organizace Komplexní péče o těhotnou ženu v souvislosti se zavedením agregovaných plateb za ambulantní péči o těhotné v odbornosti 603 (gynekologie a porodnictví) byla nastavena registrujícímu poskytovateli agregovaná platba za zdravotní služby poskytované formou ambulantní péče těhotným pojištěnkám v rámci Dispenzární prenatální péče až do 41. týdne těhotenství (tj. 40+6 gestačního stáří).
Současně by mělo být v rámci ambulantní prenatální péče provedeno v porodnici Zaevidování těhotné ženy do porodnice, optimálně ve 36.–37. týdnu (tj. 36+0 až 37+6 gestačního stáří), zhodnocení rizika a stanovení strategie ukončení těhotenství (Zaevidování těhotné ženy do porodnice a následná předporodní ambulantní péče v porodnici). Nejedná se však o předání těhotné ženy do porodnice, těhotná pojištěnka je i nadále v ambulantní péči u registrujícího gynekologa, který je povinen poskytovat Dispenzární prenatální péči dle agregované platby stanovené za III. trimestr těhotenství.
Zaevidování těhotné ženy do porodnice a následná předporodní ambulantní péče v porodnici v rámci ambulantní péče by měla být hrazena agregovanou platbou. Registrující gynekolog odesílá optimálně ve 36.–37. týdnu těhotenství (tj. 36+0 až 37+6 gestačního stáří) těhotnou ženu do příslušné porodnice.
Parametry zdravotní služby
• seznámení těhotné ženy s prostředím porodnice a poskytnutí důležitých organizačních informací
• získání informací o průběhu prenatální péče
• zařazení těhotné do některé z následujících skupin
• Těhotné s nízkým rizikem (low-risk pregnancy)
• Těhotné s definovaným konkrétním rizikem (Risk pregnancy)
• stanovení strategie ukončení těhotenství
• spontánní vaginální porod
• preindukce/indukce vaginálního porodu
• císařský řez
Cílem studie byla analýza výsledků provádění nové zdravotní služby Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) poskytované v rámci ambulantní zdravotní péče ve Fakultní nemocnici Olomouc (FNOL).
Materiál a metodika
Prospektivní kohortová studie. V období od 1. 1. 2022 do 31. 12. 2022 porodilo ve FNOL celkem 2 271 žen a u 2 010 z nich bylo provedeno Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu).
Při Zaevidování těhotné ženy do porodnice byla provedena identifikace definovaných konkrétních rizik a stanovena strategie ukončení těhotenství.
Následně byla provedena analýza informací/dat o rizicích identifikovaných u rodiček při přijetí k porodu a o konečném způsobu porodu (o konečném průběhu ukončení těhotenství), které byly odeslány/hlášeny do Národního zdravotnického informačního systému (NZIS).
Výsledky
Zdravotní služba byla provedena u 88,5 % rodiček (2 010 z 2 271) (tab. 1, graf 1).
Table 1. Zaevidování těhotné ženy do porodnice, identifikace rizik, stanovení strategie ukončení těhotenství, konečný způsob porodu. Definovaná konkrétní rizika identifikovaná při Zaevidování těhotné ženy do porodnice (n = 2 010) a při přijetí rodičky k porodu (n = 2 271). Stanovená strategie ukončení těhotenství při Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) a konečný způsob porodu (konečný průběh ukončení těhotenství).
Tab. 1. Registration of a pregnant woman in the maternity hospital, identification of risks, determination of the strategy for pregnancy termination, final method of delivery. Defined specific risks identified during Registration of a pregnant woman in the maternity hospital (N = 2,010) and during admission of the mother to give birth (N = 2,271). Determined pregnancy termination strategy during the Registration of pregnant women in the maternity hospital (optimally at 36th–37th weeks) and final mode of delivery.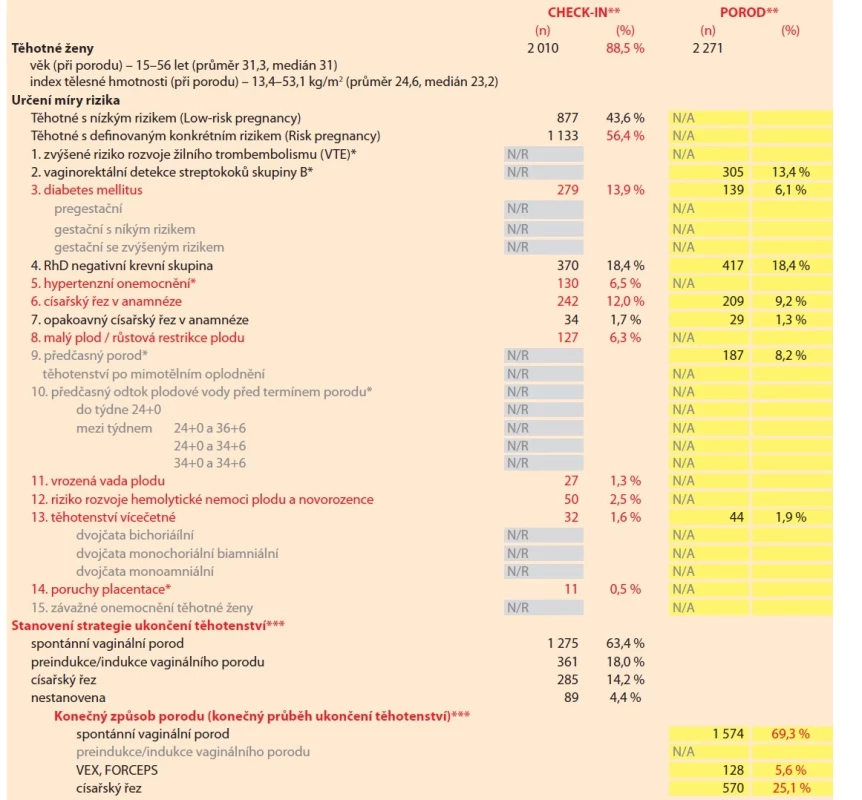
Červeně uvedená definovaná konkrétní rizika ovlivňují strategii ukončení těhotenství (načasování způsob vedení porodu).
* výskyt definovaného konkrétního rizika při Zaevidování do porodnice logicky není v souladu s výskytem při porodu.
**/*** propojení informací/dat zatím není v klinickém informačním systému FNOL k dispozici.
Šedě uvedené informace při Zaevidování do porodnice nejsou k dispozci a/nebo nebyly evidovány.
Žlutě podbarvené informace o porodu, rodičce a novorozenci jsou odesílány/hlášeny do Národního registru reprodukčního zdraví (NRRZ).
FNOL – Fakultní nemocnice Olomouc, N/A – not available, N/R – not registered, VEX – vakuumextrakce, VTE – venózní tromboembolická nemocGraph 1. Zaevidování těhotné ženy do porodnice (%). Zastoupení rodiček, u kterých byla provedena zdravotní služba Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) (2 010 z 2 271).
Graph 1. Registration of a pregnant woman in the maternity hospital (%). Share of mothers who accepted the health service Registration of pregnant women in the maternity hospital (optimally in the 36th–37th weeks) (2,010/2,271).
Věk rodiček byl 15–56 let (průměr 31,3 let; medián 31 let), index tělesné hmotnosti (BMI – body mass index) byl 13,4–53,1 kg/m2 (průměr 24,6 kg/m2; medián 23,2 kg/m2) (tab. 1, graf 2a, b).
Graph 2. a. Průměrný věk rodiček (zdroj: ÚZIS ČR – NRRZ – rodička).
Graph 2a. Average age of mothers (source: ÚZIS ČR – NRRZ – mother).
NRRZ – Národní registr reprodukčního zdraví, ÚZIS – Ústav zdravotnických informací a statistiky
Poznámka: předběžná data za rok 2022, odpovídá stavu registru k 24. 5. 2023.Graf 2b. Průměrný věk rodiček po IVF (zdroj: ÚZIS ČR – NRRZ – rodička, položka: Závažné komplikace těhotenství a porodu, gravidita).
Graph 2b. Average age of mothers after IVF (source: ÚZIS ČR – NRRZ – mother, item: Serious complications of pregnancy and childbirth, pregnancy).
IVF – in vitro fertilizace, NRRZ – Národní registr reprodukčního zdraví, ÚZIS – Ústav zdravotnických informací a statistiky
Poznámka: předběžná data za rok 2022, odpovídá stavu registru k 24. 5. 2023.U 43,6 % z nich (877 z 2 010) se jednalo o těhotenství s nízký rizikem a u 56,4 % (1 133 z 2 010) o těhotenství s definovaným konkrétním rizikem (tab. 1, graf 3).
Graph 3. Těhotné nízkým rizikem vs. Těhotné s definovaným konkrétním rizikem (%). Zastoupení těhotných žen s nízkým rizikem a Těhotných žen s definovaným konkrétním rizikem identifikovaných při Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) (n = 2 010).
Graph 3. Low-risk pregnant vs. Pregnant with defined specific risk (%). Share of pregnant women at Low-risk and Pregnant women at defined specific risk identified at Registration of a pregnant woman in the maternity hospital (optimally at 36th–37th weeks) (N = 2,010).
Nejčastěji identifikovaná rizika byla následující (tab. 1):
• RhD negativní krevní skupina (18,4 %);
• diabetes mellitus (13,9 %);
• císařský řez v anamnéze (12,0 %);
• hypertenzní onemocnění (6,5 %);
• malý plod/růstová restrikce plodu (6,3 %);
• riziko rozvoje hemolytické nemoci plodu a novorozence (2,5 %);
• vícečetné těhotenství (1,6 %);
• vrozená vada plodu (1,3 %);
• poruchy placentace (0,5 %).
Přehled vybraných nejčastějších definovaných konkrétních rizik identifikovaných při Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu), které ovlivňují strategii ukončení těhotenství (načasování, způsob vedení porodu), zobrazují tab. 1 a graf 4.
Graph 4. Identifikovaná definovaná konkrétní rizika u těhotných žen (%). Přehled vybraných nejčastějších definovaných konkrétních rizik identifikovaných při Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) (n = 2 010), které ovlivňují strategii ukončení těhotenství (načasování, způsob vedení porodu).
Graph 4. Identified defined specific risks for pregnant women (%). An overview of the selected most frequent defined specific risks identified during the Registration of a pregnant woman in the maternity hospital (optimally in the 36th–37th weeks) (N = 2,010), which influence the strategy of pregnancy termination (timing, mode of delivery).
U 63,4 % z nich (1 275 z 2 010) byla stanovena strategie ukončení těhotenství spontánním vaginálním porodem, u 18,0 % (361 z 2 010) preindukcí/indukcí vaginálního porodu a u 14,2 % (285 z 2 010) císařským řezem. U 4,4 % (89 z 2 010) zdravotní služba nebyla provedena správně, protože nebyla stanovena žádná strategie (tab. 1, graf 5).
Graph 5. Stanovené strategie ukončení těhotenství (%). Přehled strategií ukončení těhotenství stanovených při Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) (n = 2 010).
Graph 5. Determined pregnancy termination strategies (%). Overview of pregnancy termination strategies determined during Registering a pregnant woman to the maternity hospital (optimally at 36th–37th weeks) (N = 2,010).
Vývoj zastoupení těhotných žen bez stanovené strategie při Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) zobrazuje graf 6.
Graph 6. Těhotné ženy bez stanovené strategie (%). Vývoj zastoupení těhotných žen bez stanovené strategie (n = 89) při Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) (n = 2010) v jednotlivých čtvrtletích – první (56 z 517), druhé (14 z 529), třetí (14/529) a čtvrté (4 z 436).
Graph 6. Pregnant women without a defined strategy (%). Development of the representation of pregnant women without a defined strategy (N = 89) during Registration of a pregnant woman in the maternity hospital (optimally in the 36th–37th weeks) (N = 2,010) in individual quarters – first (56/517), second (15 z 528), third (14/529) and fourth (4/436).
Rizika identifikovaná u rodiček při přijetí k porodu zobrazuje tab. 1.
Konečný způsob porodu (konečný průběh ukončení těhotenství) zobrazují tab. 1 a graf 7.
Graph 7. Způsob porodu (%). Přehled způsobů porodu (n = 2 271).
Graph 7. Mode of delivery (%). Overview of modes of delivery (N = 2,271).
VEX – vakuumextrakce Diskuze
Relevantní instituce vytvářející legislativní a regulatorní prostředí
The World Health Organization (WHO) a The International Federation of Gynecology and Obstetrics (FIGO) publikovaly v roce 2015 a 2016 doporučení, která řeší problematiku organizace prenatální péče o těhotnou ženu, pod názvem „FIGO consensus guidelines on intrapartum fetal monitoring“ (2015) [1] a následně „WHO recommendations on antenatal care for a positive pregnancy experience“ (2016) [2].
V současné době neexistují důkazy o efektivitě screeningového provádění antepartálního fetálního kardiotokogramu ke zjišťování stavu plodu a neexistuje ani jednotný metodický postup pro jeho hodnocení/interpretaci. Proto antepartální fetální kardiotokogram již není obligatorní součástí dispenzární péče v těhotenství [1–3].
Rovněž je doporučen jiný počet a časování návštěv v prenatální poradně;
těhotná by měla být zařazena do některé z následujících skupin:
• Těhotné s nízkým rizikem (Low-risk pregnancy),
• Těhotné s definovaným konkrétním rizikem (Risk pregnancy);
těhotenství by mělo být ukončeno nejpozději v 41. týdnu (41+0 až 41+6) [1-3].
Česká gynekologická a porodnická společnost (ČGPS) České lékařské společnosti Jana Evangelisty Purkyně (ČLS JEP) upravila i své doporučené postupy (platnost od roku 2021) [4]. Ve spolupráci s poskytovateli a plátci zdravotní péče byla stanovena metodika pro poskytování a mechanizmus úhrady nové zdravotní služby Zaevidování těhotné ženy do porodnice (optimálně v 36.–37. týdnu) (platnost od roku 2022) [3,5–16]. Ve spolupráci s Národním zdravotním informačním systémem (NZIS) [17], jehož správou je pověřen Ústav zdravotních informací a statistiky (ÚZIS), byla připravena nová metodika odesílání/hlášení informací/dat do Národního registru reprodukčního zdraví (NRRZ) [18]:
• modul POTRATY (platnost o roku 2023) [19];
• modul RODIČKA;
• modul NOVOROZENEC (platnost od roku 2024) [20].
ČGPS ČLS JEP schválila a publikovala celkem 40 aktuálně platných doporučených postupů, které řeší problematiku organizace komplexní péče o těhotnou ženu (tab. 2).
Table 2. Aktuálně platné doporučené postupy ČGPS ČLS JEP, které řeší problematiku organizace komplexní péče o těhotnou ženu [3]. Červeně uvedené byly již publikovány v novém elektronickém formátu PDF a jsou k dispozici volně ke stažení na webových stránkách odborné společnosti (www.cgps.cz). Červeně tučně uvedené řeší problematiku Dispenzární prenatální péče, ostatní řeší problematiku Prenatální péče a vedení porodu převážně u rizikových těhotných.
Tab. 2. Current guidelines of the Czech Society for Gynecology and Obstetrics of J. E. Purkyně Czech Medical Society, which solve the issue of the organization complex care of a pregnant woman [3]. Those listed in red have already been published in the new electronic PDF format and are available for free download on the professional company's website (www.cgps.cz). The ones in red bold deal with the issue of Dispensary prenatal care, the others deal with the issue of Prenatal care and management of childbirth mainly of pregnant women.![Aktuálně platné doporučené postupy ČGPS ČLS JEP, které řeší problematiku organizace komplexní péče o těhotnou
ženu [3]. Červeně uvedené byly již publikovány v novém elektronickém formátu PDF a jsou k dispozici volně ke
stažení na webových stránkách odborné společnosti (www.cgps.cz). Červeně tučně uvedené řeší problematiku Dispenzární
prenatální péče, ostatní řeší problematiku Prenatální péče a vedení porodu převážně u rizikových těhotných.<br>
Tab. 2. Current guidelines of the Czech Society for Gynecology and Obstetrics of J. E. Purkyně Czech Medical Society, which
solve the issue of the organization complex care of a pregnant woman [3]. Those listed in red have already been published in
the new electronic PDF format and are available for free download on the professional company's website (www.cgps.cz). The
ones in red bold deal with the issue of Dispensary prenatal care, the others deal with the issue of Prenatal care and management
of childbirth mainly of pregnant women.](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/a166fe5bd3982e9166967bf56ad928de.jpg)
ČGPS – Česká gynekologicko-porodnická společnost, ČLS JEP – Česká lékařská společnost J. E. Purkyně Problematiku Dispenzární prenatální péče řeší jen tři z nich:
• č. 1/2021 Sb., Zásady dispenzární péče v těhotenství;
• č. 1/2022 Sb., Pravidelná ultrazvuková vyšetření v průběhu prenatální péče;
• č. 4/2019 Sb., Podrobné hodnocení morfologie plodu při ultrazvukovém vyšetření ve 20.–22. týdnu těhotenství.
Vzájemně se komplementárně doplňují a materiál je konsenzuálním stanoviskem sekcí ČGPS ČLS JEP:
• Sekce perinatologie a fetomaternální medicíny (SPFM);
• Sekce ultrazvukové diagnostiky (SUD);
• Sekce ambulantních gynekologů (SAG).
Zbývajících 37 doporučených postupů řeší problematiku Prenatální péče a vedení porodu převážně u rizikových těhotných nad rámec dispenzární prenatální péče.
Těhotenství s definovaným konkrétním rizikem a klinické protokoly pro management jednotlivých těhotenství doporučené ČGPS ČLS JEP přehledně zobrazuje tab. 3.
Table 3. Těhotenství s definovaným konkrétním rizikem (Rsk pregnancy) – seřazeno sestupně od nejčastějších rizik [3].
U jednotlivých rizik je uveden doporučený postup ČGPS ČLS JEP, který řeší problematiku Prenatální péče a vedení porodu nad rámec Dispenzární prenatální péče – Klinický protokol pro management těhotenství.
Tab. 3. Pregnancy with a defined specific risk (risk pregnancy) – ranked in descending order of the most frequent risks [3].
For individual risks, the recommended procedure of the Czech Society for Gynecology and Obstetrics of J. E. Purkyně Czech Medical Society is given, and addresses the issue of Prenatal care and birth management beyond the framework of Dispensary prenatal care – Clinical protocol for pregnancy management.![Těhotenství s definovaným konkrétním rizikem (Rsk pregnancy) – seřazeno sestupně od nejčastějších rizik [3].<br>
U jednotlivých rizik je uveden doporučený postup ČGPS ČLS JEP, který řeší problematiku Prenatální péče a vedení porodu
nad rámec Dispenzární prenatální péče – Klinický protokol pro management těhotenství.<br>
Tab. 3. Pregnancy with a defined specific risk (risk pregnancy) – ranked in descending order of the most frequent risks [3].<br>
For individual risks, the recommended procedure of the Czech Society for Gynecology and Obstetrics of J. E. Purkyně Czech
Medical Society is given, and addresses the issue of Prenatal care and birth management beyond the framework of Dispensary
prenatal care – Clinical protocol for pregnancy management.](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/d115cd37ea23c6a028d637948f660b3a.jpg)
ČGPS – Česká gynekologicko–porodnická společnost, ČLS JEP – Česká lékařská společnost J. E. Purkyně, GBS – streptokok skupiny B, VTE – venózní tromboembolická nemoc Relevantní informace/data o incidenci/prevalenci nejčastějších definovaných rizik u těhotných žen v NRRZ v současné době nejsou k dispozici, ale pokud by se podařilo úspěšně implementovat nově připravenou metodiku (NZIS/ÚZIS) odesílání/hlášení informací/dat do NRRZ, bylo by možné provádět analýzu definovaných parametrů nebo dle potřeby i cílené parametrické dotazy.
Fakultní nemocnice Olomouc
V souladu s doporučením odborných společností bylo ve FNOL ukončeno screeningové provádění antepartálního fetálního kardiotokogramu od ledna roku 2020 [21], od ledna roku 2021 byla zahájena implementace nové zdravotní služby Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) [3] a od ledna 2022 je prováděn i controlling, průběžné hodnocení a event. úprava metodiky pro stanovení strategie ukončení těhotenství.
Je třeba vzít v úvahu i skutečnost, že vyšší věk a vyšší BMI rodiček a častější těhotenství po mimotělním oplodnění nepříznivě ovlivňují výskyt definovaných konkrétních rizik v těhotenství a při porodu (tab. 1, graf 2a, b).
Správná identifikace rizik již při Zaevidování těhotné ženy do porodnice umožní nejen správně stanovit strategii ukončení těhotenství, ale při vlastním přijetí rodičky k porodu, obzvláště v úseku jen pohotovostní služby, umožní stanovit správnou strategii vedení porodu snáze, lépe a bezpečněji.
Propojení informací/dat o rizicích identifikovaných při Zaevidování těhotné ženy do porodnice a při přijetí k porodu bohužel zatím není v klinickém informačním systému FNOL k dispozici (tab. 1).
Počet případů, kdy těhotné ženy bez stanovené strategie, tzv. zdravotní služba nebyla provedena správně, tj. těhotným ženám nebyla stanovena strategie, v průběhu roku 2022 ve Fakultní nemocnici Olomouc (FNOL) významně/signifikantně poklesl a cílem každého zdravotnického zařízení by mělo být, provést vnitřní audit a takové případy zcela eliminovat (graf 6).
Propojení informací/dat o stanovené strategii ukončení těhotenství při Zaevidování těhotné ženy do porodnice a o následném konečném způsobu porodu bohužel zatím rovněž není v klinickém informačním systému FNOL k dispozici (tab. 1).
Ve spolupráci s ekonomickým úsekem FNOL a v souladu se stanovenými úhradovými mechanizmy je průběžně hodnoceno i vykazování zdravotní služby plátcům zdravotní péče (zdravotním pojišťovnám).
Informace/data, které se v klinickém informačním systému (datovém skladu) zdravotnického zařízení nenachází vůbec nebo v nesprávném formátu, nelze správně odeslat/hlásit do NRRZ (tab. 1).
Cílem každého zdravotnického zařízení (porodnice) by mělo být:
• provést zdravotní službu u co možná největšího počtu rodiček, které na konec v porodnici i porodí;
• provést zdravotní službu co možná nejlépe (správně identifikovat rizika, stanovit optimální strategii ambulantní předporodní péče a načasování a způsobu vedení porodu);
• provedenou zdravotní službu vždy správně vykázat zdravotní pojišťovně;
• v souladu s připravenou/stanovenou metodikou NZIS požadované informace/data o porodu, rodičce a novorozenci správně odeslat/hlásit do NRRZ.
Závěr
Implementace nové zdravotní služby umožní nahradit aktivitu (častější návštěvy v prenatální poradně a screeningové provádění antepartálního fetálního kardiotokogramu) efektivitou (identifikace rizika, stanovení optimální strategie ambulantní předporodní péče a načasování a způsob vedení porodu), a tím poskytovat zdravotní péči lépe a bezpečněji (hledisko medicínské, organizační, legislativní a ekonomické).
Nezbytný je controlling, průběžné hodnocení a event. úprava metodiky pro stanovení strategie ukončení těhotenství.
Pro rizika, která ovlivňují strategii ukončení těhotenství, by měl být ve zdravotnickém zařízení vypracován klinický protokol ve formě organizační normy.
V návaznosti na primárně stanovenou strategii by následně měl být hodnocen i konečný způsob porodu (konečný průběh ukončení těhotenství).
Pro zdravotnická zařízení by měl být vytvořen klinický informační systém, který by umožnil vedení kvalitní zdravotnické dokumentace v péči o těhotnou ženu, plod, rodičku a novorozence v definovatelné strukturované a databázově tříditelné podobě, kterou by uměla efektivním způsobem sdílet se všemi zainteresovanými subjekty. Následně by bylo možné na straně jedné odeslat povinná data a na straně druhé prakticky online provádět analýzu definovaných parametrů přímo ve zdravotnickém zařízení (např. v porodnici) nebo dle potřeby provádět i cílené parametrické dotazy.
ORCID autorů
M. Ľubušký 0000-0003-0551-0942
V. Durdová 0000-0002-0496-446X
T. Kratochvílová 0000-0003-4606-1960
M. Maděrková Tozzi 0000-0001-5857-9738
K. Campsie 0009-0006-1803-9706
A. Šinská 0000-0001-5584-0398
E. Hostinská 0000-0002-7635-402X
M. Studničková 0009-0004-7298-6558
L. Dušek 0000-0002-8589-4378
R. Pilka 0000-0001-8797-1894
Doručeno/Submitted: 6. 6. 2023
Přijato/Accepted: 6. 6. 2023
prof. MUDr. Marek Ľubušký, Ph.D., MHA
Centrum fetální medicíny
Porodnicko-gynekologická klinika
LF UP a FN Olomouc
Zdravotníků 248/7
779 00 Olomouc
Sources
1. FIGO (The International Federation of Gynecology and Obstetrics) consensus guidelines on intrapartum fetal monitoring. Int J Gynaecol Obstet 2015; 131 (1): 3–29.
2. WHO (The World Health Organization) recommendations on antenatal care for a positive pregnancy experience. Online [2016]. Available from: https: //www.who.int/publications/i/ item/9789241549912.
3. Ľubušký M, Kacerovský M, Pařízek A et al. Metodika organizace Komplexní péče o těhotnou ženu v České republice. Gyn Por 2021; 5 (2): 68–75.
4. ČGPS ČLS JEP. Zásady dispenzární péče v těhotenství. Doporučený postup. Sbírka doporučených postupů č. 1/2021.
5. ČR. Předpis č. 48/1997 Sb., Zákon o veřejném zdravotním pojištění a o změně a doplnění některých souvisejících zákonů, Sbírka zákonů České republiky.
6. ČR. Předpis č. 134/1998 Sb., Vyhláška, kterou se vydává seznam zdravotních výkonů s bodovými hodnotami, Sbírka zákonů České republiky.
7. ČR. Předpis č. 372/2011 Sb., Zákon o zdravotních službách a podmínkách jejich poskytování (zákon o zdravotních službách), Sbírka zákonů České republiky.
8. ČR. Předpis č. 373/2011 Sb., Zákon o specifických zdravotních službách, Sbírka zákonů České republiky.
9. ČR. Předpis č. 39/2012 Sb., Vyhláška o dispenzární péči, Sbírka zákonů České republiky.
10. ČR. Předpis č. 98/2012 Sb., Vyhláška o zdravotnické dokumentaci, Sbírka zákonů České republiky.
11. ČR. Předpis č. 116/2012 Sb., Vyhláška o předávání údajů do Národního zdravotnického informačního systému, Sbírka zákonů České republiky.
12. ČR. Předpis č. 373/2016 Sb., Vyhláška o předávání údajů do Národního zdravotnického informačního systému, Sbírka zákonů České republiky.
13. ČR. Předpis č. 254/2019 Sb., Zákon o znalcích, znaleckých kancelářích a znaleckých ústavech, Sbírka zákonů České republiky.
14. ČR. Předpis č. 505/2020 Sb., Vyhláška, kterou se stanoví seznam znaleckých odvětví jednotlivých znaleckých oborů, jiná osvědčení o odborné způsobilosti, osvědčení vydaná profesními komorami a specializační studia pro obory a odvětví, Sbírka zákonů České republiky.
15. ČR. Předpis č. 243/2021 Sb., Vyhláška, kterou se mění vyhláška č. 134/1998 Sb., kterou se vydává seznam zdravotních výkonů s bodovými hodnotami, ve znění pozdějších předpisů, Sbírka zákonů České republiky.
16. ČR. Předpis č. 396/2021 Sb., Vyhláška o stanovení hodnot bodu, výše úhrad hrazených služeb a regulačních omezení pro rok 2022, ve znění pozdějších předpisů, Sbírka zákonů České republiky.
17. NZIS – Národní zdravotnický informační systém. online [2023]. Dostupné z: https: //www.uzis.cz/index.php?pg=nzis.
18. NRRZ – Národní registr reprodukčního zdraví. online [2023]. Dostupné z: https: //www.uzis.cz/index.php?pg=registry-sber-dat—narodni-zdravotni-registry--narodni-registr-reprodukcniho-zdravi.
19. NRRZ-VV – Modul rodiček. online [2023]. Dostupné z: https: //www.uzis.cz/index.php?pg= registry-sber-dat—narodni-zdravotni-registry--narodni-registr-reprodukcniho-zdravi--modul--rodicek.
20. NRRZ-VV – Modul novorozenců. online [2023]. Dostupné z: https: //www.uzis.cz/index.php?pg=registry-sber-dat—narodni-zdravotni-registry--narodni-registr-reprodukcniho-zdravi--modul-novorozencu.
21. Ľubušký M, Dzvinčuk P, Hostinská E et al. Organizace komplexní péče o těhotnou ženu v olomoukém regionu. Gynekolog 2020; 29 (2): 78–81.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2023 Issue 4-
All articles in this issue
- Editorial
- Zaevidování těhotné ženy do porodnice (optimálně ve 36.–37. týdnu) ve Fakultní nemocnici Olomouc v roce 2022
- Závažná materská morbidita vyžadujúca transport rodičiek na jednotky intenzívnej starostlivosti v Slovenskej republike – 9-ročná populačná štúdia
- Diastáza priameho brušného svalu a stresová inkontinencia moču u žien po pôrode
- Bilaterální tubární ektopická gravidita po spontánní koncepci
- Účinnost vakcinace proti lidskému papilomaviru v prevenci recidivy těžké cervikální léze
- Léčebné přístupy u recidiv karcinomu endometria
- Folitropin delta – zkušenosti z klinické praxe
- Vplyv drenáže pupočníka po spontánnom pôrode na tretiu dobu pôrodnú
- Respirační potíže u donošených novorozenců, které parametry souvisí s délkou hospitalizace?
- Využití sérových hladin mědi a zinku při diagnostickém hodnocení endometriomu a epiteliálního karcinomu vaječníků
- Čistý děložní lipom – paradoxní vzácnost
- Inverze dělohy – některé postupy k prevenci reinverze
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Účinnost vakcinace proti lidskému papilomaviru v prevenci recidivy těžké cervikální léze
- Léčebné přístupy u recidiv karcinomu endometria
- Diastáza priameho brušného svalu a stresová inkontinencia moču u žien po pôrode
- Vplyv drenáže pupočníka po spontánnom pôrode na tretiu dobu pôrodnú
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

