-
Medical journals
- Career
Spontánní porod po dvou císařských řezech a jeho možné komplikace – kazuistika
Authors: P. Šašková; Tomáš Fait; Z. Žižka
Authors‘ workplace: Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. A. Martan, DrSc.
Published in: Ceska Gynekol 2016; 81(3): 212-217
Overview
Cíl studie:
Poukázat na zvýšené riziko děložní dehiscence/ruptury u žen s jizvou na děloze při vaginálně vedeném porodu.Typ práce:
Kazuistika.Název a sídlo pracoviště:
Gynekologicko-porodnická klinika 1. LF UK a VFN Praha.Vlastní pozorování:
Na případu 36leté tercipary s anamnézou dvou císařských řezů, která vědomě zvolila spontánní vedení porodu, ukazujeme riziko dehiscence dolního děložního segmentu.Závěr:
Jizvy na děloze jsou rizikovým faktorem pro děložní dehiscenci i rupturu. Za jejich vyšší výskyt na děloze je v současnosti zodpovědná narůstající incidence císařských řezů. Část žen s touto anamnézou chce i přes vyšší riziko rodit spontánně. Kazuistikou ženy s anamnézou dvou císařských řezů ilustrujeme zvýšené riziko dehiscence děložní stěny a její úspěšnou konzervativní terapii.Klíčová slova:
děložní ruptura, děložní dehiscence, jizva na děloze, spontánní porod, císařský řez, těhotenstvíÚVOD
V posledních letech pozorujeme narůstající incidenci císařských řezů a s tím spojený narůstající počet žen s jizvami na děloze [1, 26, 29]. Jizva na děloze je hlavním rizikovým faktorem děložní ruptury. Ta může následně vést k život ohrožujícímu krvácení matky s rozvojem hemoragického šoku, k hysterektomii, k hypoxii plodu a následně k hypoxicko-ischemické encefalopatii až ke smrti plodu [13]. Elektivní opakované císařské řezy jsou jednou z hlavních příčin vzestupu císařských řezů spolu s tísní plodu, cervikokorporální dystokii a polohou koncem pánevním [27]. Nejčastějšími indikacemi k elektivnímu císařskému řezu jsou již zmíněný císařský řez v anamnéze, operace na žádost pacientky, poloha koncem pánevním či mnohočetné těhotenství [6, 27].
V literatuře se ve spojitosti s jizvou na děloze můžeme potkat se dvěma termíny, a to jsou děložní ruptura a dehiscence.
O symptomatické neboli kompletní děložní ruptuře mluvíme v případě, kdy je děložní stěna kompletně přerušena v celé své tloušťce, a dochází tak k výhřezu plodových obalů a případně fetálních částí [19]. Dehiscence se popisuje jako ztenčení děložní stěny nebo její přerušení, které však není v celé její tloušťce, narušena je jen svalová vrstva a seróza zůstává intaktní [7, 9]. Dehiscence bývá obvykle asymptomatická [9, 13].
Ruptura dělohy se může objevit jak v graviditě, tak v průběhu porodu, ale také po porodu. Rizikovým faktorem děložní ruptury v graviditě je císařský řez v anamnéze, méně často se uvádí předchozí myomektomie. U prvorodiček se v graviditě děložní ruptura ojediněle popisuje u žen s Ehlerovým-Danlosovým syndromem či při chronickém užívaní steroidů [5]. V průběhu porodu je hlavním rizikovým faktorem ruptury anamnéza císařského řezu, multiparita, malprezentace plodu, prostaglandiny nebo oxytocinem indukované porody a instrumentální porody. Po porodu bývá vyšší riziko děložní ruptury při manuální lýze placenty nebo manipulaci s dělohou při užití nitroděložního balonku u peripartálního život ohrožujícího krvácení.
VLASTNÍ POZOROVÁNÍ
Rodička ve věku 36 let, tercigravida/sekundipara, 39. týden těhotenství. V rodinné anamnéze hypertenze u matky a diabetes mellitus na dietě u partnera. Osobní anamnéza nevýznamná. V gynekologické anamnéze jsou dva císařské řezy, první v roce 2010 pro konec pánevní a hrozící hypoxii plodu, druhý v roce 2012 pro konec pánevní. Předchozí gravidita byla ukončena před třemi lety. Obě děti jsou zdravé, šestinedělí bez komplikací.
Rodička přichází pro pravidelnou děložní činnost. Nynější gravidita fyziologická. Ultrazvukové vyšetření, které je v době příjmu dva dny staré, popisuje dolní děložní segment (DDS) bez zjevného defektu. Při příjmu je žena zcela bez obtíží s pokročilým vaginálním nálezem.
Již v průběhu gravidity byl ze strany těhotné preferován vaginální porod. V těhotenské poradně byla žena informována o všech komplikacích, které by mohly nastat jak ze strany matky, tak ze strany plodu v případě děložní ruptury při vaginálně vedeném porodu po dvou císařských řezech. Těhotná si ale nadále přeje rodit vaginální cestou.
U příjmu jsou jí opět vysvětlena rizika, ale žena si i přes nesouhlas lékaře nadále přeje rodit per vias naturales, podepisuje negativní revers. Rodička po příjmu absolvuje přípravu, po které je provedena dirupce vaku blan s odtokem čiré plodové vody. Vzhledem ke stagnaci vaginálního nálezu se zavádějí spazmolytika ve formě rektálních čípků (Spasmopan supp.). Hodinu poté se nález pořád nemění a přistupuje se k aplikaci infuze 500 ml fyziologického roztoku s 2 IU Oxytocinu rychlostí 20 gtt/min. Pro bolestivé kontrakce je následně aplikovaná epidurální analgezie. Po celou dobu porodu rodička neudává bolestivost v místě jizvy.
Žena porodila kolem páté hodiny ranní, přibližně sedm hodin od přijetí. Narodil se hoch 3140 g/49 cm, Apgar skóre 9-10-10, abnormální rotace záhlavím, krevní ztráta 250 ml.
Ihned po porodu placenty je s využitím epidurální analgezie za prevence vzduchové embolie provedena digitální revize DDS s nálezem hmatné centrální dehiscence o velikosti asi tři centimetry kryté plikou močového měchýře. Po porodu se aplikuje Unasyn 1,5 g intravenózně à 8 hod, celkově 3 dávky. Ultrazvuková kontrola 30 minut po porodu: dutina děložní úzká štěrbina, okolí dělohy a podjaterní krajina bez volné tekutiny.
Dvě hodiny po porodu je šestinedělka zcela bez obtíží. Ultrazvuková kontrola: dutina děložní s lochii do 18 mm, močový měchýř plný, patrná nerovnost v přední stěně, okolí bez patologického nálezu, volná tekutina není ani v Douglasově prostoru, ani v podjaterní krajině.
Časně po porodu je odebrán krevní obraz a CRP, které jsou dále odebírány denně pro event. časný záchyt zánětu (tab. 1). První den po porodu jsou vzhledem k vyšším hodnotám CRP odebrána lochia ke kultivaci s nálezem ojediněle Escherichia coli.
Table 1. Vývoj zánětlivých markerů 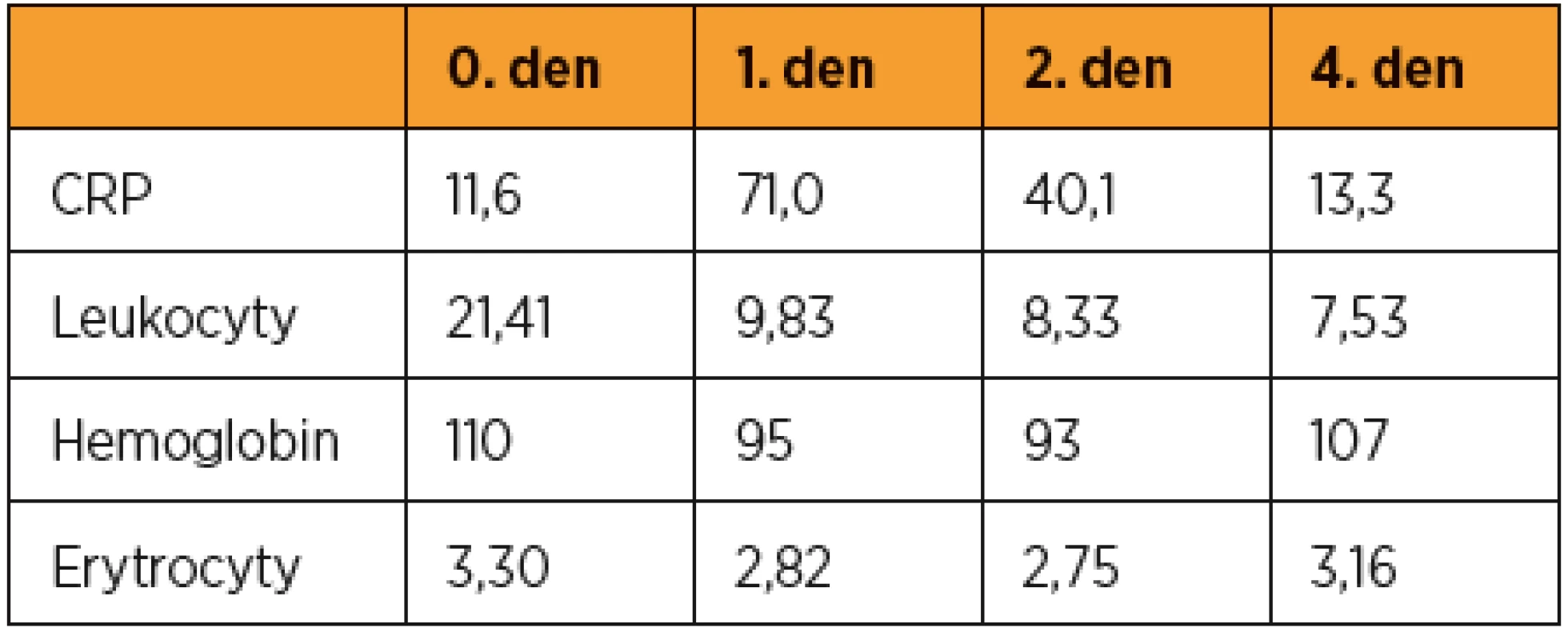
Druhý den po porodu je provedena kontrola ultrazvukem (obr. 1 a 2) a následně jsou na oddělení šestinedělí podána uterotonika: 2IU Oxytocin dvakrát denně a 0,2 mg Methylergometrine Maleate jednou denně intramuskulárně. V terapii se pokračuje do dimise. Hospitalizace nedělky proběhla bez komplikací, žena byla po celou dobu afebrilní, kardiopulmonálně kompenzovaná, bez obtíží. Dimise proběhla čtvrtý den po porodu.
Image 1. Ultrazvukový nález 2. den po porodu 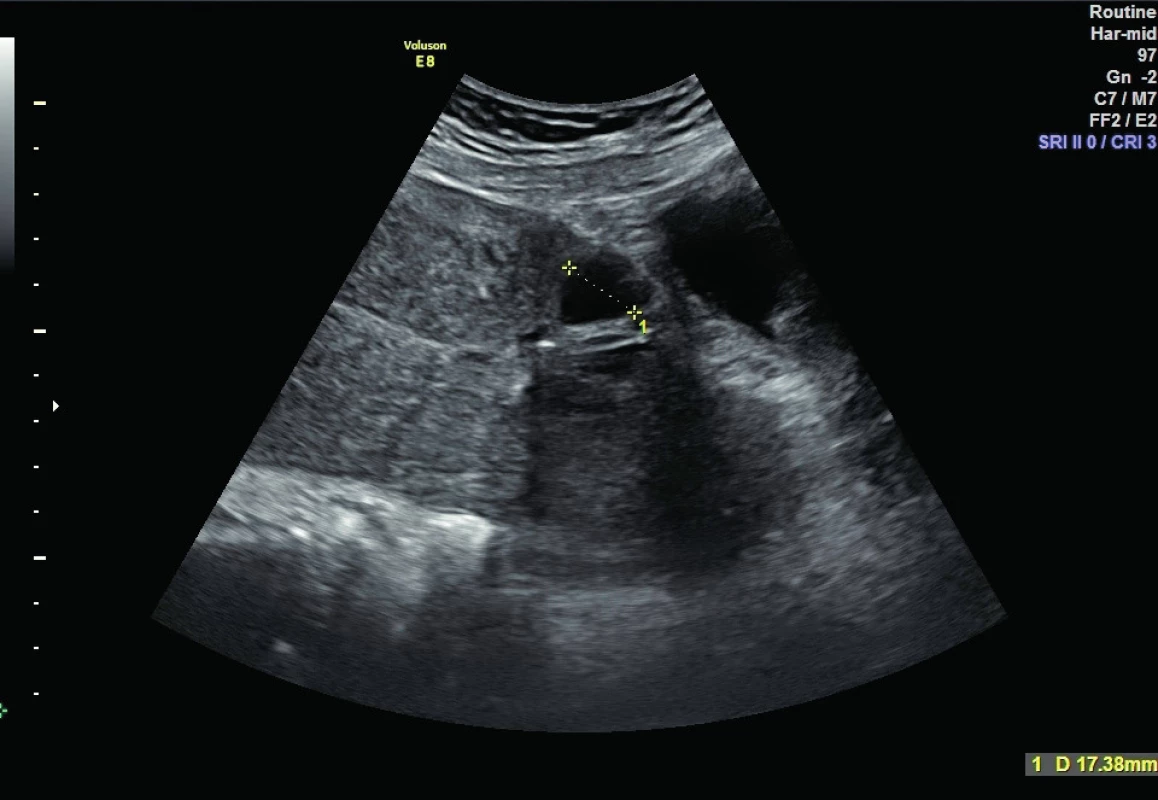
Děloha s průměrem fundu děložního 74 mm, dutina děložní úzká štěrbina bez reziduí. V levém pólu hysterotomie dehiscence šíře 15 mm, bezpečně kryta plikou močového měchýře, bez vyklenutí. Podobný defekt ještě níže v oblasti istmu šíře 13 mm více vpravo – též krytý. Volná tekutina není. Image 2. Ultrazvukový nález 2. den po porodu 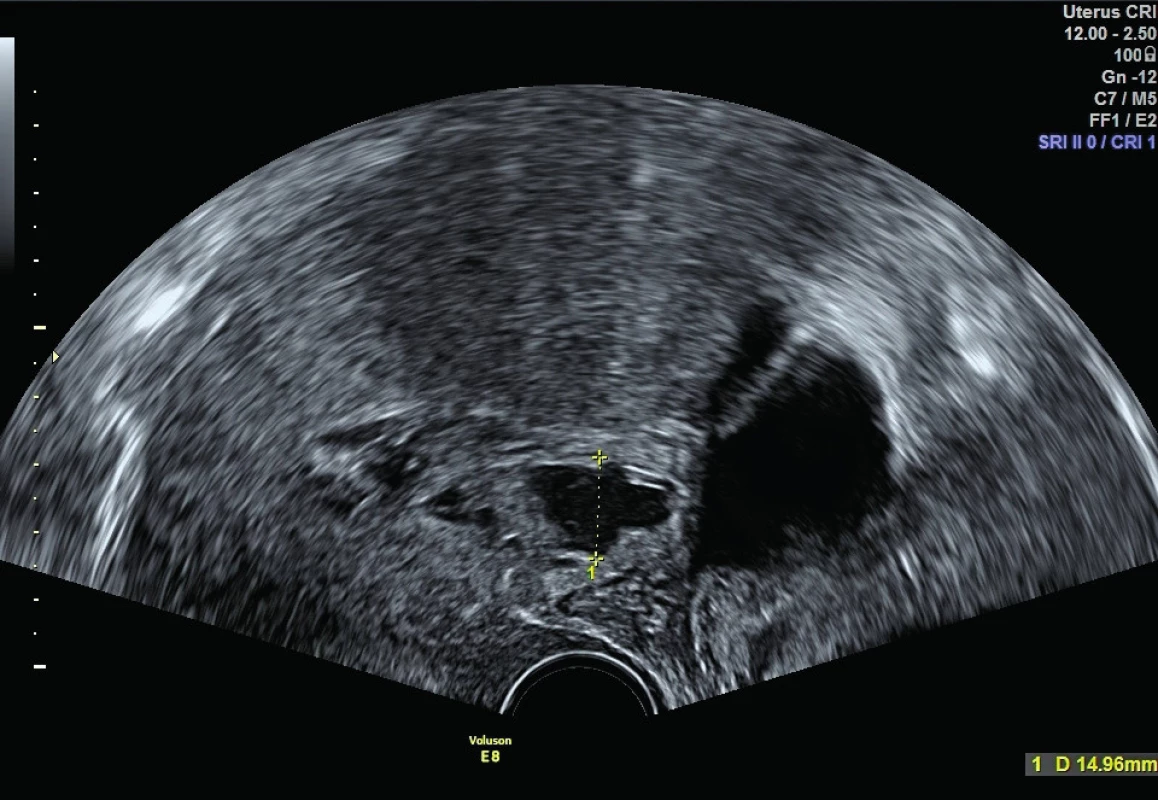
Děloha s průměrem fundu děložního 74 mm, dutina děložní úzká štěrbina bez reziduí. V levém pólu hysterotomie dehiscence šíře 15 mm, bezpečně kryta plikou močového měchýře, bez vyklenutí. Podobný defekt ještě níže v oblasti istmu šíře 13 mm více vpravo – též krytý. Volná tekutina není Kontrolní ultrazvuk byl naplánovaný za týden od dimise (obr. 3) a po šestinedělí (obr. 4). Žena dále bez jakýchkoliv obtíží.
Image 3. Ultrazvukový nález 11. den po porodu 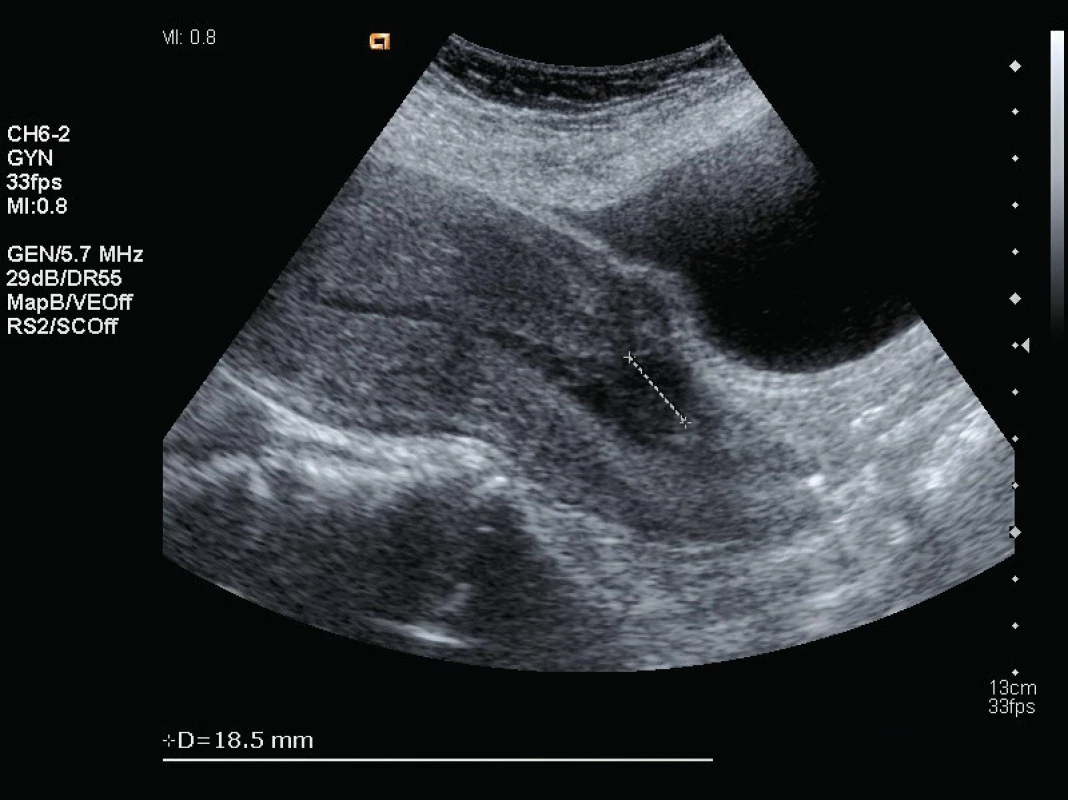
Děloha s průměrem fundu děložního 60 mm, dutina děložní úzká štěrbina bez reziduí. V levém pólu hysterotomie dehiscence šíře 18 mm, bezpečně kryta plikou močového měchýře, bez komunikace s dutinou břišní. Volná tekutina není. Image 4. Ultrazvukový nález po šestinedělí 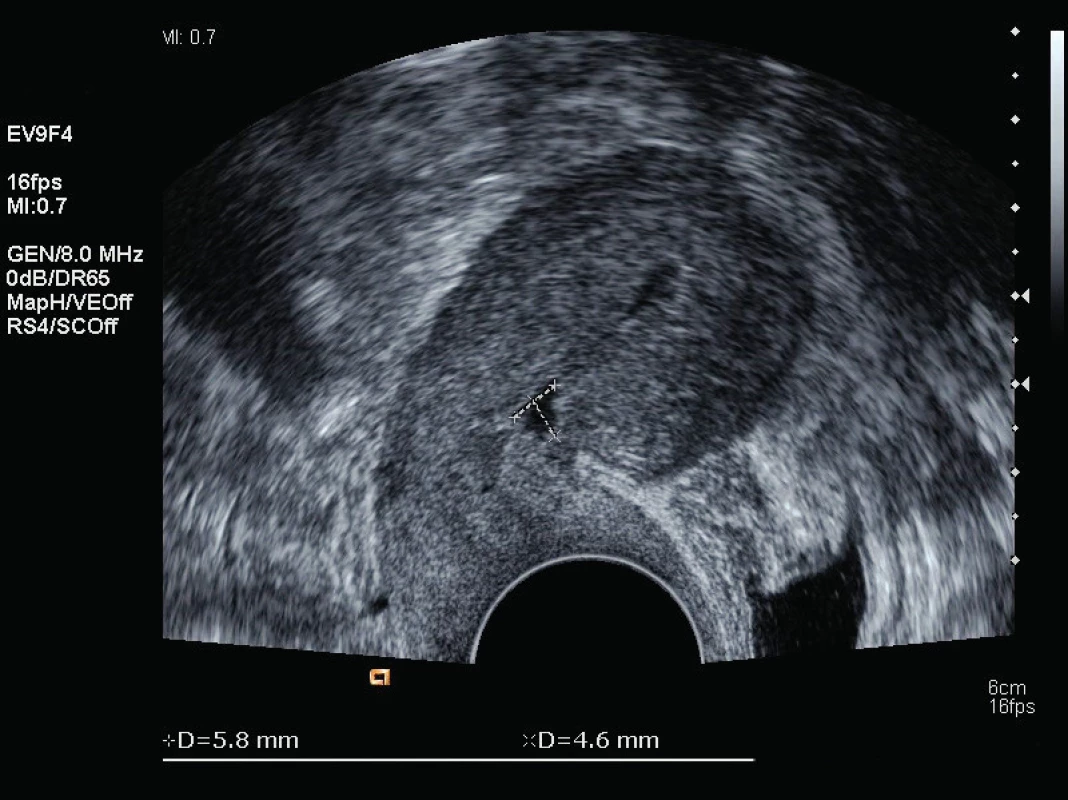
Děloha v AVF velikosti 67×35 mm, hrdlo děložní homogenní, endometrium homogenní, šíře 5 mm, v dutině děložní lehká fluidometra do 2 mm v průměru. Ovaria bilaterálně normální velikosti i struktury, okolí děložní bez patologického nálezu. V oblasti hysterotomie více vlevo niche 6×5 mm. Volná tekutina není. DISKUSE
Děložní ruptura se u žen s jizvou na děloze objevuje s frekvencí méně než 1 %, retrospektivní studie uvádí 0,65 % [2, 28]. Ruptura dělohy u žen, které nepodstoupily žádný zákrok na děloze, je velmi vzácná a vyskytuje se s frekvencí 1/12 960 až 1/17 000 porodů [11, 12, 16, 18]. Tahseen a Griffiths ve svém přehledu analyzovali data ohledně vaginálního vedení porodu po jednom (VBAC-1, vaginal birth after one caesarean section) a dvou císařských řezech (VBAC-2, vaginal birth after two caesarean section) a srovnávali je s elektivním třetím císařským řezem (RTCS, repeat third casearean section) ve spojitosti s děložní rupturou a dalšími komplikacemi. Úspěšnost vaginálně vedeného porodu byla vyšší v případě VBAC-1 než VBAC-2, procento komplikací ze strany matky bylo vyšší u VBAC-2 než u VBAC-1 a v případě VBAC-2 a RTCS byl výskyt komplikací zhruba stejný (tab. 2–4) [26]. Uvádí se, že předchozí spontánní porod u žen s anamnézou císařského řezu zvyšuje úspěšnost VBAC, snižuje tedy riziko děložní ruptury [4, 13, 15, 26]. Riziko ruptury u VBAC je vyšší pro indukované porody (prostaglandiny jsou rizikovější než oxytocin), pro porody s intervalem mezi dvěma graviditami menším než 18 měsíců, u gestačního stáří ≥ 41+0 a také pro ženy ve věku vyšším než 30 let, a zejména nad 40 let [1, 8, 22]. Mechanická indukce u VBAC riziko děložní ruptury nezvyšuje [1]. Úloha uzavírání děložní dutiny, tj. šití v jedné nebo ve dvou vrstvách, a jejího vlivu na riziko děložní ruptury nebo dehiscence je dosud nejasná a této problematice se věnuje CAESAR studie [3].
Table 2. Úspěšnost vaginálně vedeného porodu u žen po dvou císařských řezech 
Převzato a upraveno z práce Tahseen a Griffiths [26] Table 3. Srovnání komplikací vaginálně vedeného porodu u žen s anamnézou jednoho (VBAC-1) a dvou (VBAC-2) císařských řezů 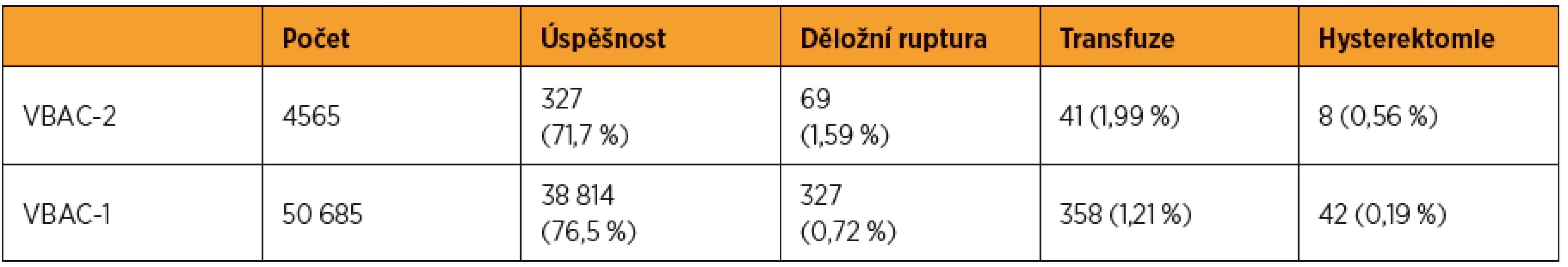
Převzato a upraveno z práce Tahseen a Griffiths [26] Table 4. Srovnání komplikací vaginálně vedeného porodu u žen s anamnézou dvou císařských řezů (VBAC-2) a elektivního třetího císařského řezu (RTCS) 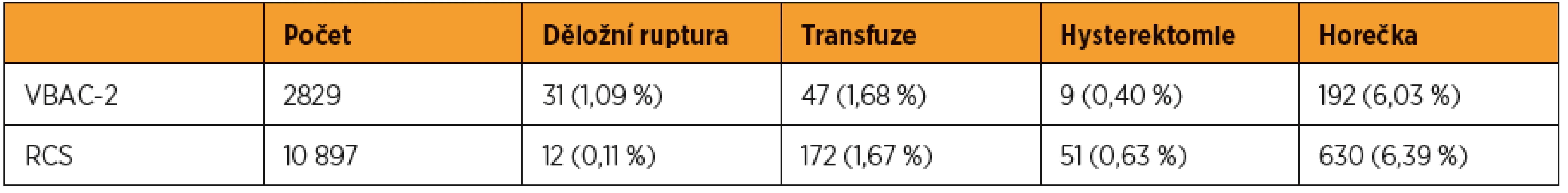
*Převzato a upraveno z práce Tahseen a Griffiths [26] Riziko opakované děložní ruptury závisí na lokalizaci předešlé ruptury. Zatímco u ruptur vyskytujících se v oblasti DDS je riziko opakující se ruptury pro další graviditu kolem 6 %, tak v případě lokalizace ve vyšších místech se riziko pohybuje kolem 32 % [20].
Zatímco děložní dehiscence bývá ve většině případů asymptomatická, ruptura dělohy se může projevovat tachykardií matky nebo náhle vzniklou silnou a trvalou bolestí břicha v oblasti dolního děložního segmentu. Může se také objevit náhlá zástava děložní činnosti, či naopak tetanické stahy dělohy s abnormálním kardiotokografickým záznamem. Reakce dělohy na děložní rupturu závisí na tom, jestli před touto komplikací byla, nebo nebyla přítomna jizva na děloze a také na poloze a směru ruptury. Kardiotokografický záznam plodu může být beze změn, nebo se naopak může objevit náhle vzniklá a trvalá bradykardie plodu. Někdy se popisuje tzv. staircase sign jako charakteristický znak děložní ruptury. Jedná se o postupné snižování amplitud děložních kontrakcí následovaných náhlou, hlubokou a prolongovanou bradykardií plodu [14]. Předzvěstí děložní ruptury bývá Bandlova rýha. Palpačně mohou být hmatné dvě rezistence, a to malé části plodu v břišní dutině a retrahovaná děloha. Vaginální krvácení nebývá časté. Krvácení do děložní dutiny může vyústit až do hemoragického šoku matky a závisí na cévním zásobení oblasti jizvy. Kromě klinických příznaků se diagnostika opírá o manuální vyšetření dutiny děložní, UZ vyšetření a eventuálně MRI.
Diagnóza děložní ruptury nebo dehiscence si následně vyžaduje další postup, který se v obou případech liší. V případě dehiscence můžeme zvolit konzervativní postup, tj. sledování zánětlivých parametrů (CRP, leukocyty) denně, intravenózní podávaní širokospektrých antibiotik jako prevence endometritidy a intraabdominálního abscesu a kontrola abdominálním ultrazvukem [10]. V případě těžké infekce a nestabilního klinického stavu by se mělo přistoupit k hysterektomii. Děložní ruptura naopak vyžaduje aktivní přístup – resuscitace a laparotomie. Ve většině případů žen s děložní rupturou je možné správné ošetření poranění bez nutnosti hysterektomie. Samozřejmě v případě silného život ohrožujícího krvácení, které nelze zastavit, je zapotřebí přistoupit k hysterektomii. Hysterektomie se u VBAC pohybuje pod 1 % (tab. 2-4).
Těhotné ženy s anamnézou císařského řezu se v průběhu gravidity rozhodují o způsobu jejího ukončení. Při tomto rozhodování sehrává úlohu predikce rizika děložní ruptury. Proto se v poslední době objevují studie ohledně možnosti antenatální predikce této komplikace. Smith a kol. ve své studii zjistili, že těhotné ženy s císařským řezem v anamnéze, které se rozhodly pro spontánní vaginální porod a které měly antenatálně větší riziko akutního císařského řezu, mají také vyšší riziko děložní ruptury [24]. Mezi antenatálně identifikované rizikové faktory patří interval mezi poslední a současnou graviditou kratší než 18 měsíců, věk matky, dva a více císařských řezů v anamnéze a předchozí vaginální porod, které jsou hodnoceny na škále od -1 až 2. Riziko děložní ruptury potom závisí na výsledném skóre: -1 = 0,26 %; 0 = 0,25 %; 1 = 1,11 %; 2 = 2,43 %; 3 = 3,70 %; a 4 = 14,29 %, kde p = 0,001 [23]. Další metodou, pravděpodobně nejvíce používanou, je měření tloušťky DDS ultrasonograficky, kde hodnota 3,5 mm a výše má negativní prediktivní hodnotu 99,3 % [21].
Ženy, které se rozhodnou pro VBAC, se tímto způsobem vyhnou abdominální operaci a snižují tak riziko jak perioperačních komplikací, tak pooperačních komplikací, které se mohou objevit bezprostředně po zákroku, ale také s časovým odstupem v další graviditě, například formou abnormální placentace. Je zapotřebí zmínit, že jak RCS, tak pokus o VBAC s sebou nesou rizika. Avšak úspěšný vaginální porod po předchozím císařském řezu bývá spojován s menším procentem komplikací než opakovaný elektivní císařský řez, zatímco selhání pokusu o vaginální porod s anamnézou císařského řezu s sebou nese větší komplikace než RCS [2].
Z metaanalýzy Tahseena a Griffithse vyplývá, že úspěšnost VBAC-1 a VBAC-2 se pohybuje přes 70 % [26]. Zbývající procenta představují komplikace jak ze strany matky, tak ze strany plodu resp. novorozence. Při rozhodování o způsobu ukončení gravidity by měla být rodička plně obeznámena s jeho průběhem a možnými komplikacemi, které by mohly postihnout jak ji samotnou, tak plod. Důležitou součásti rozhodovacího procesu, respektive jeho završením, je podepsání informovaného souhlasu, kterým rodička souhlasí se zvoleným způsobem porodu a potvrzuje tím, že si je vědoma všech rizik, které mohou v jeho průběhu nastat. Informovaný souhlas nabývá obzvlášť hodnotu v případech, kdy dojde ke komplikacím a posuzuje se odpovědnost lékaře respektive zdravotnického zařízení. Rozhodne-li se žena pro způsob ukončení gravidity, se kterým lékař nesouhlasí, nedoporučuje ho, je zapotřebí podepsat negativní revers.
Tvrzení „jednou císařský řez, provždy císařský řez“ již dávno neplatí, o čemž svědčí i publikované doporučené postupy American College of Obstetricians and Gyneacologists (ACOG) či Society of Obstetricians and Gynaecologists of Canada (SOGC) [2, 25]. Podle těchto doporučení by ženě bez kontraindikací s anamnézou jednoho císařského řezu měla být nabídnuta možnost vaginálního porodu. Úspěšný VBAC-1 by tak mohlvést k celkové redukci těchto operací [2, 26]. Ženám se dvěma císařskými řezy v anamnéze nebývá vaginální porod nabízen. Avšak podle doporučení ACOG a SOGC se i u této skupiny žen v případě nekomplikované gravidity a bez kontraindikací vaginálního porodu může zvažovat pokus o VBAC-2 [2, 25]. Úspěšný VBAC-2 by se mohl také podílet na celkové redukci císařských řezů a s nimi asociovaných komplikací [26]. V souvislosti s neustále narůstajícím počtem císařských řezů se U. S. Department of Health & Human Services rozhodlo cestou programu Healthy People 20 snížit počet RCS a zvýšit počet vaginálních porodů u žen s anamnézou císařského řezu, v obou případech o 10 % [17].
ZÁVĚR
Děložní ruptura u žen s jizvou na děloze je vzácná komplikace, avšak spojená s těžkou mateřskou a novorozeneckou morbiditou a mortalitou. Úspěšnost vaginálně vedeného porodu u jednoho císařského řezu v anamnéze se pohybuje kolem 76 % a po dvou císařských řezech kolem 71 %. Příznivým faktorem pro úspěšný VBAC je historie vaginálního porodu. Riziko opakované děložní ruptury závisí na lokalizaci předešlé ruptury, tj. v oblasti DDS se riziko pohybuje kolem 6 % a ve vyšších místech se pohybuje kolem 32 %. Vzhledem k tomu, že existují doporučené postupy pro VBAC-1 vycházející ze studií, které poukazují na jeho úspěšnost, klinici se v případech bez kontraindikací snaží vycházet v tomto směru rodičkám v ústrety a umožňují této skupině žen vaginální porod. Je to cesta, která by mohla vést k celkové redukci císařských řezů. Ženám se dvěma císařskými řezy v anamnéze se vaginální porod nenabízí vzhledem k vyššímu riziku děložní ruptury. Lékaři musí být při rozhodování o vedení porodu u žen s jizvou na děloze opatrní. V případě, že se po vzájemné dohodě s rodičkou, eventuálně po podepsání negativního reversu přistupuje k vaginálně vedenému porodu, mělo by se vyhnout jak indukci, tak augmentaci porodu. Je důležité, aby se ke každé takovéto rodičce přistupovalo přísně individuálně.
V této kazuistice vidíme ojedinělou tendenci, kdy žena po dvou císařských řezech volí vaginální vedení porodu i přes možné komplikace, se kterými byla obeznámena. Ilustrujeme zvýšené riziko dehiscence děložní stěny, která byla úspěšně zvládnuta konzervativní terapii.
MUDr. Šašková Petra
Gynekologicko-poprodnická klinika
1. LF UK a VFN
Apolinářská 18
128 08 Praha 2
e-mail: Petra.Saskova@vfn.cz
Sources
1. Al-Zirqi, I., Stray-Pedersen, B., Forsén, L., Vangen, S. Uterine rupture after previous caesarean section. BJOG, 2010, 117, 7, p. 809–820.
2. American College of Obstetricians and Gynecologists. ACOG Practice bulletin no. 115: Vaginal birth after previous cesarean delivery. Obstet Gynecol, 2010, 116, 2 Pt 1: p. 450.
3. Bujold, E., Bujold, C., Hamilton, EF., et al. The impact of a single-layer or double-layer closure on uterine rupture. Am J Obstet Gynecol, 2002, 186, 6, p. 1326–1330.
4. Cahill, AG., Stamilio, DM., Odibo, J., et al. Is vaginal birth after cesarean (VBAC) or elective repeat cesarean safer in women with a prior vaginal delivery? Am J Obstet Gynecol, 2006, 195, 4, p. 1143–1147.
5. Gelbmann, CM., Kollinger, M., Gmeinwieser, J., et al. Case report: spontaneous rupture of liver in a patient with ehlers danlos disease Type IV. Digestive Dis Sci, 1997, 42, 8, p. 1724–1730.
6. Gharaibeh, AM., Al-Bdour, AE., Akasheh, HF. The mounting rate of cesarean sections. Is it accompanied by a drop in instrumental births?. Saudi medical J, 2008, 29, 2, p. 267–270.
7. Hamar, BD., Levine, D., Katz, NL., Lim, KH. Expectant management of uterine dehiscence in the second trimester of pregnancy. Obstet Gynec, 2003, 102, 5, Part 2, p. 1139–1142.
8. Hammoud, A., Hendler, I., Gauthier, RJ., et al. The effect of gestational age on trial of labor after cesarean section. J Maternal-Fetal Neonatal Med, 2004, 15, 3, p. 202–206.
9. Hasbargen, U., Summerer-Moustaki, M., Hillemanns, P., et al. Uterine dehiscence in a nullipara, diagnosed by MRI, following use of unipolar electrocautery during laparoscopic myomectomy: case report. Hum Reprod, 2002, 17, 8, p. 2180–2182.
10. Incebiyik, A., Hilali, NG., Karakas, ACE., et al. A conservative approach to uterine dehiscence cases without bleeding after cesarean: a review of 3 cases. Acta Medica, 2013, 29, p. 403.
11. Landon, MB., Hauth, JC., Leveno, KJ., et al. Maternal and perinatal outcomes associated with a trial of labor after prior cesarean delivery. N Engl J Med, 2004, 351, 25, p. 2581–2589.
12. Landon, MB., Spong, CY., Thom, E., et al. Risk of uterine rupture with a trial of labor in women with multiple and single prior cesarean delivery. Obstet Gynecol, 2006, 108, 1, p. 12–20.
13. Manoharan, M., Wuntakal, R., Erskine, K. Uterine rupture: a revisit. Obstet Gynaecolog, 2010, 12, 4, p. 223–230.
14. Matsuo, K., Scanlon, JT., Atlas, RO., Kopelman, JN. Staircase sign: a newly described uterine contraction pattern seen in rupture of unscarred gravid uterus. J Obstet Gynaecol Res, 2008, 34, 1, p. 100–104.
15. Mercer, BM., Gilbert, S., Landon, MB., et al. Labor outcomes with increasing number of prior vaginal births after cesarean delivery. Obstet Gynecol, 2008, 111, 2, Part 1, p. 285–291.
16. Miller, DA., Goodwin, TM., Gherman, RB., Paul, RH. Intrapartum rupture of the unscarred uterus. Obstet Gynecol, 1997, 89, 5, Part 1, p. 671–673.
17. Office of Disease Prevention and Health Promotion (ODPHP). HealthyPeople.gov. Healthy People 2020. Maternal, Infant and Child Health [online]. Washington, Columbia: ODPHP, © 2014. Site last updated 04/27/16. [Cit. 2016-04-27]. Dostupné z: http://www.healthypeople.gov/2020/topics-objectives/topic/maternal-infant-and-child-health/objectives
18. Ofir, K., Sheiner, E., Levy, A., et al. Uterine rupture: risk factors and pregnancy outcome. Am J Obstet Gynecol, 2003, 189, 4, p. 1042–1046.
19. Ofir, K., Sheiner, E., Levy, A., et al. Uterine rupture: differences between a scarred and an unscarred uterus. Am J Obstet Gynecol, 2004, 191, 2, p. 425–429.
20. Ritchie, EH. Pregnancy after rupture of the pregnant uterus. BJOG, 1971, 78, 7, p. 642–648.
21. Rozenberg, P., Goffinet, F., Philippe, HJ., Nisand, I. [Echographic measurement of the inferior uterine segment for assessing the risk of uterine rupture]. J Gynec Obstet Biol Reprod, 1996, 26, 5, p. 513–519.
22. Shipp, TD., Zelop, C., Repke, JT., et al. The association of maternal age and symptomatic uterine rupture during a trial of labor after prior cesarean delivery. Obstet Gynecol, 2002, 99, 4, p. 585–588.
23. Shipp, TD., Zelop, C., Lieberman, E. Assessment of the rate of uterine rupture at the first prenatal visit: a preliminary evaluation. J Maternal-Fetal Neonatal Med, 2008, 21, 2, p. 129–133.
24. Smith, GC., White, IR., Pell, JP., Dobbie, R. Predicting cesarean section and uterine rupture among women attempting vaginal birth after prior cesarean section. PLoS Med, 2005, 2, 9, p. 871.
25. Society of Obstetricians and Gynaecologists of Canada. SOGC clinical practice guidelines. Guidelines for vaginal birth after previous caesarean birth. Number 155 (Replaces guideline Number 147), February 2005. International journal of gynaecology and obstetrics: the official organ of the International Federation of Gynaecology and Obstetrics, 2005, 89, 3, p. 319.
26. Tahseen, S., Griffiths, M. Vaginal birth after two caesarean sections (VBAC-2) – a systematic review with meta-analysis of success rate and adverse outcomes of VBAC-2 versus VBAC-1 and repeat (third) caesarean sections. BJOG, 2010, 117, 1, p. 5–19.
27. Thomas, J., Callwood, A., Brocklehurst, P., Walker, J. The national sentinel caesarean section audit. BJOG, 2000, 107, 5, p. 579–580.
28. Wen, SW., Rusen, ID., Walker, M., et al. Comparison of maternal mortality and morbidity between trial of labor and elective cesarean section among women with previous cesarean delivery. Am J Obstet Gynecol, 2004, 191, 4, p. 1263–1269.
29. Zelop, C., Heffner, LJ. The downside of cesarean delivery: short-and long-term complications. Clin Obstet Gynecol, 2004, 47, 2, p. 386–393.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2016 Issue 3-
All articles in this issue
- Přínos biopsie sentinelových uzlin pro léčbu lokálně pokročilých stadií karcinomu děložního hrdla
-
Dlaždicobuněčné prekancerózy vulvy
Historie a současný stav problematiky - Management péče o HIV pozitivní těhotné v období let 1996–2014
- Operace endometriomů ovaria a ovariální rezerva
- Paraneoplastické neurologické syndromy u gynekologických malignit
- Antepartální možnosti prevence epiziotomie a ruptury hráze při porodu
- Akutní pankreatitida v graviditě komplikovaná rupturou aneuryzmatu arteria lienalis
- Spontánní porod po dvou císařských řezech a jeho možné komplikace – kazuistika
- Rupture of focal nodular hyperplasia in the 37th week of pregnanacy – case report
- Traumatická ruptura spony při vaginálním porodu – kazuistika
- Adrenokortikální onkocytom jako raritní příčina Cushingova syndromu v graviditě a následná děložní ruptura po porodu
- Současná témata reprodukční medicíny v České republice
- Vplyv systémovej enzýmovej terapie na hojenie jazvy po cisárskom reze
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Traumatická ruptura spony při vaginálním porodu – kazuistika
- Antepartální možnosti prevence epiziotomie a ruptury hráze při porodu
- Spontánní porod po dvou císařských řezech a jeho možné komplikace – kazuistika
- Operace endometriomů ovaria a ovariální rezerva
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

