-
Medical journals
- Career
Přední poševní plastika v lokální anestezii
Authors: J. Vláčil 1; M. Halaška 1; O. Šottner 1; K. Maxová 1; M. Kotoulová 1; I. Malá 2
Authors‘ workplace: Gynekologicko-porodnická klinika 1. LF UK a Nemocnice Na Bulovce, Praha, přednosta prof. MUDr. M. Halaška, DrSc. 1; Fakulta informatiky a statistiky, Katedra statistiky a pravděpodobnosti VŠE, Praha, vedoucí katedry prof. Ing. R. Hindls, CSc., dr. h. c. 2
Published in: Ceska Gynekol 2015; 80(1): 45-49
Overview
Cíl studie:
Zhodnotit výhody lokální anestezie při přední poševní plastice u gerontologických pacientů.Typ studie:
Prospektivní studie.Název a sídlo pracoviště:
Gynekologicko-porodnická klinika 1. LF UK a Nemocnice Na Bulovce, Praha.Metodika:
Do studie bylo zařazeno 43 pacientek starších než 60 let, čtyři byly mladší, s diagnózou sestupu přední poševní stěny G II–III podle International Continence Society klasifikace, které podstoupily přední poševní plastiku v čisté lokální anestezii. Ke zhodnocení operace byla použita anamnéza, dotazníky Visual analogue scale, International Consultation on Incontinence Questionnaire – Short Form, Pelvic Floor Distress Inventory – 20.Výsledky:
Z výsledků dotazníků, které pacientky vyplnily před operací i pooperačně, vyplývá jednoznačně kladné hodnocení užití lokální anestezie v operační technice přední plastiky. Zároveň je zřejmé i statisticky významné zlepšení jak močové inkontinence, tak i subjektivního vnímání sestupu přední stěny poševní.Závěr:
Výborné subjektivní hodnocení lokální anestezie pacientkami otvírá nové možnosti vaginální chirurgie u polymorbidních pacientů.Klíčová slova:
urogynekologie, přední plastika, lokální anestezie, geriatrický rizikový pacientÚVOD
Celoživotní riziko nutnosti operace pro sestup pánevních orgánů a močovou inkontinenci je u žen 11,1 %. Rozdělení na jednotlivé kompartmenty ukazuje dominantní frekvenci operací pro sestup předního kompartmentu 40,1 %, 18,0 % zahrnuje všechny tři kompartmenty a 15,5 % výkonů rekonstruuje přední a zadní kompartment. Následnou reoperaci podstoupí 30 % žen [11].
Mezi hlavní příznaky provázející sestup přední poševní stěny patří stresová inkontinence moči a urgence, které často operace provedené pro anatomický defekt nepostihují [10].
Tradiční chirurgickou metodou řešení sestupu přední poševní stěny je přední poševní plastika, která zahrnuje centrální plikaci fascie a fibromuskulární vrstvy přední poševní stěny [16]. Mnoho publikací bylo napsáno o této tradiční metodě, klasikou je práce Fothergilla [6]. V předkládané práci jsme používali metodu popsanou Barnettem [3]. V technice operačního provedení přední plastiky i jako následné prevenci stresové inkontinence má větší úspěšnost modifikace Barnetta-Macků proti Stoeckelově [5].
Není mnoho prací, které by se zabývaly urogynekologickou rekonstrukční operativou v lokální anestezii. Vzhledem k jiným komorbiditám u postmenopauzálních žen je však velice atraktivní eliminovat nežádoucí účinky celkové nebo spinální anestezie užitím anestezie lokální [2].
Altman porovnal operační řešení cystokély nejen s pomocí tradiční přední poševní plastiky, ale i transvaginální sítě. Po jednoletém srovnání byla větší úspěšnost při použití sítě (60,8 %). Avšak byla zde větší krevní ztráta, delší byl i operační čas a častější byly i peroperační a postoperační komplikace (poranění močového měchýře, de novo vzniklá stresová inkontinence, reintervence pro korekci sítě) [1].
Buchsbaum popisuje provedení vaginálních rekonstrukčních operací (vaginální sakrospinózní suspenze, operace pro paravaginální defekt) na souboru 17 pacientek v lokální anestezii se sedací [4].
Soresen porovnal finanční náklady na pacientky podstoupivší přední plastiku v lokální anestezii v ambulantním režimu, nebo za hospitalizace. U ambulantní skupiny se náklady snížily o 36 %, při stejném riziku komplikací u obou skupin [14].
Greisen ve své studii ambulantního provedení přední poševní plastiky v lokální anestezii po pětiletém follow-up popisuje u 78 % zlepšení symptomů, naopak 11 % bylo reoperováno [7].
SOUBOR A METODIKA
Náš výzkum na pacientkách operovaných pro sestup přední poševní stěny na naší klinice byl připraven jako prospektivní dotazníková studie k posouzení účinnosti a snášenlivosti lokálníanestezie. Do sledované skupiny bylo zařazeno43 žen, ve věku vyšším než 60 let. Všechny pacientky podstoupily klinické vyšetření v urogynekologické ambulanci se závěrečnou diagnózou sestupu přední poševní stěny II. a vyššího stupně podle International Continence Society (ICS) klasifikace. Po konzultaci a podepsání informovaného souhlasu se všechny pacientky podrobily operačnímu výkonu (přední poševní plastice) v lokální anestezii. Operace byly provedeny v časovém rozmezí let 2011–2013 na Gynekologicko-porodnické klinice 1. LF UK a Nemocnice Na Bulovce dvěma lékaři s urogynekologickou specializací. Jako anestetikum byla použita směs 5 amp. 4% Supracainu (Zentiva) do 80 ml F1/1. Šicí materiál Vicryl TH 2-0 (Ethicon), Vicryl 1 (Ethicon). K zástavě drobného krvácení byla použita bipolární koagulace.
Z anamnestických dat jsme sledovali věk, paritu, komorbidity (hypertenze, psychiatrické, onkologické a kardiovaskulární onemocnění, diabetes melitus, onemocnění mozku, glaukom) a dále jsme zaznamenávali dobu trvání operace a krevní ztrátu.
Pro hodnocení bolestivosti v průběhu operace byla použita vizuální analogová škála (VAS) se stupnicí 0–10 (0 – bez bolesti, 10 – nejhorší bolest).
Kontinence a s ní spojená kvalita života byla hodnocena pomocí krátké verze dotazníku International Consultation on Incontinence Questionnaire – Short Form (ICIQ-SF). Dotazník obsahuje otázky, které hodnotí míru symptomů inkontinence.
Vliv poruch pánevního dna na kvalitu života byl hodnocen dotazníkem Pelvic Floor Distress Inventory – 20 (PFDI-20). Dotazník zahrnuje 20 otázek a je zkrácenou formou PFDI. Skládá se ze tří částí dotazníků Urinary Distress Inventory 6 (UDI-6), Colorectal-Anal Distress Inventory 8 (CRADI-8) a Pelvic Organ Prolapse Distress Inventory 6 (POPDI-6) . Pacient na každou otázku odpoví ano či ne. Pokud odpoví ano, zhodnotí míru – vůbec, poněkud, středně, hodně. Čím vyšší skóre, tím více ovlivňuje defekt pánevního dna kvalitu života.
Dotazníky ICIQ-SF a PFDI-20 byly předkládány pacientkám jeden den před operací a šest týdnů po operaci. VAS a dvě otázky spokojenosti pacientky vyplnily první pooperační den.
Pacientky byly také dotazovány, zda by podstoupily podobný typ operace opět v lokální anestezii, případně by ji doporučily i ostatním.
Pro statistické zpracování výsledků byl použit statistický program SAS (v.9.3) a program Excel (Office 2013). Pro číselné proměnné byly určeny popisné charakteristiky polohy (minimum, maximum, průměr a medián) a variability (výběrová směrodatná odchylka). Lineární závislost číselných proměnných byla kvantifikována korelačním koeficientem. K posouzení rovnosti středních hodnot v jednotlivých skupinách byl použit dvouvýběrový t-test. Pro kvalitativní proměnné byly určeny pozorované četnosti kategorií a tyto četnosti byly převedeny na procenta. Pro test hypotézy nezávislosti byl použit χ2 test nezávislosti v kontingenční tabulce nebo Fisherův test nezávislosti (v případě příliš malých četností).
VÝSLEDKY
Průměrný věk operovaných žen byl 69,1 let. Nejstarší klientce bylo 88 let, pět pacientek bylo ve vyšším věku než 80 let. Průměrná délka operace byla 38 minut, nejdelší operační čas byl 70 minut. Jednalo se o pacientku, která již v minulosti podstoupila mnoho různých typů gynekologických operací (včetně poševních). Krevní ztráta u žádné z operovaných žen nepřesáhla 100 ml. V jednom případě byla 100 ml, ve třech 50 ml a u zbývajících již byla pod 30 ml. Parita byla 2,1 (rozmezí 1–4).
Z přidružených onemocnění jsme zaznamenali hypertenzi v 61,8 %, psychiatrické onemocnění v 11,8 %, onkologické onemocnění v osobní anamnéze v 11,8 %, diabetes mellitus v 14,1 %, kardiovaskulární onemocnění ve 44,1 %, cévní mozkovou příhodua v 5,9 % a glaukom v 8,8 %.
V průběhu operací nedošlo k závažné peroperační komplikaci, jako je masivní krvácení, poranění okolního orgánu (močový měchýř, močová trubice). Rovněž nebylo v průběhu operace ani v jednom případě zapotřebí doplnit lokální anestezii jiným typem znecitlivění.
Jen v jednom případě, kdy krevní ztráta dosáhla 100 ml, byla na konci výkonu do pochvy vložena tamponáda na 24 hodin.
Po operaci byly všechny pacientky přeloženy na standardní gynekologické oddělení bez nutnosti pooperačního sledování na jednotce intenzivní péče.
Za dvě hodiny po výkonu byly pacientky mobilizovány pod kontrolou sestry. U všech se spontánně obnovila mikce během 24 hodin – nebylo tedy nutné přistoupit k jakékoli derivaci moči. V pooperačním období byla standardně nabízena analgetika – Novalgin (Sanofi-Aventis), Tramal (Grünenthal GmbH), Tralgit (Zentiva), Indometacin (Berlin-Chemie), v žádném případě nebylo nutno užít opiáty.
Všechny pacientky byly propuštěny nejdéle třetí den po operaci, 96 % z nich však první pooperační den.
Následná kontrola v urogynekologické ambulanci byla provedena za šest týdnů od operace. Nezjistili jsme žádné komplikace sutury, jako je dehiscence, infekce. U žádné také nedošlo k vytvoření hematomu.
Dotazníky odevzdalo 34 žen, devět pacientek dotazník odmítlo vyplnit.
Z hodnocení bolestivosti na VAS se ukazuje velice dobrá odpověď pacientek na výkon pouze v místní anestezii. V jednom případě (pacientka po mnoha různých gynekologických operacích) bylo vnímání bolestivosti mírně vyšší a označeno číslem 6 (tab. 1). Jako téměř bezbolestné a pro pa-cientku velice komfortní provedení výkonu v lokální anestezii dokumentuje 82% kladných odpovědí na otázku podstoupení operace přední plastiky se stejným typem anestezie (graf 2). Ještě o 3 % vyšší je jednoznačné doporučení využití čisté lokální anestezie při stejném operačním výkonu ostatním pacientkám (graf 1).
Table 1. Hodnocení bolestivosti operace na vizuální analogové škále v rozmezí 0 (bez bolesti) až 10 (nejhorší bolest) 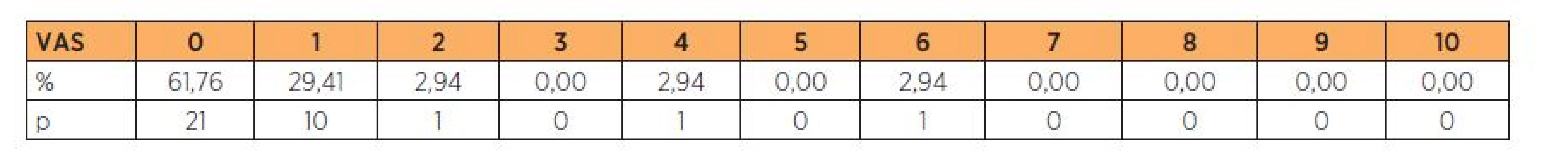
Graph 1. Odpověď na otázku, zda by tento typ operace v lokální anestezii pacientka doporučila i ostatním 
Na otázku, zda by tento typ operace v lokální anestezii pacientka doporučila i ostatním, odpověděly: 1 – Ano 2 – Spíše ano 3 – Spíše ne 4 – Určitě ne 5 – Nevím Odpověď 4 a 5 si nevybrala žádná z dotazovaných Graph 2. Odpověď na otázku, zda by přední plastiku podstoupila se stejným typem anestezie 
Na otázku, zda by přední plastiku podstoupila se stejným typem anestezie, odpověděly: 1 – Ano 2 – Spíše ano 3 – Spíše ne 4 – Ne 5 – Nevím Odpověď 4 a 5 si nevybrala žádná z dotazovaných Z výsledků dotazníků vyplývá statisticky významné zlepšení příznaků močové inkontinence i subjektivního vnímání sestupu přední stěny poševní (ICIQ – p = 0,004, POPDI – p < 0,0001, UDI – p = 0,0002, PFDI – p < 0,0001). Zvolená operační metoda (přední poševní plastika) neměla signifikantní vliv na symptomatologii zadního poševního kompartmentu (CRADI – p = 0,122), což jsme ani nepředpokládali (tab. 2).
Table 2. Výsledky jednotlivých dotazníků 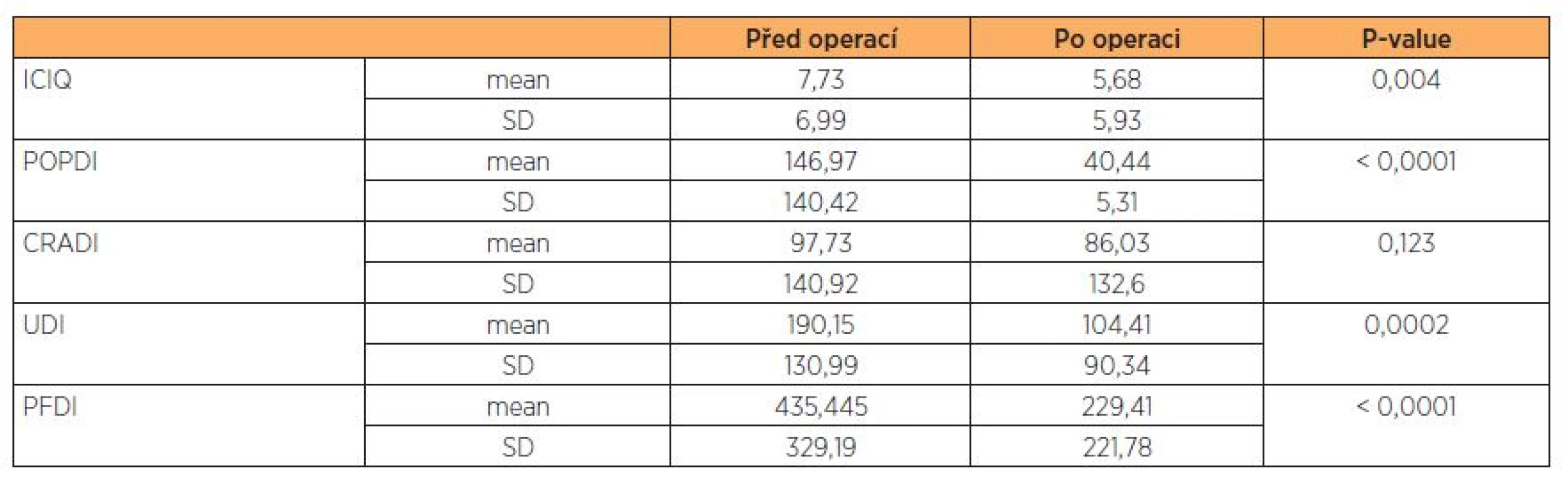
DISKUSE
Z praxe i z literatury plyne, že sestup přední stěny poševní se stresovou inkontinencí nebo bez ní postihuje v převážné většině ženy pokročilejšího věku. Velká část z nich je zatížena řadou onemocnění, která jim znemožňují absolvovat operační zákrok v celkové nebo regionální anestezii, protože by mohla mít významný vliv na jejich pooperační průběh [9].
Proto při uvážení subjektivních i objektivních výsledků se jeví užití lokání anestezie při přední poševní plastice jako metoda volby vhodná u polymorbidních osob, které nemohou podstoupit jiný typ znecitlivění.
Vliv přední plastiky na sexuální život je jednoznačně pozitivní, jak dokládá studie Sholeha [13].
Někteří autoři udávají lepší výsledky při rekonstrukčních operacích sestupu přední stěny poševní za použití prolenové sítě [12, 17]. Vzhledem k tomu, že se jedná v porovnání s přední plastikou o rozsáhlejší výkon, čistou lokální anestezii jsme v tomto období ještě nepoužívali.
V našem souboru nedošlo u žádné pacientky k delarvaci stresové inkontince po operaci sestupu přední stěny poševní, pro kterou někteří doporučují jednu z volných poševních pásek, tento výkon je také možné provést v lokální anestezii [15].
Jedinými limitujícími faktory tohoto typu operačního řešení v lokální anestezii je možná alergická reakce na anestetikum a nemožnost uložení pacientky do Trendelenburgovy polohy z důvodů koxartrózy.
Pokud by bylo nutné v pooperačním období zajistit derivaci moči, Kringel doporučuje užití permanentního močového katétru před suprapubickou drenáží [8], který jsme používali i my vzhledem ke krátké době nutnosti jeho užití.
Vzhledem k tomu, že se nevyskytla v pooperační období do 48 hodin žádná významná komplikace, je na zvážení možnost užití přední poševní plastiky v čisté lokální anestezii v ambulantním režimu.
Na základě slibných výsledků naší pilotní studie jsme začali v lokální anestezii operovat i rozsáhlejší výkony v jiných kompartmentech.
ZÁVĚR
Neustále se zvětšující soubor pacientek, které na naší klinice podstoupily urogynekologický typ rekonstrukční operace v lokální anestezii a jejich extrémní spokojenost s typem anestezie, dokládá jednoznačný a dosud ne zcela využitý potenciál této anesteziologické metody.
MUDr. Jaromír Vláčil
Gynekologicko-porodnická klinika
1. LF UK a Nemocnice Na Bulovce
Budínova 2
180 00 Praha 8
e-mail: vlacilj@gmail.com
Sources
1. Altman, D., Väyrynen, T., Engh, ME., et al. Anterior colpor-rhaphy versus transvaginal mesh for pelvic-organ prolapse. N Engl J Med, 2011, 12, 364, p. 1826–1836.
2. Axelsen, SM., Bek KM. Anterior vaginal wall repair using local anaesthesia. Eur J Obstet Gynecol Reprod Biol, 2004, 10, 112, p. 214–216.
3. Barnett, RM. The modern Kelly plication. Obstet Gynecol, 1969, 34, 5, p. 667–669.
4. Buchsbaum, GM., Duecy, EE. Local anesthesia with sedation for transvaginal correction of advanced genital prolapse. Am J Obstet Gynecol, 2005, 193, 6, p. 2173–2176.
5. Chmel, R., Vlk, R., Rob, L., Hořčička, L. The Barnett-Macku method of anterior colporrhaphy in the prevention and treatment of urinary stress incontinence in women with cystocele. Ces Gynek, 2003, 68, 1, p. 17–21.
6. Fothergill, WE. Anterior colporrhaphy. Am J Surg, 1915, 29, p. 162.
7. Greisen, S., Glavind-Kristensen, M., Bek, KM., Axelsen, SM. Subjective and objective results of anterior vaginal wall repair in an outpatient clinic: a 5-year follow-up. Int Urogynecol J, 2012, 23, 7, p. 883–886.
8. Kringel, U., Reimer, T., Tomczak, S., et al. Postoperative infections due to bladder catheters after anterior colporrhaphy: a prospective, randomized three-arm study. Int Urogynecol J, 2010, 21, 12, p. 1499–1504.
9. Luger, TJ., Kammerlander, C., Luger, MF., et al. Mode of anesthesia, mortality and outcome in geriatric patients. Z Gerontol Geriatr, 2014, 47, 2, p. 110–124.
10. Martan, A., Švabík, K., Mašata, J., et al. Correlation between stress urinary incontinence or urgency and anterior compartment defect before and after surgical treatment. Ces Gynek, 2010, 75, 2, p. 118–125.
11. Olsen, AL., Smith, VJ., Bergstrom, JO., et al. Epidemiology of surgically managed pelvic organ prolapse and urinary incontinence. Obstet Gynecol, 1997, 89, 4, p. 501–506.
12. Rudnicki, M., Laurikainen, E., Pogosean, R., et al. Anterior colporrhaphy compared with collagen-coated transvaginal mesh for anterior vaginal wall prolapse: a randomised controlled trial. BJOG, 2014, 121, 1, p. 102–110.
13. Shahghaibi, S., Faizi, S., Gharibi, F. Effect of colporrhaphy on the sexual dysfunction of women with pelvic organ prolapsed. Pak J Med Sci, 2013, 29, 1, p. 157–160.
14. Sørensen, J., Axelsen, SM. Cost-minimisation analysis of vaginal wall repair in an inpatient or outpatient regimen. Acta Obstet Gynecol Scand, 2007, 86, 4, p. 473–479.
15. Šottner, O., Halaška, M., Vláčil, J., et al. A comparison of different types of suburethral slings in the treatment of urinary incontinence in geriatric patients. Ces Gynek, 2012, 77, 5, p. 403–407.
16. Weber, AM., Walters, MD. Anterior vaginal prolapse: review of anatomy and techniques of surgical repair. Obstet Gynecol, 1997, 89, 2, p. 311–318.
17. Wong, V., Shek, KL., Goh, J., et al. Cystocele recurrence after anterior colporrhaphy with and without mesh use. Eur J Obstet Gynecol Reprod Biol, 2014, 172, p. 131–135.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2015 Issue 1-
All articles in this issue
- HPV v etiologii orofaryngeálního karcinomu a jeho vztah k sexuální aktivitě
- Vaginální porod s použitím vakuumextraktoru není spojen se signifikantně vyšším výskytem avulzního poranění levátorů
- Bazaliom vulvy u 37leté pacientky
- Přední poševní plastika v lokální anestezii
- Dvoudávkové očkovací schéma HPV vakcín u mladých adolescentů
- Fetálna magnetokardiografia: Sľubný spôsob diagnostiky fetálnych arytmií a štúdia fetálnej srdcovej variability?
- Močová inkontinence indukovaná antidepresivy – kazuistické sdělení
- Peripartální život ohrožující krvácení s nutností provedení hysterektomie jako život zachraňujícího výkonu – kazuistika
- Placenta accreta – kazuistika
- Opakované selhání implantace embrya a trombofilie
- Rizikové faktory poškození svalů pánevního dna v souvislosti s vaginálním porodem
- Hyperechogenita intestina jako marker cystické fibrózy u plodu
- Užití transuretrální aplikace polyacrylamid hydrogelu (Bulkamidu®) k léčbě recidivující stresové incontinence moči po selhání efektu páskových operací
- Eklampsie jako příčina sekundární neobstrukční centrální spánkové hypoventilace
- 4G/4G polymorfismus genu pro inhibitor aktivátoru plazminogenu 1 (PAI-1) jako nezávislý rizikový faktor placentární insuficience, způsobující u plodu hemodynamickou centralizaci
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- 4G/4G polymorfismus genu pro inhibitor aktivátoru plazminogenu 1 (PAI-1) jako nezávislý rizikový faktor placentární insuficience, způsobující u plodu hemodynamickou centralizaci
- Rizikové faktory poškození svalů pánevního dna v souvislosti s vaginálním porodem
- Přední poševní plastika v lokální anestezii
- Užití transuretrální aplikace polyacrylamid hydrogelu (Bulkamidu®) k léčbě recidivující stresové incontinence moči po selhání efektu páskových operací
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

