-
Medical journals
- Career
Těhotenství a roztroušená skleróza – analýza výsledků z let 2003–2011
Authors: Petra Hanulíková 1; R. Vlk 1; E. Meluzínová 2; E. Hynčicová 2; T. Binder 1; Roman Chmel 1; Lukáš Rob 1
Authors‘ workplace: Gynekologicko-porodnická klinika 2. LF UK a FN Motol, Praha, přednosta prof. MUDr. L. Rob, CSc. 1; Neurologická klinika 2. LF UK a FN Motol, Praha, přednosta doc. MUDr. M. Bojar, CSc. 2
Published in: Ceska Gynekol 2013; 78(2): 142-148
Overview
Cíl práce:
Analýza perinatálních výsledku těhotných s roztroušenou sklerózou a posouzení vlivu těhotenství na toto chronické onemocnění v souboru těhotných žen na našem pracovišti v letech 2003–2011.Typ studie:
Retrospektivní analýza.Název a sídlo pracoviště:
Gynekologicko-porodnická klinika a Neurologická klinika 2. LF Univerzity Karlovy a Fakultní nemocnice Motol, Praha.Metodika:
Do retrospektivní analýzy jsme zahrnuli 66 žen z období let 2003–2011. Všechny pacientky v souboru porodily na našem pracovišti a byly neurologicky sledovány v průběhu celé gravidity a minimálně půl roku po porodu.
Zhodnotili jsme vliv gravidity na aktivitu roztroušené sklerózy během těhotenství a v 6 měsících po porodu, vliv na dlouhodobou prognózu onemocnění, vliv způsobu porodu, použité analgezie a laktace na vznik akutní ataky po porodu. Dále jsme posoudili vliv roztroušené sklerózy na průběh těhotenství, kdy jsme vyhledali komplikace těhotenství pacientek s roztroušenou sklerózou, odlišnosti ve vedení porodu a výsledky novorozenců matek s tímto onemocněním. Byla provedena statistická analýza.Výsledky:
Akutní ataka v graviditě se v souboru 66 žen vyskytla u 4 z nich (6,1 %, relaps rate – RR 0,1). V prvním půl roku po porodu mělo ataku 17 žen, 25,7 %, RR 0,5. Z uvedeného souboru 44 žen kojilo (66,7 %). Z těchto kojících mělo akutní ataku 10 žen (10/44, 22,7 %) ve srovnání se 7 ženami z celkových 22, které nekojily (7/22, 31,8 %). Statistická významnost nebyla prokázána, OR = 0,6 (0,2–2,0), p = 0,5518. Epidurální analgezii (KEDA) k porodu využilo 16 žen (24,2 %). Ataku v půl roce po porodu měly 3 ženy s KEDA (3/16, 18,8 %) a 14 žen, které KEDA nevyužily (14/50, 28 %). Statistickou významnost jsme neprokázali, OR = 0,6 (0,1–2,4), p = 0,5325. Stupeň neurologického postižení hodnocen Kurtzkeho škálou byl ve sledovaném období před graviditou a po porodu prakticky beze změny (EDSS 1,5, resp. EDSS 1,6). Vaginálním porodem bylo ukončeno 77 % těhotenství. Císařským řezem porodilo 12 žen (18,1 %), vaginální extrakční operací byly ukončeny 3 porody (4,5 %). Z 12 žen, jejichž těhotenství bylo ukončeno císařským řezem, jsme prokázali akutní ataku u 2 žen (2/16, 12,5 %) ve srovnání s 15 ženami s akutní atakou, které rodily vaginálně (15/50, 30 %).
Před 37. gestačním týdnem porodilo 5 žen (7,6 %). Porodní hmotnost pod 2500 g byla prokázána u 9 žen (13,6 %). Výskyt závažných těhotenských komplikací nebyl zvýšen, intrauterinní růstová retardace plodu (IUGR) byla potvrzena u 4 porodů (6 %).Závěr:
Těhotenství u nemocných s roztroušenou sklerózou se není třeba obávat. Terapie zajistí dlouhodobou remisi onemocnění, v samotném těhotenství pak dochází vlivem hormonálních změn k jeho stabilizaci a poklesu počtu akutních atak. Aktivita onemocnění se projeví postnatálně zvýšeným počtem akutních atak, ke zhoršení neurologického deficitu v dlouhodobé prognóze však nevede. Vedení porodu se u žen s tímto nemocněním neliší od ostatní populace. Negativní vliv epidurální analgezie, kojení ani způsobu porodu na průběh onemocnění není prokázán. Počet komplikací v graviditě není zvýšen a celkové perinatální výsledky jsou srovnatelné s běžnou populací.Klíčová slova:
roztroušená skleróza – akutní ataka – těhotenství – perinatální výsledkyÚVOD
Roztroušená skleróza (RS) je chronické auto-imunitní onemocnění centrální nervové soustavy (CNS), které vede k demyelinizaci a k nevratné axonální ztrátě. Incidence výskytu v ČR je přibližně 170–200/100 000. Onemocnění postihuje častěji ženy než muže v poměru 2 : 1 a začíná mezi 20. až 40. rokem věku [17]. Vzhledem k diagnostice onemocnění ve fertilním věku a zvyšujícímu se věku rodiček (v roce 2010 podle ÚZIS bylo 52,8 % rodiček starších než 30 let věku) je problematika gravidity u nemocných s roztroušenou sklerózou stále aktuálnější.
Pohled na těhotenství u těchto nemocných se v průběhu let měnil. Nejdříve byla gravidita těmto ženám zcela zakazována [6], diagnóza roztroušené sklerózy byla indikací k interrupci [17]. Postupně na základě výsledků retrospektivních studií přestávala být tato diagnóza indikací k přerušení těhotenství, gravidita však nebyla ženám s tímto onemocněním doporučována. Průlom v pohledu na možnost otěhotnění nastal v roce 1998, kdy byla publikována první rozsáhlá prospektivní studie Pregnancy In Multiple Sclerosis – PRIMS [3]. Výsledky této analýzy neprokázaly negativní vliv gravidity na průběh a progresi onemocnění. Dobré výsledky těhotenství u nemocných s roztroušenou sklerózou jistě můžeme připsat i moderní dlouhodobé terapii a celkovému zlepšení stavu nemocných. Tzv. disease modyfing drugs (DMD) jsou v posledních 10 letech standardní léčbou většiny nemocných s RS, která v 80–85 % případů začíná formou relaps-remitentní (střídání období atak s obdobími remise). Mezi tyto léky patří léky první volby, kterými jsou interferony beta a glatiramer acetát (nesteroidní imunomodulátor). Při nedostatečné odpovědi či při rychlé progresi onemocnění je od roku 2007 na českém trhu k dispozici natalizumab. Jde o humánní monoklonální protilátku, jejímuž většímu použití brání vzácná, ale velmi závažná komplikace, kterou je progresivní multifokální leukoencefalopatie. Dále je k dispozici od roku 2011 první perorální lék Fingolimod, který způsobí vznik reverzibilní lymfopenie zadržením lymfocytů v lymfatických uzlinách [20].
V našem sdělení předkládáme jednak výsledky retrospektivní analýzy vlastního souboru, který zahrnuje období let 2003 až 2011 na pracovišti, které je jak perinatologickým centrem, tak centrem pro nemocné s roztroušenou sklerózou. Dále pak celkový aktuální pohled na problematiku těhotných s roztroušenou sklerózou. Snažili jsme se zhodnotit vliv těhotenství na aktivitu a dlouhodobou prognózu onemocnění, shrnout komplikace gravidity pacientek s roztroušenou sklerózou, způsob vedení porodu a celkové perinatální výsledky.
METODIKA
V letech 2003 až 2011 porodilo na našem pracovišti 101 žen s roztroušenou sklerózou, které jsme zařadili do retrospektivní analýzy. U všech těhotných s RS jsme vyžadovali neurologické sledování, tzn. prekoncepčně, v období koncepce, v graviditě i postnatálně. Neurologické sledování zahrnovalo plánování gravidity do období remise včetně úpravy terapie, řízení terapie během gravidity, diagnostiku a terapii atak v graviditě a postnatálně a konečně vedení poporodního období včetně terapie během laktace. Těhotné byly pravidelně vyšetřovány neurologicky, nález byl hodnocen Kurtzkeho škálou EDSS (kvantifikace neurologického deficitu) [9]. Takto bylo sledováno 66 žen s relaps-remitentní formou roztroušené sklerózy, zbývající jsme pro neúplná data ze souboru vyřadili.
Sledování těhotných v prenatální poradně probíhalo podle standardních doporučených postupů, volili jsme individuálně nejšetrnější způsob porodu včetně možnosti využití epidurální analgezie.
Ve skupině těchto 66 žen jsme zhodnotili vliv gravidity na aktivitu roztroušené sklerózy během těhotenství a v 6 měsících po porodu, vliv na dlouhodobou prognózu onemocnění, vliv způsobu porodu, použité analgezie a laktace na vznik akutní ataky po porodu. Dále jsme posoudili vliv roztroušené sklerózy na průběh těhotenství, kdy jsme vyhledali komplikace těhotenství pacientek s roztroušenou sklerózou, odlišnosti ve vedení porodu a výsledky novorozenců matek s tímto onemocněním. Byla provedena statistická analýza a porovnání výsledků s běžnou populací.
SOUBOR NEMOCNÝCH
Celkem bylo do studie zahrnuto 66 žen, všechny s relaps-remitentní formou roztroušené sklerózy. Průměrný věk pacientek byl při diagnóze gravidity 31 let (23–40 let), věk při diagnóze onemocnění pak v průměru 25 let (15–34 let), tedy šestileté období od prvních příznaků RS k otěhotnění. Dlouhodobá terapie (DMD – v 63,7 % interferony či glatiramer acetát) byla u všech pacientek před otěhotněním či při diagnostikování gravidity vysazena. Během gravidity terapii představovaly u většiny žen kortikosteroidy (64 %), nejčastěji pak Prednison 5–10 mg denně či ob den, 36 % žen nevyžadovalo vzhledem ke stabilitě choroby žádnou terapii (tab. 1).
Table 1. Charakteristika žen s roztroušenou sklerózou 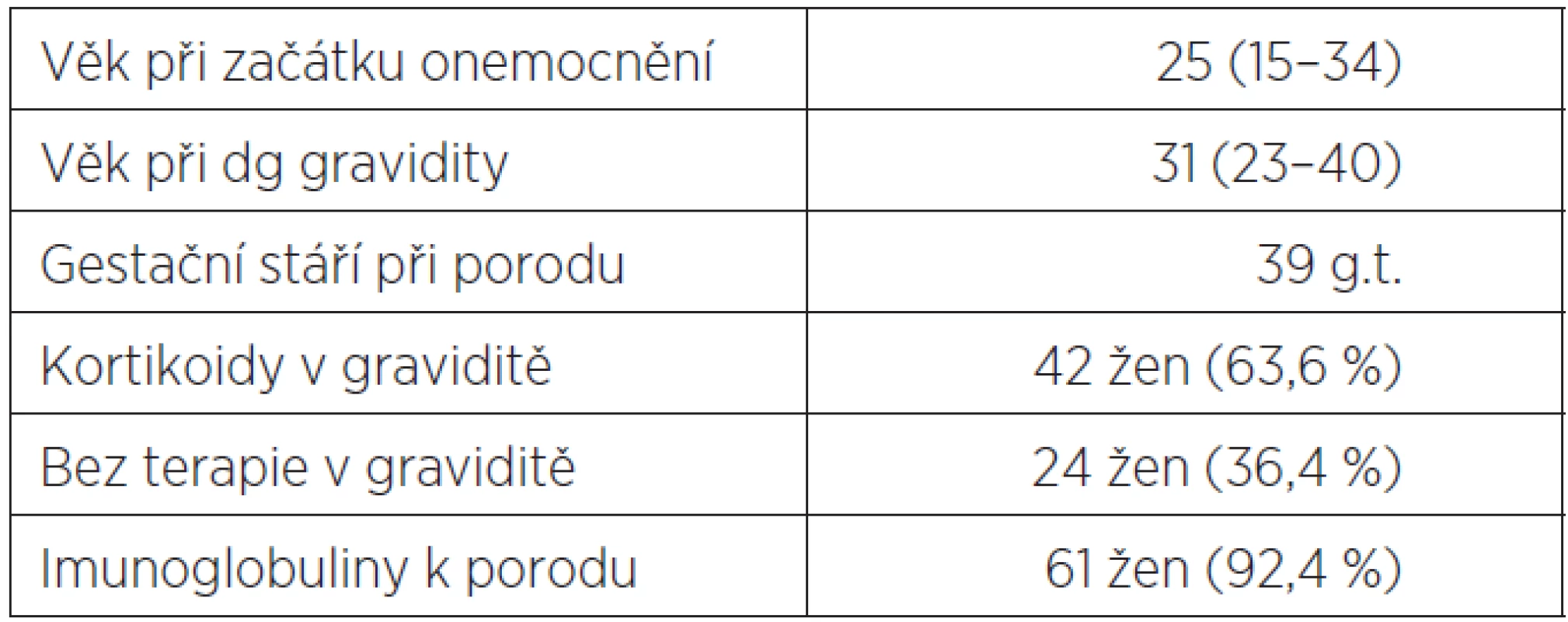
VÝSLEDKY
Akutní ataka v graviditě se v souboru 66 žen vyskytla u 4 z nich (6,1 %, relaps rate – počet atak u 1 ženy za 1 rok, RR 0,1). Pro léčbu akutní ataky v graviditě byly použity krátkodobé vysoké dávky kortikoidů, a to 125–250 mg/den, celkově 1500 až 2000 mg. Po porodu 92 % žen dostávalo imunoglobuliny (IVIG) v následujícím schématu – 1. dávka (0,2 g/kg) i.v. do 24 hodin po porodu a dále stejná dávka à 1 měsíci půl roku po porodu. V tomto půlročním období jsme akutní ataku zaznamenali u 17 žen (25,7 %) RR 0,5 (tab. 2).
Table 2. Vliv těhotenství na roztroušenou sklerózu – vznik akutní ataky, kojení a použití epidurální analgezie 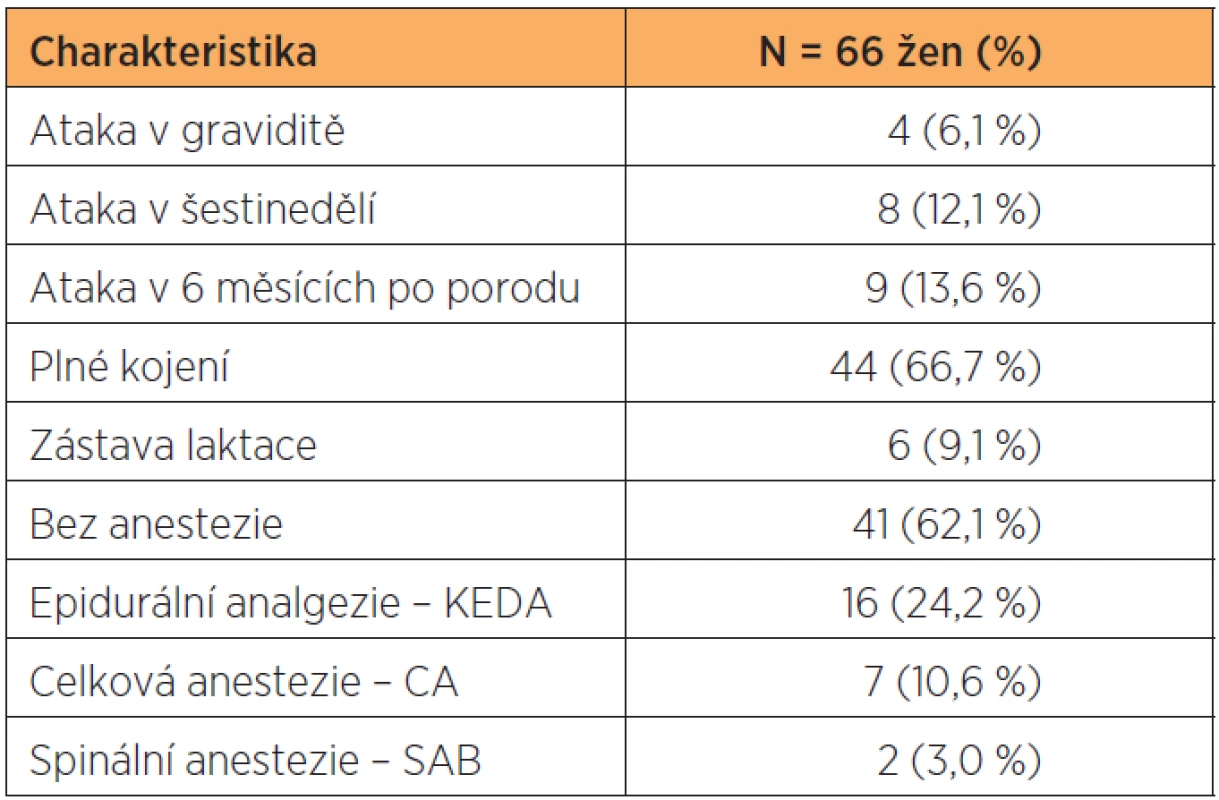
Kojení se pro vznik akutní ataky po porodu neukázalo být statisticky významným. Akutní ataku mělo 22,7 % kojících žen (10/44, 22,7 %) ve srovnání s 31,8% žen (7/22, 31,8 %), které nekojily (tab. 3); OR = 0,6 (0,2–2,0), p = 0,5518.
Table 3. Vliv kojení na vznik akutní ataky po porodu 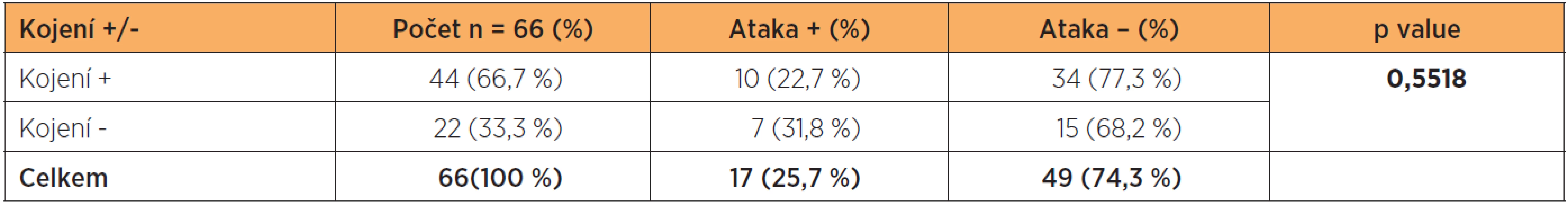
Postnatální ataku vyvinulo 18,8 % žen (3/16), které k porodu využily epidurální analgezii (KEDA) a 28 % žen (14/50), které KEDA nevyužily (tab. 4). Použití KEDA opět nebylo pro vznik akutní ataky po porodu statisticky významné, OR = 0,6 (0,1–2,4), p = 0,5325. Statistická významnost nebyla prokázána i vlivem malého souboru.
Table 4. Vliv epidurální analgezie na vznik akutní ataky po porodu 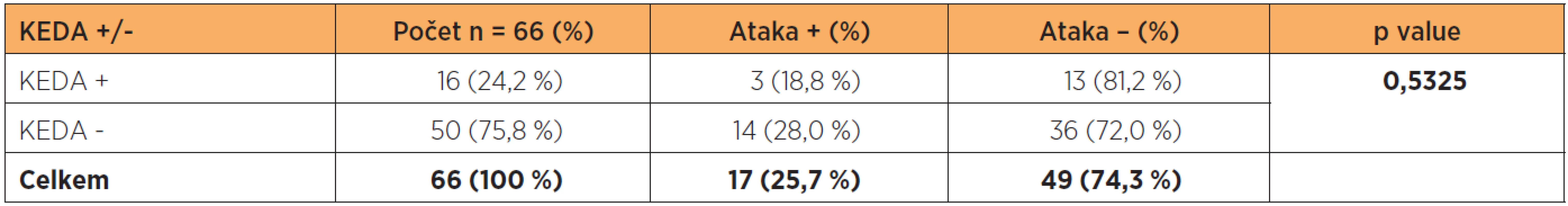
Dlouhodobý vliv na roztroušenou sklerózu můžeme hodnotit podle zhoršení neurologického handicapu hodnoceného Kurtzkeho škálou EDSS. Stupeň postižení byl ve sledovaném období před graviditou a po porodu prakticky beze změny (EDSS 1,5, resp. EDSS 1,6) (graf 1). Analýzu výsledků těhotenství shrnuje tabulka 5. Vaginálním porodem byla ukončena většina, tzn. 77 % těhotenství. Císařským řezem porodilo 18,1 % žen, 8 císařských řezů bylo elektivních a 4 akutní. Indikace k císařskému řezu byly čistě porodnické (graf 2 a 3). Akutní ataku po porodu jsme prokázali u 2 žen s císařským řezem (2/16, 12,5 %) ve srovnání s 15 ženami s akutní atakou, které rodily vaginálně (15/50, 30 %). Statistická významnost opět vlivem malých čísel nebyla prokázána.
Graph 1. EDSS před porodem a po porodu 
Table 5. Vliv roztroušené sklerózy na těhotenství – výsledky těhotenství žen s roztroušenou sklerózou 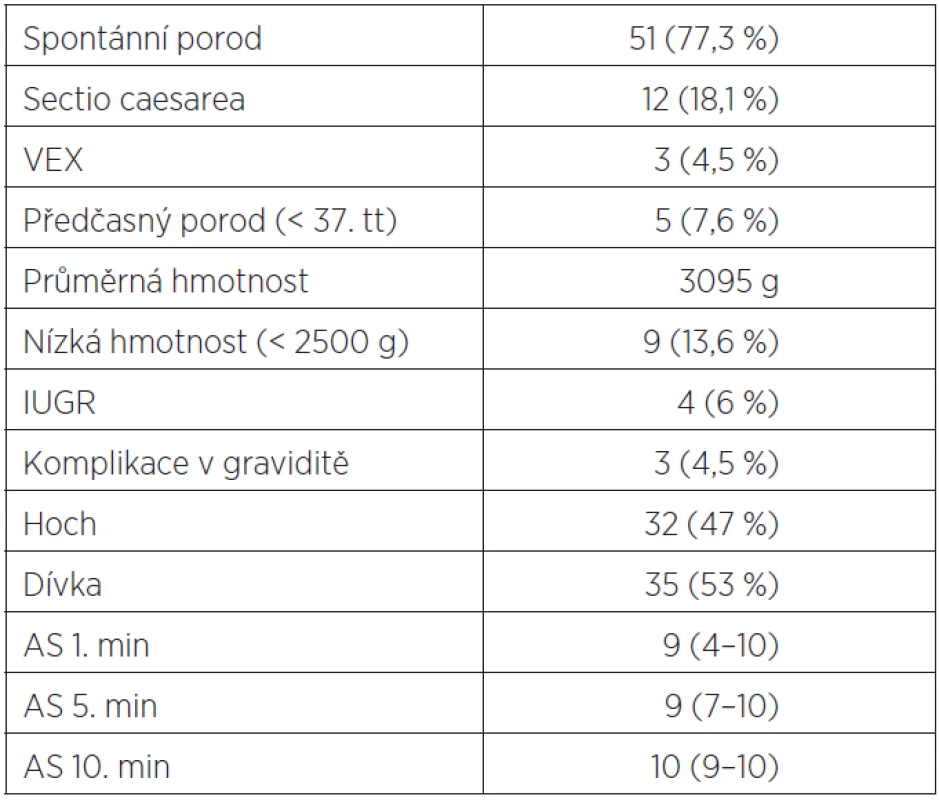
Graph 2. Indikace k akutnímu císařskému řezu 
Graph 3. Indikace k elektivnímu císařskému řezu 
Těhotenství žen s RS byla donošená, hmotnost novorozenců činila u chlapců 3185 g, u dívek pak 3012 g. Výskyt závažných těhotenských komplikací (gestační hypertenze, preeklampsie, GDM) nebyl zvýšen, intrauterinní růstová retardace plodu (IUGR) byla potvrzena u 4 porodů (tab. 5).
DISKUSE
Počet těhotných žen s roztroušenou sklerózou stoupá. Narůstající incidenci vysvětluje zvyšující se věk rodiček a vývoj nových léčebných postupů, které převedou nemocné do období dlouhodobé remise a umožňují otěhotnění. Během těhotenství dochází k útlumu aktivity onemocnění, které je dáváno do souvislosti s imunosupresivní funkcí pohlavních hormonů, zejména estrogenů. Díky estrogenům dochází k posunu v subpopulaci lymfocytů, a to k poklesu prozánětlivě působících Th1 lymfocytů a vzestupu protizánětlivě působících lymfocytů Th2. Po porodu nastává prudký pokles estrogenů, a tím opět přesunutí imunologické odpovědi ve prospěch prozánětlivě působících Th1 [17]. Tímto jevem se stává poporodní období pro nemocnou s roztroušenou sklerózou rizikové pro vznik akutní ataky. V našem souboru jsme potvrdili příznivý efekt těhotenství na vznik akutní ataky, ta byla potvrzena pouze u 4 žen (6 %, RR 0,1). Po porodu mělo ataku 17 žen (25,7 %, RR 0,5). Autoři multicentrické studie PRIMS prokázali pokles atak v průběhu těhotenství, a to zejména ve třetím trimestru až o 70 % (RR 0,2) s následným nárůstem atak v prvních třech měsících po porodu (RR 1,2). Před porodem činil RR 0,7 [22]. I další studie prokázaly obdobné výsledky. Metaanalýza brazilských autorů z roku 2011 hodnotila 13 studií zahrnujících celkem 1223 těhotenství pacientek s RS. Výsledky udávaly RR před porodem 0,435 ± 0,021 s poklesem na 0,182 ± 0,012 v graviditě a nárůstem na 0,703± 0,024 v následujícím roce po porodu [11].
Stupeň neurologického poškození hodnocený Kurtzkeho škálou byl u těhotných v naší studii (všechny těhotné měly relaps-remitentní formu RS) prakticky beze změny. Lze tedy říci, že nárůst invalidity vyjádřený Kurtzkeho škálou EDSS jsme ve shodě s recentními studiemi neprokázali. Studie PRIMS neudávala rozdíl v progresi onemocnění ve dvouletém sledování u žen, které rodily, či nerodily [6]. Další studie dokonce udávaly oddálení nástupu sekundární progrese onemocnění. Podle výsledků švédských autorů z roku 1995 bylo období od stanovení diagnózy onemocnění do doby upoutání na vozík u žen, které rodily v průměru 18,6 roku ve srovnání s 12,5 roku u žen, které nerodily [19]. V roce 2010 byly publikovány výsledky další studie, které prokázaly rychlejší progresi onemocnění u nulligravid ve srovnání s ženami, které byly těhotné [8]. Tyto výsledky jsou však zpochybnitelné, protože autoři nebrali v potaz závažnost projevů onemocnění. Je známo, že ženy s primárně a sekundárně progresivní formou onemocnění těhotenství podstupují spíše výjimečně, naproti tomu mnohem častěji otěhotní nemocné s mírnější relaps-remitentní formou diagnostikovanou v mladším věku.
Těhotenství je u nemocných s RS plánováno, a to za použití jak dlouhodobé terapie (DMD), tak i kombinované hormonální antikoncepce. Dlouhodobou terapii je před otěhotněním nutné upravit. I když u žádného z nejčastěji používaných preparátů (interferony beta nebo glatiramer acetát) nebyl jednoznačně prokázán teratogenní účinek na plod, jsou data velmi limitována a kromě kortikoidů není žádný z používaných léčebných prostředků zatím v léčbě RS v průběhu těhotenství doporučen. Interferony či glatiramer acetát mohou být pro riziko vzniku akutní ataky v období před otěhotněním ponechány až do období koncepce [21]. Podávání těchto léků se dále během gravidity nedoporučuje, jejich užívání v graviditě však nevedlo ke zvýšenému procentu vzniku fetálních abnormalit či počtu spontánních abortů [2]. V naší studii byly interferony i glatiramer acetát (léčba u 63,7 % žen) vysazeny při diagnóze gravidity. Fingolimod je doporučeno vysadit dva měsíce prekoncepčně a Natalizumab tři měsíce před plánovaným těhotenstvím. Oba preparáty se v graviditě nepoužívají, informace o jejich použití nejsou dostatečné [13]. V našem souboru Fingolimod užívaly 3 % žen a Natalizumab 6,1 % žen, léky byly prekoncepčně vysazeny podle doporučení.
V průběhu těhotenství pacientky buď užívají nízké udržovací dávky kortikosteroidů, nebo, pokud jsou stabilizovány, mohou být po dobu gravidity bez léčby. V našem souboru 42 žen (63,6 %) užívalo v těhotenství kortikoidy, bez léčby bylo 24 žen (36,4 %). Akutní ataku v těhotenství mělo 6,1 % žen, její léčbu představovaly vysoké dávky kortikosteroidů. Kortikoidy sice prostupují placentární bariérou, ale většina prednisolonu a hydrokortisonu je trofoblastem konvertována na méně aktivní formu. Konečná fetální koncentrace představuje jen přibližně 1/10 koncentrace, která je v mateřském séru [4]. Studiemi nebyl prokázán vliv kortikoidů na mrtvorozenost, spontánní aborty či riziko prematurity. Pouze v jedné studii autoři prokázali určité riziko vzniku orofaciálních rozštěpů při terapii v I. trimestru [5]. V našem souboru jsme akutní ataku v I. trimestru nezaznamenali, vysoké dávky kortikoidů tedy nebyly v tomto období gravidity použity.
Léčbu po porodu představovaly u většiny našich pacientek imunoglobuliny (92 %). Imuno-globulinová terapie po porodu zůstává stále kontroverzní otázkou, na všech pracovištích se i kvůli vysokým nákladům nepoužívá. Byly provedeny studie, které prospěch imunoglobulinů v období laktace potvrzují [1, 12]. V našem souboru imunoglobulinová terapie v postpartálním období umožnila kojení u většiny žen, a to po dobu 6 měsíců. Po této době byly pacientky převedeny zpět na dlouhodobou terapii (DMD), kterou užívaly před porodem. Z kojících mělo ataku 22,7 % žen ve srovnání s 31,8 % žen, které nekojily. Statistická významnost kojení jako protektivního faktoru prokázána nebyla, negativní vliv však kojení zcela jistě nemá. Protektivní či negativní vliv kojení na vznik akutní ataky byl předmětem i několika recentních studií [3, 15, 23]. V jedné studii z roku 2009 sice autoři udávali snížení rizika vzniku akutní ataky u kojících žen, kde se ataka vyskytla u 87 % žen nekojících ve srovnání s 36 % žen, které kojily plně [15]. Další práce však protektivní vliv kojení na vznik akutní ataky neprokázaly [3].
V našem souboru jsme též neprokázali negativní vliv použití epidurální analgezie (KEDA) při porodu na vznik akutní ataky. Při jejím použití mělo ataku 18,8 % žen, bez použití KEDA pak 28 % žen. Studie PRIMS přinesla obdobné výsledky, autoři neprokázali negativní vliv epidurální analgezie na vznik akutní ataky [22]. Použití epidurální analgezie lze tedy k porodu doporučit.
Časné ani pozdní těhotenské komplikace nejsou v přímé souvislosti se základním onemocněním RS. Z našeho souboru nevyplynulo zvýšené procento mateřských komplikací.
Porod pacientky s roztroušenou sklerózou by měl být veden co nejšetrněji, tedy per vias naturales. Spinální léze nad Th 6 sice mohou teoreticky ovlivnit děložní kontrakce, ale prodloužení I. či II. doby porodní nebylo prokázáno [16]. V našem souboru 51 pacientek (77,3 %) porodilo vaginálně. Indikace k císařskému řezu, ať už plánovanému, či akutnímu, byly čistě porodnické. Procento vaginálních extrakčních operací bylo mírně vyšší, než je standardní hodnota v našem centru (dlouhodobě asi 2 %), činilo 4,5 %. Způsobem vedení porodu a perinatálními výsledky se zabývala metaanalýza brazilských autorů z roku 2011 [11]. Procento císařských řezů bylo v několika studiích vyšší, ale zdá se, že tato data byla ovlivněna zejména regionálními odlišnostmi v celkovém počtu operačních porodů. Průměrné procento císařských řezů bylo 21,4 % (v rozsahu 9,6–41,10 %). V nejrozsáhlejší studii sledující 7697 žen v USA v roce 2009 byl císařský řez proveden téměř polovině pacientek s RS (42,4 %). Ovšem i u běžné populace bylo procento císařských řezů vysoké, a to 32,8 % [14]. Z další studie je patrný i obecný trend zvyšujícího se procenta císařských řezů. V roce 2002 provedli též v USA 22,1 % císařských řezů u žen s RS versus 21,6 % u kontrol. K vaginální extrakční operaci se přistoupilo v 15,1 % u žen s RS ve srovnání s 12,3 % u ostatních žen [18]. Nízké procento císařských řezů udávali v roce 2008 v Norsku, per sectionem porodilo 17,2 % žen s RS a jen 7,8 % kontrol. Porod byl ukončen vaginální extrakční operací u 7,5 % žen s RS ve srovnání s 6 % u kontrol [7].
Předčasně (před 37. gestačním týdnem) porodilo v našem souboru 5 žen (7,6 %), novorozenců s nízkou porodní hmotností (pod 2500g) bylo 9 (13,6 %). Hmotnost novorozenců matek s RS byla celkově nižší než u běžné populace. U chlapců o 171 g nižší než 50. percentil, u dívek pak o 198 g nižší než 50. percentil pro dívky ve 39. týdnu těhotenství. Perinatální výsledky jsou srovnatelné s běžnou novorozeneckou populací. Ve zmíněné metaanalýze z roku 2011 někteří autoři uváděli pouze lehce nižší průměrnou porodní hmotnost novorozenců [11]. Ve studii norských autorů byly děti matek s roztroušenou sklerózou o 75 g lehčí než děti kontrol [7]. Novorozenců s nízkou porodní hmotností (méně než 2500 g) bylo podle většiny analýz stabilně 6 %, předčasných porodů (před 37. gestačním týdnem) pak procent deset [11].
Onemocnění samotné nemá vliv na fertilitu. Koncepci mohou ovlivňovat symptomy sexuální dysfunkce a snížení libida vyskytující se u 50–90 % pacientů s RS [10]. Riziko onemocnění pro potomky rodičů, z nichž jeden onemocněl RS, je obecně udáváno mezi 3–5 % [24], pokud jsou nemocní rodiče oba, stoupá toto riziko na 30 %.
ZÁVĚR
Vzhledem k tomu, že roztroušená skleróza postihuje zejména mladé ženy, které častěji odkládají graviditu do pozdějšího věku, budeme se s těhotnými s tímto onemocněním setkávat stále častěji. Z výše uvedených výsledků vyplývá, že není třeba se těhotenství u nemocných žen s roztroušenou sklerózou obávat. Moderní terapie zajistí dlouhodobou remisi onemocnění, v samotném těhotenství pak dochází vlivem hormonálních změn k jeho stabilizaci a poklesu počtu akutních atak. Zvýšené riziko vzniku akutní ataky po porodu musí být individuálně posuzováno a s jednotlivou pacientkou probráno, včetně managementu a léčby. Vlivem těhotenství nedochází ani k dlouhodobému zhoršení, ani k rychlejší progresi onemocnění. Vedení porodu se u žen s tímto nemocněním neliší od ostatní populace, je možné použití dostupných tišicích prostředků včetně epidurální analgezie. Kojení je zcela bezpečné. Počet komplikací v graviditě není zvýšen a celkové perinatální výsledky jsou srovnatelné s běžnou populací. Prekoncepční přípravu a následné těhotenství a poporodní péči je vhodné svěřit do společné péče zkušeného neurologa a perinatologa.
MUDr. Petra Hanulíková
Gynekologicko-porodnická klinika
2. LF UK a FN Motol
V Úvalu 84
150 00 Praha 5
e-mail: hanulikovap@gmail.com
Sources
1. Achiron, A., Kishner, I., Dolev, M,, et al. Effect of intravenous imunoglobulin treatment on pregnancy and postpartum-related relapses in multiple sclerosis. J Neurol 2004, 51(9), p. 1133–1137.
2. Amato, MP., Portaccio, E., Ghezzi, A., et al. Pregnancy and fetal outcomes after interferon-beta exposure in multiple sclerosis. Neurology, 2010, 75, p. 1794–1802.
3. Arias, L., Jalkanen, A., Alanen, A., et al. Breastfeeding, postpartum and pregnancy disease activity in multiple sclerosis. Neurology, 2010, 75, p. 474–476.
4. Beitins, IZ., Bayard, F., Ances, IG., et al. The transplacental passage of prednisone and prednisolone in pregnancy near term. J Pediatr, 1972, 81, p. 936–945.
5. Carmichael, SL., Shaw, GM., Ma, C., Werler, MM., et al. National Birth Defects Prevention Study. Maternal corticosteroid use and orofacial clefts. Am J Obstet Gynecol, 2007, 197(6), p. 585.e1-7; discussion p. 683–684, e1-7.
6. Confavreux, C., Hutchinson, M., Hours, M., et al. Rate of pregnancy-related relapses in multiple sclerosis. N Engl J Med, 1998, 339, p. 285–291.
7. Dahl, J., Myhr, KM., Daltveit, AK., Gilhus, NE. Pregnancy, delivery and birth outcome in different stages of maternal multiple sclerosis. J Neurol, 2008, 255, p. 623–627.
8. D´Hooghe, MB., Nagls, G., Uitdehaag, BMJ. Long term effects od childbirth in MS. J Neurol Neurosurg Psychiatry, 2010, 81, p. 38–41.
9. Dufek, M. Roztroušená skeróza – EDSS (expanded diseability status scale), tzv. Kurtzkeho škála. Neurol pro praxi, 2011, 12(Suppl. G), p. 6–9.
10. Dwosh, E,, Guimond, C., Sadovnick, AD. Reproductive counselling for MS: a rationale. Int MS J, 2003, 10, p. 52–59.
11. Finkelsztejn, A., Brooks, J., Paschoal, J., Fragoso, Y. What can we really tell women with multiple sclerosis regarding pregnancy? A systematic review and meta-analysis of the literature. BJOG, 2011, 118, p. 790–797.
12. Haas, J., et al. High dose IVIG in the postpartum period for prevention of exacerbations in MS. Mult Scler, 2000, 6, Suppl 2, p. 18–20, discussion p. 533.
13. Hellwig, K., Haghikia, A., Gold, R. Pregnancy and natalizumab: results of an observational study in 35 accidental pregnancies during natalizumab treatment. Mult Scler, 2011, 17, p. 958–963.
14. Kelly, VM., Lorene, NM., Chakravarty, EF. Obstetric outcomes in women with multiple sclerosis: new insights. Curr Opin Neurol, 2009, 19, p. 248–254.
15. Langer-Gould, A., Huang, SM., Gupta, R., et al. Exclusivebreastfeeding and the risk of postpartum relapses in women with multiple sclerosis. Arch Neurol, 2009, 66, p. 958–963.
16. Lee, M., O´Brien, P. Multiple sclerosis and pregnancy. J Neurol Neurosurg Psychiatry, 2008, 79, p. 1308–1311.
17. Meluzínová, E. Těhotenství a roztroušená skleróza. Neurol pro praxi, 2010, 11(5), p. 221–223.
18. Mueller BA, Zhang J, Critchlow CW. Birth outcomes andneed for hospitalization after delivery among women with multiple sclerosis. Am J Obstet Gynecol 2002, 186, p. 446–452.
19. Runmarker, B., Andersen, O. Pregnancy is associated with a lower risk of onset and a better prognosis in multiple sclerosis. Brain, 1995, 118, p. 253–261.
20. Tsang, B., Macdonell, R. Multiple sclerosis. Diagnosis, management and prognosis. Austr Family Physic, 2011, 40, 12, p. 948–955.
21. Tsui, A., Lee, M. Multiple sclerosis and pregnancy. Curr Opin in Obstet and Gynecol, 2011, 23, p. 435–439.
22. Vukusic, S., Confarveux, C., et al. Pregnancy in multiple sclerosis: The children of PRIMS. Clin Neurol Neurosurg, 2006, 108, p. 226–270.
23. Vukusic, S., Ionescu, I., El-Etr, M., et al. The prevention of Post-Partum Relapses with Progestin and Estradiol in Multiple Sclerosis (POPART´MUS) trial: rationale, objectives and state of advancement. J Neurol, 2009, 286, p. 114–118.
24. Zuvich, RL., McCauley, JL., Pericak-Vance, MA., Haines, JL. Genetics and pathogenesis of multiple sclerosis. Sem Immunol, 2009, 21, p. 328–333.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2013 Issue 2-
All articles in this issue
- Selektivní modulátory progesteronového receptoru a jejich terapeutické využití
- L-arginin v prevenci a léčbě preeklampsie
- Systémová enzymoterapie v léčbě recidivující vulvovaginální kandidózy
- Význam stanovení proteinu p16 v managementu prekanceróz děložního hrdla
- Opakované potrácení – přehledový článek
- Doporučení k provádění prevence RhD aloimunizace u RhD negativních žen
- Těhotenství a roztroušená skleróza – analýza výsledků z let 2003–2011
- Hyperlipidémie v těhotenství
-
Psychosociální klima porodnice očima rodiček I.
Výsledky celorepublikového průzkumu spokojenosti s perinatální péčí v ČR u reprezentativního souboru 1195 rodiček -
Kmenové buňky a karcinom ovaria
Charakteristika, význam a potenciální aplikacev klinické praxi - Retroperitoneálna lymfangioleiomyomatóza – kazuistiky
- Transfusion-related acute lung injury (TRALI) – přehledový článek
- Blokáda vápníkových kanálů – perspektiva mužské antikoncepce?
- Atlas gamét a embryí niektorých živočichov a človeka
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Transfusion-related acute lung injury (TRALI) – přehledový článek
- Opakované potrácení – přehledový článek
- Význam stanovení proteinu p16 v managementu prekanceróz děložního hrdla
- Hyperlipidémie v těhotenství
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

