-
Medical journals
- Career
Invazivní mykotické infekce orofaciální oblasti (Kazuistika)
Authors: Z. Daněk; L. Procházková; M. Machálka
Authors‘ workplace: Klinika ústní, čelistní a obličejové chirurgie LF MU a FN, Brno
Published in: Česká stomatologie / Praktické zubní lékařství, ročník 110, 2010, 4, s. 83-87
Category: Case Report
Overview
Autoři popisují výskyt zygomykózy orofaciální oblasti u dvou pacientů s hematologickou malignitou.
Invazivní mykotické infekce představují závažnou komplikaci léčby onkologicky nemocných. Převážná většina invazivních mykóz je vyvolána kmeny Candida a Aspergilus, avšak stále častěji se díky medikamentózní profylaxi těchto patogenů setkáváme s infekcemi vyvolanými vzácnými vláknitými houbami jako je zygomykóza.
Klinicky se onemocnění v počátku projevuje jako periostální zánět s atypickým průběhem a rychle vznikajícími nekrózami měkkých i tvrdých tkání. Predisponujícím faktorem pro vznik zygomykózy je imunokompromitace pacienta. Ohroženi jsou nemocní s hematologickou malignitou, zvláště je-li součástí její léčby transplantace krvetvorné tkáně, po transplantaci solidních orgánů s následnou imunosupresí, diabetici s ketoacidózou, pacienti s chronickou urémií s acidózou, stejně i tak dlouhodobé užívání antibiotik, cytostatik a imunosupresiv.
Zygomykóza je jednou z velmi obávaných oportunních mykóz s agresivním průběhem a mortalitou. Typickým projevem je vaskulární invaze a následná trombotizace cév s devastující nekrotizací okolních tkání. Terapie spočívá v radikálním chirurgickém odstranění všech ložisek zygomykózy. Medikamentózně je lékem první volby Amfotericin B. Při intoleranci pak triazolové antimykotikum Posakonazol.
Charakteristickou vlastností této invazivní mykotické infekce je extrémně rychlá progrese většinou s fulminantním průběhem a stává se nyní často průvodním jevem moderní léčby hematoonkologických chorob.Klíčová slova:
invazivní mykotické infekce - zygomykóza - nekróza - imunosupreseÚVOD
Invazivní mykotické infekce představují závažnou infekční komplikaci u celkově disponovaných, obvykle imunokompromitovaných jedinců. Ve srovnání s bakteriálními infekcemi je jejich výskyt jednoznačně méně častý, na druhou stranu incidence invazivních mykotických infekcí narůstá, morbidita a mortalita s nimi spojená je výrazně vyšší, než je tomu u infekcí bakteriálních. Převážná většina invazivních mykóz je vyvolána kmeny Candida a Aspergilus a stále častěji se můžeme setkat i s infekcemi vyvolanými vzácnými mykotickými patogeny třídy Zygomycetes.
Zygomycety patří mezi houby řádu Mucorales, tvoří široké, řídce septované nebo vůbec neseptované hyfy. Pro člověka může být potenciálně patogenní ve smyslu oportunní infekce. Invazivní infekci mohou způsobovat rody Rhizopus, Rhizomucor, Mucor, Absidia a další. Tyto sporulující rychle rostoucí mikroorganismy jsou ubikvitní, vyskytují se v prachu, stojící vodě a tlející vegetaci. K infekci dochází inhalací, ingescí, eventuálně i kontaminací ran. U zygomykóz dominuje přenos inhalační cestou, může dojít k nozokomiálnímu rozšíření zygomycet klimatizací, především v období rekonstrukčních prací. U celkově zdravých jedinců je lze izolovat ze stolice, z materiálů odebraných z ústní a nosní dutiny [2, 3, 8, 10].
Invazivní zygomykóza typicky postihuje rhinocerebrální oblast, dále se můžeme setkat s dnes stále častější formou plicní, méně často s formou kožní a gastrointestinální. V naší kazuistice popisujeme dva případy rhinocerebrální formy zygomykózy, doprovázené charakteristickými lézemi v ústní dutině [5, 8].
KAZUISTIKY
V letech 2007 – 2008 jsme v rámci dlouhodobé spolupráce s hematoonkologickou klinikou zaznamenali dva případy zygomykózy v orofaciální oblasti u pacientů s diagnózou akutní myeloidní leukemie. Začátek onemocnění v obou případech klinicky probíhal jako periostální zánět v oblasti horní čelisti s rychlým a neobvyklým průběhem, který vedl k devastujícím nekrózám měkkých i tvrdých tkání.
Případ I.
První byl 63letý muž, u kterého byla v rámci předoperačního vyšetření náhodně diagnostikována akutní myeloidní leukémie v říjnu 2007. Podstoupil opakovaně indukční chemoterapii (mitoxatron+cytosinarabinosid) bez kompletní remise. Za 10 dní po ukončení léčby náhle vznikl tuhý výrazný otok levé tváře; při intraorálním vyšetření jsme v levém horním kvadrantu nalezli z orální i vestibulární strany lividně zbarvené papily, byla patrná viklavost zubu +6 III. stupně. Na panoramatickém rtg nacházíme periapikální projasnění zubů +3, 6, 7. Stav byl uzavřen jako periostitida maxily, změny na papilách byly považovány za změny související s chemoterapií. Pro neutropenii byla profylakticky zavedena kombinace ATB terapie. Po hematologické přípravě trombonáplavem byly ještě týž den extrahovány zuby +6, 7, extrakční rány byly suturovány a připojena i.o. incize v levém horním vestibulu.
Stav se však nelepšil, otok přetrvával a během 3 dnů se vytvořila rozsáhlá nekróza měkkých tkání vestibula a mukoperiostu patra. Byla provedena nekrektomie. Histologicky byla verifikována zygomykóza, následně zahájena cílená terapie amfotericinem B s ATB trojkombinací (meropen+vancomycin+kotrimoxazol). Nekróza měkkých tkání progredovala, zvláště na patře. Následovaly extrakce uvolněných zubů 2, 1 +1, 2, 3, 4, 5, další nekrektomie měkkých tkání se snesením nekrotické kostní tkáně alveolárního výběžku v rozsahu extrahovaných zubů.
Po 5 týdnech dochází k progresi základního onemocnění, byla zahájena paliativní chemoterapie cytosinarabinosidem, léčba amfotericinem B byla změněna za p.o. formu triazolového antimykotika Posakonazol. Na CT vyšetření byla patrná destrukce skeletu horní čelisti s oronasální komunikací a mykotickými hmotami v čelistní dutině, intraorálně se měkké tkáně hojily per granulationem, baze alveolárního výběžku byla nekrotická. V dalším týdnu byl pacient propuštěn do domácího léčení pro neúspěšnou terapii akutní myeloidní leukemie, na kterou pacient nereaguje. Za 2 měsíce po propuštění exitus letalis.
Případ II.
Druhým případem byla 58letá žena s akutní myeloidní leukemií diagnostikovanou v dubnu 2007. Po indukční chemoterapii bylo dosaženo celkové remise. Po 2 měsících byla zahájena konsolidační chemoterapie s následnou dlouhodobou pancytopenií. V dubnu 2008 přichází relaps onemocnění. Koncem července byla provedena alogenní transplantace kmenových buněk.
Za týden po transplantaci byla doporučena k ošetření na naši kliniku s lehkým otokem levé tváře a zánětlivou infiltrací v apikální krajině levého horního špičáku. Na OPG snímku byla lehce rozšířená periapikální štěrbina, zub byl trepanován. Následující den pro zhoršení stavu byla provedena i.o. incize bez přítomnosti hnisu. Stav však progredoval, otok tváře se zvětšil, měkké tkáně horního vestibula a patra nabyly lividního vzhledu. Po zkušenostech u předchozího pacienta nás neobvyklý průběh zánětu a imunosuprese pacientky přiměly k podezření na zygomykózu, která byla histologicky verifikována (obr. 1). Okamžitě byla nasazena antimykotická terapie lipidovou formou Amfotericinu B, preparát Abelcet.
Image 1. Histologický preparát zygomykózy. 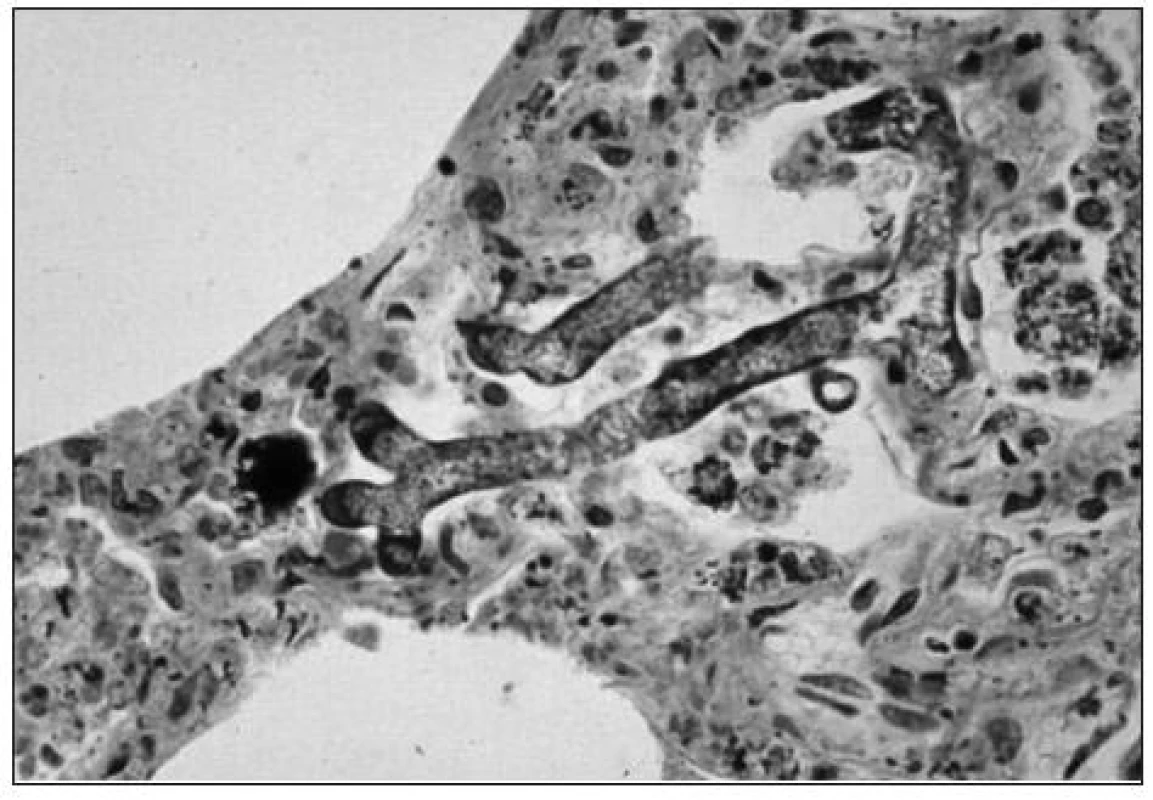
Přes zavedenou terapii se během 10 dnů vytvořila rozsáhlá nekróza měkkých tkání vestibula i patra (obr. 2). Po snesení nekrotické tkáně byla obnažena kostní tkáň části přední stěny maxily, alveolárního výběžku a patra. V té době kostní tkáň jevila známky nekrózy, měkké tkáně počínají granulovat. Na kontrolním CT vyšetření po šesti týdnech od počátku příznaku byla popisována kostní nekróza baze alveolárního výběžku a zmnožení mukoperiostu v alveolárním recesu levého sinu. Bylo indikováno endoskopické vyšetření levé čelistní dutiny s odběrem tkáně v celkové anestezii, které však mykotickou infekci nepotvrdilo. Poté při naší kontrole zjišťujeme nevýraznou pohyblivost alveolárního výběžku a patra. Následující den byla pacientka připravena k subtotální resekci horní čelisti. Při intubaci byl celý kostní fragment vylomen laryngoskopem (obr. 3), po úpravě kostních okrajů a revizi čelistní dutiny byl defekt vykryt tamponádou a následně krycí patrovou deskou.
Image 2. Nekrotická kostní tkáň alveolárního výběžku maxily. 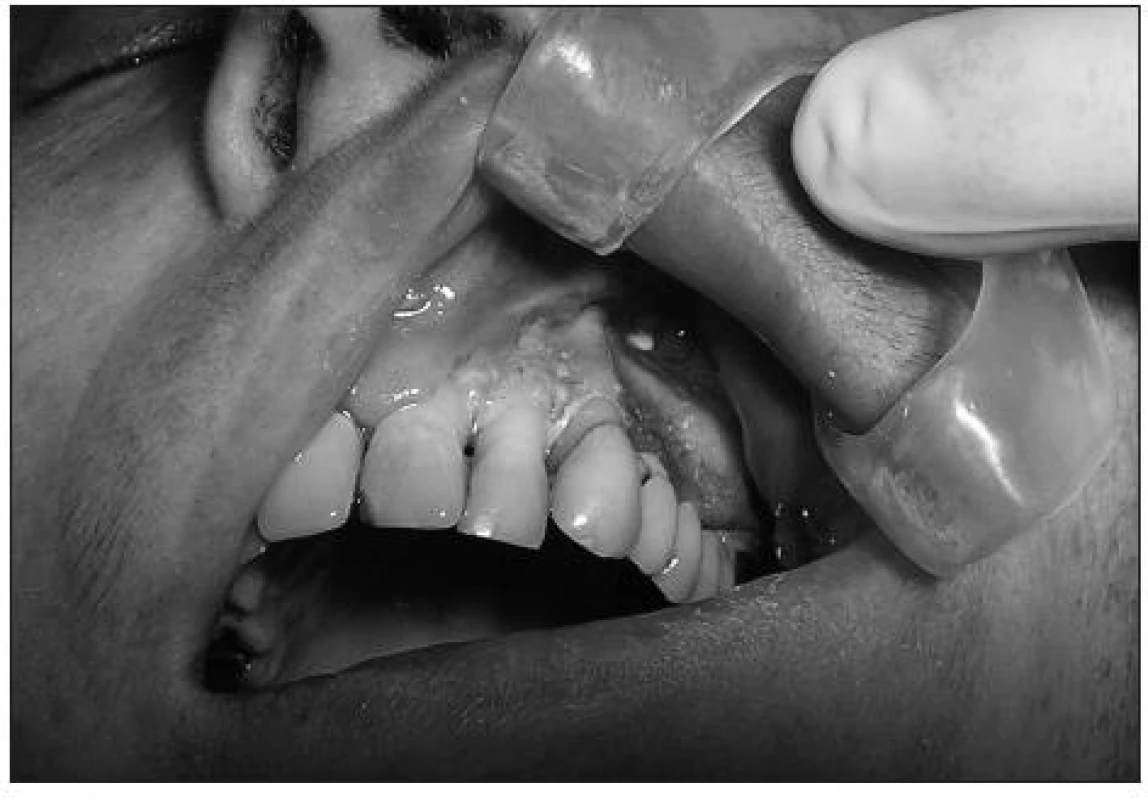
Image 3. Kostní resekát postižené části maxily. 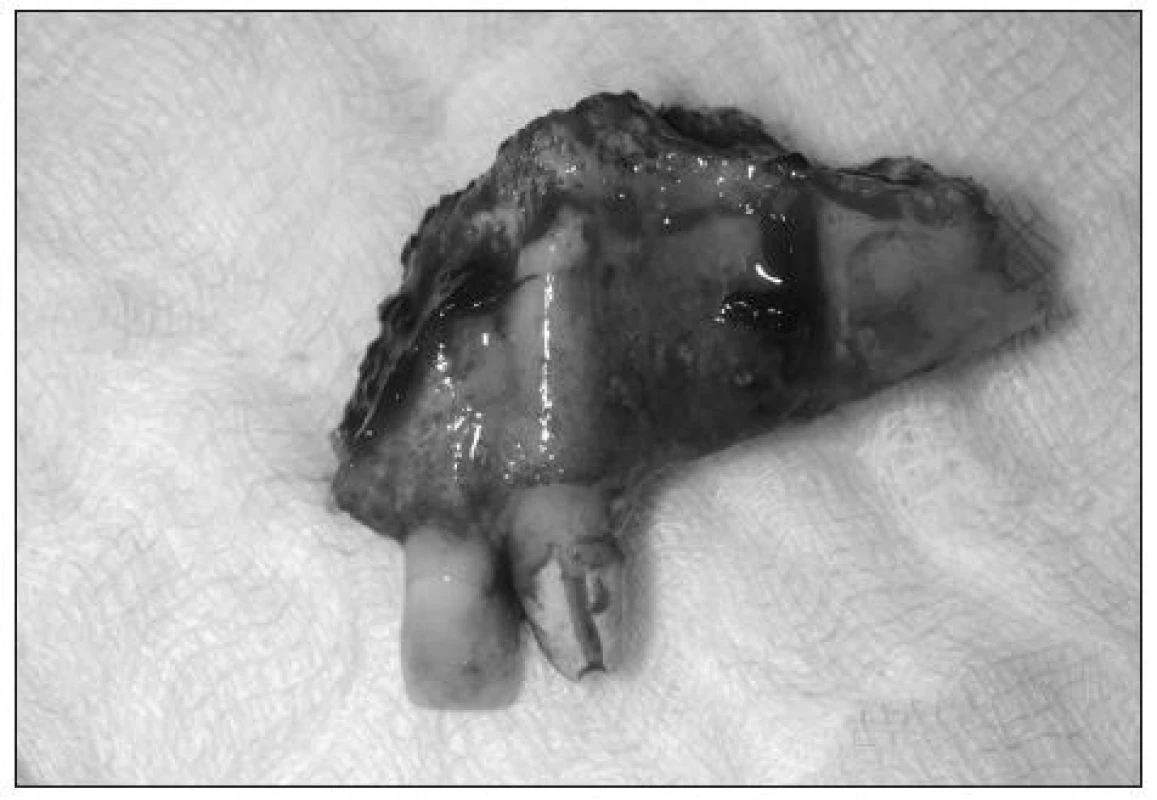
Dnes je defekt zcela zhojen (obr. 4), pacientce byla zhotovena parciální snímatelná náhrada. Medikace Amfotericinem B trvala více než 100 dní, po půlroční hospitalizaci byla propuštěna, pacientka je pravidelně dispenzarizována.
Image 4. Stav tři měsíce po operaci. 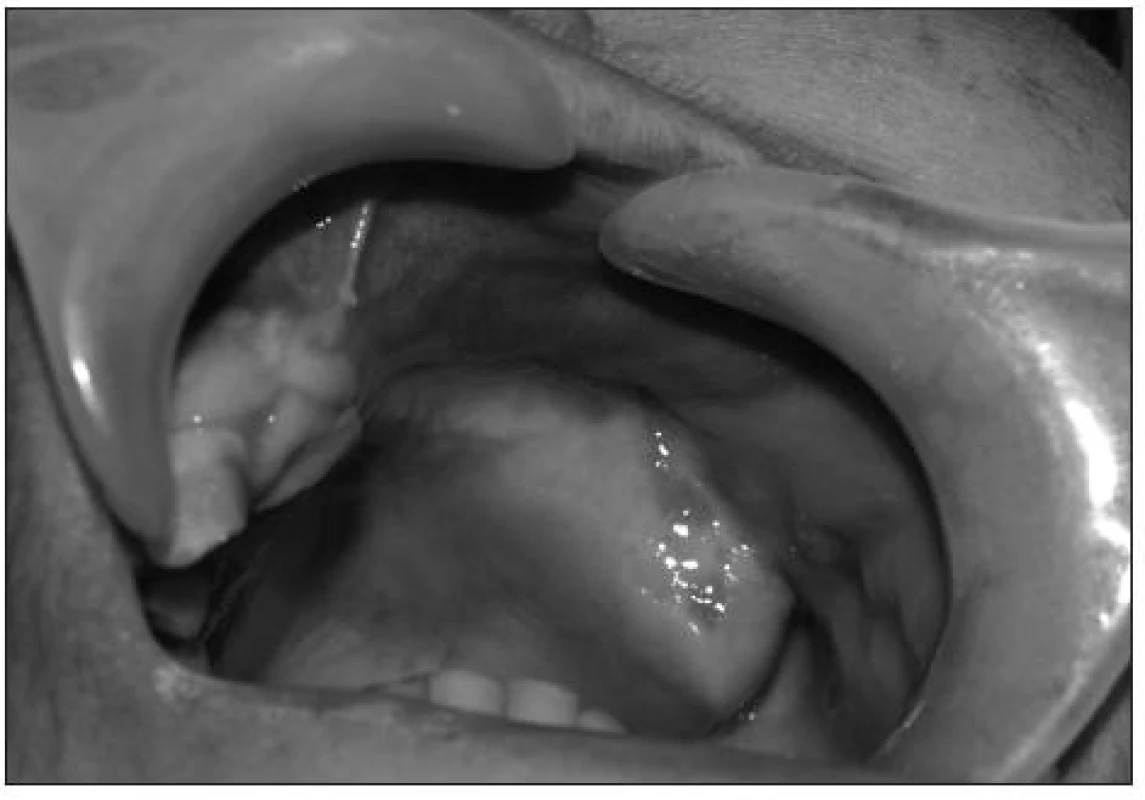
DISKUSE
Během posledních let došlo k signifikantnímu nárůstu frekvence výskytu invazivních mykotických infekcí u onkologických nemocných. Příčinou tohoto stavu je narůstající počet imunokompromitovaných pacientů. Výrazně vzrostl počet pacientů se solidními tumory a hematolgickými onemocněními, kteří jsou léčeni agresivní chemoterapií vedoucí k neutropenii. Vzrostlo množství transplantací krvetvorné tkáně, zvýšil se počet transplantací solidních orgánů, více nemocných je léčeno imunosupresivními léky a jsou léčeni i nemocní ve vyšších věkových skupinách. Nárůst incidence infekcí vyvolaných vláknitými houbami, jako je invazivní aspergilóza a invazivní zygomykóza, zapříčinila také masivní profylaxe kandidových infekcí flukonazolem, které v minulosti bývaly výrazným problémem [8].
V současnosti nejvíce ohroženou skupinou nemocných jakoukoli invazivní mykózou tvoří pacienti s hematologickou malignitou, obzvlášť je-li součástí terapeutického programu transplantace krvetvorné tkáně (frekvence výskytu této komplikace je až 25%) a pacienti po transplantaci solidních orgánů s následnou imunosupresí. Další početnou skupinou jsou diabetici s ketoacidózou, pacienti s chronickou urémií s acidózou, stavy těžké malnutrice, léčení chelátory železa, stejně i tak pacienti s dlouhodobou terapií antibiotiky, cytostatiky a imunosupresivy [1, 3, 6, 8, 9, 10].
Zygomykóza je jednou z nejobávanějších oportunních mykóz s agresivním průběhem a vysokou mortalitou. Jedná se o vláknitou houbu s neseptovanými hyfy a postraním větvením. Právě tyto hyfy prorůstají cévní stěnou (především arteriální), následně způsobují trombotizaci, infarzaci a nekrózu okolních tkání. Velmi charakteristickou vlastností této invazivní mykotické infekce je extrémně rychlá progrese, většinou s fulminantním průběhem [2, 3, 8, 9].
Predilekční lokalizací zygomykózy v ústní dutině je tvrdé patro a alveolární výběžek horní čelisti. Postižení většinou vzniká jako součást rhinocerebrální formy onemocnění, nejčastěji však postihuje nemocné s diabetickou ketoacidózou. Příznaky bývají podobné sinusitidě, bolesti obličeje, očí, teploty nemusejí být vždy přítomny. Nekrotizující proces vychází z oblasti nosní dutiny a paranazálních dutin, odkud se rychle šíří do ústní dutiny, do orbity a na lební bazi. Častou komplikací je trombóza kavernózních sinů a karotid. Plicní forma onemocnění je nejčastěji u pacientů s hematologickou malignitou, projevuje se nespecifickými příznaky pneumonie jako je horečka, kašel, dušnost, po angioinvazi může vzniknout hemoptýza. Gastrointestinální forma typicky postihuje nemocné s těžkou malnutricí, nejčastěji postihuje žaludek, ileum, colon; klinický obraz odpovídá příznakům intraabdominálního abscesu. Kožní forma vzniká v místech drobných poranění, hmyzího vpichu a popálenin. Dochází k rychle progredující destrukci kůže a k rychlému šíření do podkožních tkání [8, 10, 11].
V současné době se klade velký důraz na včasnou diagnostiku invazivní mykotické infekce. Historicky byla její diagnóza limitována korelací klinických příznaků a s kultivačním nebo histologickým průkazem patogenu ve sterilním prostředí. Příznaky invazivních mykóz jsou však u imunokompromitovaných nemocných s omezenou možností zánětlivé odpovědi většinou pozdní a nespecifické. Kultivační vyšetření z primárně sterilního materiálu (hemokultura, mozkomíšní mok, biopsie tkání) je často negativní nebo pozdně pozitivní a histopatologická diagnóza, která vyžaduje invazivní proceduru k získání vzorku tkáně, je u kritických a pancytopenických pacientů obtížně proveditelná. Nárůst invazivních mykotických infekcí a jejich vysoká mortalita však vedly k požadavku časnějšího stanovení diagnózy, a tak i k časnějšímu zahájení antimykotické léčby s cílem zlepšit prognózu nemocných s touto infekcí. Proto došlo v posledním desetiletí k rozvoji sérologických a molekulárně biologických metod (tzv. nekultivačních metod), které tuto diagnostiku umožňují. Hlavním důvodem rozšíření těchto metod je rychlá, senzitivní, specifická a neinvazivní diagnostika invazivních mykóz. Sérologické metody využívají detekci cytoplazmatických antigenů, antigenů buněčné stěny nebo protilátek proti nim v séru nebo v jiných tělesných tekutinách pomocí imunologických nebo biochemických metod. Jednoznačně největších pokroků bylo v tomto směru dosaženo v časné diagnostice invazivní aspergilózy. U invazivní kandidózy jsou nekultivační metody prozatím méně přesvědčivé a u invazivní zygomykózy jsou stále předmětem výzkumu. Histologické vyšetření je často jediné vyšetření s pozitivním výsledkem a vysokou specifitou. Jako doplňující vyšetření jsou nezbytné zobrazovací metody indikované dle místa postižení (CT paranazálních dutin, rtg plic, HRCT mozku nebo plic, UZ vyšetření parenchymatózních orgánů). Pořád platí, že konvenční mikrobiologické a histologické diagnostické přístupy jsou základním kamenem pro definitivní stanovení diagnózy invazivní mykotické infekce. Úspěšná diagnóza a léčba invazivních mykóz tedy jednoznačně vyžaduje týmový přístup zahrnující spolupráci kliniků, mikrobiologů, molekulárních biologů a patologů [8, 9].
Základem terapie invazivní zygomykózy je včasné rozpoznání možné infekce u ohroženého jedince. Především při známkách infekce sinoorbiotální oblasti (nereagující na konvenční antibiotickou léčbu) by mělo být velmi časně provedeno zobrazovací vyšetření následované chirurgickým odběrem materiálu k histologickému, respektive kultivačnímu potvrzení možné mykotické infekce. Ve druhém kroku je nutno eliminovat rizikové faktory - úprava ketoacidózy, vysazení chelatační léčby nebo maximálně možné snížení imunosuprese [9].
Vlastní léčba invazivní zygomykózy spočívá v rychlé a razantní chirurgické resekci postižených tkání v kombinaci s antimykotickou léčbou. Lékem první volby zůstávají i nadále deriváty Amfotericinu B (v maximálních tolerovaných dávkách), nyní preferované lipidové formy pro jejich příznivější profil nežádoucích účinků a možnosti podávání vyšších dávek [4, 7, 9]. Dalším preparátem je nově zavedené triazolové antimykotikum Posakonazol, používané při intoleranci Amfotericinu. Posakonazol (800 mg/den), jako jediný z azolů má proti většině izolátů zygomycet dobrou učinnost a velmi slibné výsledky jsou k dispozici i v indikaci Posakonazolu jako záchranné terapie zygomykózy [4, 7]. Jako podpůrných prostředků je možno použít hyperbaroxii, interferon, granulocytární transfúze, což je stále předmětem výzkumu [7].
ZÁVĚR
Naším sdělením jsme chtěli upozornit na výskyt méně obvyklých onemocnění orofaciální oblasti s letálním průběhem, které jsou průvodním jevem moderní léčby hematoonkologických chorob a které názorně dokumentuje potřebu mezioborové spolupráce.
MUDr. Zdeněk Daněk
Klinika ústní, čelistní a obličejové chirurgie
LF MU a FN
Jihlavská 20
625 00 Brno
e-mail: kucoch@fnbrno.cz
Sources
1. Brown, O. E., Finn, R.: Mucormycosis of the mandible. J. Oral Maxillofac. Surg., 44, 1986, 44, s. 132-136.
2. Cale Jones, A., Youngblood-Bendsen, T., Freedman, P. D.: Mucormycosis of the oral cavity. Oral Surg. Med. Oral Pathol., 75, 1993, s. 455-460.
3. Damante, J. H., Fleury, R. N.: Oral and rhinoorbital mucormycosis. Case report. J. Oral Maxillofac. Surg., 81, 1998, s. 267-271.
4. Drgoňa, L.: Kombinovaná terapie zriedkavých invazivních mykóz – zygomykózy, fusariózy a kryptokokózy. Mimořádná příloha Postgraduální medicíny – Novinky a specifické aspekty v léčbě invazívních mykotických infekcí. Vydáno ve spolupráci CELL, 2008.
5. Drgoňa, L.: Mimopľucné formy invazívnych mykóz vyvolaných vláknitými hubami. Mimořádná příloha Postgraduální medicíny – Novinky a specifické aspekty v léčbě invazivních mykotických infekcí. Vydáno ve spolupráci CELL, 2008.
6. Janoušková, V., Komínek, P., Kostřicová, E., Hořava, V.: Mukormykóza nosní dutiny a ústní dutiny. (Kazuistika). Otorinolaryng a Foniat /Prague/, 50, 2001, č. 4 s. 250-252.
7. Kouba, M.: Léčba invazivních mykóz – doporučení Evropské konference o infekcích provázejících leukemie a doporučení pro léčbu vzácných inavzivnívh mykóz (zygomykózy, fusariózy, kryptokokové infekce). Mimořádná příloha Postgraduální medicíny – Novinky a specifické aspekty v léčbě invazivních mykotických infekcí. Vydáno ve spolupráci CELL, 2008.
8. Ráčil, Z., Kocmanová, I., Wagnerová, B.: Invazivní mykotické infekce u onkologických nemocných: Změny v epidemiologii a diagnostice. Postgraduální medicína, 9, 2007, č. 3.
9. Ráčil, Z., Kocmanová, I., Weinbergerová, B.: Léčba invazivních mykotických infekcí u onkologických nemocných. Farmakoterpie, roč. 4, 2008, č. 2, s. 199-209.
10. Slezák, R., Pohnětalová, D., Kmoníček, M.: Zygomykóza alveolárního výběžku dolní čelisti – kazuistika. LKS, roč. 12, 2002. č. 10.
11. Spellberg, B., Edwards, J., Ibrahim, A.: Novel perspectives on mucormycosis: Pathophysiology, presentation and management. Clin. Microbiol. Rew., 18, 2005, s. 556-569.
12. Sugar, A. M.: Mucormycosis. Clin. Infect. Dis., 14, 1992 (Suppl. 1), s. 126-129.
Labels
Maxillofacial surgery Orthodontics Dental medicine
Article was published inCzech Dental Journal

2010 Issue 4-
All articles in this issue
- Střelná poranění střední obličejové etáže doprovázená poškozením zraku
- Zdravotní rizika spojená s otiskováním ve stomatologii (Souborný referát)
- Příspěvek k ošetření nespolupracujících dospělých pacientů
- Morfologická analýza stěn kořenových kanálků po ošetření laserem
- Invazivní mykotické infekce orofaciální oblasti (Kazuistika)
- Czech Dental Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Invazivní mykotické infekce orofaciální oblasti (Kazuistika)
- Zdravotní rizika spojená s otiskováním ve stomatologii (Souborný referát)
- Příspěvek k ošetření nespolupracujících dospělých pacientů
- Morfologická analýza stěn kořenových kanálků po ošetření laserem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

