-
Medical journals
- Career
Spojkové lézie - vzťah papilómov a skvamocelulárného karcinómu spojovky s infekciou HPV
Authors: A. Furdová 1; A. Stopková 1; K. Kapitánová 2; D. Kobzová 3; P. Babál 3
Authors‘ workplace: Klinika oftalmológie Lekárskej fakulty Univerzity Komenského a Univerzitná nemocnica, Nemocnica Ružinov, Bratislava 1; Klinika oftalmológie Jeseniova Lekárska fakulta Univerzity Komenského, Martin 2; Ústav patologickej anatómie LF UK a UNB, Bratislava 3
Published in: Čes. a slov. Oftal., 74, 2018, No. 3, p. 92-97
Category: Original Article
doi: https://doi.org/10.31348/2018/1/2-3-2018Overview
Úvod:
Etiológia vzniku papilómov je multifaktoriálna. Existuje silná asociácia medzi ľudským papilomavírusom (HPV) a vývojom týchto spojovkových lézií. HPV je tumorogénny a bežne produkuje benígne nádory s nízkym potenciálom malígneho zvratu. Papilómy zriedkavo môžu prechádzať malígnou transformáciou.Materiál a metodika:
Retrospektívna štúdia pacientov s diagnózou spojovkového papilómu alebo skvamocelulárneho karcinómu spojovky.Výsledky:
V súbore 125 pacientov v období rokov 2007 – 2017 sme u spojovkových nepigmentovaných nádorov u 119 (95,2%) potvrdili histologickým vyšetrením papilóm a u 6 (4,8%) pacientov karcinóm.
Z celkového počtu pacientov bolo 39 žien (31,2%) a 86 mužov (68,8%). Priemerný vek pacientov bol 68,4 rokov (rozsah 20 - 94 rokov). Lokalizácia lézií: bulbárna spojovka u 65 (52,0%), horná mihalnica tarzálna spojovka + fornix u 6 (4,8%), dolná mihalnica + fornix u 27 (21,6%), karunkula u 20 (16,0%) a plika semilunaris u 7 (5,6%) pacientov.
V súbore pacientov sme zaznamenali 2 papilómy, ktoré sa transformovali do skamocelulárneho karcinómu. U pacientov bola HPV16 pozitivita, karcinómy vychádzali z oblasti bulbárnej spojovky, chirurgické riešenie bolo spojené s peroperačnou aplikáciou Mitomycínu C.
V jednom prípade sa invertovaný papilóm do 2 rokov od primárnej excízie rozvinul do orbitálneho karcinómu a pacient následne absolvoval radikálne chirurgické riešenie (parciálna exenterácia očnice) s následnou rádioterapiou.Záver:
Transformácia papilómu na karcinóm je zriedkavá, ale vždy na ňu treba myslieť pri recidíve ochorenia. HPV môže infikovať spojovku. Oftalmológ v spolupráci s patológom môže odporučiť vhodné laboratórne vyšetrenia na potvrdenie diagnózy. Ambulantné sledovanie pacientov po excízii papilómu spojovky je potrebné aj dlhodobe.Kľúčové slová:
epibulbárne nádory, nádory spojovky, papilóm, karcinómÚvod
Papilóm je histopatologický termín označujúci nádor z povrchového epitelu. Môže byť solitárny alebo mnohopočetný. Nadobúda klasický prstovitý alebo karfiolovitý vzhľad. Spojovkové papilómy nie sú život ohrozujúce. Môžu však byť dostatočne veľké na to, aby boli nepríjemné alebo kozmeticky deformujúce. Sú rozdelené na skvamocelulárne, limbálne a invertované (Schneiderove) v závislosti od vzhľadu, umiestnenia, veku pacienta, tendencii k opakovaniu po excízii a podľa histopatológie. Limbálny spojovkový papilóm sa často označuje ako neinfekčný zápalový papilóm, pretože sa predpokladá, že vzniká v dôsledku vystavenia ultrafialovému žiareniu. Invertované spojovkové papilómy majú zložku sliznice i epidermy. Vyskytujú sa zriedkavo. Etiológia vzniku papilómov je multifaktoriálna. Existuje silná asociácia medzi ľudským papilomavírusom (HPV) a vývojom týchto spojovkových lézií. HPV je vírus s výrazným tropizmom pre skvamocelulárny epitel. Bolo identifikovaných viac ako 100 rôznych typov HPV. HPV je tumorogénny a bežne produkuje benígne nádory s nízkym potenciálom malígneho zvratu. V konjunktiválnych papilómoch sa najčastejšie nachádzajú ľudské papilomavírusy typu 6 a 11, ktoré sú zodpovedné za vznik kožných bradavíc a postihujú aj genitálny trakt. K prenosu HPV dochádza prostredníctvom priameho kontaktu s ľuďmi. Ide o autoinokuláciu z kontaminovaných prstov na spojovku, ale sú známe aj prípady, kedy sa matke s HPV infekciou vulvy narodilo dieťa, u ktorého sa v krátkom čase rozvinul spojovkový papilóm. Primárnou liečebnou metódou je excízia, avšak recidívy sú časté [6,8].
Materiál a metodika
Retrospektívna štúdia 125 pacientov s diagnózou spojovkových nepigmentovaných nádorov - spojovkového papilómu alebo skvamocelulárneho karcinómu spojovky na Klinike oftalmológie Lekárskej fakulty Univerzity Komenského a Univerzitnej nemocnice v Bratislave.
V januári 2018 sme na kontrolu predvolali 78 pacientov s diagnózou histologicky verifikovaného spojovkového papilómu alebo skvamocelulárneho karcinómu spojovky, pre ktorých sme pripravili dotazník. Otázky v dotazníku boli zamerané na možný vzťah medzi HPV a spojovkovými léziami. Pacientov sme klinicky vyšetrili.
Výsledky
V súbore 125 pacientov v období rokov 2007 – 2017 sme zaznamenali výskyt spojovkových nepigmentovaných nádorov, z toho bol u 119 (95,2%) pacientov potvrdený histologickým vyšetrením papilóm a u 6 (4,8%) pacientov karcinóm.
Z celkového počtu pacientov bolo 39 žien (31,2%) a 86 mužov (68,8%). Priemerný vek pacientov bol 68,4 rokov (rozsah 20 - 94 rokov). Lokalizácia lézií: bulbárna spojovka u 65 (52.0%), horná mihalnica tarzálna spojovka + fornix u 6 (4.8%), dolná mihalnica + fornix u 27 (21.6%), karunkula u 20 (16.0%) a plika semilunaris u 7 (5.6%) pacientov (graf 1).
Graph 1. Lokalizácia spojovkových lézií v súbore 125 pacientov 
U všetkých pacientov v rámci histologického vyšetrenia bola potvrdená HPV 16 pozitivita.
U 6 pacientov s verifikovaným karcinómom išlo vo všetkých prípadoch o mužov.
U jedného pacienta sme v r. 2013 diagnostikovali invertovaný papilóm (obr. 1). V r. 2014 došlo k transformácii invertovaného papilómu do formy malígnej formy karcinómu (obr. 2). Pri vyšetrení magnetickou rezonanciou po 2 rokoch od stanovenia diagnózy invertovaného papilómu došlo k rozvoju rozsiahleho neostro ohraničeného infiltrátu v oblasti očnice, ktorý sa nehomogénne sýtil po podaní kontrastnej látky a infiltroval okohybné svaly (jediný nebol postihnutý m rect. lat.), pôsobil deformačne na bulbus a spôsoboval protrúziu. Skléra bola na niektorých miestach so známkami prerastania intrabulbárne, lézia mala expanzívny efekt na bulbus s deformáciou kontúry a spôsobovala protrúziu. Skléra bola na niektorých mistach zneostrená so známkami prerastania intrabulbárne 56x35x38mm, predtým 39x28x24 mm /APxLLxCC/, v 10/2013 20x16x16mm. Lézia pôsobila expanzívne na mediálnu stenu orbity. Nádor sa od 10/2013 zväčšil objemovo viac ako 10 násobne. U pacienta následne bola indikovaná enukleácia s parciálnou exenteráciou očnice a rádioterapiou.
Image 1. Klinický obraz u pacienta s invertovaným typom spojovkového papilómu v nasálnej časti bulbárnej spojovky (1/2013) 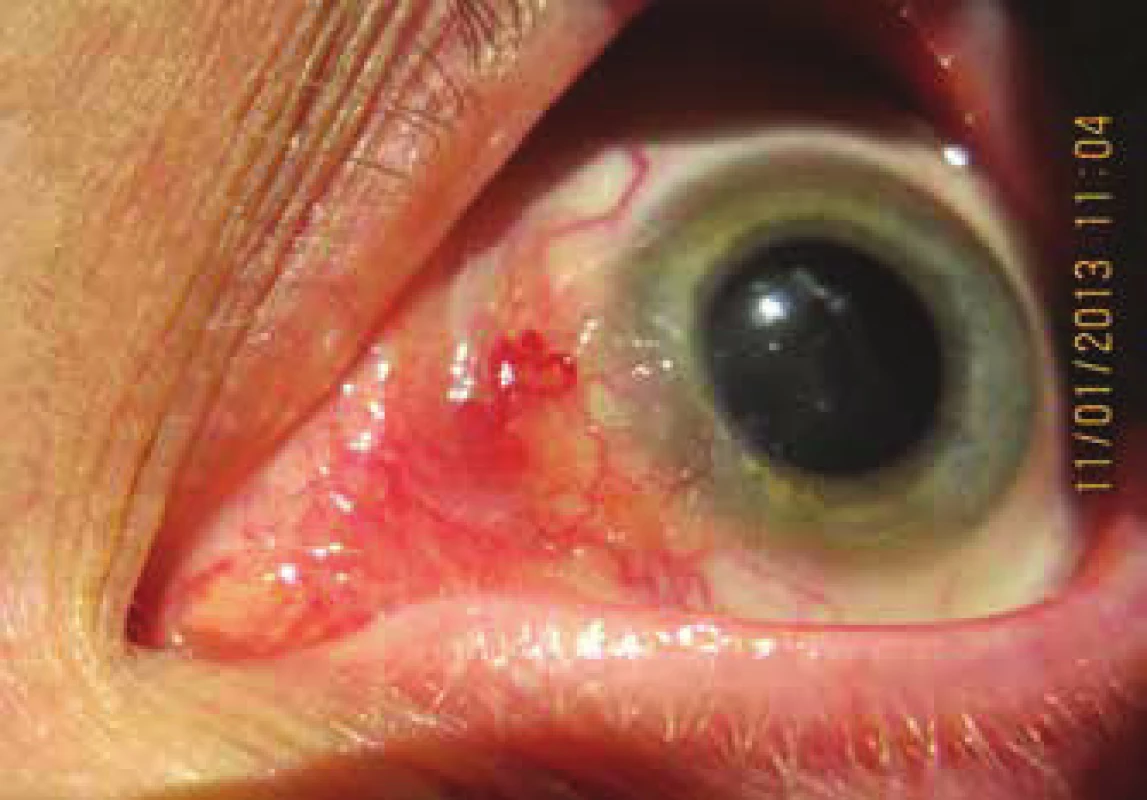
Image 2. Klinický obraz u toho istého pacienta v marci 2014 – progresia s tendenciou infiltrácie do očnice 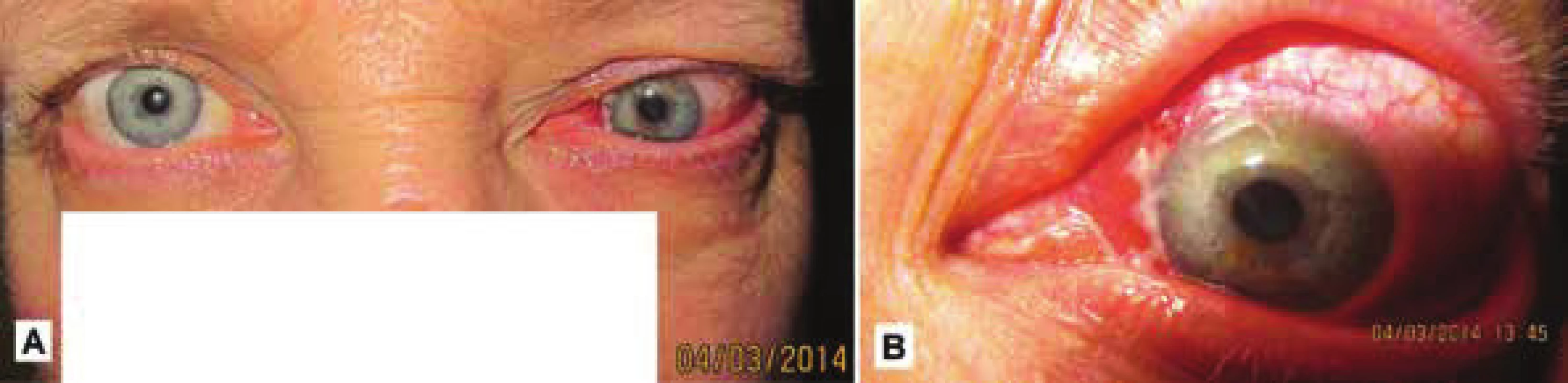
V období 2013 – 2015 sme evidovali celkovo 78 pacientov s papilómom spojovky (obr. 3,4,5) alebo karcinómom (obr. 6), ktorých sme predvolali na vyšetrenie. Zo 78 predvolaných pacientov sa na kontrolu v januári 2018 dostavilo 37 (47,4 %) pacientov.
Image 3. Klinický obraz u pacienta s papilómom spojovky na vnútornej strane dolnej mihalnice 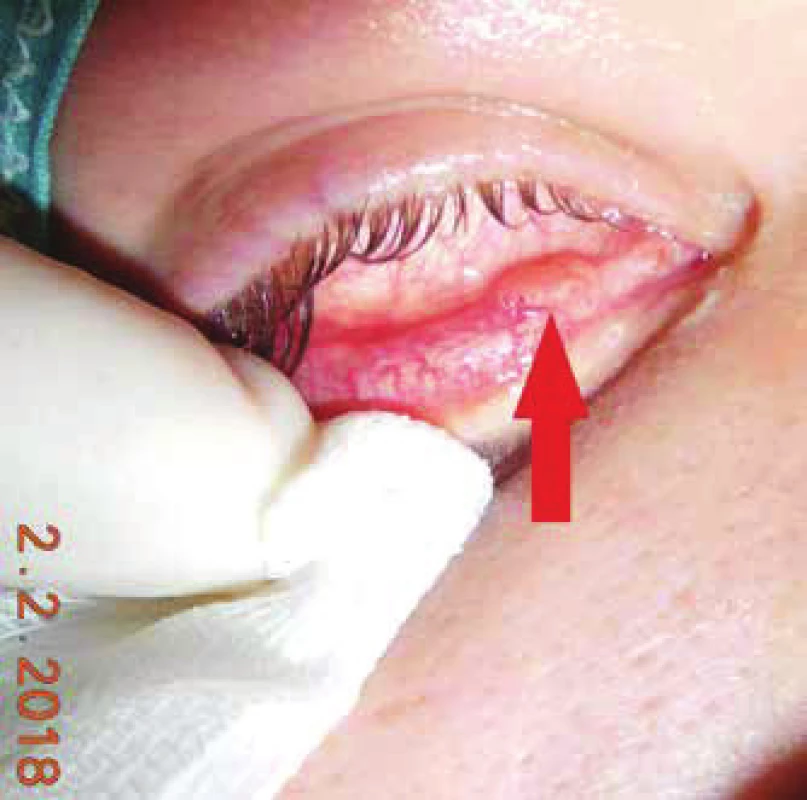
Image 4. Klinický obraz u pacienta s papilómom karunkuly 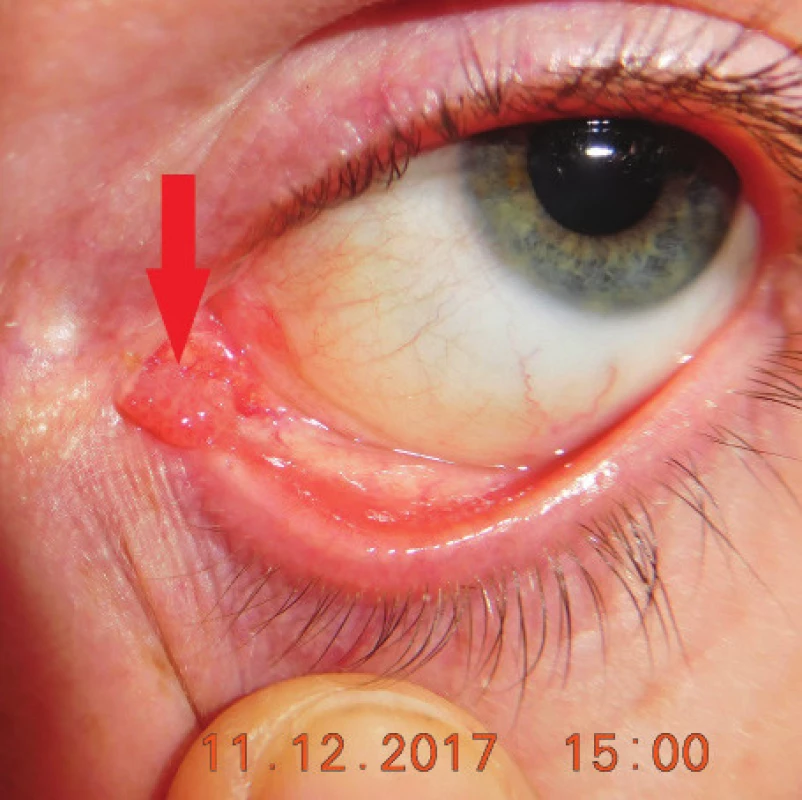
Image 5. Klinický obraz u pacienta s papilómom bulbárnej spojovky 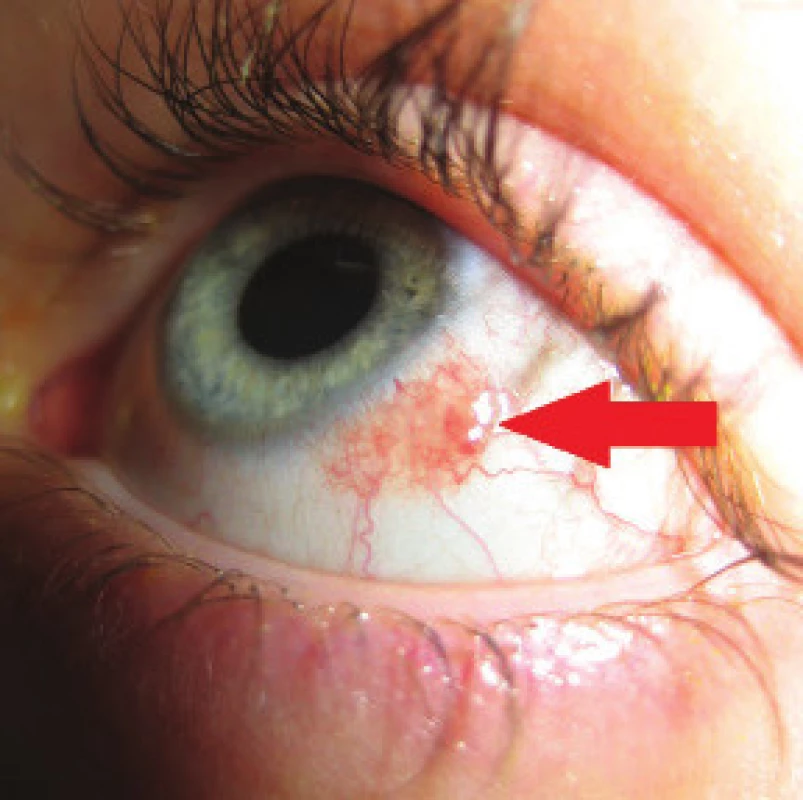
Image 6. Klinický obraz pacienta so skvamocelulárnym karcinómom bulbárnej spojovky 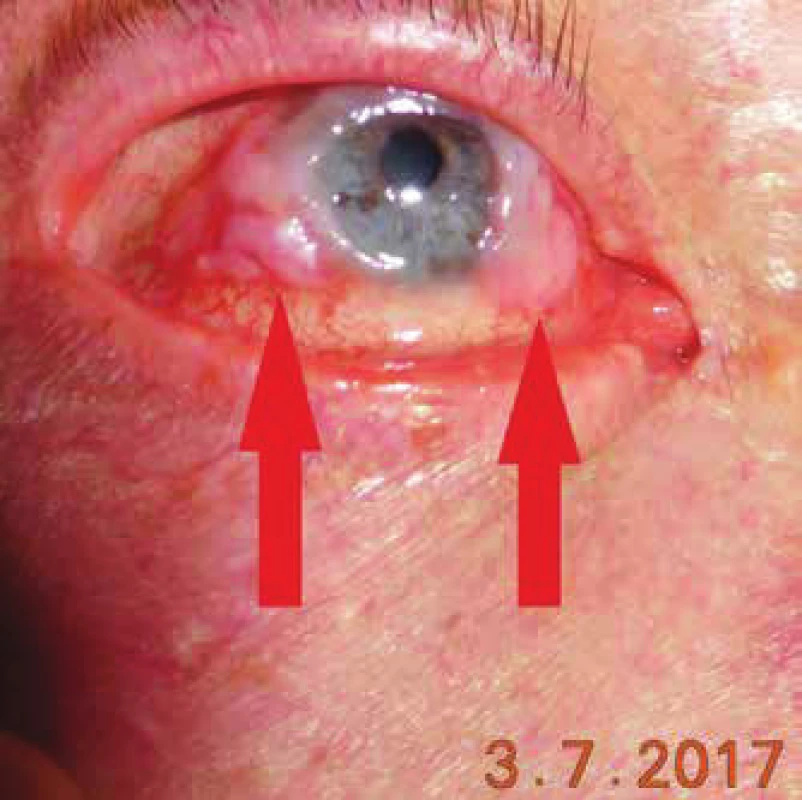
Analyzovali sme výsledky vyplnených dotazníkov 37 pacientov. V skupine dostavených pacientov bolo 31 (83,8%) pacientov s diagnostikovaným spojovkovým papilómom a 6 (16,2%) pacientov s potvrdeným karcinómom. Prítomnosť bradavíc na iných miestach ako na spojovke potvrdilo 28 (75,7%) pacientov, a to najmä v oblasti trupu, krku a tváre (tab. 1).
Table 1. Extraokulárna lokalizácia bradavíc v skupine 37 pacientov, ktorí vyplnili dotazník (niektorí pacienti uviedli aj viac lokalizácií) 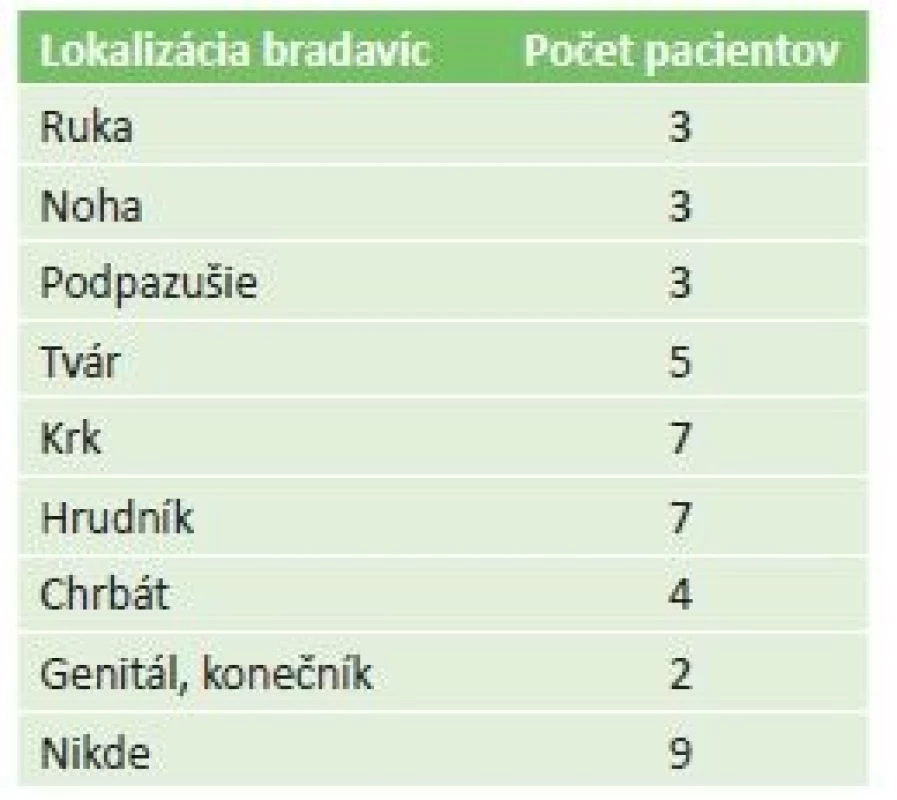
U 4 pacientov bola pozitívna osobná anamnéza karcinómu krčka maternice či karcinómu prostaty. Ani jeden pacient nebol očkovaný proti HPV a u nikoho sa obdobná očná lézia nevyskytla v rodine. Žiaden z pacientov sa s danou očnou léziou nenarodil, ale vznikla v priebehu života. Ani u jedného z pacientov excízia papilómu nezhoršila zrak s výnimkou tých, ktorí kvôli karcinómu podstúpili enukleáciu. U vyšetrených pacientov sme objavili 1 recidívu konjunktiválneho papilómu, ktorý sme následne chirurgicky odstránili.
V našom súbore pacientov sme zaznamenali v 2 prípadoch papilómy bulbárnej spojovky, ktoré sa transformovali do karcinómu. Karcinómy recidivovali u dvoch pacientov 2 roky po primárnej excízii. U týchto pacientov bola potvrdená HPV 16 pozitivita.
Karcinómy vychádzali u všetkých pacientov z oblasti bulbárnej spojovky. Chirurgické riešenie karcinómov spojovky bolo spojené s peroperačnou aplikáciou Mitomycínu C.
V skupine pacientov, ktorí sa dostavili na kontrolné vyšetrenie v januári 2018, bolo 31 (84%) pacientov s diagnostikovaným spojovkovým papilómom a 6 (16%) pacientov s potvrdeným karcinómom. V tejto podskupine sme zistili 1 recidívu konjunktiválneho papilómu, ktorý sme následne chirurgicky odstránili.
Prítomnosť bradavíc na iných miestach tela ako na spojovke potvrdilo 75% pacientov a to najmä v oblasti trupu, krku a tváre.
Diskusia
Prevalencia konjuktiválnych papilómov závisí od zemepisnej oblasti, ale vo všeobecnosti je vyššia ako prevalencia spojovkových karcinómov. Vyšší výskyt je u kaukazskej rasy, u mužského pohlavia a najčastejšie postihuje ľudí vo veku 50 až 75 rokov. V našom súbore bol najvyšší výskyt lézií u pacientov vo veku 60 až 70 rokov, čo je v súlade s dostupnými publikáciami. Takisto sme v našom súbore pacientov zaznamenali vyššie percento papilómov (95,2%) v porovnaní s počtom karcinómov (4,8%). Karcinómy boli častejšie u mužov než u žien.
Papilómy spojovky sa vyskytujú aj u detí a adolescentov. V porovnaní skupín detí a dospelých s výskytom papilómov spojovky bol signifikantne výraznejší vyšší výskyt u mladších vekových skupín, resp. u adoslescentov [5]. Aj recidívy papilómov sú zaznamenané častejšie u mladých (adolescentov).
Pre určenie diagnózy je významné podrobné spracovanie anamnestických údajov. Pozitívna býva rodinná anamnéza a výskyt bradavíc u pacienta na iných ako okulárnych miestach, čo potvrdili aj ¾ našich pacientov. Keďže môže ísť o recidivu, u pacienta možno očakávať anamnézu excízie lézie v minulosti. Zmena veľkosti a tvaru by mala vždy upozorniť na možnú neoplastickú proliferáciu. Papilóm vyzerá ako šedo-červená, mäkká masa často pripomínajúca karfiol a nespôsobuje pacientom problémy so zrakovou ostrosťou, zatiaľ čo karcinómy sú želatínovej konzistencie a mávajú premenlivý vzhľad s farbou od perleťovo šedej až po červenohnedú. Na povrchu lézie sa môže vyvinúť biely plak, ktorý pacientovi zapríčiňuje zhoršený vízus. Klinicky sa príznaky môžu pohybovať od asymptomatických až po chronicky podráždené červené oči [1].
Definitívne však poskytne výsledok až histologické vyšetrenie, ktoré je kľúčom k stanoveniu diagnózy a poskytuje odlíšenie benígneho papilómu od invazívneho karcinómu.
V minulosti sa jednoznačne pokladala HPV 16 ako predpoklad vzniku karcinomatóznych lézii v oblasti orofaryngu a genitálií. Na základe prítomnosti HPV-16 u benígnych a malígnych lézií a vekovej distribúcie sa zdá pravdepodobné, že samotný HPV-16 nemôže spôsobiť rozvoj spojovkovej dysplázie a karcinómu skvamóznych buniek a korelácia medzi papilómom a karcinómom a HPV infekciou môže byť náhodná [15]. Skvamocelulárny karcinóm spojovky (SCC) je relatívne zriedkavý agresívny tumor s eventuálnymi metastázami do regionálnych lymfatických uzlín. Vychádza z vrstvy epidermis (stratum spinosum), ktorú tvorí niekoľko vrstiev polygonálnych skvamóznych buniek. Môže vzniknúť de novo alebo z preexistujúcej aktinickej keratózy [3,7]. V súbore našich pacientov sme zachytili jeden pôvodom invertovaný a jeden atypický papilóm, ktoré sa transformovali do karcinómu.
Rizikové faktory pre SCC zahŕňajú chronickú infekciu ľudským papilomavírusom (HPV), vírusom nedostatku ľudskej imunity (HIV), nedostatok vitamínu A, chronické dráždenie a chronické epiteliopatie. Imunodeficit, či už kvôli transplantácii orgánov alebo sekundárne pri HIV, je významný najmä v spojení s jedným z vyššie uvedených rizikových faktorov [1]. Ani u jedného z našich respondentov sme nezaznamenali užívanie imunosupresív či transplantáciu orgánu. Testovanie pacientov na HIV pozitivitu sme neuskutočnili, ale žiaden z nich ju vo svojej anamnéze neuviedol.
Obe formy lézií sa liečia radikálne, ale s výrazne odlišnými očakávanými terapeutickými zámermi. Pri menej invazívnych je snaha o úplnú eradikáciu, zatiaľ čo cieľom pri invazívnych karcinómoch je minimalizovať šírenie ochorenia. V závislosti od lézie a histopatologického nálezu sa v liečbe spojovkových papilómov uprednostňuje excízia s lokálnym použitím Mitomycínu C. Pri SCC sa používa kombinácia chirurgickej excízie, kryoterapie a chemoterapie. Zriedkavo môže byť potrebná rádioterapia a v extrémnych prípadoch enukleácia, či dokonca exenterácia očnice [3].
Pri správnej a včasnej terapii je prognóza pacientov dobrá a úmrtnosť nízka, čoho dôkazom je aj náš súbor pacientov, v ktorom sme evidovali len jedno úmrtie pacienta so SCC, ktorý zomrel 2 roky po excízii na osteomyelofibrózu.
V tejto štúdii sme sa zamerali aj na mieru opakovaného výskytu spojovkových lézií po ich excízii. Potvrdzujeme mieru rekurencie uvádzanú v odbornej literatúre – napr. v štúdii Sjö et al. [16] v súbore 165 pacientov mali frekvenciu HPV v 81%, Eng et al. [2] v súbore 24 pacientov mali HPV pozitivitu v 58%, Sjö et al. [17] v súbore 55 pacientov mali pozitivitu u 92%, Nakamura et al. [14] u 9 pacientov mali pozitivitu v 44%, Saegusa et al. [15] v súbore 16 pacientov mali pozitivitu v 75%, McDonnell et al. [10] v súbore 23 pacientov mali pozitivitu v 65%, Kalogeropoulos et al. [6] popisuje kazuistiky 2 pacientov. U vyšetrených pacientov sme zachytili 1 recidívu spojovkového papilómu. V rámci nášho súboru pacientov sa objavili 2 recidivujúce karcinómy. Ku všetkým 3 zaznamenaným recidívam došlo v priebehu nasledujúcich 2 rokov od ich chirurgického odstránenia.
Mnohé štúdie preukázali súvislosť väčšiny papilómových lézií spojovky a slzného vaku s HPV infekciou typu 6 [13], ako aj typu 11 [10]. Skvamózne dysplázie a karcinómy spojovky sú naopak častejšie spájané s HPV infekciou typu 16 a 18 [9]. Podľa viacerých autorov je tzv. koilocytóza – hlavný morfologický marker HPV infekcie v histologickom náleze nedostatočne senzitívnym diagnostickým indikátorom [17]. Preto je v súčasnosti popredne využívaným vyšetrením polymerázová reťazová reakcia (polymerase chain reaction – PCR). Ide o in vitro DNA amplifikáciu, ktorá podstatným spôsobom prispieva k detekcii konkrétnych DNA sekvencií [9].
V práci publikovanej v roku 2006 [11] autori použili na identifikáciu typu HPV infekcie vyšetrenie PCR, ktorým sa u všetkých analyzovaných vzoriek dokázala prítomnosť HPV typu 11.
Mlakar et al. [12] v roku 2015 publikovali prácu zameranú na stanovenie celkovej prevalencie rôznych typov HPV infekcie u skvamocelulárnych papilómov spojovky. HPV DNA bola potvrdená v 76% papilómových vzoriek, pričom HPV typ 6 bol pozitívny v 48% a HPV typ 11 v 28% vzoriek z celkového počtu 25 papilómov. Ostatné vzorky zodpovedali iným typom HPV infekcie (HPV 9, 12, 20, 21, 22 a 24).
Väčšina papilómov spojovky predstavuje benígne tumory s minimálnym sklonom k malígnemu zvratu. Skamocelulárne papilómy s dyspláziou majú tendenciu k malignizácii [6]. V prípadoch lézií s invertovaným rastom, ako aj u rekurentných lézií môže dochádzať k ich malígnej transformácii [4]. V našom súbore u jedného pacienta došlo k transformácii invertovaného papilómu do formy karcinómu, ktorý infiltroval očnicu. U tohoto pacienta vznikla malígna transformácia benígneho invertovaného papilómu do 2 rokov od primárnej excízie zo spojovky. Rozsah infiltrácie determinoval indikáciu rozšírenej enukleácie a pacient následne absolvoval rádioterapiu.
Záver
Infekcia HPV je považovaná za najčastejšiu pohlavne prenosnú chorobu a môže tiež infikovať sliznice aj spojovku. Skvamózne bunkové papilómy spojovky sú bežné benígne epiteliálne nádory a infekcia HPV je silne asociovaná s ich výskytom. Na základe klinického obrazu môže oftalmológ v spolupráci s patológom odporučiť príslušné laboratórne vyšetrenia na potvrdenie diagnózy a na liečbu konjunktiválnych papilómov, aby sa dosiahli čo najlepšie výsledky, a aby sa zabránilo recidíve.
Väčšina papilómov spojovky predstavuje benígne tumory s minimálnym sklonom k malígnemu zvratu. Skamocelulárne papilómy s dyspláziou majú tendenciu k malignizácii [6]. V prípadoch lézií s invertovaným rastom, ako aj u rekurentných lézií môže dochádzať k ich malígnej transformácii [4]. V našom súbore u jedného pacienta došlo k transformácii invertovaného papilómu do formy karcinómu, ktorý infiltroval očnicu. U tohoto pacienta vznikla malígna transformácia benígneho invertovaného papilómu do 2 rokov od primárnej excízie zo spojovky. Rozsah infiltrácie determinoval indikáciu rozšírenej enukleácie a pacient následne absolvoval rádioterapiu.
Čestné prehlásenie
Autori práce týmto prehlasujú, že vznik aj téma odborného článku a jeho zverejnenie nie je v rozpore záujmov a nie je podporené žiadnou farmaceutickou firmou.
Do redakce doručeno dne: 1.6.2018
Do tisku přijato dne: 20.7.2018
doc. Mgr. MUDr. Alena Furdová, PhD., MPH, FEBO
Klinika oftalmológie LFUK a UNB, nemocnica Ružinov
Ružinovská 6, 826 06 Bratislava
Sources
1. Boese, E., Rogers, G.M., Kitzmann, A.S.: A Very Unusual Case of Ocular Surface Squamous Neoplasia [Internet]. 2013 [cited 2018 May 8]; Available from: https://webeye.ophth.uiowa.edu/eyeforum/cases/163-OSSN.htm
2. Eng, H.-L., Lin, T.-M., Chen, S.-Y., et al.: Failure to detect human papillomavirus DNA in malignant epithelial neoplasms of conjunctiva by polymerase chain reaction. Am J Clin Pathol, 2002; 117 (3): 429–36.
3. Furdova, A.: Epibulbárne nádory [Internet]. 2016 [cited 2018 May 8];Available from: https://www.fmed.uniba.sk/fileadmin/lf/sluzby/akademicka_kniznica/PDF/Elektronicke_knihy_LF_UK/EPIBULBARNE_NADORY.pdf
4. Huang, Y.-M., Huang, Y.-Y., Yang, H.-Y., et al.: Conjunctival papilloma: Clinical features, outcome, and factors related to recurrence. Taiwan J Ophthalmol, 2018; 8 (1): 15–8.
5. Kaliki, S., Arepalli, S., Shields, C.L., et al.: Conjunctival papilloma: features and outcomes based on age at initial examination. JAMA Ophthalmol, 2013; 131 (5): 585–93.
6. Kalogeropoulos, C., Koumpoulis, I., Papadiotis, E., et al.: Squamous cell papilloma of the conjunctiva due to human papillomavirus (HPV): presentation of two cases and review of literature. Clin Ophthalmol Auckl NZ, 2012; 6 : 1553–61.
7. Kalogeropoulos, C., Moschos, M.: Advances in Diagnosis and Treatment of HPV Ocular Surface Infections. Med Hypothesis Discov Innov Ophthalmol, 2015; 4 (2): 31–5.
8. Manderwad, G.P., Kannabiran, C., Honavar, S.G., et al.: Lack of Association of High-Risk Human Papillomavirus in Ocular Surface Squamous Neoplasia in India. Arch Pathol Lab Med, 2009; 133 (8): 1246–50.
9. McDonnell, J.M., Mayr, A.J., Martin, W.J.: DNA of human papillomavirus type 16 in dysplastic and malignant lesions of the conjunctiva and cornea. N Engl J Med, 1989; 320 (22): 1442–6.
10. McDonnell, P.J., McDonnell, J.M., Kessis, T., et al.: Detection of human papillomavirus type 6/11 DNA in conjunctival papillomas by in situ hybridization with radioactive probes. Hum Pathol, 1987; 18 (11): 1115–9.
11. Minchiotti, S., Masucci, L., Serapiao Dos Santos, M., et al.: Conjunctival papilloma and human papillomavirus: identification of HPV types by PCR. Eur J Ophthalmol, 2006; 16 (3): 473–7.
12. Mlakar, J., Kocjan, B.J., Hošnjak, L., et al.: Morphological characteristics of conjunctival squamous papillomas in relation to human papillomavirus infection. Br J Ophthalmol, 2015; 99 (3): 431–6.
13. Naghashfar, Z., McDonnell, P.J., McDonnell, J.M., et al.: Genital tract papillomavirus type 6 in recurrent conjunctival papilloma. Arch Ophthalmol Chic Ill 1960, 1986; 104 (12): 1814–5.
14. Nakamura, Y., Mashima, Y., Kameyama, K., et al.: Detection of human papillomavirus infection in squamous tumours of the conjunctiva and lacrimal sac by immunohistochemistry,
in situ hybridisation, and polymerase chain reaction. Br J Ophthalmol, 1997; 81 (4): 308–13.15. Saegusa, M., Takano, Y., Hashimura, M., et al.: HPV type 16 in conjunctival and junctional papilloma, dysplasia, and squamous cell carcinoma. J Clin Pathol, 1995; 48 (12): 1106–10.
16. Sjö, N.C., von Buchwald, C., Cassonnet, P., et al.: Human papillomavirus in normal conjunctival tissue and in conjunctival papilloma: types and frequencies in a large series. Br J Ophthalmol, 2007; 91 (8): 1014–5.
17. Sjö, N.C., Heegaard, S., Prause, J.U., et al.: Human papillomavirus in conjunctival papilloma. Br J Ophthalmol, 2001; 85 (7): 785–7.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology
2018 Issue 3-
All articles in this issue
- Očný nález u pacienta s loweovým synrómom
- Rodina s výskytom marshallovho a stickelerovho syndrómu
- Vrozená centrální choriorentinitida toxoplasmové etiologie - kazuistika
- Asférické čočky a jejich vliv na zrakovou ostrost, hloubku ostrosti, sférickou aberaci a kontrastní citlivost
- Spojkové lézie - vzťah papilómov a skvamocelulárného karcinómu spojovky s infekciou HPV
- Oční nálezy u akutních leukémií
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Oční nálezy u akutních leukémií
- Asférické čočky a jejich vliv na zrakovou ostrost, hloubku ostrosti, sférickou aberaci a kontrastní citlivost
- Vrozená centrální choriorentinitida toxoplasmové etiologie - kazuistika
- Rodina s výskytom marshallovho a stickelerovho syndrómu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


