-
Medical journals
- Career
Pacient s Parkinsonovou nemocí v datových zdrojích Národního zdravotnického informačního systému
Authors: J. Búřil 1; P. Búřilová 2,3; A. Pokorná 2,3; I. Kováčová 3; M. Baláž 1
Authors‘ workplace: I. neurologická klinika, LF MU a FN u sv. Anny v Brně 1; Katedra ošetřovatelství a porodní, asistence, LF MU, Brno 2; Ústav zdravotnických informací, a statistiky ČR, Praha 3
Published in: Cesk Slov Neurol N 2020; 83/116(5): 550-554
Category: Original Paper
doi: https://doi.org/10.14735/amcsnn2020550Overview
Cíl: Parkinsonova nemoc (PN) je neurodegenerativní onemocnění, které se projevuje triádou hypokineticko-rigidního syndromu, posturální instability a klidového tremoru. Důsledkem stárnutí populace se incidence a prevalence PN zvyšuje a s postupujícím stavem onemocnění se zvyšují motorické a autonomní příznaky a neuropsychiatrické komplikace. Cílem studie byl demografický popis populace s cílem zhodnotit vykázané hospitalizační důvody a možné komorbidity u vybraného souboru pacientů s hlavními diagnózami dle Mezinárodní klasifikace nemocí (MKN-10): G20 (Parkinsonova nemoc), G23.1, G23.2, G23.3 (Jiné degenerativní nemoci bazálních ganglií) a G31.8 (Jiné určené degenerativní nemoci nervové soustavy).
Metodika: Retrospektivní analýza dat s využitím dat z Národního zdravotnického informačního systému (NZIS) a Národního registru hrazených zdravotních služeb (NRHZS). Analýza epidemiologických dat s cílem určit hospitalizační důvody a možné komorbidity u vybraného souboru pacientů se stanovenými diagnózami.
Výsledky: Z národních registrů bylo v letech 2012–2018 identifikováno celkem 78 453 případů. Ze všech hospitalizací pacientů se sledovanými diagnózami byla u většiny (58,1 %) v roce 2017 důvodem jejich hlavní neurologická diagnóza. Z jiných opakujících se vykazovaných hospitalizačních diagnóz při příjmu pacienta to byla nejčastěji Jiná onemocnění močové soustavy (N39) u 2,1 % pacientů. V letech 2012–2018 zemřelo na hlavní sledované diagnózy celkem 39,5 % pacientů (n = 30 974) a u pacientů s PN byla nejčastěji vykazovanou příčinou úmrtí ischemická choroba srdeční (20,4 %).
Závěr: Dle dostupných dat z NZIS byly identifikovány hospitalizační důvody a příčiny úmrtí vykázané dle MKN-10 u pacientů s Parkinsonovu nemocí. Nejvíce (58,1 %) pacientů bylo v roce 2017 přijato s vykázanou hlavní neurologickou diagnózou. U pacientů s PN byla v letech 2012–2018 nejčastěji vykazovanou příčinou úmrtí ischemická choroba srdeční (20,4 %).
Klíčová slova:
Parkinsonova nemoc – atypické parkinsonské syndromy – prevalence – incidence – mortalita
Úvod
Parkinsonova nemoc (PN) je neurodegenerativní onemocnění s četnými motorickými a nemotorickými příznaky, projevy hypokineticko-rigidního syndromu, posturální instability a klidovým tremorem. Dle posledních odhadů postihuje přibližně 4,5 milionu osob ve věku 50 a více let v nejlidnatějších zemích, vč. západní Evropy [1]. Důsledkem stárnutí populace se incidence a prevalence PN zvyšuje a s postupujícím stavem onemocnění se zvyšují motorické a autonomní příznaky a neuropsychiatrické komplikace [2]. Prevalence PN se odhaduje zhruba na 0,3 % obecné populace a na 1 % u osob starších 60 let, s drobnými odchylkami mezi zeměmi a studiemi [3]. Výsledky studie Global Burden of Disease z roku 2015 odhadují, že do roku 2040 se bude s PN léčit téměř 13 milionů lidí po celém světě [4].
U pacientů s PN jsou ve srovnání s běžnou populací v důsledku postupující progrese onemocnění pozorovány mírné zvýšení mortality a zvyšující se četnost přijetí do nemocnice, stejně jako náklady na zdravotní péči [5,6]. Demence a deprese jsou také spojovány se závažností tohoto onemocnění a mortalitou u pacientů s PN [7]. Případné hospitalizace vedou ke zvýšení nákladů na zdravotní péči [8]. Nejvyšší náklady na zdravotní péči spojené s PN představují náklady na léky a náklady spojené s hospitalizací [9,10]. Počet a délka hospitalizací je dále ovlivněna přítomností dalších komorbidit [5]. Nemoc jistě negativně stran spojených nákladů ovlivňuje i sociální systém, to však není předmětem našeho sdělení.
Metodika
Provedli jsme retrospektivní analýzu dat z Národního zdravotnického informačního systému (NZIS) vč. Národního registru hrazených zdravotních služeb (NRHZS). Analýza epidemiologických dat byla realizována s cílem stanovit vykázané hospitalizační důvody a možné komorbidity u vybraného souboru pacientů s diagnózami dle Mezinárodní klasifikace nemocí (MKN-10): G20 (Parkinsonova nemoc), G23.1, G23.2, G23.3 (Jiné degenerativní nemoci bazálních ganglií) a G31.8 (Jiné určené degenerativní nemoci nervové soustavy). Data byla zpracována za období let 2012–2018, přičemž databáze neobsahovaly záznamy o pacientech s vykázanou diagnózou G23.3, a proto byla tato diagnóza z analýzy vyřazena. Atypické parkinsonské syndromy jsou do realizované observační studie zařazeny také z důvodu možné stejné klinické manifestace jako PN, vzhledem k faktu, že až s odstupem se rozvíjí další neurologická symptomatologie, díky které se odlišují od incipientní PN.
Výsledky
Z datových zdrojů národních zdravotnických registrů bylo v letech 2012–2018 identifikováno celkem 78 453 případů (obr. 1). Jako hlavní byly vykázány diagnózy G20, G23.1, G23.2 a G31.8 v 76,6 % případů u stanoveného souboru populace. V roce 2018 tvořili přibližně 50 % pacientů muži, 50 % ženy. Nejvíce pacientů bylo ve věku 70–84 let a průměrný věk mužů byl o 2 roky nižší než průměrný věk žen (74 vs. 76 let). Nejvíce pacientů bylo diagnostikováno ve věku 75–79 let tzn., že u nich byla sledovaná diagnóza poprvé vykázána do registru zdravotních pojišťoven. Vykázané hospitalizační důvody u pacientů s hlavními diagnózami G20, G23.1, G23.2, G31.8 byly podrobněji analyzovány za rok 2017, kdy z celkové počtu pacientů (n = 30 643) bylo hospitalizováno 6,6 % a důvodem hospitalizace u 58,1 % pacientů byla právě jejich hlavní neurologická diagnóza. Z jiných opakujících se vykazovaných hospitalizačních diagnóz při příjmu pacienta byla uváděna diagnóza N39 (Jiná onemocnění močové soustavy), která byla identifikována u 2,1 % pacientů. Mezi dalšími diagnózami s výskytem nad 1 % byla diagnóza Z50 (Péče s použitím rehabilitačních výkonů) u 2,0 % pacientů a dg. J18 (Pneumonie‚ původce NS) u 1,8 % pacientů. Obr. 2 prezentuje vykázané diagnózy při přijetí pacienta k hospitalizaci s dg. G20, G23.1, G23.2 a G31.8 (neuvádí diagnózy v zastoupení pod 0,5 %).
Image 1. Počet identifi kovaných pacientů s hlavními diagnózami G20, G23.1, G23.2 a G31.8 v jednotlivých letech.
Fig. 1. Number of patients identifi ed with a major diagnoses G20, G23.1, G23.2 and G31.8 in particulal years.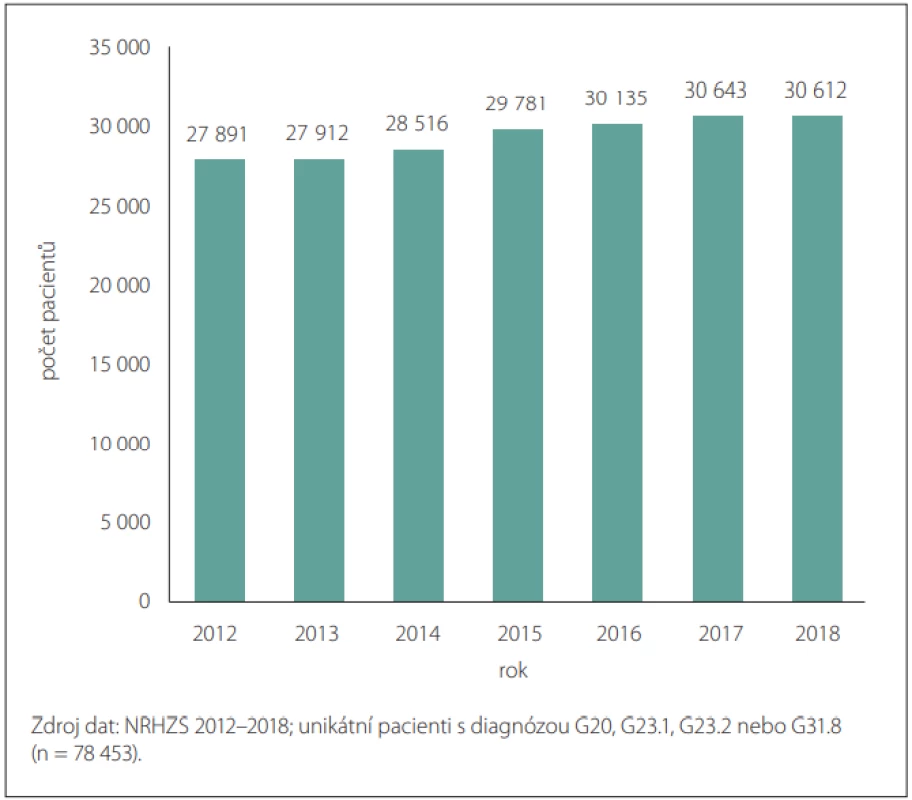
Image 2. Důvody hospitalizace pacientů s hlavními diagnózami G20, G23.1, G23.3 a G31.8.
Fig. 2. Reasons for hospitalization of patients with major diagnoses G20, G23.1, G23.3 and G31.8.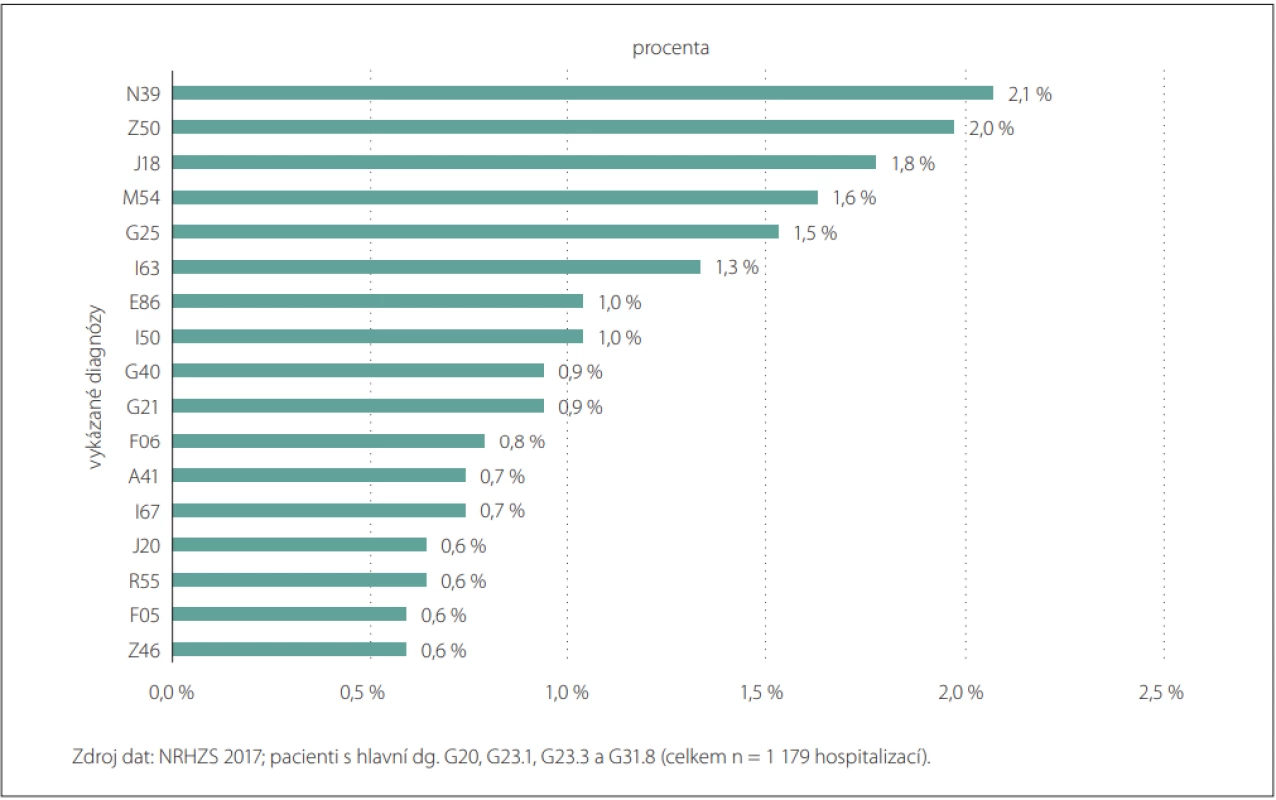
Analyzovány byly dále příčiny úmrtí u pacientů se stanovenými neurologickými diagnózami (G20, G23.1, G23.2 nebo G31.8), přičemž byly blíže identifikovány úmrtnostní vykázané diagnózy s procentuálním zastoupením > 2 % a počtem zemřelých > 1 %. Z analýzy byli vyřazeni pacienti s více jak jednou ze zmíněných diagnóz na pozici vedlejší diagnózy. V období let 2012–2018 bylo vykázáno úmrtí na stanové diagnózy celkem u 39,5 % pacientů (n = 30 974), z čehož 7,2 % pacientů mělo příčinu úmrtí vykázanou v souvislosti s některou z hlavních diagnóz. Z dalších mortalitních diagnóz byla u nejvíce pacientů vykázána diagnóza I25 (Chronická ischemická choroba srdeční), celkem 20,4 % pacientů z celkové počtu. Obr. 3 podrobně prezentuje vykázané příčiny úmrtí u jednotlivých hlavních neurologických diagnóz u pacientů.
Image 3. Vykázané příčiny úmrtí pacientů s diagnózami G20, G23.1, G23.2 a G31.8.
Fig. 3. Reported causes of death of patients with diagnoses G20, G23.1, G23.2 and G31.8.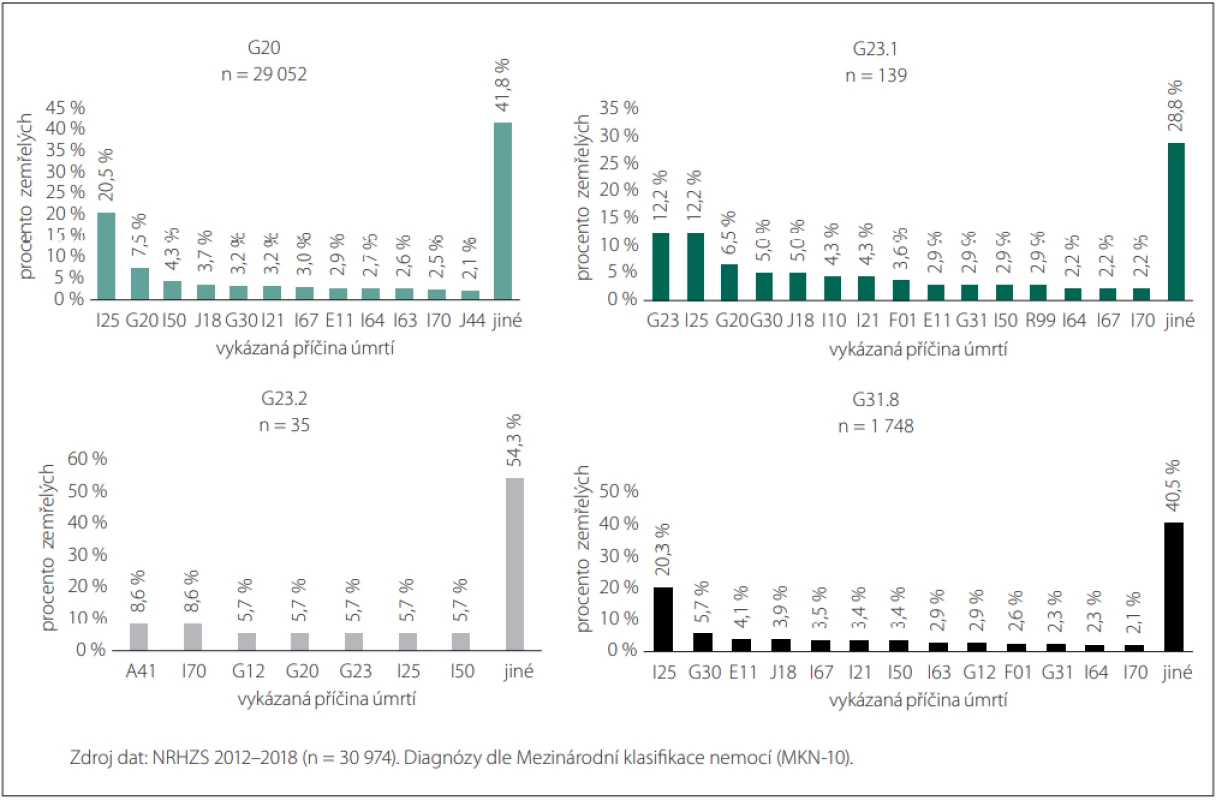
n – počet
n – numberDiskuze
Na základě výsledků analýzy dat bylo od roku 2012 do roku 2018 identifikováno ročně v průměru 29 000 pacientů léčených pro parkinsonizmus, především pro PN. Z toho u 4,22 % pacientů byly vykázány diagnózy atypických parkinsonských syndromů (G23.1, G23.2, G23.3, G31.8).
Analýzou dat v ČR byl ověřen výskyt pacientů s PN za stanovené období, ve všeobecné rovině lze však konstatovat, že přibližně 10 % diagnostikovaných případů PN ve skutečnosti odpovídá atypickým parkinsonským syndromům [4]. Z uvedených důvodů mohou být tato onemocnění často chybně diagnostikována a podhodnocena. Nicméně v rámci onemocnění manifestujících se parkinsonským syndromem je na ně nutné myslet.
Dle dostupných zahraničních studií je nejčastěji vykazovanou diagnózou – mimo hlavní neurologické diagnózy (G20, G23.1, G23.2, G23.3, G31.8) – při přijetí pacienta k hospitalizaci diagnóza plicního onemocnění typu aspirační pneumonie [11]. Plicní onemocnění bylo vykázáno i v námi analyzovaném souboru u 1,8 % pacientů. Mezi dalšími diagnózami vykázanými při přijetí pacientů s PN jsou uváděna zranění vč. zlomenin, jejichž příčinou jsou pády [12]. Diagnózy typu traumat, do kterých se řadily nitrolební poranění (dg. S06) a zlomeniny (dg. S32 a S72), byly potvrzeny v námi analyzovaném souboru populace s výskytem pod 0,58 % pro každou z traumatických diagnóz S*. Zahraniční studie potvrzují významně vyšší výskyt zranění u osob mužského pohlaví [13]. V rámci námi realizované analýzy byla jednou z nejčastěji vykazovaných diagnóza Z50 Péče s použitím rehabilitačních výkonů (2,0 % pacientů), což může být konsekvencí k plánované rehabilitaci u pacientů s pozdními hybnými komplikacemi, nebo indikací rehabilitace z důvodu traumat. V zahraničních studiích jsou jako další vykázané diagnózy při přijetí u pacientů s PN zmiňovány nemoci oběhového systému [11], které se vyskytovaly ve vyšší míře rovněž v námi sledovaném souboru (obr. 2). Za zmínku stojí vykazování diagnózy I63 (Mozkový infarkt) v 1,3 % případů. Zahraniční studie poukazují na zvýšené riziko ischemického iktu u pacientů s PN. K prozkoumání mechanizmu vzniku je však nutná realizace dalších studií [14]. Celkově lze říci, že na základě realizovaných zahraničních studií byla u nemocných s PN prokázána vyšší míra komplikací souvisejících s hospitalizací a značné riziko zhoršení příznaků PN, a to nezávisle na důvodu přijetí k hospitalizaci [15,16]. Výskyt diagnózy N39 Jiná onemocnění močového soustavy (2,1 % pacientů) může být zapříčiněn sníženou mobilitou pacientů, která může mít za následek stresovou inkontinenci spojenou s případnou nedostatečnou hygienou. Z hlediska patofyziologických příčin se může jednat o narušení přímé dopaminové D1-GABAergické dráhy, která způsobuje poruchy močové soustavy, jejichž projevem je nadměrná aktivita močového měchýře [17]. Dysfunkce močové soustavy je jednou z nejčastějších autonomních poruch a její incidence je odhadována mezi 27–80 % u pacientů s PN [18,19].
Trend míry roční hospitalizace se u realizovaných zahraničních studií významně lišil v závislosti na tom, zda byla PN hlavní příčinou hospitalizace, nebo zda se jednalo o vedlejší diagnózu [20]. Míra hospitalizace a úmrtnost v souvislosti s hlavní diagnózou PN se s věkem výrazně zvýšila. Nejčastěji uváděnými příčinami úmrtí dle zahraničních studií byla diagnóza zápalu plic a kardiopulmonální zástava nebo vícečetné selhání orgánů jako důsledky komorbidit [21,22]. V námi analyzovaném souboru byly nejčastějšími vykazovanými příčinami úmrtí skupiny nemocí oběhové soustavy, tedy diagnózy I* (38,7 %).
V dostupných zahraničních studiích byly zjištěny vyšší riziko sebevraždy u pacientů s PN (přibližně 2× vyšší než u běžné populace), rozvoj psychických poruch a také souvislost s užíváním léčiv s dopaminergní aktivitou, která vyžadují vyšší ostražitost a péči s ohledem na možné suicidiální tendence [23,24]. Analýzou dostupných dat nebylo možné detailně identifikovat výskyt příčin úmrtí pacientů s diagnózami F* (Poruchy duševní a poruchy chování). Ve 41,7 % případech z celkového počtu vykázaných příčin úmrtí jsou uvedeny „jiné“ diagnózy a vzhledem k jejich nízkému jednotlivému výskytu (pod 1 %) je nebylo možné touto analýzou blíže identifikovat. Avšak diagnózy z kapitoly F* byly identifikovány jako vykázané příčiny hospitalizace u 1,4 % pacientů. Opakující se hospitalizace jsou rovněž v zahraničních zdrojích spojovány s pokročilejším stádiem nemoci, přítomností většího počtu komorbidit, sníženou pohyblivostí a následně nižší kvalitou života [24,25].
Závěr
Dle dostupných administrativních dat z NZIS vč. NRHZS byla zpracována podrobná analýza hospitalizačních případů pacientů s PN v ČR s identifikací hospitalizačních důvodů a příčin úmrtí vykázaných diagnóz dle MKN-10. Nejčastější uvedená a vykázaná příjmová diagnóza k hospitalizaci byla zároveň hlavní neurologická diagnóza (58,1 %). Nejčastěji vykázanou příčinou úmrtí z identifikovaných diagnóz byla ischemická choroba srdeční (20,4 %). Výsledky analýzy dat budou použity pro budoucí výzkumné a analytické aktivity a jako podklad k vytvoření klinického doporučeného postupu na národní úrovni u pacientů s PN.
Etické aspekty
Studie nepodléhá schválení etickou komisí.
Grantová podpora
Práce byla podpořena Agenturou pro zdravotnický výzkum České republiky – Projekt Klinické doporučené postupy, registrační číslo CZ.03.2.63/0.0/0.0/15_039/0008221.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Jiří Búřil
I. neurologická klinika LF MU a FN u sv. Anny
Pekařská 664/53
656 91 Brno
e-mail: jiri.buril@fnusa.cz
Přijato k recenzi: 14. 4. 2020
Přijato do tisku: 1. 10. 2020
Sources
1. Gil-Prieto R, Pascual-Garcia R, San-Roman-Montero J et al. Measuring the burden ofhospitalization in patients with Parkinson’s Disease in Spain. PLoS ONE 2016; 11 (3): e0151563. doi: 10.1371/journal.pone.0151563.
2. Hirsch L, Jette N, Frolkis A et al. The incidence of Parkinson‘s disease: a systematic review and meta-analysis. Neuroepidemiology 2016; 46 (4): 292–300. doi: 10.1159/000445751.
3. Dodel RC, Singer M, Köhne-Volland R et al. The economic impact of Parkinson‘s disease. An estimation based on a 3-month prospective analysis. Pharmacoeconomics 1998; 14 (3): 299–312. doi: 10.2165/00019053-199814030-00006.
4. GBD. Parkinson’s Disease Collaborators. Global, regional, and national burden of Parkinson‘s disease, 1990–2016: a systematic analysis for the Global Burden of Disease Study 2016. Lancet Neurol 2018; 17 (11): 939–953. doi: 10.1016/S1474-4422 (18) 30295-3.
5. Leibson CL, Maraganore DM, Bower JH et al. Comorbid conditions associated with Parkinson‘s disease: a population-based study. Mov Disord 2006; 21 (4): 446–455. doi: 10.1002/mds.20685.
6. Kis B, Schrag A, Ben-Shlomo Y. Novel three-stage ascertainment method Prevalence of PD and parkinsonism in South Tyrol, Italy. Neurology 2002; 58 (12): 1820–1825. doi: 10.1212/wnl.58.12.1820.
7. Riedel O, Klotsche J, Wittchen HU et al. Motor impairment, depression, dementia: which forms the impression of disease severity in Parkinson‘s disease? Parkinsonism Relat Disord 2014; 20 (12): 1365–1370. doi: 10.1016/j.parkreldis.2014.09.025.
8. Keranen T, Kaakkola S, Sotaniemi K. Economic burden and quality of life impairment increase with severity of PD. Parkinsonism Relat Disord 2003; 9 (3): 163–168. doi: 10.1016/s1353-8020 (02) 00097-4.
9. Spottke AE, Reuter M, Machat O. Cost of illness and its predictors for Parkinson‘s disease in Germany. PharmacoEconomics 2005; 23 (8): 817–836. doi: 10.2165/00019053-200523080-00007.
10. Vossius C, Nilsen OB, Larsen JP. Parkinson‘s disease and hospital admissions: frequencies, diagnoses and costs. Acta Neurol Scand 2010; 121 (1): 38–43. doi: 10.1111/j.1600-0404.2009.01239.x.
11. Shahgholi L, De Jesus S, Wu SS. Hospitalization and rehospitalization in Parkinson disease patients: data from the National Parkinson Foundation Centers of Excellence. PLoS One 2017; 12 (7): e0180425. doi: 10.1371/journal.pone.0180425.
12. Huang YP, Chen LS, Yen MF. Parkinson‘s disease is related to an increased risk of ischemic stroke-a population-based propensity score-matched follow-up study. PLoS One 2013; 8 (9): e68314. doi: 10.1371/journal.pone.0068314.
13. Braga M, Pederzoli M, Antonini A et al. Reasons for hospitalization in Parkinson‘s disease: A case-control study. Parkinsonism Relat Disord 2014; 20 (5): 488–492. doi: 10.1016/j.parkreldis.2014.01.022.
14. Huang YF, Yeh CC, Chou YC et al. Stroke in Parkinson’s disease. QJM 2019; 112 (4): 269–274. doi: 10.1093/ qjmed/hcz015.
15. Woodford H, Walker R. Emergency hospital admissions in idiopathic Parkinson‘s disease. Mov Disord 2005; 20 (9): 1104–1108. doi: 10.1002/mds.20485.
16. Guttman M, Slaughter PM, Theriault ME et al. Parkinsonism in Ontario: comorbidity associated with hospitalization in a large cohort. Mov Disord 2004; 19 (1): 49–53. doi: 10.1002/mds.10648.
17. McDonald C, Winge K, Burn DJ. Lower urinary tract symptoms in Parkinson‘s disease: prevalence, aetiology and management. Parkinsonism Relat Disord 2017; 35 : 8–16. doi: 10.1016/j.parkreldis.2016.10.024.
18. Winge K, Nielsen KK. Bladder dysfunction in advanced Parkinson‘s disease. Neurourol Urodyn 2012; 31 (8): 1279–1283. doi: 10.1002/nau.22237.
19. Sakakibara R, Panicker J, Finazzi-Agro E et al. A guideline for the management of bladder dysfunction in Parkinson‘s disease and other gait disorders. Neurourol Urodynam 2016; 35 (5): 551–563. doi: 10.1002/nau.22764.
20. Gil-Prieto R, Pascual-Garcia R, San-Roman-Montero J et al. Measuring the burden of hospitalization in patients with Parkinson’s disease in Spain. PLoS One 2016; 11 (3): e0151563. doi: 10.1371/journal.pone.0151563.
21. Fall PA, Saleh A, Fredrickson M et al. Survival time, mortality, and cause of death in elderly patients with Parkinson‘s disease. A 9-year follow-up. Mov Disord 2003; 18 (11): 1312–1316. doi: 10.1002/mds.10537.
22. Auffret M, Morel V, Robert G et al. Modes of death of hospitalized patients with Parkinson’s disease: a 12-yearretrospective analysis (P2.6-051). Neurology 2019; 92 (15 Suppl): P2.6-051.
23. Taeyeop L, Hochang BL, Ahn MH et al. Increased suicide risk and clinical correlates of suicide among patients with Parkinson‘s disease. Parkinsonism Relat Disord 2016; 32 : 102–107. doi: 10.1016/j.parkreldis.2016.09.006.
24. Myslobodsky M, Lalonde FM, Hicks L. Are patients with Parkinson’s disease suicidal? J Geriatr Psychiatry Neurol 2001; 14 (3): 120–124. doi: 10.1177/089198870101400304.
25. Gerlach OH, Broen MP, van Domburg PH et al. Deterioration of Parkinson‘s disease during hospitalization: survey of 684 patients. BMC Neurol 2012; 12 (1): 13. doi: 10.1186/1471-2377-12-13.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2020 Issue 5-
All articles in this issue
- Difuzní nízkostupňové gliomy
- Dechová rehabilitace u pacientů s amyotrofickou laterální sklerózou
- Socioekonomické dopady bolestí hlavy – příčiny a možnosti ovlivnění
- Neurorehabilitácia u pacientov s amyotrofickou laterálnou sklerózou
- Chirurgická liečba degeneratívnej skoliózy
- Funkční a strukturální změny na kortikální úrovni u pacientů s nespecifickými bolestmi zad v bederním úseku páteře
- Kognitivně-motorická interference po cévní mozkové příhodě
- Sonografické hodnocení nervus ischiadicus u jedinců s radikulární symptomatikou S1
- Taste strips – metoda samovyšetření chuti
- Účinnost mikrovaskulární dekomprese v porovnání s mikrovaskulární dekompresí s parciální senzorickou rhizotomií při klasické neuralgii trojklanného nervu – retrospektivní analýza 58 pacientů
- Pacient s Parkinsonovou nemocí v datových zdrojích Národního zdravotnického informačního systému
- Léčba intravenózní trombolýzou mimo iktové centrum
- Dekompresivní kraniektomie u maligního hemisferálního infarktu – monoinstitucionální retrospektivní analýza souboru 33 pacientů
- Dvoudobý nízkoprůtokový a vysokoprůtokový EC-IC bypass v prevenci ischemie při obětování vnitřní karotidy u intrakavernózního aneuryzmatu
- Stentování durálních splavů u idiopatické intrakraniální hypertenze
- Syndrom reverzibilní encefalopatie v zadní cirkulaci ve spojitosti s meningitidou vyvolanou Neisseria elongata
- Hyperbarická oxygenoterapie & mozek; přehled z výroční konference EUBS 2019
- Test Amnesia Light and Brief Assessment (ALBA) – druhá verze a opakovaná vyšetření
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Difuzní nízkostupňové gliomy
- Dechová rehabilitace u pacientů s amyotrofickou laterální sklerózou
- Test Amnesia Light and Brief Assessment (ALBA) – druhá verze a opakovaná vyšetření
- Neurorehabilitácia u pacientov s amyotrofickou laterálnou sklerózou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

