-
Medical journals
- Career
Neurologické projevy Behçetovy nemoci – kazuistika
Authors: A. Tvaroh 1; M. Vachová 1; J. Bartoš 2
Authors‘ workplace: Krajská zdravotní, a. s., Nemocnice Teplice, o. z. Neurologické oddělení 1; Krajská zdravotní, a. s., Nemocnice Teplice, o. z. Radiologické oddělení 2
Published in: Cesk Slov Neurol N 2015; 78/111(2): 223-228
Category: Case Report
Overview
Autoři uvádějí kazuistiku 41leté pacientky se subakutním vývojem kmenové a pyramidové symptomatologie a bolestí hlavy. Vývoj nálezu na magnetické rezonanci mozku odpovídal zánětlivým změnám mozkového parenchymu v oblasti kmene s rozvojem vícečetných ložiskových ischemií v této lokalizaci a v oblasti levého thalamu a zadního raménka capsula interna. V krvi a likvoru byly přítomny známky vysoké zánětlivé aktivity bez prokázaného infekčního agens. Podrobná anamnéza odhalila dlouhodobé projevy systémového postižení: recidivující orální a genitální ulcerace, postižení oční, kloubní, kožní a gastrointestinální. Je popisována diferenciální diagnóza přítomných ložiskových změn mozku, především s ohledem na nekonzistentní echokardiografické nálezy. Klinický průběh se systémovým postižením, paraklinická vyšetření a odpověď na léčbu jsou konzistentní s diagnózou Behçetovy nemoci s neurologickými komplikacemi.
Klíčová slova:
Behçetova nemoc – meningoencefalitida – vaskulitida centrálního nervového systémuÚvod
Příčinou asi 5 % všech ischemických iktů, především u mladších nemocných, mohou být neaterosklerotické vaskulopatie včetně vaskulitid [1]. U nás bývá vzácně diagnostikována Behçetova (be:četova) nemoc (BN), pro svou klinickou variabilitu též označovaná jako Behçetův syndrom. Jde o multisystémovou, chronickou, relabující vaskulitidu cév především malého kalibru postihující častěji vény (nejčastěji venuly) s rizikem vzniku trombóz hlubokých žil dolních končetin, dolní duté žíly nebo intrakraniálních sinů. Nebezpečná mohou být i aneuryzmata aorty, brachiálních a popliteálních tepen [2,3]. V neustálené klasifikaci vaskulitid centrálního nervového systému (CNS) bývá BN řazena mezi systémová onemocnění pojiva (SOP) [4], jindy spolu se SOP, sarkoidózou a kryoglobulinémií do širší skupiny autoimunitních zánětlivých onemocnění [5], nebo spolu s ANCA‑pozitivními (ANCA – protilátky proti cytoplazmě neutrofilů) vaskulitidami mezi primární vaskulitidy malých cév [6], kam někteří řadí i kryoglobulinémii [7]. Etiologie BN je neznámá, uvažuje se o autoimunitní genezi, infekční (virové) nebo o jejich kombinaci. BN se může vyskytovat i familiárně a poukazuje se na silnou asociaci s antigenem HLA‑B51 [3]. BN se projevuje ve třetí či čtvrté dekádě věku, o něco častěji u mužů, četněji ve Středomoří a kolem bývalé Hedvábné stezky (Turecko‑Střední východ ‑ Čína ‑ Japonsko) [2]. Zásadní pro stanovení diagnózy BN je přítomnost recidivujících orálních ulcerací a alespoň dvou z následujících nálezů: recidivující genitální ulcerace, oční postižení (recidivující uveitidy, keratitidy, vitritidy, krvácení do sklivce, retinální vaskulitidy, závažná hypopyon ‑ iritida s rizikem vzniku panoftalmie až oslepnutí), kožní léze (erythema nodosum). Může být přítomno postižení kloubní (chondritida, artritida) nebo gastrointestinální. Podle převažujícího postižení lze rozlišit tyto typy BN: mukokutánní, artritický, neurologický a oční [2,3]. Bývá pozitivní test patergie – po 5 mm hlubokém vpichu sterilní jehlou do kůže vznikne za 24 – 48 hod cca 2 mm velká erytematózní papula či pustula [1,8]. Žádný laboratorní ani histologický nález není patognomický, diagnóza je pouze podle klinického obrazu. Mezinárodní kritéria BN [9] byla opakovaně revidována s dosažením vysoké senzitivity (93,9 %) a specifity (92,1 %) [10]. Prevalence neurologického postižení u BN se udává od 5 % [11] až do 30 % nemocných s vývojem během pěti let od výskytu oro‑genitálních ulcerací [6,12].
Kazuistika
Na neurologickou JIP byla přijata 41letá žena pro poruchu řeči a dvojité vidění rozvíjející se asi den, s týden trvající cefaleou. V objektivním nálezu byly subfebrilie, povleklý jazyk s puchýřky, lehká dysartrie, naznačená opozice šíje, levý bulbus nedotahovala nazálně, lehká pravostranná hemiparéza, ataxie trupu a levostranných končetin. Na magnetické rezonanci (MR) mozku byly mapovité hyperintenzity kmene ve FLAIR s postkontrastním sycením ventrálně vlevo. V oblasti levého thalamu byly přítomny známky akutní až subakutní ischemie v DWI, v T1 obraze izointenzní, postkontrastně bez sycení, ve FLAIR hyperintenzní (obr. 1). V laboratorním nálezu byly známky akutního zánětu a normální základní biochemie, krevní obraz a koagulační parametry; na EKG sinusový rytmus, fyziologická křivka. Pro podezření na infekční etiologii byla zahájena infuzní léčba amoxicilin/ klavulanátem, miniheparinizace. Byla provedena lumbální punkce (LP) s nálezem mírné proteinorachie a zvýšeného počtu segmentů a erytrocytů; likvor odeslán na kultivaci. Infektolog doporučil změnu antibiotika na ceftazidim i.v. a pátrání po infekčním ložisku.
Image 1. Vstupní vyšetření MR. 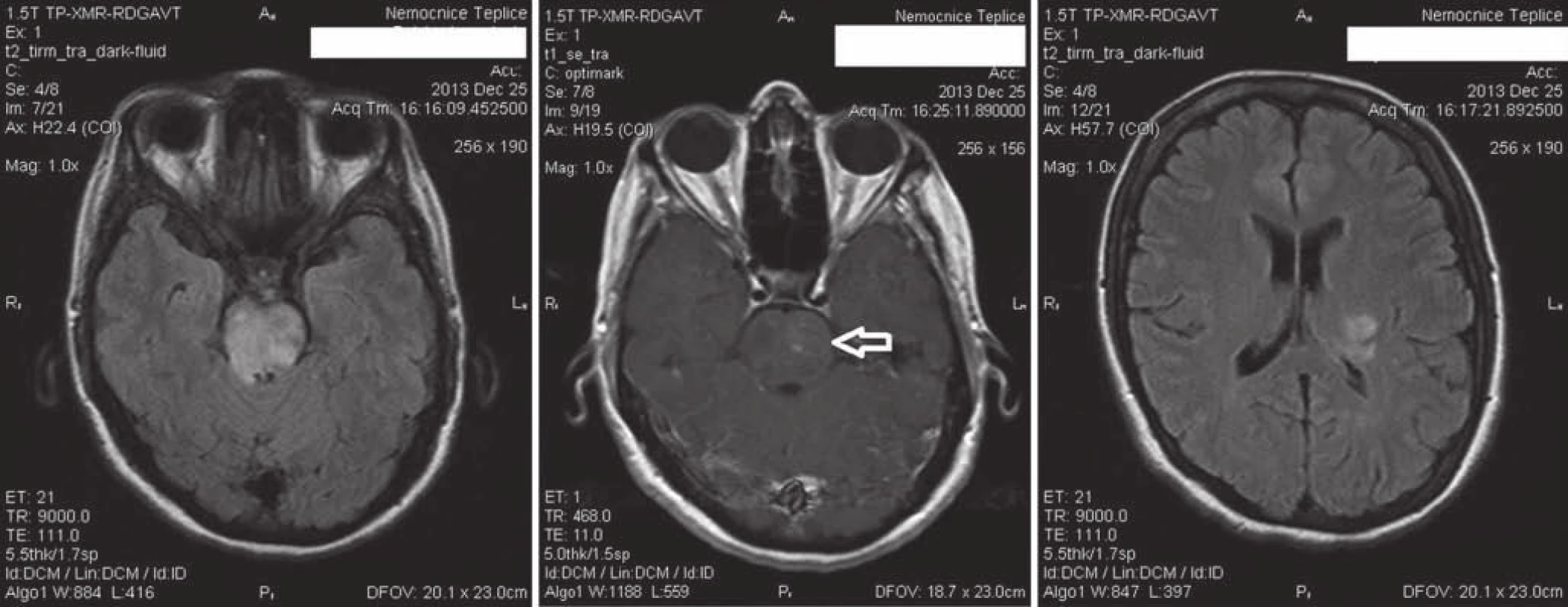
Zleva: 1. axiální řez technikou FLAIR s nápadnými mapovitými hyperintenzitami v oblasti kmene, 2. v T1 po podání kontrastní látky s asymetrickým, mapovitým sycením ve ventrální části kmene vlevo (šipka), 3. axiální řez technikou FLAIR s hyperintenzitou v levém thalamu laterálně zasahující do zadního raménka capsula interna. Druhého dne mikroskopické vyšetření likvoru, latexová aglutinace primokultury ani kultivace neprokázaly infekční agens, sérologie na lues byla negativní. Vyšetření na trombofilní stavy TromboGen neodhalilo žádné mutace. V anamnéze byla zjištěna hospitalizace na očním oddělení před necelým měsícem uzavřená jako trombóza centrální retinální žíly vpravo, kdy byly ve zprávě déletrvající potíže popsány jako „oční záněty před lety léčené prednizonem“ a „jen voda v kolenou“. Při neprokázané infekci a podezření na autoimunitní proces byl nasazen metylprednisolon i.v. infuzí, pokračovala miniheparinizace a podávání ceftazidimu po konzultaci infektologa při nevyloučené infekci.
Třetí den v séru přetrvávaly známky akutního zánětu. Kontrolní LP: biochemicky normální, cytologicky se oproti vstupnímu vyšetření zvyšují lymfocyty, klesají segmenty a erytrocyty. Sérum a likvor jsou odeslány na imunologické a mikrobiologické vyšetření. Výsledky obou vyšetření likvoru jsou uvedeny v tab. 1. Pacientka byla přeložena na standardní lůžko, rehabilitována, byla schopna se sama postavit a chodit s dopomocí druhé osoby. Po pěti dnech byla provedena kontrolní MR mozku s přetrvávajícím nálezem difúzní hyperintezity kmene v T2 a FLAIR, která se oproti předchozímu vyšetření méně postkontrastně sytí, ale šíří se asymetricky do mozkových pedunklů. V levém thalamu je lehká progrese rozsahu ložiska do dorzálního raménka capsula interna (obr. 2).
Table 1. Výsledky vyšetření likvoru. 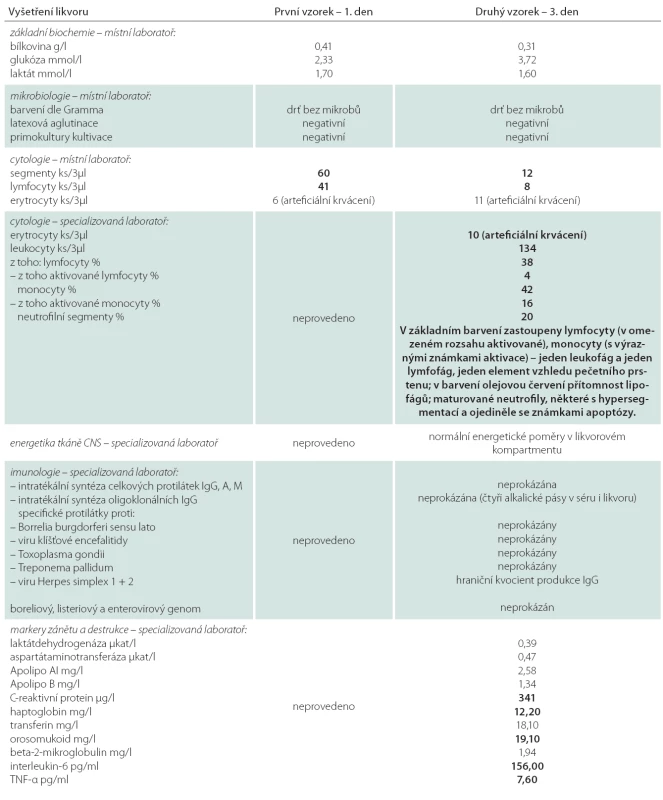
První vzorek byl vyšetřen v místní laboratoři v den odběru biochemicky a cytologicky a druhý den na místní mikrobiologii. Druhý vzorek byl v místní laboratoři vyšetřen stejně, a dále byl poslán (spolu se sérem) na imunologické a mikrobiologické vyšetření do specializované laboratoře. Výsledky z této laboratoře byly obdrženy až tři týdny po odběru. Tučně jsou relevantní patologické nálezy. Image 2. Kontrolní vyšetření MR technikou FLAIR po pěti dnech. 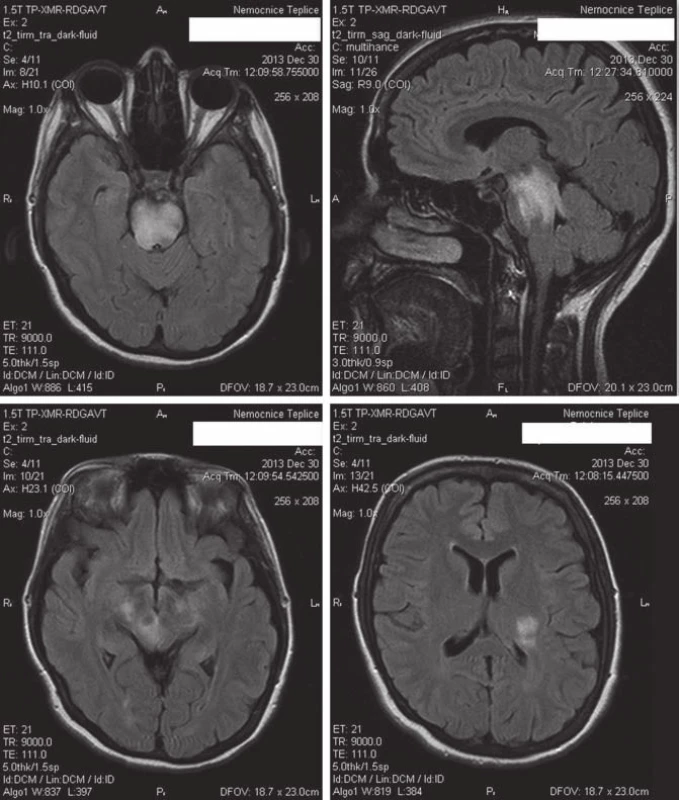
Zleva nahoře: 1. axiální řez s přetrvávajícím nálezem difúzní hyperintezity kmene, 2. se šířením rostrálně na sagitálním řezu. Zleva dole: 3. difúzní hyperintezity obou mozkových pedunklů, 4. hyperintenzita v levém thalamu zasahující do zadního raménka capsula interna. Transtorakální echokardiografické vyšetření (TTE) ukázalo oscilující vegetace na předním cípu aortální chlopně; bylo doporučeno doplnit transezofageální echokardiografické vyšetření (TEE). Při pokračující medikaci a rehabilitaci, včetně ergoterapie a logopedie, se stav pacientky zlepšoval, upravila se diplopie, přetrvávala dysartrie, ataxie trupu a levostranných končetin, pravostranná lehká lateralizace. Po celkové dávce 2 g přecházíme z i.v. metylprednisolonu na p.o. v dávce 24 mg denně. Podávání ceftazidimu je ukončeno po provedení TEE s nálezem normální aortální chlopně a myxomatózních změn předního cípu mitrální chlopně s lehkou insuficiencí do nedilatované levé síně.
Třetí MR mozku, 20 dní od vstupní, ukázala výraznou regresi rozsahu ložisek v kmeni a vlevo při zadním raménku capsula interna a laterálním okraji thalamu, postkontrastně bez sycení; v kmeni formace lakun; normální cévní struktury včetně splavů (obr. 3).
Image 3. Kontrolní vyšetření MR po 20 dnech axiální řezy technikou FLAIR. 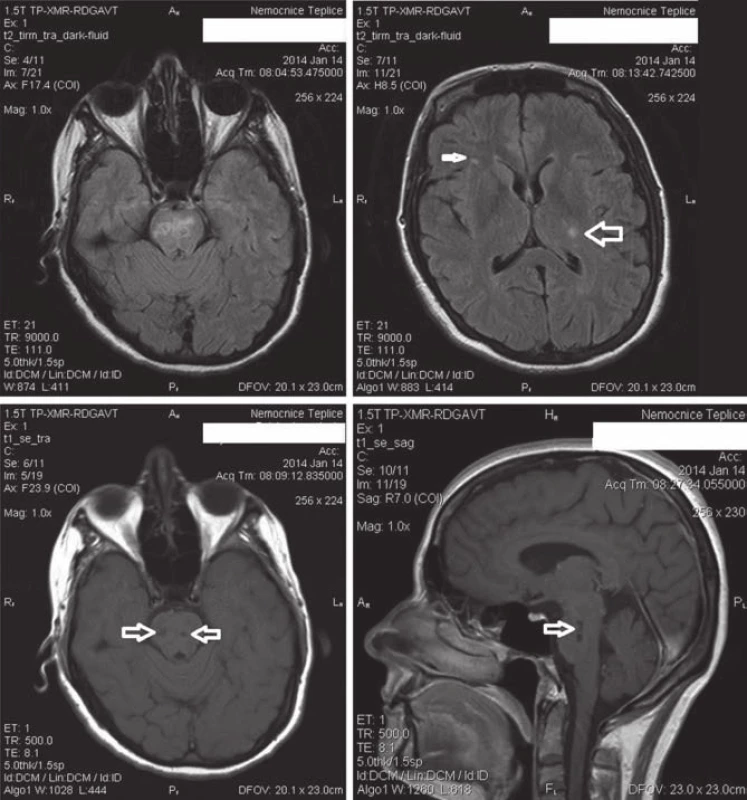
Zleva nahoře: 1. výrazná regrese rozsahu ložisek v kmeni, 2. regrese ložiska vlevo v oblasti laterálního okraje thalamu a zadního raménka capsula interna (velká šipka), zachyceno je drobné ložisko nespecifi cké gliózy vpravo na spodině frontálního pravého laloku subkortikálně, které bylo při všech vyšetřeních stejného rozsahu a charakteru (malá šipka). Zleva dole nativní T1 vážené snímky: 3. hypointenzity velikosti cca 3 mm ve kmeni na axiálním řezu (šipky), 4. longitudinální hypointenzity ve kmeni parasagitálně vpravo (šipka) odpovídají tvorbě postischemických lakun. Po třech týdnech od odběru jsme obdrželi výsledky imunologického a mikrobiologického vyšetření. V séru byl vedle zvýšeného CRP, vysoký haptoglobin a orosomukoid, snížený albumin, prealbumin a transferin, zvýšené IgA, pozitivní AECA (protilátky proti endotelu), nebylo prokázáno infekční agens. V likvoru (tab. 1) byly normální proteinorachie, permeabilita hematolikvorové a hematoencefalické bariéry a energetické poměry; neprokázána intratékální syntéza protilátek; neprokázán infekční agens; smíšená pleocytóza se známkami destrukce; přítomny časné markery destrukce a zvýšené zánětlivé markery. Tento obraz podpořil úvahu o systémové vaskulitidě s postižením CNS.
Dohledaná dokumentace a konzilium revmatologa ukázaly, že pacientka je devět let v péči místní revmatologie a revmatologického ústavu pro „nediferencovanou, HLA‑B27 negativní spondylartritidu s recidivující sakroileitidou a gonitidami“, opakovaně nebylo potvrzeno SOP, byly negativní autoprotilátky a pátrání po infekčním agens. V další dokumentaci získané z Oční kliniky VFN, kde byla pacientka před sedmi lety léčena pro vaskulitidu a vitritidu levého oka, je stručně shrnuto extenzivní vyšetřování několika specialisty, jejichž originály se již nepodařilo dohledat: kožní („občasné vřídky na kůži dolních končetin, které lékař uzavřel jako následek nošení džínů“), gastroenterologické (recidivující dyspepsie, normální kolonoskopie), normální nativní MR mozku, normální nález ze sternální punkce a rtg plic „neprokazuje sarkoidózu“; zlepšení očních i kloubních potíží po metylprednisolonu p.o. Tato vyšetření žádného ze specialistů k definitivní diagnóze nedovedla. Po sumarizaci této anamnézy se současným neurologickým postižením jsme stanovili diagnózu BN.
Pacientka byla propuštěna po 22 dnech hospitalizace, pokračovala v užívání p.o. metylprednisolonu s postupným snižováním dávky, na depresi nasazen escitalopram. Měsíc po dimisi proběhla oční kontrola včetně optické koherentní tomografie makul a angiografie fundů, která potvrdila proběhlou venózní okluzi na pravém oku temporálně a zadní uveitidu s vitritidou na obou očích. Následovalo konzilium v uveální poradně Oční kliniky VFN, kde bylo na náš přímý dotaz potvrzeno, že oční nález je typický pro BN, a bylo doporučeno zahájení razantnější imunosuprese na neurologickém pracovišti. Proto jsme k p.o. metylprednisolonu přidali p.o. azathioprin v dávce 2 x 50 mg denně. V klinickém obraze přetrvává lehká pravostranná hemiparéza s dominancí na horní končetině, ataxie trupu s možností samostatné chůze, lehká dysartrie. Pacientka je bradypsychická, kdy nelze s jistotou odlišit podíl premorbidního stavu, případné encefalopatie v rámci BN či sekundární deprese při protrahovaném onemocnění; neuropsychologické vyšetření odmítá; k dalšímu relapsu neurologických projevů nedošlo.
Diskuze
Je uvedena kazuistika pacientky se subakutním rozvojem kmenové a pyramidové symptomatologie při týden trvající bolesti hlavy. Vstupní MR mozku vedla k podezření na akutní meningoencefalitidu kmene doprovázenou akutní ischemií v levém thalamu. Vývoj nálezu po pěti dnech ukázal snížení aktivity procesu ve kmeni, jeho asymetrické šíření do pedunklů a zvětšení rozsahu ložiska v levém thalamu do zadního raménka capsula interna. Po 20 dnech došlo k výrazné regresi rozsahu i aktivity procesu, ve kmeni se zformovaly postischemické lakuny.
V diferenciální diagnostice byly zvažovány infekce, kardiogenní embolizace, hyperkoagulační stavy a vaskulitidy. Žádný infekční agens ani trombofilní stavy nebyly potvrzeny. Z efektu léčby nelze soudit na infekci nebo autoimunitu, ke zlepšení došlo při podávání kortikoidů a zároveň ceftazidimu. Ten byl podáván až do definitivního vyloučení infekce při suspektních, avšak nekonzistentních echokardiografických nálezech (na TTE oscilující vegetace na aortální chlopni; na TEE myxomatózní změny na mitrální chlopni). Zdroj embolizace bývá častěji na chlopni mitrální než aortální [13], obraz vaskulitidy CNS a embolizace při bakteriální endokarditidě mohou být velmi podobné [14]. Při nepotvrzené infekční endokarditidě nelze vyloučit přítomnost vegetací sterilních, které mohou být u systémových zánětů, včetně BN [11]. Za příčinu mozkové ischemie nepovažujeme kardiální zdroj, protože nebyla prokázána jeho přítomnost před vznikem ischemie. K ní pravděpodobněji vedla intravaskulární formace trombů při trombocytóze a pozitivitě AECA, které mohou doprovázet vaskulitidy [2,15,16]. Z neinfekčních vaskulitid malých cév jsme vyloučili primární (izolovanou) angiitidu CNS pro přítomnost systémového postižení a známek celkového zánětu [6,7,17], dále ANCA‑pozitivní vaskulitidy pro negativitu ANCA a opakovaně bylo také vyloučeno SOP. Přítomnost orálních a genitálních ulcerací, anamnéza očního, kožního, kloubního a gastrointestinálního postižení a průběh neurologických projevů vedly k diagnóze BN [9,10,12].
Postižení CNS při BN, tzv. neuro‑Behçetův syndrom (NBS), může být:
- primární ve formě:
- a) migrenózní bolesti hlavy;
- b) trombózy nitrolebních žilních splavů (tzv. extra ‑ axiální NBS);
- c) intra ‑ axiálního NBS se subakutním rozvojem kmenové symptomatologie a lézí hlavových nervů, dysartrií, ataxií, pyramidovými příznaky a lehkou zmateností při zánětu parenchymu kmene; nebo
- d) neuro‑psycho ‑ Behçetův syndrom s psychiatrickou symptomatologií (euforie, ztráta náhledu, psychomotorická agitace nebo retardace, paranoia či obsese);
- sekundární v důsledku systémového procesu (např. kardiogenní embolizace při srdečním postižení) nebo léčby (neurotoxicita cyklosporinu).
Diagnostická kritéria NBS jsou uvedena v tab. 2 [11]. Klinický vývoj u naší pacientky odpovídá intra ‑ axiálnímu NBS s typickými nálezy na MR mozku označovanými jako „brainstem plus sign“ – zánětlivé změny parenchymu kmene, především mezodiencefalické junkce, s unilaterálním šířením kaudálně i rostrálně do diencefala, oblasti capsula interna a bazálních ganglií, které regredují po i.v. metylprednisolonu [11,12]. Rovněž zánětlivé nálezy v likvoru podpořily diagnózu akutního stadia intra ‑ axiálního NBS [11].
Table 2. Diagnostická kritéria neuro-Behçetova syndromu (NBS) navržená Sivou a Saipem [11]. ![Diagnostická kritéria neuro-Behçetova syndromu (NBS) navržená Sivou a Saipem [11].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/48c3582a98edf0ef3bfb1d8d84466915.png)
Prevalence BN v severní a střední Evropě je 0,6 – 1/ 100 000, vyšší u tureckých imigrantů v Německu (21/ 100 000), nejvyšší pak v Turecku – až 420/ 100 000 [11]. Naše pacientka nepotvrdila možnost původu z oblasti vyšší incidence BN. V českém písemnictví jsme nalezli jednu kazuistiku pacienta s neurologickými komplikacemi BN v podobě subarachnoidálního krvácení z aneuryzmatu [18]. Pacienti s BN u nás mohou být sledováni, aniž je tato diagnóza stanovena, v ordinacích dermatologů, oftalmologů či revmatologů, jako v našem případě. K neurologovi se mohou dostat pro jakékoli projevy NBS, kdy právě neuro‑axiální forma má typický klinický a zobrazovací nález. K diagnóze BN může vést anamnéza oro‑genitálních ulcerací a očního postižení, její stanovení je zásadní vzhledem k možnosti ovlivnění průběhu nemoci imunosupresivy.
V léčbě akutního NBS se podávají i.v. kortikosteroidy následované snižováním dávky po dobu do tří měsíců. V úvahu připadá razantnější imunosuprese (cyklofosfamid, metotrexát, azathioprin), případně biologická léčba (infliximab, etanercept, interferon alfa), ale účinnost žádného z těchto léků nebyla prokázána v kontrolované studii. Rovněž byla publikována nepotvrzená prospěšnost i.v. imunoglobulinů a plazmaferézy [11], kolchicinu, thalidomidu a pentoxyfilinu [6]. Nejsou doporučovány cyklosporin A pro svou neurotoxicitu a chlorambucil pro myelotoxicitu. Při formě extra ‑ axiální mohou být indikována antikoagulancia [2,6], a to po vyloučení přítomnosti aneuryzmat velkých cév [11]. Při dispenzarizaci pacienta je nutná mezioborová spolupráce.
Závěr
Je prezentován případ u nás vzácně diagnostikované BN s neurologickými komplikacemi ve formě intra ‑ axiálního NBS. Kritéria pro BN byla splněna přítomností rekurentních oro‑genitálních ulcerací, postižení očního, kloubního, kožního a gastrointestinálního. Pro stanovení diagnózy byla nezbytná anamnéza dlouhodobých systémových projevů a vývoj vlastního neurologického nálezu doplněného o opakovaná vyšetření zobrazovací a likvorologická. Základem léčby jsou imunosupresiva, při péči je nutná multidisciplinární spolupráce, zejm. s oftalmologem a revmatologem. Prognóza a kvalita života závisí na úpravě neurologického deficitu, případném relapsu neurologických komplikací a na vývoji postižení ostatních orgánů, především očí, které by mohlo vést k úplné slepotě. Na BN je třeba myslet v diferenciální diagnostice bolestí hlavy, kmenových encefalitid, cévních mozkových příhod u mladších pacientů a intrakraniální žilní trombózy, a to kvůli možnosti imunosupresivní léčby. Vzhledem k demografickému vývoji se s BN a NBS budeme pravděpodobně setkávat častěji.
Přijato k recenzi: 12. 8. 2014
Přijato do tisku: 16. 1. 2015
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Aleš Tvaroh, Ph.D.
Neurologické oddělení
Krajská zdravotní, a.s.
Nemocnice Teplice, o.z.
Duchcovská 53
415 29 Teplice
e-mail: atvaroh@seznam.cz
Sources
1. Biller J, Love BB. Ischemic cerebrovascular disease. In: Bradley WG, Daroff RB, Fenichel GM, Jankovic J (eds). Neurology in Clinical Practice. Principles of Diagnosis and Management. 4th ed. Philadelphia: Elsevier 2004 : 1197 – 1245.
2. Siva A, Altintas A, Saip S. Behçet’s syndrome and the nervous system. Curr Opin Neurol 2004; 17(3): 347 – 357.
3. Kosztyuová T. Recidivujúce afty a Behçetova choroba. Dermatológia pre prax 2010; 4(2): 57 – 59.
4. Younger DS. Vasculitis of the nervous system. Curr Opin Neurol 2004; 17(3): 317 – 336.
5. Scolding NJ. Central nervous system vasculitis. Semin Immunopathol 2009; 31(4): 527 – 536. doi: 10.1007/ s00281 ‑ 009 ‑ 0183 ‑ 2.
6. Berlit P. Diagnosis and treatment of cerebral vasculitis. Ther Adv Neurol Disord 2010; 3(1): 29 – 42. doi: 10.1177/ 1756285609347123.
7. Alba MA, Espígol ‑ Frigolé G, Prieto ‑ González S, Tavera ‑ Bahillo I, García ‑ Martínez A, Butjosa M et al. Central nervous system vasculitis: still more questions than answers. Curr Neuropharmacol 2011; 9(3): 437 – 448. doi: 10.2174/ 157015911796557920.
8. Žurek M. Systémová onemocnění pojiva – díl 2. Dermatologie pro praxi 2010; 4(1): 33 – 37.
9. International Study Group for Behçet’s Disease. Criteria for diagnosis of Behçet’s disease. Lancet 1990; 335(8697): 1078 – 1080.
10. International Team fot the Revision of the International Kriteria for Behçet’s Disease. The International Criteria for Behçet’s Disease (ICBD): a collaborative study of 27 countries on the sensitivity and specifity of the new criteria. J Eur Acad Dermatos Venereol 2014; 28(3): 338 – 347. doi: 10.1111/ jdv.12107.
11. Siva A, Saip S. The spectrum of nervous system involvement in Behçet’s syndrome and its differential diagnosis. J Neurol 2009; 256(4): 513 – 529. doi: 10.1007/ s00415 ‑ 009 ‑ 0145 ‑ 6.
12. Al ‑ Araji A, Kidd DP. Neuro‑Behçet disease: epidemiology, clinical characteristics, and management. Lancet Neurol 2009; 8(2): 192 – 204. doi: 10.1016/ S1474 ‑ 4422(09)70015 ‑ 8.
13. Kalvach P. Mozkové ischemie. In: Kalvach P (ed). Mozkové ischemie a hemoragie. 3. vyd. Praha: Grada Publishing 2010 : 83 – 144.
14. Berlit P. Isolated angiitis of the CNS and bacterial endocarditis: similarities and differences. J Neurol 2009; 256(5): 792 – 795. doi: 10.1007/ s00415 ‑ 009 ‑ 5018 ‑ 5.
15. Shoenfeld Y. Classification of anti‑endothelial cell antibodies into antibodies against microvascular and macrovascular endothelial cells: the pathogenic and diagnostic implications. Cleve Clin J Med 2002; 69 (Suppl 2): SII65 – SII67.
16. Youinou P, Jamin C. The miscellany of anti‑endothelial cell autoantibodies Isr Med Assoc J 2012; 14(2): 119 – 120.
17. Birnbaum J, Hellmann DB. Primary angiitis of the central nervous system. Arch Neurol 2009; 66(6): 704 – 709. doi: 10.1001/ archneurol.2009.76.
18. Krtičková D, Slavík S, Jílek D. Behcetova choroba s neurologickými projevy (kazuistika). Alergie 2004; 6(1): 62 – 66.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2015 Issue 2-
All articles in this issue
- Progredující demence s parkinsonizmem a poruchami chování – od prvních příznaků k neuropatologické diagnóze (kazuistika)
- Kongenitální centrální hypoventilační syndrom (Ondinina kletba)
- Neurologická komplikace hepatitidy E – kazuistika
- Neurologické projevy Behçetovy nemoci – kazuistika
- Úspešne liečená depresia u pacienta s epilepsiou – kazuistika
- Zánětlivý pseudotumor imitující intrakraniální, konvexitární meningeom – kazuistika
- Neuromyelitis optica
- Radiologické hodnocení lumbální spinální stenózy a jeho klinická korelace
- Agresivní hemangiom obratle
- Použití antipsychotik u nemocných s demencí
- Skrat u karotických endarterektomií zvyšuje riziko ischemického iktu
- Chirurgická léčba laterální bederní stenózy perkutánně zavedeným interspinózním implantátem
- Chirurgický přístup k tumorům thalamu
- Možnosti ovlivnění diplopie při paralytickém strabizmu konzervativní léčbou
- Dotazník funkcionální komunikace (DFK) – validace originálního českého testu
- Penilní vibrostimulace u pacientů s míšním poraněním
- Registr mechanických rekanalizací u akutního iktu – pilotní výsledky multicentrického registru
- Rozdiely medzi pohlaviami v klinických prejavoch a výskyte porúch spánku u pacientov s Parkinsonovou chorobou – populačná štúdia
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Agresivní hemangiom obratle
- Neuromyelitis optica
- Kongenitální centrální hypoventilační syndrom (Ondinina kletba)
- Radiologické hodnocení lumbální spinální stenózy a jeho klinická korelace
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

