-
Medical journals
- Career
Komentář k Doporučeným postupům ESC/ ČKS
Farmakoterapie srdečního selhání
Authors: J. Špinar
Authors‘ workplace: Interní kardiologická klinika LF MU a FN Brno
Published in: Kardiol Rev Int Med 2016, 18(4): 235-240
Overview
Cílem léčby srdečního selhání je snížení mortality i morbidity a především zlepšení kvality života a snížení hospitalizací. Základem léčby jsou inhibitory ACE, ke kterým přidáváme blokátory mineralokortikoidních receptorů. V případě intolerance ACE jsou indikováni AII antagonisté. Na základě výsledků studie PARADIGM-HF mohou být inhibitory ACE u symptomatických nemocných nahrazeny sakubitril/valsartanem. Obecně jsou doporučeny vyšší, maximálně tolerované dávky inhibitorů ACE či AII antagonistů. K blokátorům renin angiotenzinového systému přidáváme betablokátory opět v maximálně tolerované dávce. K odstranění symptomů – otoků či dušnosti – jsou doporučena diuretika. U pacientů s přetrvávající vyšší srdeční frekvencí (≥ 70 tepů/min) má být zvážen ivabradin. U vybraných nemocných je vhodné přidat digoxin. Léčba statiny, antikoagulancii či antiagregancii se řídí základními indikacemi (ischemická choroba srdeční, fibrilace síní) a srdeční selhání není samostatnou indikací k jejich podání, ale ani kontraindikací.
Klíčová slova:
srdeční selhání – farmakoterapie – ACE inhibitory – sakubitril/valsartanCíle léčby srdečního selhání
Cílem léčby pacientů se srdečním selháním (SS) je zlepšit jejich klinický stav, funkční kapacitu i kvalitu života, zabránit jejich hospitalizaci a snížit mortalitu. Evropská doporučení 2016 poprvé staví kvalitu života na rovnocennou úroveň mortalitě, a tedy léky, které zlepšují kvalitu života, resp. snižují počet hospitalizací, jsou stejně důležité jako léky s prokázaným efektem na mortalitu. Strategii farmakologické i nefarmakologické léčby ukazuje obr. 1.
Image 1. Algoritmus léčby pacienta se symptomatickým srdečním selháním se sníženou ejekční frakcí. 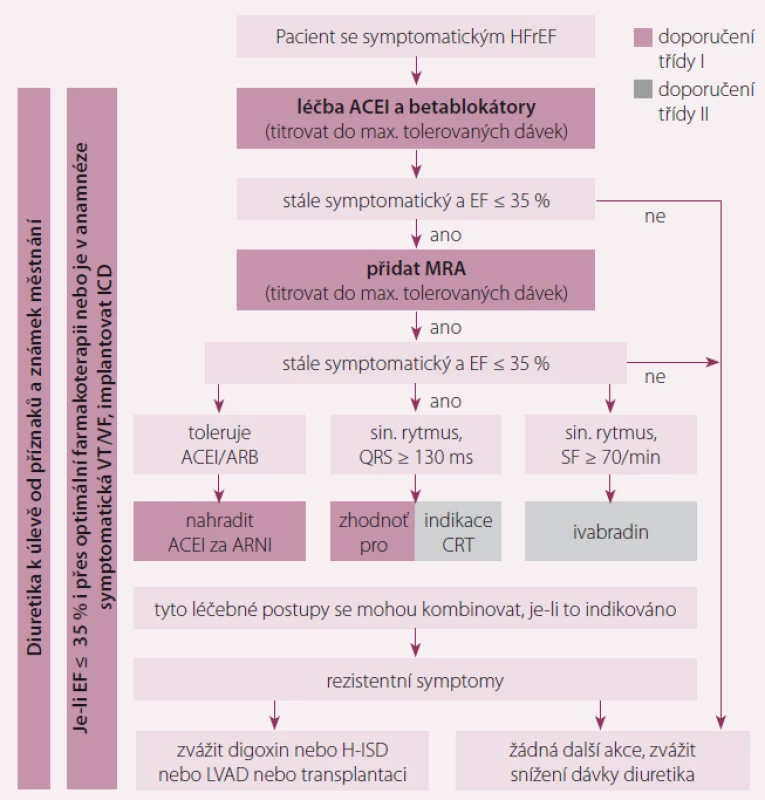
HFrEF – srdeční selhání se sníženou ejekční frakcí, ACEI – inhibitor angiotenzin-konvertujícího enzymu, MRA – antagonista mineralokortikoidních receptorů, EF – ejekční frakce, ARNI – inhibitor neutrální endopeptidázy neprilysinu, QRS komplex – stah komorové svalovíny srdce, SF – srdeční frekvence, CRT – srdeční resynchronizační léčba, LVAD – levostranná srdeční podpora Je prokázáno, že neurohumorální antagonisté (inhibitory angiotenzin-konvertujícího enzymu (ACEI), antagonisté AII (AIIA), blokátory mineralkortikoidních receptorů (MRA) a betablokátory) prodlužují přežití pacientů se SS se sníženou ejekční frakcí (HFrEF), a jsou proto doporučovány pro léčbu každého pacienta, pokud nejsou kontraindikovány nebo netolerovány (tab. 1). V poslední době se zjistilo, že nová látka (LCZ696) slučující v sobě vlastnosti AT1 blokátoru (valsartan) a inhibitoru neprilysinu (NEP) (sakubitril) snižuje riziko úmrtí a hospitalizace pro SS účinněji než ACEI (enalapril). Proto se kombinace sakubitril/valsartan doporučuje jako náhrada ACEI u ambulantních pacientů s HFrEF, kteří splňují kritéria studie a u nichž i přes optimální léčbu symptomy přetrvávají. Zatím nebylo prokázáno, že by AT1 blokátory snižovaly mortalitu pacientů s HFrEF více než ACEI, proto by se jejich podávání mělo omezit na pacienty nesnášející ACEI nebo ty, kteří užívají ACEI, ale nesnášejí MRA. Při intoleranci MRA je tedy doporučena kombinace ACEI + AIIA. Ivabradin snižuje zvýšenou srdeční frekvenci u nemocných se sinusovým rytmem, s níž se lze často u HFrEF setkat; rovněž bylo prokázáno, že zlepšuje výsledek léčby, a jeho použití je tedy třeba ve vhodných případech zvážit (tab. 2).
Table 1. Lékové skupiny indikované k léčbě HFrEF – 1. část. 
Table 2. Lékové skupiny indikované k léčbě HFrEF – 2. část 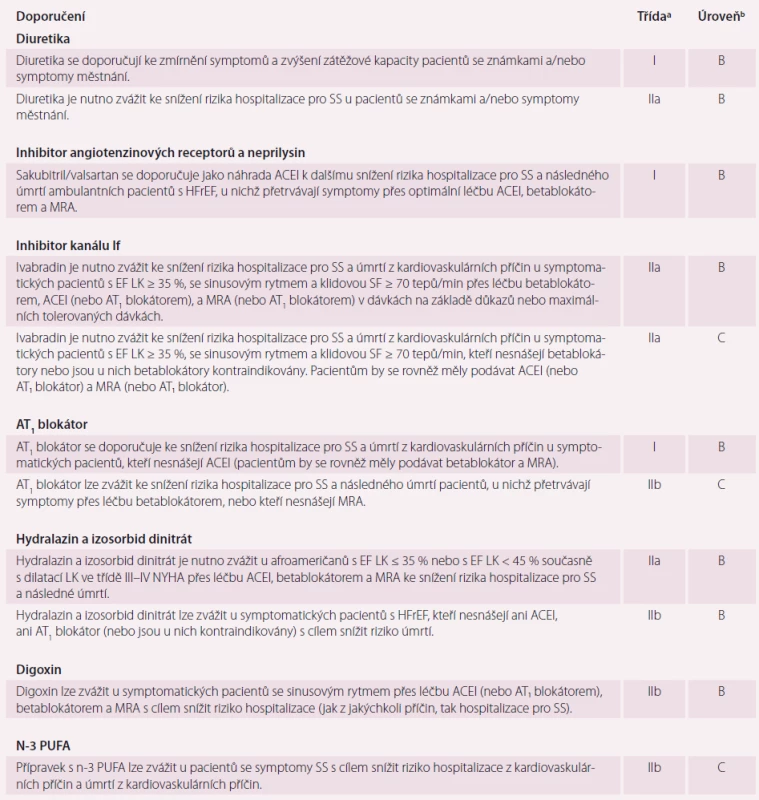
ACEI – inhibitor angiotenzin konvertujícího enzymu, AT1-blokátor – antagonista receptoru angiotenzinu II, BNP – natriuretický peptid typu B, EF LK – ejekční frakce levé komory, HFrEF – srdeční selhání se sníženou ejekční frakcí, MRA – antagonista mineralokortikoidních receptorů, NYHA – New York Heart Association, NT-proBNP – aminoterminální fragment natriuretického propeptidu typu B, PUFA – polynenasycená mastná kyselina, SF – srdeční frekvence, SS – srdeční selhání, a třída doporučení, búroveň důkazů, cnebo AT1-blokátor, pokud není ACEI tolerován/je kontraindikován Výše uvedené léky je u pacientů se symptomy a/nebo se známkami městnání nutno užívat spolu s diuretiky. Podávání diuretik je nutno upravit podle klinického stavu pacienta.
Léčba doporučená u všech symptomatických pacientů se HFrEF
Inhibitory angiotenzin-konvertujícího enzymu
Je prokázáno, že ACEI snižují mortalitu a morbiditu pacientů s HFrEF a jejich užívání se doporučuje (pokud nejsou kontraindikovány nebo netolerovány) u všech symptomatických pacientů. Tyto důkazy byly nejdříve popsány ve studii CONSENSUS u nemocných s těžkým symptomatickým SS, později i u nemocných s lehčím SS, např. ve studiích SAVE a SOLVD. ACEI je nutno postupně titrovat až na maximální snášenou dávku. Ve studii ATLAS bylo prokázáno, že vysoká dávka ACEI snižuje mortalitu a hospitalizace více než nízká dávka. Existují důkazy, že v klinické praxi užívá většina pacientů suboptimální dávky ACEI. ACEI jsou rovněž doporučovány u pacientů s asymptomatickou systolickou dysfunkcí levé komory. Dávkování je uvedeno v tab. 3.
Table 3. Dávkování blokátorů RAAS. 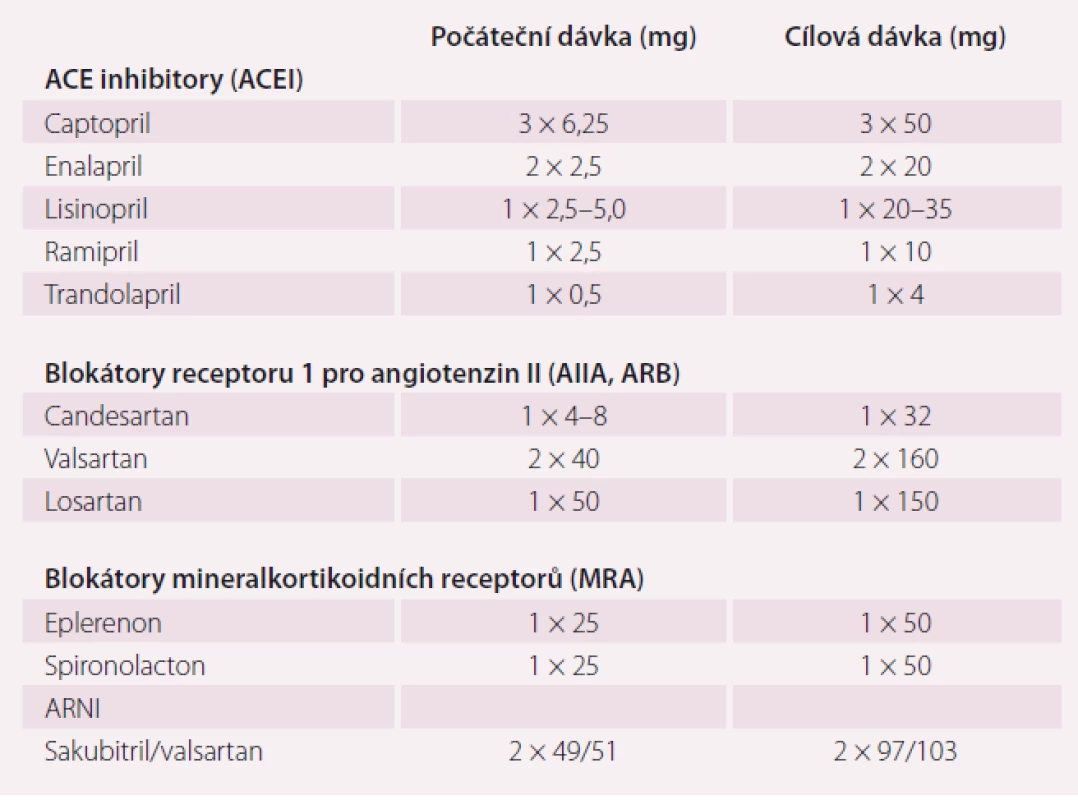
AII antagonisté
AIIA – sartany měly např. ve studiích ELITE II, OPTIMAAL či Val-HeFT srovnatelný efekt s ACEI, proto jsou doporučeny jako náhrada za ACEI při intoleranci (suchý kašel). ESC Guidelines 2016 doporučují i kombinaci ACEI + AIIA v případě intolerance MRA. Dávkování je uvedeno v tab. 3.
Antagonisté mineralokortikoidních receptorů
Podávat MRA (spironolakton a eplerenon) se doporučuje všem symptomatickým pacientům (i přes léčbu ACEI a betablokátory) s HFrEF a ejekční frakcí levé komory (EF LK) ≤ 35 % s cílem snížit mortalitu a hospitalizace pro SS. Toto bylo prokázáno např. ve studii EPHESUS. MRA tedy přidáváme k ACEI či AIIA všem symptomatickým nemocným.
Opatrnosti je třeba v případech, kdy se MRA podává pacientům s poškozením renálních funkcí a nemocným s hodnotami draslíku v séru > 5,0 mmol/l. Podle klinického stavu je nutno pravidelně kontrolovat hodnoty draslíku v séru a renální funkce. Dávkování je uvedeno v tab. 3.
Inhibitor angiotenzinových receptorů a neprilysinu (RAAS)
Byla vyvinuta nová léková skupina inhibující současně RAAS a neutrální endopeptidázu (angiotenzin receptor neprilysin inhibitor – ARNI). Prvním představitelem této skupiny je látka LCZ696, molekula slučující vlastnosti valsartanu a sakubitrilu (inhibitoru neprilysinu) v jedné molekule.
V nedávno publikované studii PARADIGM-HF byly hodnoceny dlouhodobé účinky kombinace sakubitrilu/valsartanu ve srovnání s ACEI (enalapril) na morbiditu a mortalitu ambulantních pacientů s HFrEF a EF LK ≤ 40 % (tato hodnota se v průběhu studie změnila na ≤ 35 %), zvýšenými plazmatickými hodnotami NP (BNP ≥ 150 pg/ ml nebo NT-proBNP ≥ 600 pg/ml, případně, pokud byli nemocní hospitalizováni pro SS v předchozích 12 měsících, BNP ≥ 100 pg/ml, nebo NT-proBNP ≥ 400 pg/ ml) a vypočítanou glomerulární filtrací (GF) (odhadovanou GFR, eGFR) ≥ 30 ml/ min/ 1,73 m2 povrchu těla, kteří ve vstupním období snášeli užívání enalaprilu (2 × 10 mg) i kombinaci sakubitril/valsartan (2 × 97/103 mg). V této populaci snižovala kombinace sakubitril/ valsartan v dávce 2 × 97/103 mg hospitalizaci pro SS + KV a celkovou mortalitu účinněji než ACEI (enalapril v dávce 2 × 10 mg) (graf 1). Proto se kombinace sakubitril/ valsartan doporučuje u pacientů s HFrEF, kteří splňují uvedený profil jako náhrada za ACEI. Dávkování je uvedeno v tab. 3.
Graph 1. Primární cíl ve studii PARADIGM-HF – kardiovaskulární úmrtí nebo první hospitalizace pro SS. 
Betablokátory
Betablokátory snižují mortalitu a morbiditu většiny symptomatických pacientů s HFrEF i přes užívání ACEI, jejich použití u nemocných s městnáním nebo u dekompenzovaných pacientů však dosud nebylo ověřováno. Existuje shoda, že betablokátory a ACEI se navzájem doplňují a že je lze začít podávat okamžitě po stanovení diagnózy HFrEF. Toto bylo prokázáno např. ve studiích MERIT-HF, COPERNICUS či CIBIS II. Zatím nejsou k dispozici žádné důkazy podporující zahájení léčby betablokátorem před zahájením podávání ACEI. Betablokátory je nutno začít podávat klinicky stabilizovaným pacientům v nízkých dávkách a dávku pozvolna titrovat až do maximální snášené dávky. U pacientů přijatých do nemocnice pro akutní SS (ASS) je nutno betablokátory začít podávat s opatrností ihned poté, co bylo dosaženo stabilizace pacienta.
Metaanalýza údajů jednotlivých pacientů všech hlavních studií s betablokátory u HFrEF neprokázala přínos betablokátorů z hlediska hospitalizací a mortality u podskupiny pacientů s HFrEF a fibrilací síní. Protože se však jednalo o retrospektivní podskupinovou analýzu a protože betablokátory riziko nezvýšily, rozhodl výbor pro doporučené postupy nevydat samostatné doporučení na základě srdečního rytmu. Dávkování je uvedeno v tab. 4.
Table 4. Bradykardizující léky. 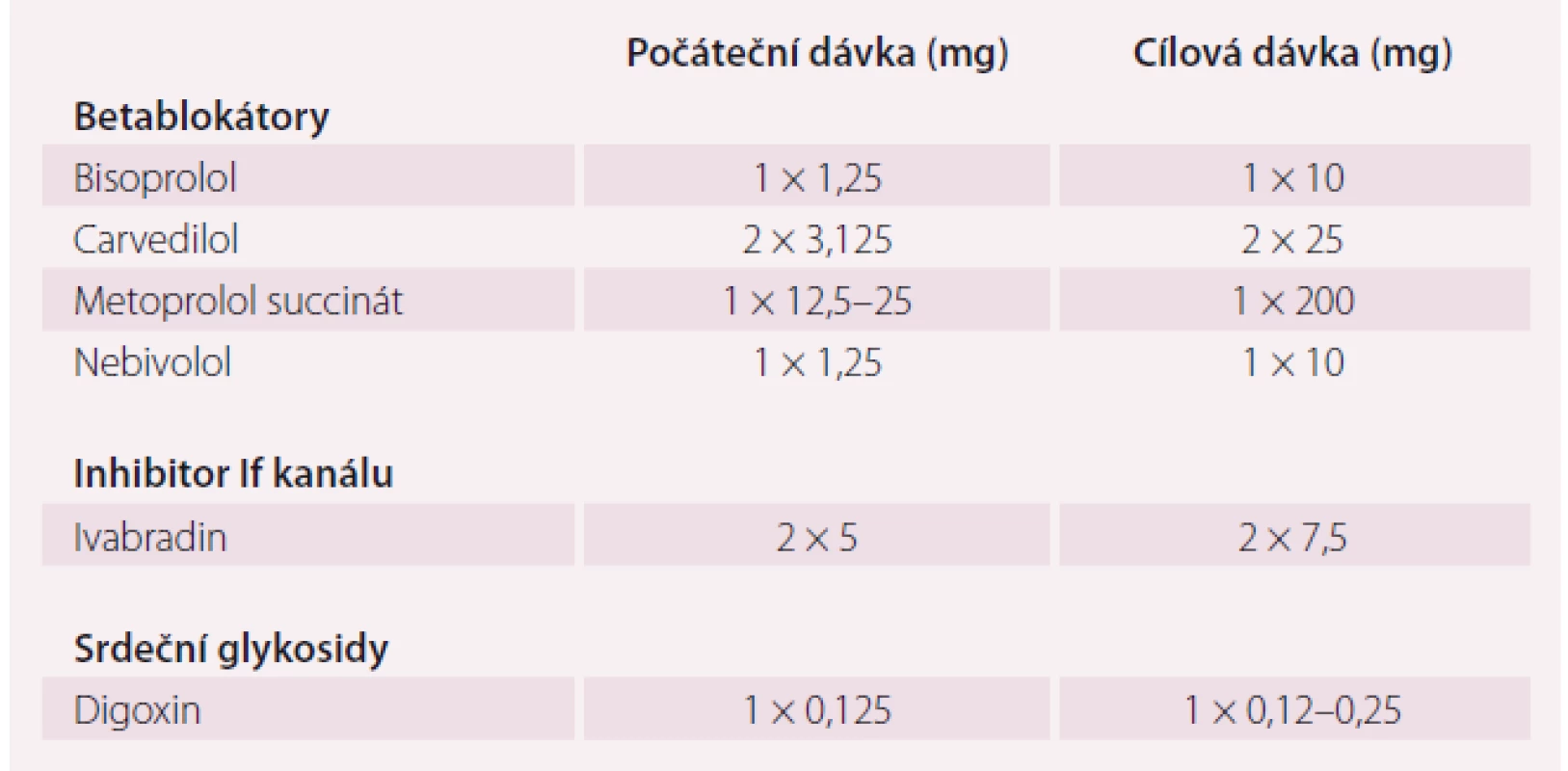
Inhibitor kanálu If
Ivabradin zpomaluje srdeční frekvenci inhibicí kanálu If v sinusovém uzlu, a je tedy nutno, vycházejíc z mechanizmu účinku, jej podávat pouze pacientům se sinusovým rytmem. U pacientů se symptomatickým HFrEF a s EF LK ≤ 35 %, sinusovým rytmem a srdeční frekvencí ≥ 70 tepů/ min snížil ivabradin incidenci souhrnného sledovaného parametru mortality a hospitalizací pro SS. Evropská léková agentura (European Medicines Agency – EMA) schválila ivabradin k použití v Evropě u pacientů s HFrEF a s EF LK ≤ 35 %, sinusovým rytmem při klidové srdeční frekvenci ≥ 75 tepů/min. Dávkování udává tab. 4.
Jiné lékové skupiny doporučené u vybraných symptomatických pacientů s HFrEF
Diuretika
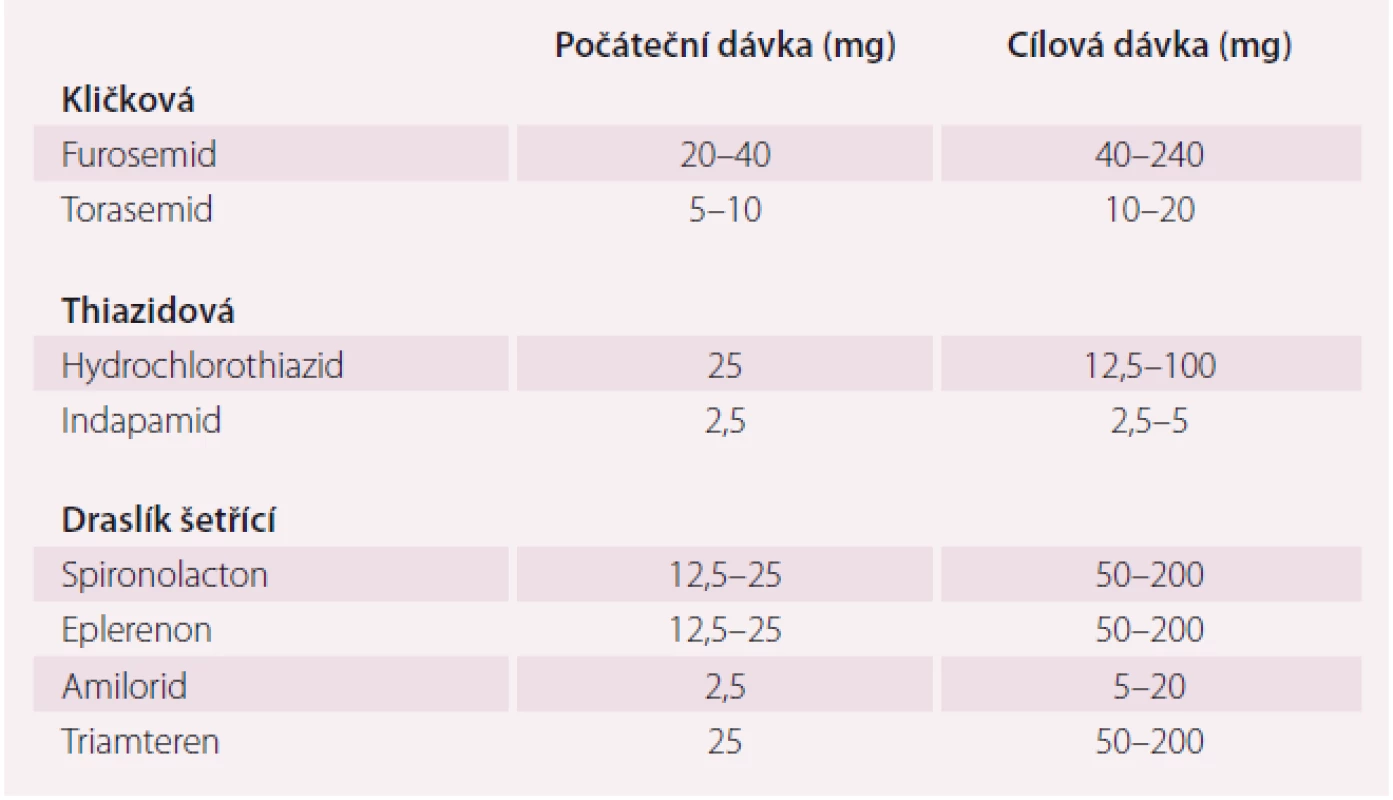
Diuretika se doporučují ke zmírnění známek a symptomů městnání u pacientů s HFrEF; účinky této lékové skupiny však v randomizovaných klinických studiích (randomized clinical trial – RCT) dosud nebyly hodnoceny. Kličková diuretika vyvolávají intenzivnější a kratší diurézu než thiazidová diuretika. Obě skupiny působí synergicky a jejich kombinaci lze použít k léčbě rezistentních otoků. Dávku diuretik je nutno v průběhu času upravovat podle individuálních potřeb. U vybraných asymptomatických euvolemických/hypovolemických pacientů je možno diuretika (dočasně) vysadit. Pacienty lze vyškolit, aby si sami mohli upravovat dávku diuretika podle symptomů/známek městnání a každodenní kontroly tělesné hmotnosti.
Dávky diuretik používané k léčbě SS jsou uvedeny v tab. 5.
Kombinace hydralazinu a isosorbid dinitrátu
K dispozici nejsou jasné důkazy podporující užívání této fixní kombinace.
Glifloziny
Podávání gliflozinů (SGLT2 blokátorů) snižuje glykemii, krevní tlak, hmotnost pacientů a pravděpodobně i počet hospitalizací pro SS.
Jiné lékové skupiny s méně jistým přínosem u symptomatických pacientů s HFrEF
Digoxin a jiné digitalisové glykosidy
Použití digoxinu lze zvážit u pacientů se sinusovým rytmem a symptomatickým HFrEF s cílem snížit riziko hospitalizací. Účinky digoxinu u pacientů s HFrEF a fibrilací síní nebyly v RCT hodnoceny a studie z nedávné doby naznačily potenciálně vyšší riziko příhod (mortality a hospitalizací pro SS) u pacientů s fibrilací síní užívajících digoxin. Toto zjištění je však sporné. U pacientů se symptomatickým SS a fibrilací síní se digoxin osvědčil při zpomalování rychlé komorové frekvence. Doporučuje se klidová komorová frekvence v rozmezí 70–90 tepů/min. Použití digoxinu ve studii DIG nesnížilo mortalitu. Digoxin není doporučen ke kontrole rytmu u nemocných s fibrilací síní, může však být podáván u nemocných se sinusovým rytmem ke snížení hospitalizací. Dávkování je uvedeno v tab. 4.
Lékové skupiny nedoporučované (neprokázaný přínos) u symptomatických pacientů s HFrEF
Inhibitory 3-hydroxy-3-metyl-glutaryl-koenzym A reduktázy (statiny)
I když statiny snižují mortalitu i morbiditu pacientů s aterosklerotickým onemocněním, u pacientů s HFrEF účinně nezlepšují prognózu. Důkazy nepodporují zahájení léčby u většiny pacientů s chronickým SS. U pacientů již léčených statiny pro ischemickou chorobu srdeční (ICHS) a/nebo hyperlipidemii jako základní onemocnění je nicméně nutno zvážit pokračování této léčby.
Perorální antikoagulancia a antiagregační léčba
Neexistují důkazy, že by perorální antikoagulancia – s výjimkou pacientů s fibrilací síní (jak s HFrEF, tak s HFpEF – zvýšenou EF) – snižovala ve srovnání s placebem nebo kyselinou acetylsalicylovou mortalitu/morbiditu. Podobně nejsou k dispozici ani důkazy ohledně přínosu antiagregancií (vč. kyseliny acetylsalicylové) u pacientů se SS bez doprovodné ICHS.
Inhibitory reninu
Aliskiren (přímý inhibitor reninu) výsledky léčby nezlepšil a v současné době se nedoporučuje.
Lékové skupiny nedoporučované (u nichž se předpokládá, že by jejich užívání mohlo uškodit) u symptomatických pacientů s HFrEF (tab. 6)
Blokátory kalciových kanálů
Nedihydropyridinové blokátory kalciových kanálů nejsou k léčbě pacientů s HFrEF indikovány. Je prokázáno, že diltiazem i verapamil nejsou pro pacienty s HFrEF bezpečné.
Thiazolidindiony
Podávání thiazilidindionů se nedoporučuje, protože zvyšují riziko zhoršení SS a výskyt hospitalizací.
Table 6. Lékové skupiny potenciálně škodlivé u nemocných se symptomatickým srdečním selháním. 
ACEI – inhibitor angiotenzin konvertujícího enzymu, AT₁ blokátor – antagonista receptoru angiotenzinu II, COX-2 inhibitor – inhibitor cyklooxygenázy-2, HFrEF – srdeční selhání se sníženou ejekční frakcí, MRA – antagonista mineralokortikoidních receptorů, NSAR – nesteroidní antirevmatika, SS – srdeční selhání, a třída doporučení, búroveň důkazů Doručeno do redakce: 11. 11. 2016
Přijato po recenzi: 18. 11. 2016
prof. MU Dr. Jindřich Špinar, CSc., FESC
www.fnbrno.cz
spinar.jindrich@fnbrno.cz
Sources
1. Ponikowski P, Voors AA, Anker SD et al. for the Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J 2016; 37(27): 2129 – 2200. doi: 10.1093/ eurheartj/ ehw128.
2. Špinar J, Hradec J, Špinarová L et al. Summary of the 2016 ESC Guidelines on the diagnosis and treatment of acute and chronic heart failure. Prepared by the Czech Society of Cardiology. Cor Vasa 2016; 58(5): 597 – 636. doi: 10.1016/ j.crvasa.2016.09.004.
3. Špinar J, Hradec J, Špinarová L et al. Souhrn doporučených postupů ESC pro diagnózu a léčbu akutního a chronického srdečního selhání z roku 2016. Připraven Českou kardiologickou společností 2016. Cor Vasa 2016; 58(4): 455 – 494.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2016 Issue 4-
All articles in this issue
-
Komentář k Doporučeným postupům ESC/ ČKS
Diagnostika srdečního selhání -
Komentář k Doporučeným postupům ESC/ ČKS
Farmakoterapie srdečního selhání -
Komentář k Doporučeným postupům ESC/ ČKS
Poruchy srdečního rytmu a přidružená onemocnění -
Komentář k Doporučeným postupům ESC/ ČKS
Akutní srdeční selhání - Dlouhodobé levokomorové srdeční podpory v léčbě srdečního selhání
- MikroRNA v kardiologii – přehled pro klinickou praxi
- Aplikace molekulární diagnostiky kardiomyopatií v pediatrické praxi
- Železo a ateroskleróza
- Léčba hypertenze starších nemocných
- Duální inhibice receptoru angiotenzinu a neprilysinu – revoluční princip léčby chronického srdečního selhání se sníženou ejekční frakcí levé komory
- Lipertance® – dva problémy, jedno řešení
-
Komentář k Doporučeným postupům ESC/ ČKS
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Dlouhodobé levokomorové srdeční podpory v léčbě srdečního selhání
-
Komentář k Doporučeným postupům ESC/ ČKS
Diagnostika srdečního selhání - Léčba hypertenze starších nemocných
- Lipertance® – dva problémy, jedno řešení
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career