-
Medical journals
- Career
Situace v diagnostice a léčbě ischemické choroby dolních končetin v České republice
(poznatky z projektu MOET ICHDK – Monitoring Efektivní Terapie ICHDK)
Authors: D. Karetová; J. Vojtíšková; K. Roztočil; B. Seifert
Published in: Kardiol Rev Int Med 2010, 12(4): 181-186
Category: Angiological Symposium
Overview
Projekt MOET ICHDK (Monitoring efektivní terapie ischemické choroby dolních končetin) nastolil spolupráci praktických lékařů a angiologů v rámci celé České republiky v oblasti časné diagnostiky ICHDK – forem asymptomatických i symptomatických – a posílil nutnost komplexní léčby těchto nemocných v oblasti intervence rizikových faktorů aterosklerózy v primární péči. Ročním sledováním a intenzifikací léčby bylo dosaženo významného poklesu hladin celkového cholesterolu, LDL-cholesterolu, triacylglycerolů a zlepšilo se množství hypertoniků, kteří dosáhli cílových hodnot. Snížil se počet kuřáků ve sledovaném souboru, nebylo dosaženo redukce tělesné hmotnosti.
Klíčová slova:
ischemická choroba dolních končetin – časná diagnostika – měření ischemického indexu – intervence rizikových faktorůÚvod
Ischemická choroba dolních končetin (ICHDK) ve srovnání s ischemickým postižením srdce a mozku byla dlouho považována za méně závažný stav. Jde však o onemocnění s poměrně vysokou prevalencí (u nemocných nad 70 let věku přítomné až u 20 %), dále s vážnou prognózou danou zvýšenou kardiovaskulární morbiditou a mortalitou. Pokud diagnóza ICHDK budila obavy, pak především z možnosti ztráty končetiny. Realita však je v tomto aspektu relativně příznivá – jen u menšiny nemocných vznikají ischemické defekty nebo dochází ke ztrátě končetiny. Podle údajů zveřejněných v klíčovém dokumentu týkajícím se problematiky ICHDK (Trans Atlantic Inter-Society Consensus II – TASC II) je zřejmé, že stanovením diagnózy ICHDK je dáno především zhoršení životní prognózy: pětina nemocných v odstupu pěti let prodělá nefatální kardiovaskulární příhodu a 20–30 % dokonce umírá (přičemž v 75 % jde o následky kardiovaskulárních příhod). Naopak prognóza vlastní končetiny u klaudikanta (nebo nemocného s atypickou bolestí, případně ještě asymptomatického) je relativně dobrá: stabilně klaudikuje po pěti letech stále 70–80 % nemocných, ke zhoršení dojde u 10–20 % a do stadia kritické končetinové ischemie dospěje 5–10 % z nich. Nejhorší prognózu mají nemocní s chronickou kritickou končetinovou ischemií (critical limb ischemia – CLI). Pokud nemohou být revaskularizováni, pak jen polovina z nich je v odstupu jednoho roku od vzniku CLI naživu s oběma končetinami, po roce 25 % z nich zemře a 25 % prodělá velkou amputaci [1].
V současnosti není tedy pochyb o tom, že k postižení končetinových tepen musíme přistupovat se stejnou vážností jako k jiným klinickým projevům aterosklerózy, protože u většiny jde o generalizovaný problém tepenného řečiště, a stejně intenzivně nemocné léčit. Systémový charakter aterosklerózy způsobuje, že příčinou úmrtí je logicky u většiny nemocných s ICHDK ischemická choroba srdce (ICHS) – ve 40–60 %, onemocnění mozkových tepen je příčinou úmrtí v 10–20 % a dalších 10 % nemocných s ICHDK umírá na jiné vaskulární komplikace, jako je například ruptura aneuryzmatu břišní aorty [2].
Další problém spojený s diagnózou ICHDK spočívá na základě řady studií (PARTNERS, ATTEST a dalších) v tom, že o spoustě nemocných v počínající fázi nemoci praktičtí lékaři nevědí (to souvisí s malou senzitivitou fyzikálního vyšetření pulzací a poslechu tepen na dolních končetinách, pokud vůbec k vyšetření končetin dojde); u další části nemocných se atypické bolesti v končetině – zejména ve vyšším věku – bagatelizují (ze strany lékaře, ale i pacienta) a někdy i typické klaudikace se považují za degenerativní onemocnění kloubů (zejména vysoké hýžďové nebo stehenní klaudikace). U správně diagnostikovaných pacientů je nedostatkem soustředění se na léčbu zvýšení prokrvení končetiny a malá intervence rizik aterosklerózy. Souhrnně lze konstatovat, že většina pacientů s ischemií končetin – přibližně 60 % – není pro asymptomatičnost nebo atypičnost příznaků diagnostikována a z tohoto důvodu není také léčena. Ale situace není jednoznačně lepší ani u nemocných pozitivně diagnostikovaných – tito nemocní nejsou podle řady dat dobře léčeni a v porovnání s nemocnými s ischemickou chorobou srdeční dostávají méně klíčové léky: antiagregancia, statiny a antihypertenzní léky [2,3]. V řadě ordinací přetrvává algoritmus myšlení „ICHDK implikuje podání pentoxifylinu nebo jiného vazoaktivního léku“. Celosvětově jsou nemocní s ICHDK považováni za méně rizikové jedince proti pacientům s ICHS a jsou nedostatečně léčeni. Také studie Weltena z Nizozemska ukázala, že nemocní s ICHDK (podstupující některý z angiochirurgických výkonů) měli horší prognózu než nemocní s ICHS (po koronární angioplastice) a byli méně intenzivně farmakologicky léčeni (statiny, antiagregancii, inhibitory angiotenzin konvertujícího enzymu, beta-blokátory i kalciovými antagonisty a vcelku pochopitelně nitráty). Nedávno publikované studie ukazují, že tento rozdíl ve farmakoterapii rizikových faktorů může způsobovat, že pacienti s ischemickou chorobou dolních končetin mají přibližně 2,5krát vyšší mortalitu než nemocní s ischemickou chorobou srdeční [4,5].
Další zajímavá skutečnost vyplynula ze studie getABI. Šlo o původně průřezovou studii prováděnou v ordinacích německých praktiků s cílem zjistit epidemiologická data týkající se prevalence choroby, komorbidit a rizikového profilu nemocných. Choroba byla prokazována lékaři prvního kontaktu na základě měření ischemického indexu (ankle brachial index – ABI). Zařazeno bylo 6 880 nemocných starších 65 let. Diagnóza ICHDK byla stanovena u 19,8 % zařazených mužů a 16,8 % žen (na základě hodnoty ABI < 0,9). Nemocní byli dále sledováni a léčeni, přičemž po pěti letech byla stanovena mortalita. Zajímavé bylo, že studie getABI ukázala, že vysoce rizikovou skupinu stran mortality představují i méně pokročilí pacienti – klaudikující, a dokonce i asymptomatičtí nemocní bez klinických projevů onemocnění (mortalita symptomatických: 24 %, asymptomatických: 19 %) [6,7].
Situace v České republice
Uvedené skutečnosti a jejich celospolečenská závažnost byly důvodem k vypracování programu, který měl za cíl vést lékaře primární péče ke zvýšení informovanosti o závažnosti aterosklerózy končetinových tepen, posílit jejich diagnostické dovednosti v detekci ICHDK (zejména časných forem) a zlepšit tím záchyt pacientů a v neposlední řadě je vést ke zlepšení léčebných postupů u nemocných s ICHDK. Projekt MOET ICHDK (Monitoring Efektivní Terapie Ischemické Choroby Dolních Končetin) probíhal v letech 2007–2010 ve spolupráci České angiologické společnosti a Společnosti všeobecného lékařství ČLS JEP. Realizace projektu byla podpořena grantem společnosti Apotex.
Cíle projektu MOET ICHDK
Základními cíli projektu bylo:
- edukovat komplexně lékaře první linie o diagnostice ICHDK a současně o možnostech zjistit tuto nozologickou jednotku již v ordinaci primární péče,
- aktivně vyhledávat nemocné s ICHDK v ambulancích praktiků (zejména mezi nemocnými s jinými kardiovaskulárními chorobami nebo jasně vyjádřenými riziky vzniku periferní aterosklerózy), ať již symptomatické nebo asymptomatické,
- intenzivně intervenovat zjištěné rizikové faktory aterosklerózy k cílovým hodnotám a nemocné komplexně léčit dle aktuálních doporučení.
Za účelem splnění výše uvedených cílů bylo postupováno zpočátku cestou edukačních seminářů v rámci celé České republiky, následně se přihlášení lékaři zúčastnili ročního sběru dat o úrovni léčby nemocných s ICHDK, jejich komorbiditách a vývoji rizik.
Fáze projektu MOET ICHDK
a) Fáze edukační: Za účelem zlepšení znalostí praktických lékařů v problematice obliterujících periferních tepenných onemocnění a pro zvýšení povědomí o klinické významnosti aterosklerózy v oblasti končetinových tepen byla v období od dubna 2007 do května 2008 uspořádána pro lékaře první linie série 14 seminářů geograficky pokrývajících prakticky celé teritorium státu. Místem konání se stala tato města: Brno, Břeclav, České Budějovice, Tábor, Děčín, Karlovy Vary, Olomouc, Ostrava, Pardubice, Praha, Strakonice, Ústí nad L., Zlín, Znojmo. Program seminářů byl jednotný a sestával z úvodního testu ověřujícího úroveň znalostí posluchačů a dále přednášek připravených angiology z hlavních vaskulárních center ve spolupráci s cévními specialisty působícími v jednotlivých regionech. Součástí semináře byla demonstrace vyšetření indexu kotník/paže následovaná praktickým nácvikem měření samotnými účastníky semináře. Závěr seminářů představovalo vyhodnocení úvodních znalostních testů s vysvětlením správnosti odpovědí. Vzdělávacích akcí se celkově zúčastnilo 524 praktických lékařů.
Součástí seminářů byl kromě toho výběr účastníků pro další fázi projektu – možnost přihlásit se probíhala na principu dobrovolnosti a využilo ji celkem 338 lékařů.
b) Fáze jednoročního sledování a vyhodnocení péče o nemocné s ICHDK: V rámci této části projektu byla provedena evidence a následné jednoroční sledování pacientů s ischemickou chorobou dolních končetin v ordinacích praktických lékařů. Do studie mohli být zařazeni nemocní s již známou diagnózou ICHDK (například po úspěšné revaskularizaci) nebo nemocní aktivně nově odhalení. Pro každého zařazeného pacienta byl vyplněn, buď elektronicky, nebo v papírové podobě, formulář obsahující anamnestické údaje, klinické a laboratorní vyšetření, údaje o způsobu dosavadní léčby. Vstupní vyšetření obsahovalo tyto údaje: klasifikaci stadia ICHDK (dle Fontaina), kardiovaskulární anamnézu, dosavadní anamnézu léčby ICHDK (revaskularizace končetinových tepen, PTA, bypass), evaluaci rizik: hypertenze, diabetes mellitus, renální insuficience, dyslipidemie, kouření. Klinické vyšetření zahrnovalo změření váhy, výšky, systémového tlaku, obvodu pasu, stanovení BMI. Krevní odběry na stanovení celkového cholesterolu, LDL-cholesterolu, HDL-cholesterolu a triglyceridů byly analyzovány v místních biochemických laboratořích. Zaznamenána byla terapie a její dávkování, jmenovitě statiny, protidestičkové látky, vazodilatancia a provádění tréninku chůzí.
Jednotlivé sledované parametry a údaje byly v dalším období opakovaně hodnoceny při ambulantních kontrolách prováděných ve tříměsíčních intervalech. Celkem tedy v rámci jednoročního sledování proběhlo pět vyšetření (vstupní, tři kontrolní a závěrečné).
Noví pacienti byli do studie zařazeni na základě klinického vyšetření a neinvazivního měření systolických tlaků na dolních a horních končetinách za klidových podmínek a výpočtu indexu kotník/paže (ABI). Toto měření provedl zaškolený praktický lékař nebo spolupracující angiolog. Výpočet hodnot ABI byl prováděn pro každou končetinu zvlášť na základě poměru nejvyšší naměřené hodnoty na dolní končetině k nejvyšší hodnotě z tlaků na pažích. Hodnoty ABI nižší než 0,9 byly považovány za průkaz přítomnosti obliterujícího tepenného onemocnění na dolních končetinách. Ke stanovení výše tlaků bylo použito buď přenosných ultrazvukových dopplerovských přístrojů, nebo detekce a výpočtu pomocí automatizovaného přístroje BOSO ABI 100.
Charakteristika souboru
Do sledování bylo zařazeno celkem 3 945 pacientů. Z tohoto počtu bylo do závěrečné analýzy možno zahrnout údaje o 3 596 pacientech (2 228 mužů, 1 368 žen, průměrného věku 68 let). Na jednu ordinaci praktického lékaře připadalo v průměru 18 zařazených pacientů.
Jak vyplývá z obr. 1, při vstupu do programu MOET největší část pacientů byla ve stadiu klaudikací – více než 50 % případů, třetina pacientů byla asymptomatických a 10 % mělo pokročilé stadium onemocnění odpovídající kritické ischemii nebo mělo takovýto stav v anamnéze.
Image 1. Klasifikace dle Fontainea při vstupu do studie. 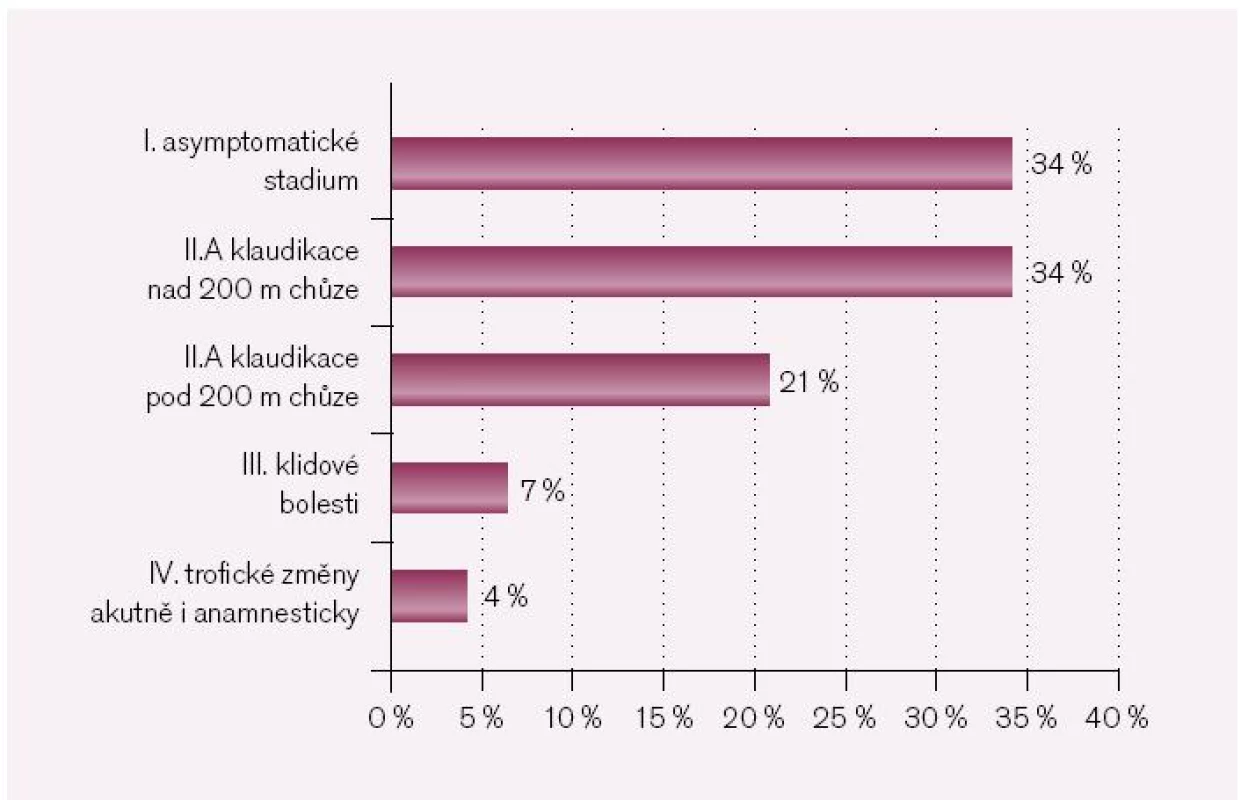
Muži tvořili 62,2 % souboru, ženy 37,8 %. Každý třetí pacient s ischemií končetin byl při vstupu do projektu aktivním kuřákem. Zbývající dvě třetiny nekouřících byly složeny z odnaučených kuřáků (21,5 %) a pacientů, kteří nikdy nekouřili (44,5 %). 80 % pacientů mělo hypertenzi, 37 % se léčilo na diabetes, 16 % pacientů mělo v anamnéze cévní mozkovou příhodu a více než 20 % bylo po revaskularizačním výkonu na končetinových tepnách (viz tab. 1–3).
Table 1. Počty lékařů a pacientů ve studii. 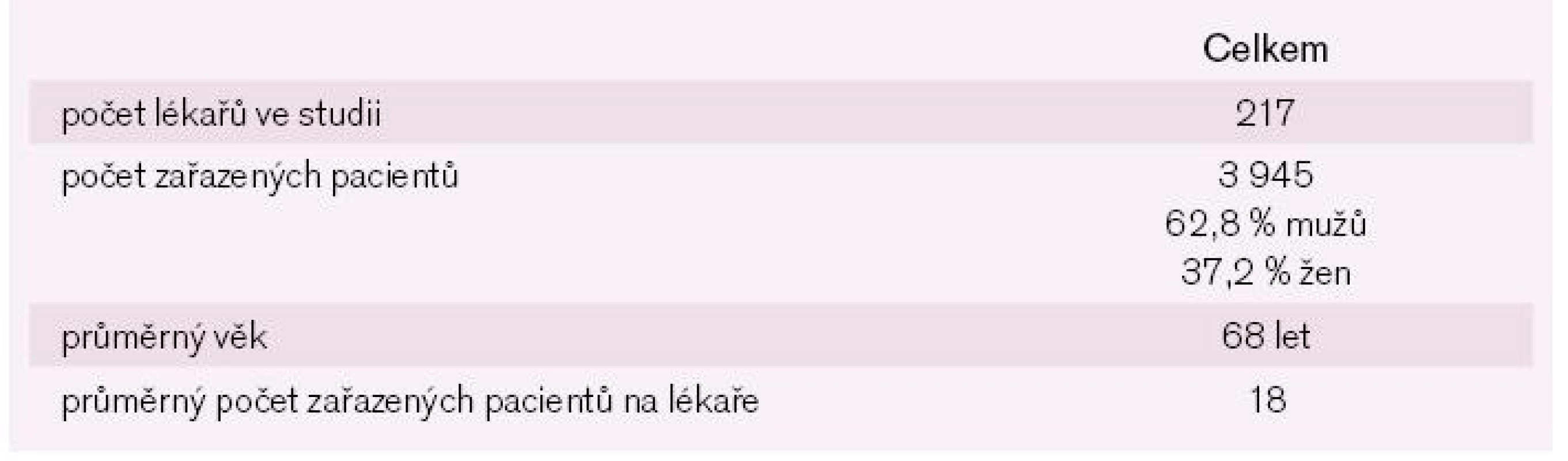
Table 2. Procento kuřáků mezi zařazenými pacienty. 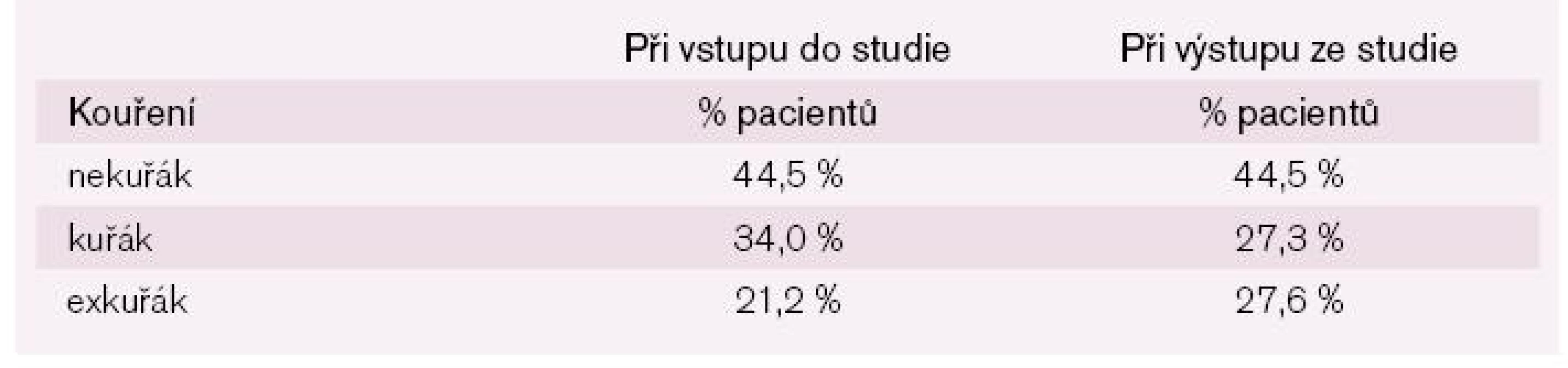
Table 3. Přidružená onemocnění a léčba ve vztahu k ICHDK. 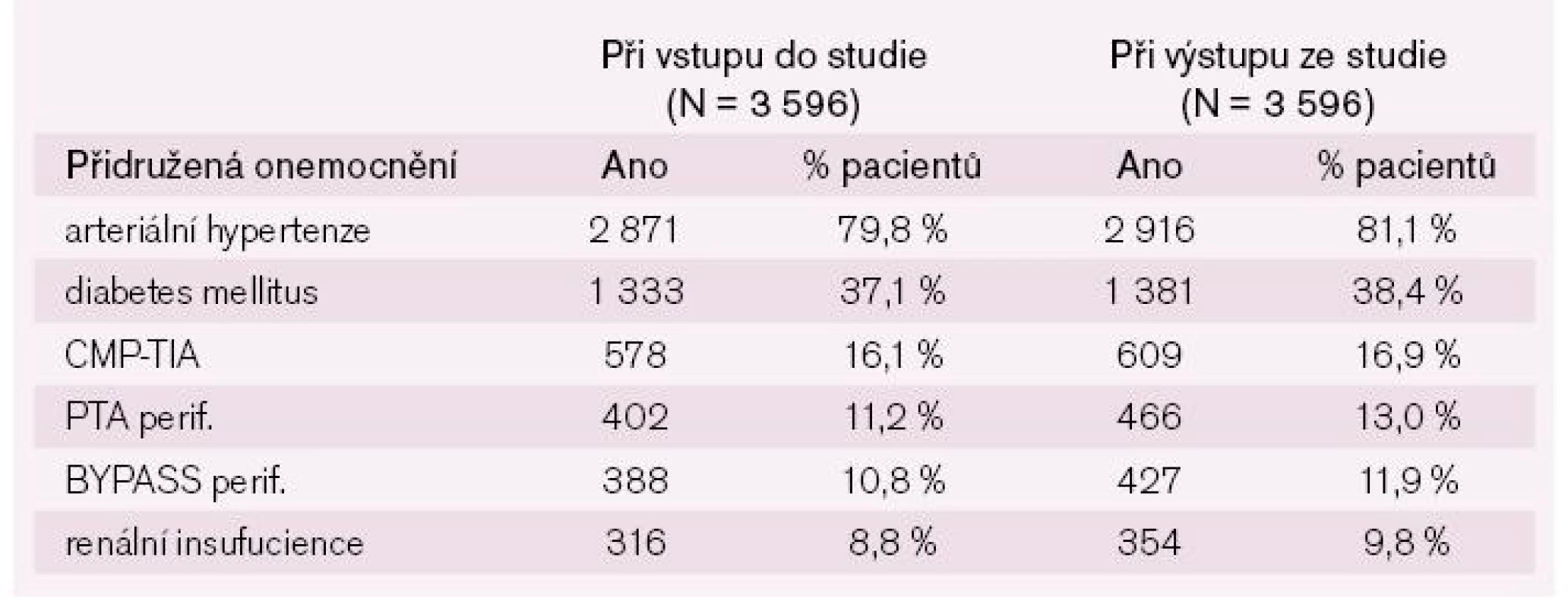
Průměrná hodnota BMI souboru (28,7) odpovídala kategorii nadváhy a také průměrné hodnoty obvodu pasu mužů (99 cm) i žen (93 cm) přesahovaly normální hodnoty.
Během jednoho roku trvání projektu nedošlo k významným změnám hodnot BMI a velikosti obvodů pasu, které zůstávaly v pásmu patologických hodnot. Byla přítomna mírná tendence ke snížení u obou parametrů.
Průměrné hladiny celkového cholesterolu, LDL-cholesterolu a triglyceridů byly v souboru při vstupu do projektu významně zvýšené (celk. cholesterol 6,2 mmol/l, LDL-cholesterol 3,7 mmol/l, triacylglycerolemie 2,3 mmol/l), neodpovídající žádoucím hodnotám lipidogramu u nemocných s vyjádřeným kardiovaskulárním onemocněním.
Výsledky
Definitivní statistické vyhodnocení ještě probíhá, proto jsou zde uváděny hlavní trendy.
a) Vývoj hladin lipidů
Situace v medikamentózní léčbě nemocných, kteří již na začátku studie měli známou diagnózu ICHDK, nebyla uspokojivá: statiny byly předepisovány 46 % nemocných se známou diagnózou ICHDK. Příznivější situace byla v případě protidestičkových léků, které byly předepisovány 86 % pacientů. V závěru studie bylo statiny léčeno 97 % nemocných (v léčbě dominoval simvastatin u 62 %, dále atorvastatin v 33 %), 88 % nemocných dostávalo antiagregační léčbu.
Vývoj průměrných hodnot lipidů v průběhu programu MOET v celém sledovaném souboru pacientů uvádí obr. 2. Z výchozích patologických hodnot došlo za 12 měsíců k významnému poklesu jak celkového cholesterolu, tak LDL-cholesterolu (průměrná hodnota LDL-cholesterolu však i na konci sledování dosáhla doporučovaných cílových hodnot u 39 % léčených) i triglyceridů. Nicméně ani finální průměrné hodnoty nejsou v relacích platných doporučených cílových hodnot (pokles na hodnoty celk. chol. 4,9 mmol/l, LDL-chol. 2,7 mmol/l, TG 1,8 mmol/l).
Image 2. Vývoj hodnot lipidů (N = 3 596). 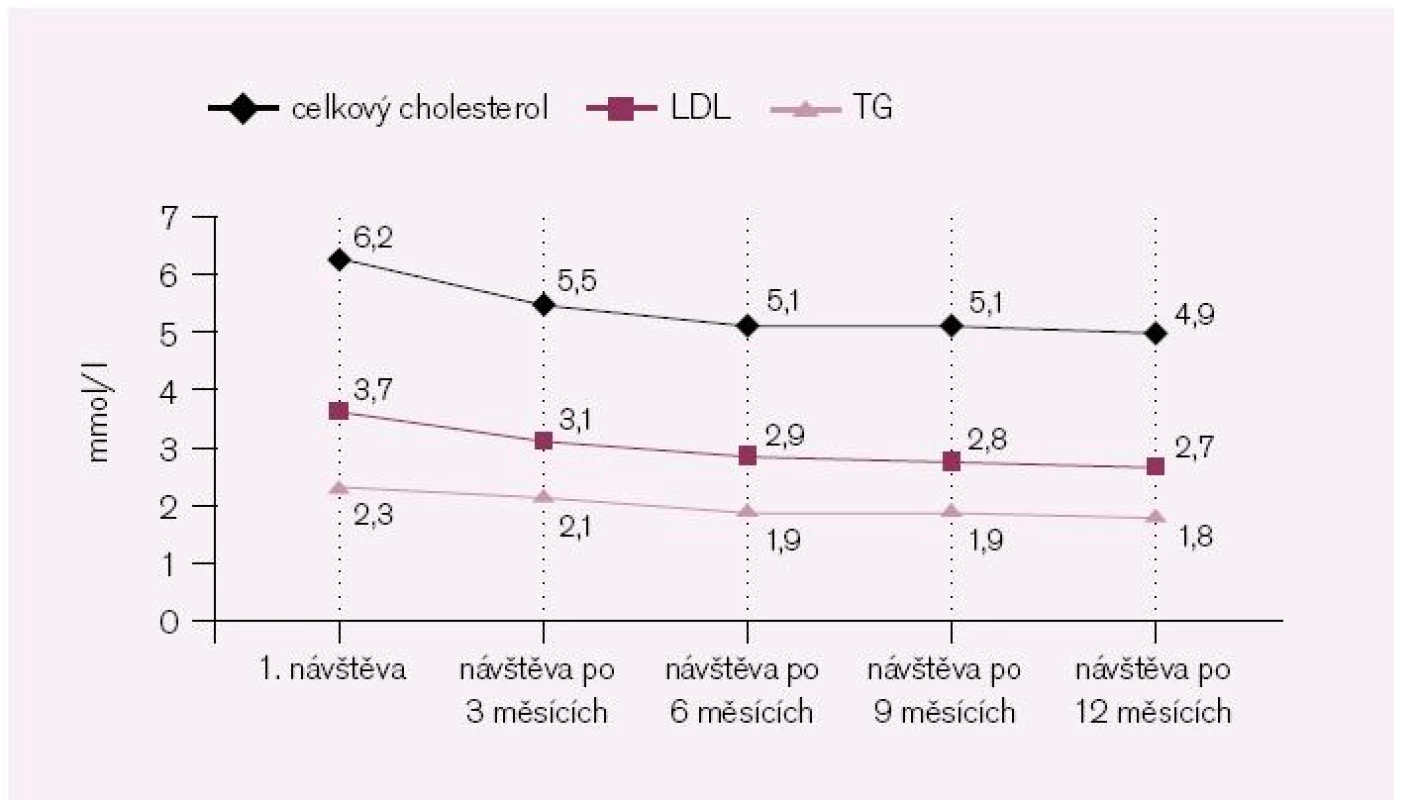
b) Vývoj hodnot krevního tlaku
U pacientů s ICHDK a současně s hypertenzí byla před zařazením do sledování antihypertenzní léčba vedena tak, že doporučovaných hodnot TK (< 130/80) bylo dosaženo u 27 % nemocných. Pozitivní vývoj zaznamenala i antihypertenzní léčba – v závěru programu byla hypertenze dobře kontrolována u 51 % (obr. 3).
Image 3. Počet pacientů s cílovou hodnotou TK < 130/80. 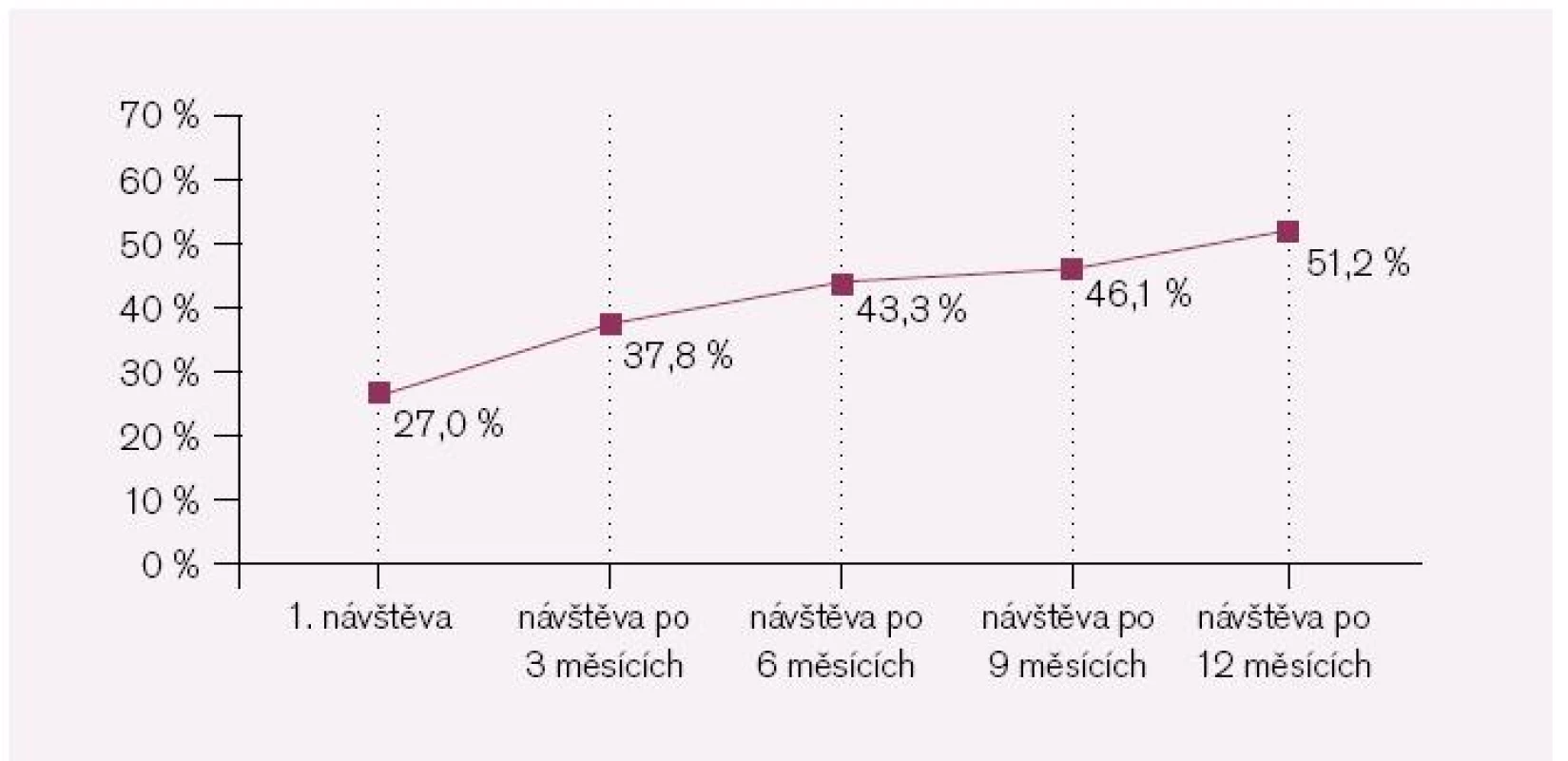
c) Intervence kouření
V začátku projektu bylo 34 % kouřících nemocných s ICHDK. V průběhu jednoho roku zdůrazňováním významu zanechání kuřáckého návyku došlo ke snížení počtu aktivně kouřících – na 27 %.
d) Symptomatická medikace ICHDK během sledování
Počet pacientů dostávajících tyto přípravky byl po dobu jednoročního sledování poměrně stabilní a pohyboval se mezi 65–67 %. Většina nemocných byla léčena buď naftidrofurylem, nebo pentoxifylinem, vzácně šlo o kombinaci obou léků.
e) Vývoj choroby během sledování
V průběhu studie došlo u části zařazených pacientů ke změnám klinického stavu, které se projevily přesunem v klinické klasifikaci. Během roku sledování došlo k přesunu mezi jednotlivými kategoriemi nemocných ve smyslu snížení počtu závažnějších pacientů, a naopak došlo ke zvýšení množství asymptomatických nemocných (z 37 % na 50 %). Toto zlepšení nemohlo nastat vlivem revaskularizace, protože tomu neodpovídá nízký nárůst endovaskulárních nebo chirurgických výkonů během ročního sledování.
f) Důvody nedokončení sledování
Celkem 232 pacientů nedokončilo program 12měsíčního sledování v celém rozsahu, z toho 85 zařazených pacientů zemřelo a tento počet odpovídá 2,3% mortalitě sledovaného souboru pacientů. U dalších 147 byly důvody jiné (nespolupráce, odstěhování se, dlouhodobá hospitalizace apod.). Roční mortalita daného souboru je nižší než očekávaná a je nutno dohledat, zda ze 147 ztracených osob pro sledování není u části důvodem též úmrtí.
Závěr
Projekt MOET ICHDK zahájil dlouhodobou spolupráci praktických lékařů a angiologů s cílem zlepšit péči o nemocné s periferní aterosklerózou. Tito nemocní nejsou léčeni se stejnou intenzitou jako pacienti s jinými formami aterosklerózy. Nedostatečná intervence rizik byla zjištěna i v tomto souboru. Na druhou stranu edukací a tréninkem diagnostických dovedností byla nepochybně situace zlepšena jak v záchytu této choroby, tak v komplexním léčebném přístupu. Podařilo se zlepšit procento korigovaných hypertoniků, snížit významně hladiny celkového i LDL-cholesterolu, snížit procento aktivních kuřáků. Nepodařilo se ovlivnit zvýšenou hmotnost, i když nemocní byli v rámci léčebného plánu edukováni i o nutnosti zvýšeného pohybu v rámci tréninku chůzí.
Tato fáze projektu vedla k edukaci lékařů první linie jak provést definitivní diagnostiku choroby od fyzikálního vyšetření přes dopplerovské měření systolických tlaků končetin a stanovení ischemického indexu jako průkazu choroby. Protože z jiných studií je známo, že není významná variace tohoto měření mezi cévními specialisty, praktickými lékaři a zaškolenými sestrami [8], probíhají další jednání, zda měření ischemického indexu jako validního prognostického markeru zařadit jako součást preventivních prohlídek v ordinacích praktických lékařů.
Projekt MOET ICHDK zlepšil péči u všech forem nemoci. Intervence rizik a komplexní léčba periferní aterosklerózy se díky projektu zaměřily i na minimálně symptomatické nebo dokonce ještě asymptomatické jedince. Terapie adherentní k doporučením vedla k příznivému vývoji v dosahování cílových hodnot krevního tlaku a hladin lipidů. V závěru studie bylo 88 % nemocných správně léčeno protidestičkovou léčbou, všichni statinem, obezita zůstala nejhůře ovlivnitelným rizikem.
Projekt MOET ICHDK zahájil etapu spolupráce mezi Českou angiologickou společností a Společností všeobecného lékařství JEP, která nyní vede k přípravě Doporučeného postupu pro diagnostiku a léčbu ICHDK v ordinacích primární péče. Studie vzbudila zájem o někdy opomíjenou diagnózu ICHDK, ukázala možnosti praktiků v jejím stanovování a současně význam kotníkového tlaku jako významného prediktoru prognózy. Jejím cílem bylo ukázat na důležitost vyhledávání i zatím asymptomatických jedinců. Vedla úspěšně praktické lékaře k racionální farmakoterapii, s důrazem na farmakologickou prevenci aterotrombotických komplikací, s odklonem od užívání vazoaktivních léků jako monoterapie.
Dík patří všem praktickým lékařům, kteří se projektu zúčastnili (program dokončilo 217 lékařů, jejichž jména spolu s místem působení jsou níže uvedena). Dík patří i realizační firmě Quatro Solutions, a. s., za sběr a vyhodnocení dat a organizaci seminářů.
Seznam praktických lékařů zapojených do projektu MOET a místa jejich ordinací: Dagmar Antonínová, Vítkov; Pavel Audy, Tábor; Michal Bábíček, Chomutov; Miroslava Babková, Náchod; Denisa Bartošová, Jablonné v Podještědí; Josef Bejda, Dobruška; Robert Bejda, Dobruška; Iva Benešová, Bílovice n. Svitavou; Martin Beníček, Nezdenice; Eva Benková, Třebíč; Karel Beran, Smiřice; Šárka Běrská, Opava; Hana Bílková, Praha; Hana Boháčková, Luštěnice; Jana Bohmová, Domažlice; Ján Boldiš, Teplice; Edita Bosáková, Zlín; Alena Brabcová, Stráž nad Nisou; Petr Cedrych, Zahrádky; Dagmar Cornová, Dolní Poustevna; Jaromír Čech, Valašské Meziříčí; Hana Čechová, Praha; Zdeňka Čejglová, Kyjov; Božena Čermáková, Pardubice; Jana Černá, Přelouč; Helena Černá, Praha; Rudolf Červený, Plzeň; Dagmar Čížková, České Budějovice; Karel Dáňa, Nymburk; Tomáš Deml, Dvůr Králové nad Labem; Božená Dlouhá, Kladno; Rudolf Doležal, Břeclav; Marta Doubková, Jihlava; Věra Doutnáčová, Ústí nad Labem; Dana Drešerová, Bystřice p. Hostýnem; Jana Duchková, Plzeň; Alena Dušková, Praha; Jiřina Dvořáčková, Zlín; Stanislava Dyňková, Nymburk; Veronika Fabiánová, Kolín; Lydie Fajtová, Ústí n. Labem; Eva Farská, Ústí n. Labem; Katarina Feureislová, Praha; Lubomír Flemr, Žebrák; Eva Foltýnová, Zlín; Petr Grenar, Uhlířské Janovice; Helena Hájková, Ostrava; Jaroslava Hájková, Polná; Zuzana Hašková, Ústí nad Labem; Jaroslav Havlíček, Třešť; Alena Hednlová, Zeleneč; Otto Herber, Kralupy n. Vl.; Barbora Heřmanská, Praha 4; Eva Hlavičková, Pelhřimov; Milena Hofmanová, Praha; Sylva Holíková, Karlovy Vary; Alena Homolková, Brno; Kristina Horáková, Kutná Hora; Miroslav Horn, Měčín; Ivana Horová, Letohrad; Pavel Hottmar, Smiřice; Helena Hovorová, Praha; Darina Hradilová, Bystřice pod Hostýnem; Miroslava Chabrová, Chomutov; Sylva Chvílová, Opava; Vincent Izakovič, Břeclav; Pavel Izakovič, Hronov; Eva Jančová, Praha; Zdeňka Janečková, Praha; Daria Janková, Praha; Zdeňka Janoušková, Měřín; Anna Jashari, Brno; Alena Ježdíková, Praha; Jogendra Joghee, Česká Lípa; Sylva Juřičková, Rožnov p. Radhoštěm; Eva Kadlecová, Pozořice; Věra Kaftanová, Praha; Evženie Kalinová, Praha; Eva Kaňková, Nymburk; Jiří Klement, Dubá; Jitka Klemperová, Chotěšov; Martina Kličková, Ostrava; Iljä Knotek, Brno; Marie Koláčná, Neštěmice; Jaroslava Kolblová, Ondřejov; Radvana Komperová, Brno; Helena Kopecká, Štěkeň; Irena Kopecká, Praha; Miloš Kopřiva, Plzeň; Václav Kotásek, Pardubice; Tomáš Koudelka, Žirovnice; Michaela Kovářová, Volyně; Petr Kožoušek, Ústí nad Labem; Petr Krejcar, Přelouč; Ivana Krystlíková, Most; Olga Kubíčková, Volyně; Pavla Kučerová, Pardubice; Marie Kučerová, Čkyně; Milada Kudrnová, Zlín; Irena Kudrnovská, Praha; Alena Kunešová, Plzeň; Eva Kusáková, Praha; Lenka Kušičková, Plzeň; Eva Kuželová, Kněžmost; Miroslav Lacina, Hradec Králové; Romana Langová, Česká Třebová; Jaroslava Laňková, Kamenice nad Lipou; Jarmila Lejsková, Pěnčín; Vlasta Linhartová, Plzeň; Pavel Lisický, Záluží u Litvínova; Lenka Lískovcová, Mladá Boleslav; Jana Ludvíková, Plzeň; Martina Malá, Praha; Ivana Malíková, Praha; Jiří Manoušek, Ostrava; Marie Manoušková, Ostrava; Lenka Martínková, Dolní Podluží; Alena Mašková, Praha; Andrea Matulová, Ostrava; Martin Meloun, Pardubice; Petra Mestická, Chodov; Petr Michal, Přelouč; Bořek Mikuláš, Praha; Jana Miloševičová, Nový Jičín; Zuzana Miškovská, Praha; Iva Mlezivová, Plzeň; Darina Muroňová, Slezská Ostrava; Jana Musilová, Jamné u Jihlavy; Anežka Nakládalová, Brno; Josef Navrátil, Kroměříž; Anna Nejedlá, Ústí n. Labem; Petr Němeček, Olomouc; Martin Nerad, Vlachovo Březí; Viktoria Nevařilová-Zrzavá, Nový Knín; Marie Nováková, Ždírec nad Doubravou; Pavel Obdržálek, Zlín; Jana Oušková, Liberec; Karel Panocha, Most; Ivana Panochová, Most; Hana Papřoková, Frýdek--Místek; Magda Pavlíková, Brno; Ivana Pavlová, Hrádek nad Nisou; Lenka Pázlerová, Hradec Králové; Jarmila Pejcharová, Velké Meziříčí; Jitka Pekarovičová, Sezimovo Ústí; Václav Pika, Ostrava; Jana Plachá, Brno; Hilda Plasgurová, Ostrava; Miloš Ponížil, Hrušovany nad Jeviš.; Hana Procházková, Ostrava; Irena Proxocá, Poděbrady; Erich Pudich, Ludgeřovice; Zdeňka Pustková, Ostrava; Marie Raisiglová, Praha; Zdeňka Rákosová, Železný Brod; Květa Rosinová, Hrádek n. Nisou; Miroslava Rosypalová, Ostrava; Yvetta Rudzká, Český Těšín; Dagmar Řehořová, Dolní Benešov; Eva Řepišťáková, Ostrava; Eva Sasáková, Rožnov p. Radhoštěm; Eva Sedláčková, Plzeň; Marie Sedláková, Neštěmice; Naděžda Sehnalová, Obříství; Viera Sekyrová, Kolín; Jitka Sevelková, Tlučná; Věra Schoblová, Brno; Ivana Skalická, Kutná Hora; Dana Smítková, Frymburk; Milan Staněk, Velké Bílovice; Jana Stáňová, Rokycany; Helena Stoklásková, Šlapanice u Brna; Magdaléna Suchá, Nové Město n. Metují; Jitka Svítilová, Jihlava; Božena Šafrová, Praha; Hana Šedivá, Malšice; Ladislava Šíchová, Třeboň; Šárka Škapová, Frýdlant n. Ostravicí; Ivo Šlosar, Jirkov; Helena Šnajbergová, Praha; Radana Šoltésová, Třinec; Ivo Špaček, Ostrava; Helena Špinková, Litvínov; Alena Štětinová, Klášterec; Petra Šugárková, Ostrava; Irena Šupová, Plavy; Jiří Šurda, Velké Meziříčí; Jiří Šváb, Litultovice; Renata Talandová, Vsetín; Alena Tichá, Ostrava; Iva Tichá, Praha; Tomáš Tichý, Ostrava; Alena Tilšerová, Hradec Králové; Václav Tomášek, Ostrava; Jarmila Trnčíková, Praha; Jolana Trochtová, České Budějovice; Alexandr Tymich, Praha; Anna Uglajová, Praha; Jiří Váňa, Teplice; Kamila Vančurová, Čáslav; Jan Vaník, Týniště nad Orlicí; Eva Vašíková, Otice; Michal Večerel, Vratimov; Ladislav Vencl, Chomutov; Ilona Vilímová, Havlíčkův Brod; Jana Vojtíšková, Praha; Soňa Voslařová, Liberec; Marie Vošahlíková, Plzeň; Vladimír Zahradník, Děčín; Zuzana Zatloukalová, Jihlava; Daniela Zdobinská, Praha; Romana Zedníková, Klášterec; Jiří Zelený, Černožice n. L.; Hana Zikudová, Hradec Králové; Václav Zima, Chlumec nad Cidlinou; Magdalena Zýmová, Praha
Doručeno do redakce 20. 9. 2010
Přijato po recenzi 1. 10. 2010doc. MUDr. Debora Karetová, CSc.1
MUDr. Jana Vojtíšková2
MUDr. Karel Roztočil, CSc.3
doc. MUDr. Bohumil Seifert, Ph.D.2
1II. interní klinika kardiologie a angiologie 1. LF UK a VFN, Praha
2Ústav všeobecného lékařství 1. LF UK, Praha
3IKEM, Centrum transplantační a vaskulární chirurgie, Praha
dkare@lf1.cuni.cz
Sources
1. Norgren L, Hiatt WR, Dormandy MR et al. TASC II Working Group. Inter-Society Consensus for the Management of Peripheral Arterial Disease (TASC II). J Vasc Surg 2007; 45: S5A–S67A.
2. Hirsch AT, Haskal ZJ, Hertzer NR et al. CC/AHA 2005 guidelines for the management of patients with peripheral arterial disease (lower extremity, renal, mesenteric, and abdominal aortic): executive summary a collaborative report from the American Association for Vascular Surgery/Society for Vascular Surgery, Society for Cardiovascular Angiography and Interventions, Society for Vascular Medicine and Biology, Society of Interventional Radiology, and the ACC/AHA Task Force on Practice Guidelines (Writing Committee to Develop Guidelines for the Management of Patients With Peripheral Arterial Disease) endorsed by the American Association of Cardiovascular and Pulmonary Rehabilitation; National Heart, Lung, and Blood Institute; Society for Vascular Nursing; TransAtlantic Inter-Society Consensus; and Vascular Disease Foundation. J Am Coll Cardiol 2006; 47 : 1239–1312.
3. Hirsch AT, Criqui MH, Treat-Jacobson D et al. Peripheral arterial disease detection awareness, and treatment in primary care. JAMA 2001; 286 : 1317–1324.
4. Blacher J, Cacoub P, Luizy F et al. Peripheral arterial disease versus other localizations of vascular disease: The ATTEST study. J Vasc Surg 2006; 44 : 314–318.
5. Welten GM, Schouten O, Hoeks SE et al. Long-term prognosis of patients with peripheral arterial disease: a comparison in patients with coronary artery disease. J Am Coll Cardiol 2008; 51 : 1588–1596.
6. McDermott MM, Guralnik JM, Ferucci L et al. Asymptomatic peripheral arterial disease is associated with more adverse lower extremity characteristics than intermittent claudication. Circulation 2008; 117: 2484–2491.
7. Diehm C, Schuster A, Allenberg et al. High prevalence of peripheral arterial disease and comorbidity in 6 880 primary care patients: cross sectional study. Atherosclerosis 2004; 172 : 95–105.
8. Diehm C, Allenberg JR, Pittrow D et al. German Epidemiological Trial on Ankle Brachial Index Study Group. Mortality and vascular morbidity in older adults with asymptomatic versus symptomatic peripheral artery disease. Circulation 2009; 120 : 2053–2061.
9. Holland-Letz T, Endres HG, Biedermann S et al. Reproducibility and reliability of the Antle-brachial index as assessed by vascular experts, family physicians and nurses. Vasc Med 2007; 12 : 105–112.
10. Karetová D, Vojtíšková J, Ingrischová M. MOET – Projekt časné detekce ischemické choroby dolních končetin a její efektivní terapie. Practicus 2008; 7 : 10–14.
11. Karetová D, Vojtíšková J, Ingrischová M. Zpráva o projektu MOET ICHDK – dílčí výsledky (podzim 2009). Practicus 2009; 8 : 28–30.
12. Roztočil K, Karetová D, Vojtíšková J. Projekt MOET v České republice. Edukace angiologů i praktických lékařů v problematice ICHDK. Medical Tribune 2009; 14: C4–C4.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2010 Issue 4-
All articles in this issue
-
Situace v diagnostice a léčbě ischemické choroby dolních končetin v České republice
(poznatky z projektu MOET ICHDK – Monitoring Efektivní Terapie ICHDK) - Co nového přinášejí guidelines 2010 pro léčbu pacientů s fibrilací síní?
- Máme v současné době dostatek důkazů o kardioprotektivním efektu konzumace mírného množství vína na kardiovaskulární onemocnění?
- Vzácná onemocnění popliteální tepny
- Aortitis – zánět aortální stěny
- Malá aneuryzmata břišní aorty – blíží se čas změny našich postupů?
- Trombolytická terapie akutní okluze a. centralis retinae
- Neobvyklá příčina akutní končetinové ischemie – fraktura stentu
-
Situace v diagnostice a léčbě ischemické choroby dolních končetin v České republice
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Aortitis – zánět aortální stěny
- Trombolytická terapie akutní okluze a. centralis retinae
- Vzácná onemocnění popliteální tepny
- Malá aneuryzmata břišní aorty – blíží se čas změny našich postupů?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

