-
Medical journals
- Career
Losartan v klinických studiích
Authors: prof. MUDr. Jindřich Špinar, CSc.; Fesc 1; Prof. MUDr. Jiří Vítovec, CSc.; Fesc 2
Authors‘ workplace: Interní kardiologická klinika FN Brno-Bohunice 1; I. interní kardioangiologická klinika FN U svaté Anny, Brno 2
Published in: Kardiol Rev Int Med 2005, 7(4): 195-200
Category: Editorial
Overview
Losartan je dlouhodobě působící blokátor receptoru 1 pro angiotenzin II, který je široce předepisován v USA i Evropě, včetně České republiky. Je vyráběn v silách 50 a100 mg a v kombinaci s hydrochlorothiazidem. Jeho účinnost byla ověřena v mortalitních studiích u srdečního selhání (ELITE II), po infarktu myokardu (OPTIMAAL) i u hypertenze (LIFE). Je ověřen i u diabetické nefropatie (RENAAL). Ve studii LIFE vedl k většímu snížení počtu cévních mozkových příhod a nového diabetes mellitus než atenolol. Uvádíme i naše zkušenosti s losartanem ze 2 studií po infarktu myokardu a 1 mezinárodní studie u hypertenze.
Úvod
V roce 1971 popsal Pals účinky saralazinu jako přímého neselektivního antagonisty angiotenzinu II (AIIA). Hypotenzní efekt saralazinu seukázal být velmi cenný k průkazu hypertenze závislé na reninu. Při nízkých plazmatických koncentracích angiotenzinu II však saralazin způsoboval výraznou presorickou odpověď,což bránilo jeho širšímu klinickému použití.Teprve vývoj preparátu DuP 753, který byl později pojmenován losartan, vyřešil většinu problémů s předchozími substancemi (především krátkou dobu působení a nízkou dostupnost při perorálním podávání) a vedl k mohutnému rozvoji a dalšímu výzkumu v této oblastii k vývoji dalších AIIA. AIIA blokují RAS oproti ACE-inhibitorům (ACEI) selektivněji a úplněji. Nadto stimulace AT2-receptorů patrně působí protektivně na orgány a antiproliferativně; AII totiž při blokádě AT1-receptorů v plazmě stoupá, váže se pravděpodobně na AT2-receptor. Jeho stimulace má právě opačné účinky než stimulace AT1-receptoru, tj. zprostředkuje vazodilataci a brzdí buněčný růst [3,13,16]. Navíc má losartan též urikosurické účinky [16].
Losartan se po orálním podání dobře vstřebává a je rychle metabolizován při prvém průtoku játry. Průměrné špičkové koncentrace losartanu jsou dosahovány asi za 1 hodinu. K vylučování losartanu přispívá jak cesta renální, taki eliminace žlučí. Farmakokinetika losartanuje lineární až do dávky 200 mg per os. Biologický poločas je asi 2 hodiny. Ani losartan ani jeho metabolit nejsou dialyzovatelné.
Hypertenze
AIIA patří k 5 základním lékovým skupinám, které byly Evropskou kardiologickou společností a Evropskou společností pro hypertenzi, ale i Českou společností pro hypertenzi označeny jako léky první volby hypertenze. Indikacea kontraindikace AIIA u hypertenze ukazuje tab. 1 (ESH/ESC 2003, ČSH 2004) [5,20]. Americká diabetologická asociace označila AIIA za léky první volby u hypertenze a diabetesmellitus 2. typu již v roce 2002 [1].
Studie LIFE
(Losartan Intervention For Endpoints)
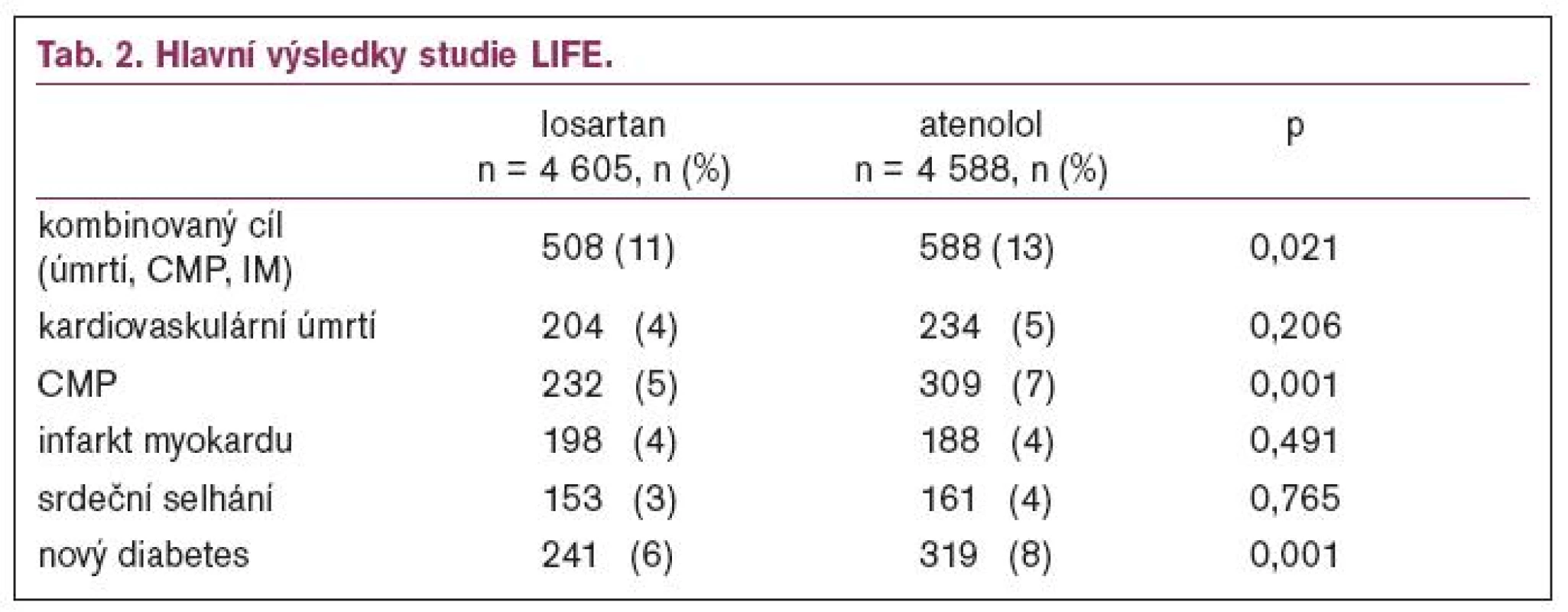
Studie sledovala 9 193 nemocných ve věku 55–80 let s krevním tlakem při randomizaci 160–200/95–115 mmHg a s prokázanou hypertrofií levé komory [6,15,18]. Jedna polovina nemocných byla léčena losartanem v dávce titrované od 50 do 100 mg, druhá polovina atenololem se stejnou titrací. Podle krevního tlaku mohl být přidán hydrochlorothiazid. Průměrná doba sledování byla 4 roky. Hlavní výsledky ukazuje tab. 2 a graf 1.
Graph 1. Primární cíl ve studii LIFE. 
Ve studii LIFE byly bedlivě sledovány i parametryrenálních funkcí. Hladina draslíku byla 4,2 mmol/l na začátku studie u obou skupin nemocných a po 4 letech léčby losartanem 4,1 mmol/l a atenololem taktéž 4,1 mmol/l. Hladina kreatininu se u nemocných léčených losartanem změnila po 4 letech z 85,9 mmol/lna 97,0 mmol/l a u nemocných léčených atenololem z 85,2 mmol/l na 96,2 mmol/l (ns mezi skupinami). Rozdíl byl ve výskytu nové albuminurie, která se po 4 letech vyskytla v 5% případů po losartanu a v 6 % případů po atenololu (absolutní rozdíl 80 pacientů, p = 0,0002), přitom pokles tlaku nebyl meziskupinami rozdílný. Větší výskyt albuminurie je částečně vysvětlitelný větším výskytem nového diabetes mellitus po atenololu (6 % vs 8 %, p = 0,001), viz graf 2.
Graph 2. Výskyt nového diabetes mellitus ve studii LIFE. 
Studie LIFE je dosud největší studie provedená s losartanem a z jejich výsledků vyplývá, že za základní dávku bychom měli považovat 100 mg, a ne dávku poloviční, kterou zkoumaly některé studie u srdečního selhání či poinfarktu [15,18,19]. S terapií losartanem u hypertenze jsme udělali dobré osobní zkušenosti i na našem pracovišti v rámci mezinárodní srovnávací studie. U dávky 50 mg jsme losartanu pozorovali podobný antihypertenzníefekt jako u dávky 2krát 50 mgmetoprololu. Výskyt nežádoucích účinků byl statisticky nesignifikantně nižší po losartanu než po metoprololu [14].
Chronické srdeční selhání
První klinické studie s losartanem u chronického srdečního selhání jsou ze začátku 90. let a prokazují jeho hemodynamickou účinnost a zlepšení tolerance zátěže [17].
Studie ELITE
(Evaluation of Losartan In The Elderly. Randomisedtrial of losartan versus kaptopril inpatients over 65 with heart failure)
Studie sledovala 722 nemocných s chronickýmsrdečním selháním funkční klasifikace NYHA II–IV, s ≤ EF 40 %, starších 65 let,kteří do té doby nebyli léčeni ACE-inhibitory. K dosavadní léčbě byl nemocným přidán buď kaptopril v dávce 50 mg 3krát denně (n = 370) nebo losartan v dávce 50 mg 1krát denně (n = 352). Nemocní byli sledováni po dobu 48 týdnů a hlavním cílem studie bylo určit změny renálních funkcí, především hladiny kreatininu. Vzestup plazmatické koncentrace kreatininu byl na konci studie v obou skupinách stejný (asi 10,5 %); primární cíl, menší snížení renálních funkcí po losartanu, tedy nebyl prokázán. Zajímavé jsou však některé vedlejší sledované ukazatele. Pro nežádoucí účinky byla léčba losartanem přerušena ve 12,2 %, zatímco léčba kaptoprilem ve 20,8 % (p = 0,002). Ani jeden nemocný léčený losartanem nepřerušil studii pro kašel, na rozdíl od 14 nemocných ve skupině kaptoprilové.
Studie ELITE II
(Effects of Losartan Versus Captopril on Mortalityin Patients With Symptomatic HeartFailure)
První mortalitní studie srovnávající ACEIa AII-antagonisty u srdečního selhání je známapod názvem ELITE II a zahrnula 3 152 nemocných.
Hlavní cíl vyplýval z překvapivého, ale velmi slibného výsledku studie ELITE, během níž bylo pozorováno 46% snížení celkové úmrtnosti a 64% snížení úmrtnosti na náhlou smrt v losartanové skupině. Primárním cílem studie bylo sledování celkové mortality, sekundárním cílem pak sledování úmrtnosti na náhlou smrt.
Vstupním kritériem byl věk ≥ 60 let, NYHAII–IV, EF ≤ 40 %, léčba ACEI nesměla být delší než 7 dní v posledních 3 měsících, digitalisa/nebo diuretika byly doporučeny, léčba betablokátory byla součástí samostatné randomizacea celkově neměly být betablokátory použity u více než 25 % nemocných. K léčbě kaptoprilem v dávce 3krát 50 mg bylo randomizováno 1 574 nemocných, k léčbě losartanem v dávce 1krát 50 mg 1 578 nemocných. Studie byla ukončena po dosažení 530 úmrtí a průměrná doba sledování činila 555 dní.
Průměrná roční mortalita byla 11 %. Ostatní výsledky jsou uvedeny v tab. 3.
Z pohledu úmrtnosti a/nebo hospitalizací nebyl losartan lepší než kaptopril a oba léky byly svou účinností srovnatelné.
Ve skupině léčené kaptoprilem se v 15,9 % vyskytl kašel a ve 3 % byl příčinou vyřazení ze studie, ve skupině léčené losartanem se kašel vyskytl v 8,6 % a příčinou ukončení studie byl v 1% (p < 0,001). Výskyt kašle potvrzuje předchozí údaje o nižším výskytu tohoto nežádoucího účinku po losartanu než po kaptoprilu. Nebyl nalezen rozdíl v ovlivnění plazmatické koncentrace draslíku či kreatininu mezi oběma skupinami.
AII-antagonisté byly porovnávány s ACE-inhibitory v mnoha větších i menších klinických studiích u srdečního selhání, jejich účinek byl srovnatelný s menším výskytem kašle po AIIA [8,9,19].
Akutní infarkt myokardu
V posledních letech došlo k výraznému zlepšení léčby akutní fáze infarktu myokardu a stále více nemocných tuto akutní fázi přežívá, a je tedy třeba nalézt jejich optimální dlouhodobou léčbu.
První větší klinická práce s AIIA u srdečního infarktu, která byla provedena na našem pracovišti, prokázala především jejich bezpečnost, neboť výskyt nežádoucích účinků byl srovnatelný s ACEI [10].
Echokardiografické nálezy u skupiny nemocnýchléčených losartanem vykazovaly o něcolepší výsledky než u nemocných léčených kaptoprilem (graf 3). V jiné práci jsme u nemocných s akutním infarktem myokardu prokázali menší výskyt hypotenze po první dávce losartanu než po kaptoprilu, což opět potvrzuje bezpečnost losartanu v akutní fázi infarktu myokardu [11].
Graph 3. Wall-motion-index ve studii po infarktu myokardu. 
Studie OPTIMAAL
(the Optimal Trial in Myocardial Infarctionwith the Angiotensin II Antagonist Losartan)
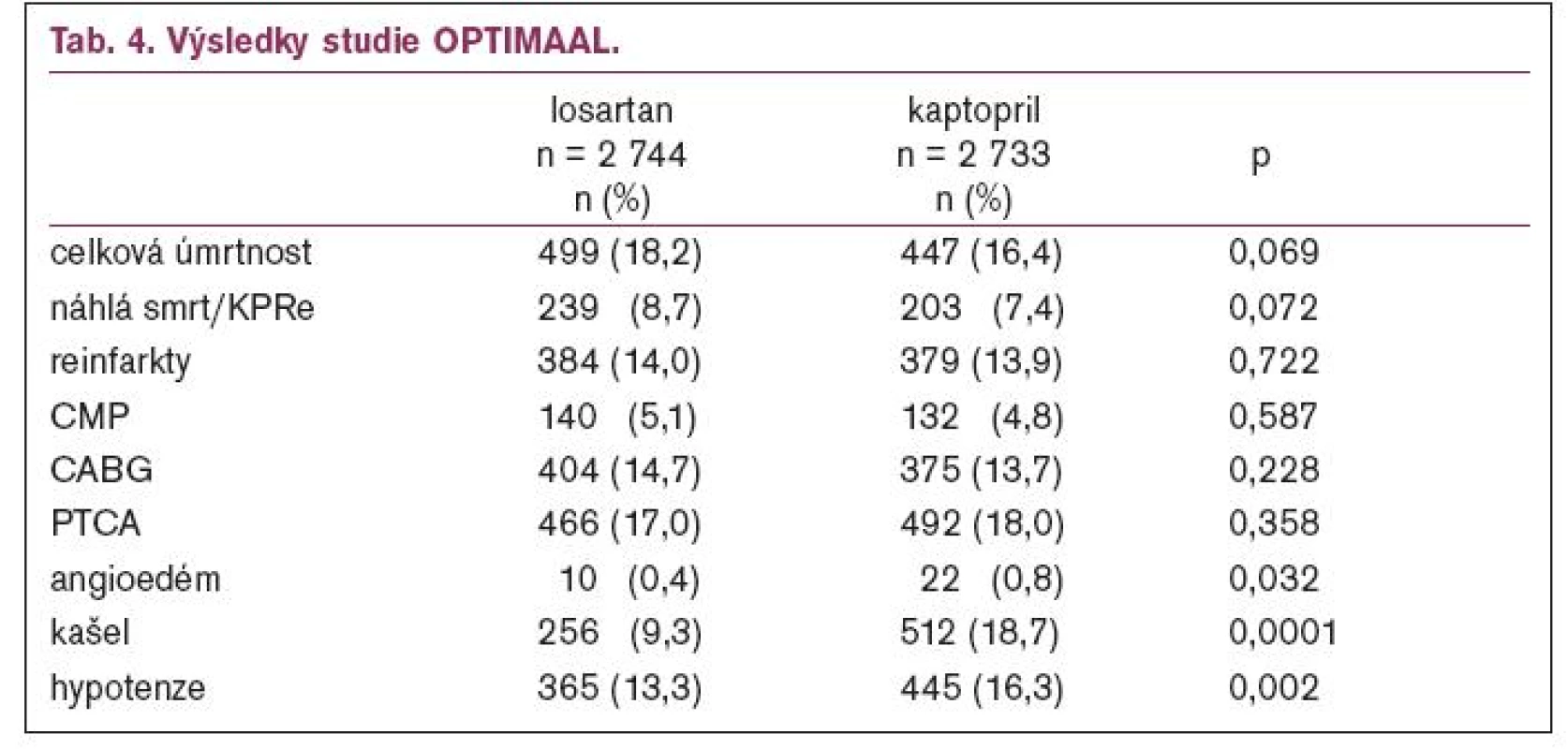
Do první mortalitní studie s AII-antagonistypo infarktu myokardu OPTIMAAL bylo zařazeno 5 477 nemocných starších 50 let s prokázanými nfarktem myokardu k léčbě kaptoprilem v dávce 3krát 50 mg nebo losartanem v dávce 50 mg [7]. Veškerá další léčba byla povolena (kyselina acetylsalicylová byla podávánav 95,4 %, resp. 95,8 %, betablokátory v 79,1 %, resp. 78,1 % a statiny v 30,4 %, resp.31,0 %). Studie byla ukončena po dosažení 946 úmrtí, průměrná doba sledování byla 2,7 let. Výsledky ukazuje tab. 4.
Z tabulky je patrné že, ve studii OPTIMAAL je naznačen trend u tvrdých cílů – úmrtnost, resuscitace, reinfarkty či CMP ve prospěch kaptoprilu, který však ani v jednom z parametrů nedosáhl statistické významnosti, a tedy z pohledu medicíny založené na důkazech (EBM – evidence based medicine) nebyl rozdíl mezi kaptoprilem a losartanem.V 2. části tabulky jsou 3 hlavní nežádoucí účinky, u nichž byl ve všech případech statisticky významně lepší losartan než kaptopril. V této souvislosti je nejvíce diskutována celková dávka; průměrná dávka losartanu byla 41 mg a kaptoprilu 130 mg, což by odpovídalo srovnání střední a vysoké dávky, čemuž nasvědčuje i větší výskyt hypotenze v kaptoprilové skupině.
Renální funkce
Mnoho studií z 90. let prokázalo, že ACEI snižují proteinurii a zabraňují strukturálním změnám v ledvinách u zvířecích modelů. Tyto příznivé účinky byly potvrzeny i velkými klinickými studiemi. Tento efekt je připisován především snížením působení angiotenzinu II na receptor 1. Některá data ukazují, že současná stimulace receptoru 2 angiotenzinem II (tzv.„yin-yang“ účinek), pozorovaná po AII-antagonistech (ARB), by mohla mít taktéž pozitivní účinek. Není zcela jasné, zda vyšší hladina bradykininu, způsobená jeho sníženou degradací ACE-inhibitory, ale ne AII-antagonisty, má klinický význam pro ledvinné funkce.
Angiotenzin II působí mohutnou konstrikciva s efferens stimulací AT1-receptorů, které v této lokalizaci mají dominantní výskyt, a naopak má jen malý efekt na vas afferens, protože zde je počet AT1-receptorů relativně nízký [4]. Tímto mechanizmem ATII zachovává glomerulární filtraci (GFR) a zabraňuje jejímu snížení při poklesu perfuzního tlaku. Neselektivní blokáda ACEI způsobuje pokles GFR při snížené renální perfuzi, což není popisováno po AIIA. Spolupůsobit by mohla i stimulace AT2-receptorů ve vas afferens, která vede k lokálnímu uvolnění prostaglandinů a endoteliálního relaxačního faktoru, tj. NO.
Studie RENAAL
(Reduction of Endpoints in NIDDM with theAngiotensin II Antagonist Losartan)
Studie sledovala diabetiky 2. typu s diabetickou nefropatií; porovnáván byl losartan s placebem, nemocní museli mít dobře kontrolovanou hypertenzi jiným léky než AII-antagonisty či ACE-inhibitory [2]. Při léčbě losartanem bylo zdvojnásobení kreatininu o 25 % nižší a renální smrt byla nižší o 28 %. Výskyt sekundárního složeného cíle kardiovaskulární morbidity a mortality byl obdobný v obou léčených skupinách. Losartan potvrdil signifikantní přínos pro zpomalení rozvoje diabetické nefropatie u diabetiků 2. typu s diabetickou nefropatií ve srovnání s placebem.
Závěr
Losartan má dnes dvě základní indikace: hypertenzi a srdeční selhání. Vhodný je v prevenci rozvoje postižení ledvin u diabetické nefropatie. Osvědčil se po infarktu myokardu s i bezsrdečního selhání. Doporučovaná dávka u hypertenzeje 1krát 50–100 mg, u srdečního selhání zahájíme dávkou 1krát 25 mg s možným zvýšením na 1krát 100 mg. Do kombinace je vhodný především s hydrochlorothiazidem. Ve Spojených státech amerických jsou dnes schváleny již 3 fixní kombinace losartanu a hydrochlorothiazidu (HCHT), a to 50 mg losartanu + 12,5 mg HCHT, 100 mg losartanu + 25 mg HCHT a 100 mg losartanu + 12,5 mg HCHT.V České republice jsou AII-antagonisté předepisovániasi 4krát méně často než ACE-inhibitory (v roce 2002 to bylo 100krát méně), viz graf 4 [12], v rozvinutých zemích světa je tentopoměr obrácený – 3 : 1 ve prospěch AII-antagonistů (graf 5). Účinnost AII-antagonistů na morbiditu a mortalitu je srovnatelná s referenčními ACE-inhibitory při výrazně nižším výskytu nežádoucích účinků, především kašle. AII-antagonisté dnes již jasně nahradily ACE-inhibitory u nemocných netolerujících pro kašel tuto lékovou skupinu. Do budoucna je ale nutno zvažovat, zda jsou to vzájemně soutěžíc lékové skupiny, nebo zda bude spíše vhodná jejich kombinace s komplexnější blokádou systému renin-angiotenzin-aldosteron [21].
Graph 4. Spotřeba ACEI a AIIA v České republice 09/2004–08/2005. 
Graph 5. Spotřeba ACEI a AIIA ve světě. 
Podporováno VVZ 0021 622 402
Sources
1. American Diabetes Association: Diabetic Nefropathy. Diabetes Care 2002; 25(Suppl 1): 85–89.
2. Brenner BM, Cooper ME, Zeeuw D for the RENAAL investigators: RENAAL: Reduction of Endpoints in NIDDM with the Angiotensin II Antagonist Losartan. Effects of Losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001; 345 : 861–869.
3. Bultas J. Blokátory receptorů AT1 ve světle medicíny založené na důkazech. JACC-CZ 2003; 4 : 247–248.
4. Carson P, Gilda T, Higginbotham M et al. Angiotensin Receptor Blockers: Evidence for Preserving Target Organs. Clin Cardiol 2001; 24 : 183–90.
5. Cífková R, Horký K, Widimský J sr et al. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2004. Doporučení České společnosti pro hypertenzi. Vnitř lék 2004; 50 : 709–22.
6. Dahlof B, Devereux RB, Kjeldsen SE for the LIFE investigators: Cardovascular morbidity and mortality in the Losartan Intervention For Endpoints reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002; 359 : 995–1003.
7. Dickstein K, Kjekshus J and OPTIMAAL Study Group. Effects od losartan nad captopril on mortality and morbidity in high-risk patients after acute myocardial infarction: the OPTIMAAL ransomised trial. Lancet 2002; 360 : 752–760.
8. Jong P, Demers C, McKelvie RS, Liu PP. Angiotensin Receptor Blockers in Heart Failure. Meta-Analysis of Randomized Controlled Trials. J Am Coll Cardiol 2002; 39 : 463–470.
9. Pitt B, Poole-Wilson PA, Segal R et al on behalf of the ELITE II Investigators. ELITE II (Effects of Losartan Versus Captopril on Mortality in Patients With Symptomatic Heart Failure). Lancet 2000; 355 : 1582–1587.
10. Špinar J, Vítovec J, Špinarová L et al. A comparison of intervention with losartan or captopril in acute myocardial infarction. Eur J Heart Failure 2000; 2 : 91–100.
11. Špinar J, Vítovec J, Pluháček L et al. First dose hypotension after angiotenzin converting enzyme inhibitor captopril and angiotensin II blocker losartan in patients with acute myocardial infarction. Int J Cardiol 2000; 75 : 197–204.
12. Špinar J, Ludka O, Svoboda J et al. Srovnání léčby hypertenze na interní klinice FN, na interním oddělení malé nemocnice a na specializované kaediologické klinice. Kardiol Rev 2005; 7(2): 83–89.
13. Špinar J. Blokátory receptoru 1 pro angiotenzin II a ledviny. Cor Vasa 2002; 44 : 433–436.
14. Špinar J, Souček M, Vítovec J et al. Studie LORISTA: účinnost a snášenlivost losartanu u pacientů s esenciální hypertenzí: multicentrická, dvojitě slepá srovnávací studie losartanu s metoprololem. Kardiol Rev 2002; 4 : 225–231.
15. Špinar J, Vítovec J. AII antagonisté vytáhli trumfové eso – studie LIFE a SCOPE. Cor Vasa 2002; 44 : 537–540.
16. Šváb P. Kardiovaskulární účinky antagonistů II. Remedia 2003; 13 : 142–147.
17. Vítovec J, Špinar J. Blokátory receptoru I pro angiotenzin II (ARB) v léčbě srdečního selhání. Int Med Prax 2003; 5 : 386–388.
18. Vítovec J, Špinar J. Antagonisté receptoru AT1 pro angiotenzin II(ARB) v léčbě hypertenze STUDIE LIFE. Klin Farmakol Farm 2003; 17 : 43–45.
19. Vítovec J, Špinar J. Mohou blokátory receptorů pro angiotenzin II (AIIA) nahradit v léčbě srdečního selhání inhibitory ACE? Cor Vasa 2003; 45 : 169–170.
20. Zanchetti A for the guidelines committee. 2003 European Society of Hypertension – European Society of Cardiology guidelines for the management of arterial hypertension. J Hyperten 2003; 21 : 1011–23.
21. Azizi M, Menárd J. Combined Blockade of the Renin-Angiotensin Systém With Angiotensin-Converting Enzyme Inhibititors and Angiotensin II Type 1 Receptor Antagonists. Circulation 2004; 109 : 2492–2499.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2005 Issue 4-
All articles in this issue
- Srdce v obrazech lidových rčení IV.
- Akutní infarkt myokardu při okluzi kmene levé věnčité tepny: zkušenosti z počátku 3. tisíciletí
- Rehabilitace po infarktu myokardu (III)
- Ischemická choroba srdeční a onemocnění ledvin
- Losartan v klinických studiích
- BENEDICT – Bergamo Nephrologic Diabetic Complications Trial
- 8th Annual Scientific Meeting of International Society for Minimally Invasive Cardiac Surgery (1. 6.–4. 6. 2005, USA, New York)
- 15. evropský meeting o hypertenzi
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Akutní infarkt myokardu při okluzi kmene levé věnčité tepny: zkušenosti z počátku 3. tisíciletí
- Losartan v klinických studiích
- Rehabilitace po infarktu myokardu (III)
- Ischemická choroba srdeční a onemocnění ledvin
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career