-
Medical journals
- Career
Ako sme na tom s dosahovaním cieľových hladín LDL-cholesterolu na Slovensku u vysokorizikovej populácie: retrospektívna štúdia
Authors: Štefan Tóth 1,2; Daniel Pella 3
Authors‘ workplace: SLOVACRIN, LF Univerzity Pavla Jozefa Šafárika v Košiciach 1; MEDIPARK, LF Univerzity Pavla Jozefa Šafárika v Košiciach 2; II. kardiologická klinika LF Univerzity Pavla Jozefa Šafárika a Východoslovenský ústav srdcových a cievnych chorôb, a. s., Košice 3
Published in: AtheroRev 2022; 7(2): 110-115
Category: Clinical Studies
Overview
Úvod: Aj napriek výrazným pokrokom v manažmente kardiovaskulárnych ochorení (KVO), predstavuje celosvetovo táto skupina ochorení najčastejšiu príčinu morbidity a mortality. Redukcia hladín LDL-cholesterolu (LDL-C) je základným pilierom primárnej, ako aj sekundárnej prevencie KVO. Cieľom tejto práce bolo sledovať koncentrácie LDL-C u pacientov vo veľmi vysokom kardiovaskulárnom (KV) riziku a popísať aká časť týchto pacientov dosahuje cieľové hodnoty LDL-C. Metodika: Táto štúdia prebiehala vo forme retrospektívnej analýzy anonymizovaných hodnôt LDL-C z rokov 2017–2019 z dát spolupracujúceho laboratória s celoslovenskou pôsobnosťou. Celkovo boli zaradení pacienti s diagnózou akútneho koronárneho syndrómu (AKS), cievnej mozgovej príhody (CMP) a všeobecne pacienti s veľmi vysokým KV-rizikom. Cieľové hodnoty LDL-C boli hodnotené na základe toho času platných odporučení ESC/EAS 2016. Výsledky: Celkovo sa spracovalo 220 657 záznamov vyšetrení LDL-C od 72 039 pacientov. U pacientov s diagnózou AKS dosahovali cieľové hodnoty LDL-C len 8–9 % pacientov v jednotlivých rokoch sledovania. Až 6–9 % pacientov malo hladiny LDL-C na úrovni ≥ 4,9 mmol/l. V prípade pacientov s diagnózou CMP dosahovalo cieľové hodnoty LDL-C len 9–10 % pacientov a 7–8 % malo hladiny ≥ 4,9 mmol/l. V skupine s veľmi vysokým KV-rizikom dosahovalo cieľové hladiny len 7 % pacientov a 7–8 % malo extrémne vysoké hodnoty LDL-C ≥ 4,9 mmol/l. V prípade uplatnenia najnovších odporučení ESC/EAS 2019 dosahovali cieľové hladiny len 2–3 % pacientov v jednotlivých skupinách a rokoch. Záver: Na základe výsledkov analýzy sme zistili, že až vyše 90 % pacientov vo veľmi vysokom KV-riziku nedosahuje cieľové hodnoty LDL-C. Títo pacienti sú naďalej vo vysokom riziku následnej KV-príhody a mali by významný benefit z intenzifikovanej hypolipemickej terapie.
Klíčová slova:
cieľové hodnoty – dyslipidémia – kardiovaskulárne riziko – LDL-cholesterol – retrospektívna analýza
Úvod
Dyslipidémie predstavujú jeden z hlavných rizikových faktorov rozvoja aterosklerotických kardiovaskulárnych ochorení (ASKVO/ACVD – AtherosSclerotic CardioVascular Diseases), ktoré keď nie sú správne liečené, vedú k ischemickým komplikáciám v závislosti od lokalizácie [1]. Aterosklerotické zmeny začínajú už v časných fázach života a sú pozorovateľné ako endotelová dysfunkcia až subklinická ateroskleróza, ktorá postupne progreduje do manifestného plátu [2]. Vznik a progresia kardiovaskulárnych ochorení (KVO) je vysoko individuálna a je závislá na prítomnosti rizikových faktorov ako je hypertenzia, fajčenie a hlavne na výške cirkulujúcich hladín aterogénnych lipidov, resp. na časovom trvaní neliečenej aterogénnej dyslipidémie [1]. Vzťah medzi hladinami LDL-cholesterolu (LDL-C) a rizikom závažných kardiovaskulárnych (KV) príhod je dnes v medicíne dôkazov (EBM – Evidence-Based Medicine) už celkom jasne preukázaný. Zníženie relatívneho rizika ASKVO je úmerné absolútnemu zníženiu LDL-C a nie je závislé od konkrétneho liečebného postupu. Je podmienené iba od východiskovej hodnoty LDL-C, preto čím vyššia je východisková hodnota LDL-C, tým väčšie je absolútne zníženie rizika ASKVO [3]. Dosiahnutie výrazného poklesu LDL-C vedie k stabilizácii aterosklerotických lézií, prípadne niektoré odvážne štúdie popísali vďaka využitiu intravaskulárnej ultrasonografie, že je možné sledovať až regresiu plátu pri intenzifikovanej statínovej [4], prípadne anti-PCSK9 terapii [5].
Na základe prevalenčných štúdií patrí Slovensko medzi krajiny s vysokým rizikom KVO, mortality a morbidity KV-príčin. Incidencia ročnej mortality z KV-príčin je 209,5 žien a 333,8 mužov na 100 000 obyvateľov [6]. Aj napriek pokrokom v primárnej, ako aj sekundárnej prevencii je pokles mortality KV-príčin len minimálny, čo je vo výraznom protiklade s významným posunom a zlepšením hospitalizačnej starostlivosti u pacientov s akútnymi KV-príhodami. Tento paradox je vysvetliteľný nedostatočnou kontrolou rizikových faktorov v ponemocničnej, ambulantnej a domácej starostlivosti [7]. Jedným s kľúčových faktorov je kontrola lipidového profilu. Otázkou však zostáva, ako sme na tom s dosahovaním cieľových hladín v reálnej populácii.
Cieľ
Cieľom tejto štúdie bolo retrospektívne analyzovať anonymizované údaje o hodnotách LDL-C v jednotlivých populáciách pacientov klasifikovaných ako veľmi vysoko rizikoví s prítomnou diagnózou akútneho koronárneho syndrómu (AKS), cievnej mozgovej príhody (CMP), resp. známou preukázanou chronickou ischemickou chorobou srdca, resp. chronickým koronárnym syndrómom (CCS – Chronic Coronary Syndrome). Cieľom bolo aj zistiť zastúpenie pacientov, ktorí dosahujú cieľové hodnoty LDL-C na základe toho času platných odporučení v jednotlivých rokoch sledovania.
Metódy
Táto štúdia bola realizovaná ako retrospektívna analýza anonymizovaných údajov hodnôt LDL-C, ktoré boli získané spoločnosťou InovaHealth zo záznamov laboratórnych vyšetrení poskytnutých MEDIREX Group [8]. Dáta, ktoré boli využité v tejto štúdii pokrývali trojročný časový interval v rokoch 2017–2019, čiže časové obdobie v ktorom boli v pôsobnosti odporučenia ESC/EAS 2016. Zahrnuté výsledky boli získané od pacientov z celého územia Slovenska, bez regionálnej špecificity. Dáta boli spracované v anonymizovanej podobe za súhlasu všetkých zúčastnených subjektov.
Inklúzne kritériá
Pacienti, ktorí boli zaradení do tejto štúdie boli muži a ženy vo všetkých vekových kategóriách, spĺňajúcich charakteristiku ESC/EAS 2016 [3] ako veľmi vysoké KV-riziko. Pacienti boli definovaní na základe udaných číselných diagnóz (dg) medzinárodnej klasifikácie chorôb (MKCH).
Boli analyzované nasledovné skupiny:
• Skupina 1: boli pacienti, ktorí mali v roku 2017 pri niektorom laboratórnom vyšetrení (akomkoľvek a aspoň raz) uvedenú dg I20.0, I21 alebo I22 (AKS v anamnéze) a mali prítomné aspoň jedno vyšetrenie LDL-C v roku 2016;
• Skupina 2: pacienti, ktorí mali v roku 2017 pri niektorom laboratórnom vyšetrení (akomkoľvek a aspoň raz) uvedenú dg I63.5, I63.8 a I63.9 (CMP v anamnéze) a aspoň jedno vyšetrenie LDL-C v 2016;
• Skupina 3: bola zameraná na pacientov, ktorí mali v rokoch 2017–2019 pri niektorom laboratórnom vyšetrení (akomkoľvek a aspoň raz) uvedenú dg I20.0, I21, I22, I25, I63.5, I63.8 a I63.9 (jednal sa o súbor pacientov s AKS a CMP v anamnéze + CCS) a súčasne mali aspoň jedno vyšetrenie hodnôt LDL-C v časovom horizonte 2017–2019.
Postup analýzy
K takto identifikovaným pacientom sa vybrali všetky merania LDL-C v časovom horizonte 2017–2019 bez ohľadu na kód diagnózy pri výkone merania LDL-C.
Pacienti boli pre lepšie sledovanie hladín LDL-C rozdelení podľa hodnôt na nasledovné intervaly (tab. 1)
Table 1. Rozdelenie pacientov podľa hodnôt LDL-C na hodnotové intervaly 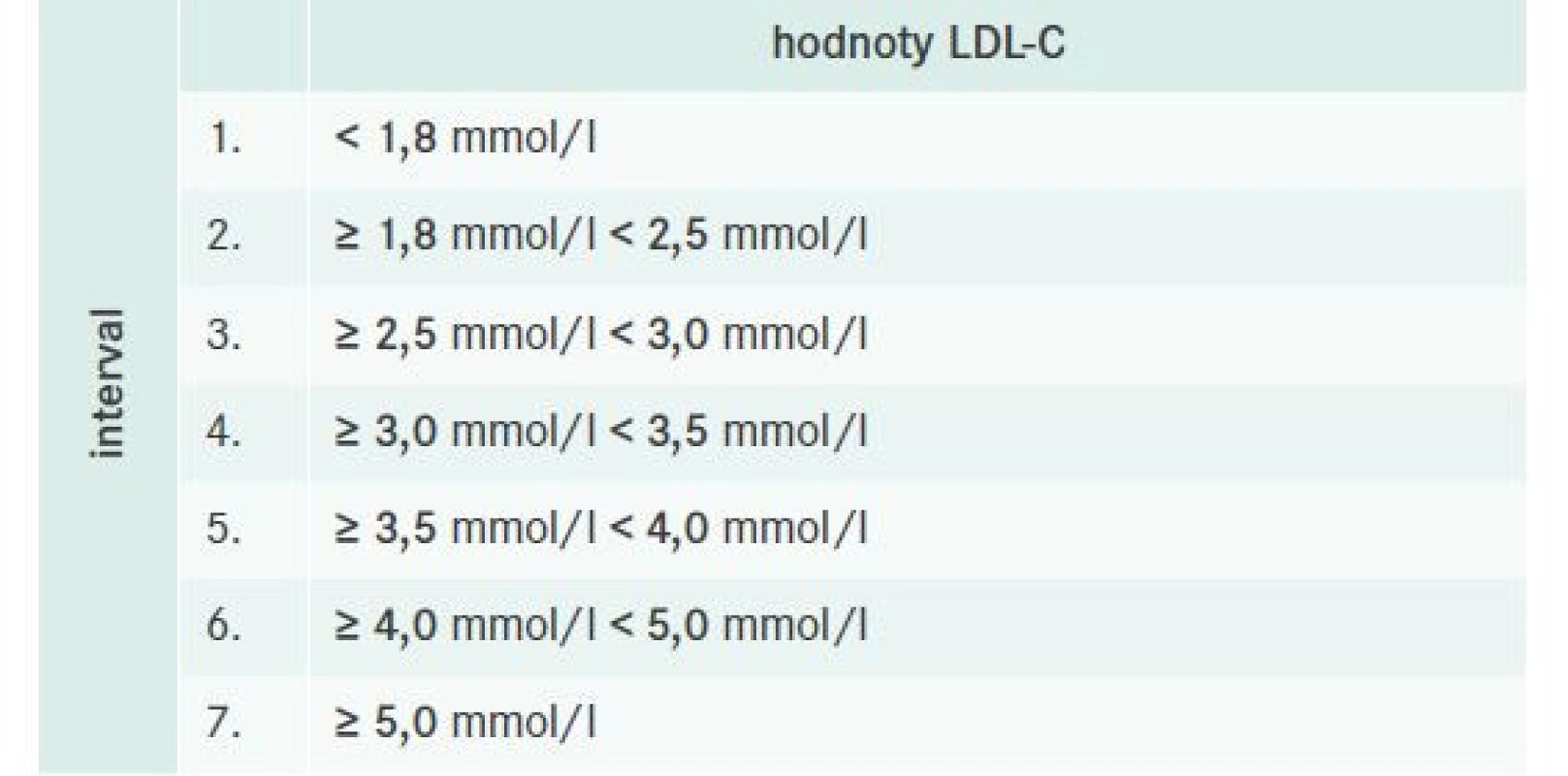
Štatistické spracovanie
Na sledovanie dynamiky vývoja LDL-C v rokoch 2017–2019 boli do štatistického spracovania zaradení pacienti aspoň s jedným meraním LDL-C v každom roku. V analýzach LDL-C podľa veku sa bral vek pacienta k 1. 1. 2019. Pri spracovávaní výsledkov boli použité metódy popisnej štatistiky a metódy určené na testovanie štatistických hypotéz.
Výsledky
Veľkosť vzorky a charakteristika súboru pacientov
Pri analyzovaní súboru dát v 3-ročnom horizonte sa nám podarilo získať celkovo 220 657 záznamov z vyšetrení LDL-C od 72 039 pacientov. V priemere mal každý pacient za sledované obdobie 3,06 vyšetrení LDL-C. Na základe protokolu sme pacientov rozdelili na jednotlivé skupiny na základe typu KVO a následne vybrali podskupiny pacientov s vyšetrením LDL-C v každom roku sledovania.
Skupina 1 – pacienti s AKS v anamnéze
V skupine pacientov s diagnózou AKS bolo zahrnutých 1 366 pacientov s celkovo 5 897 hodnotami LDL-C, v priemere 4,3 meraní na 1 pacienta za celé obdobie sledovania. Zo súboru pacientov malo 50 % pacientov vyšetrenie v každom roku, 27 % vyšetrenie iba v 1 roku a 23 % v 2 rokoch. Percentuálne zastúpenie mužov a žien nebolo signifikantne odlišné, 51 % vs 49 % (tab. 1).
Priemerné hodnoty LDL-C namerané u pacientov s AKS v jednotlivých rokoch nezaznamenali významný pokles hladín. Pri rozdelení pacientov na základe pohlavia, tento trend pretrvával u mužov aj u žien (graf 1, tab. 1).
Graph 1. Priemerné koncentrácie LDL-C u pacientov s AKS v jednotlivých rokoch, podľa pohlavia 
U podskupiny pacientov s vyšetrením LDL-C v každom roku (n = 683) sme zistili, že cieľové hodnoty LDL-C na základe EAS/ESC 2016, a to LDL-C < 1,8 mmol/l spĺňalo len 7 %, 8 % a 8 % v rokoch 2017, 2018 a 2019 (tab. 2, graf 2).
Graph 2. Dosahovanie cieľových hladín LDL-C v jednotlivých rokoch 2017–2019 v podskupine pacientov s vyšetrením LDL-C v každom roku (n = 683) 
V každom sledovanom roku predstavovali najväčší podiel pacienti s AKS s nameranými hladinami LDL-C medzi 1,8 a < 2,6 mmol/l. Podiel týchto pacientov zároveň z roka na rok rastie. V priebehu 3 rokov (2017–2019) sa najviac darí znižovať LDL-C u tých pacientov, ktorí mali na začiatku (r. 2017) vysoké (≥ 4,9 mmol/l) alebo vyššie (medzi 3 < 4,9 mmol/l) namerané hodnoty LDL-C (graf 2).
V prípade reanalýzy dát s aplikovaním nových odporučení EAS/ESC 2019, a to LDL-C < 1,4 mmol/l, cieľové hladiny dosahuje len 1,2 % a 2 % pacientov v rokoch 2017, 2018 a 2019.
Skupina č. 2 – pacienti s CMP v anamnéze
V tejto skupine bolo zahrnutých 527 pacientov s celkovo 1 905 hodnotami LDL-C, v priemere 3,6 meraní na 1 pacienta za celé obdobie sledovania. Zo súboru pacientov malo 44 % pacientov vyšetrenie v každom roku, 29 % vyšetrenie iba v 1 roku a 27 % v 2 rokoch. Percentuálne zastúpenie mužov a žien bolo 50 % vs 50 % (tab. 2).
Table 2. Sledované parametre v jednotlivých skupinách pacientov 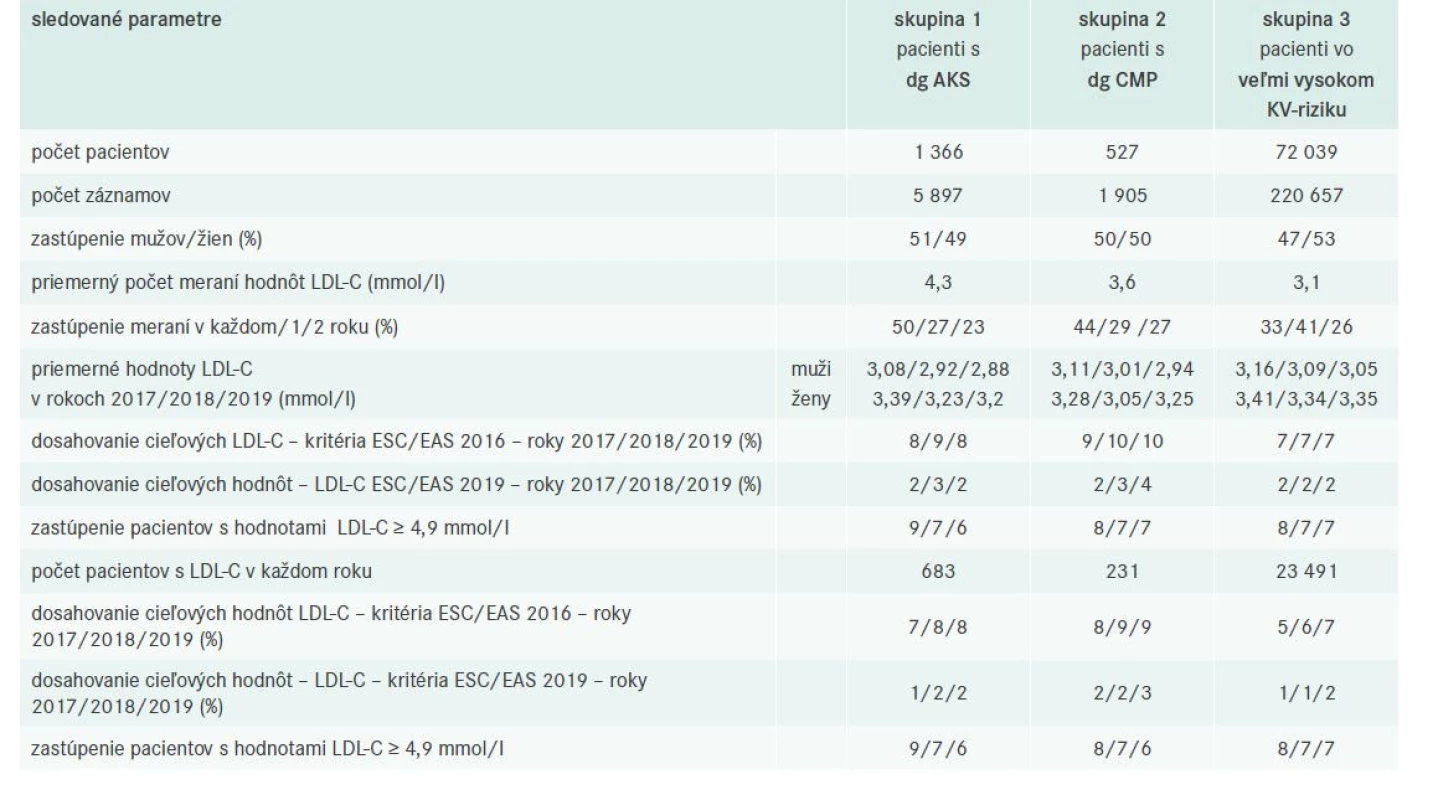
Priemerné hodnoty LDL-C v tejto skupine nezaznamenali významný pokles hladín a boli vysoko nad doporučenými koncentráciami (graf 3, tab. 2).
Graph 3. Priemerné koncentrácie LDL-C u pacientov s CMP v jednotlivých rokoch podľa pohlavia 
Podobne ako v skupine 1 u pacientov s AKS, aj v skupine 2 u pacientov s vyšetrením LDL-C v každom roku (n = 231) spĺňalo cieľové hodnoty LDL-C na základe EAS/ESC 2016 len 8,9 a 9 % v rokoch 2017, 2018, 2019. V prípade prísnejších kritérií z roku 2019 to bolo len 2,2 a 3 % (graf 4, tab. 2).
Graph 4. Dosahovanie cieľových hladín LDL-C v jednotlivých rokoch 2017–2019 v skupine 2, u pacientov s diagnózou CMP v anamnéze s aspoň 1 vyšetrením v každom roku (n = 231) 
Skupina 3 – pacienti s rozličnými diagnózami spĺňajúci kritériá veľmi vysokého KV-rizika
V tejto skupine boli zahrnutí pacienti spĺňajúci kritériá veľmi vysokého KV-rizika, a to pacienti s diagnózami AKS a/alebo CMP v anamnéze, ako aj pacienti s diagnózou CCS. Celkovo bolo v tejto skupine zahrnutých 72 039 pacientov s 220 657 nameranými hodnotami LDL-C, v priemere 3,1 údajov na 1 pacienta za celé obdobie sledovania. Zo súboru pacientov malo 33 % pacientov vyšetrenie v každom roku, 41 % vyšetrenie iba v 1 roku a 26% v 2 rokoch. Percentuálne zastúpenie mužov a žien bolo 47/53 % (tab. 2).
Priemerné hodnoty LDL-C v tejto skupine boli v priebehu rokov 3,05–3,16 u mužov a 3,34–3,41 u žien. Nebol zaznamenaný významný pokles hladín LDL-C v priebehu rokov (graf 5, tab. 2).
Graph 5. Priemerné koncentrácie LDL-C u pacientov v skupine 3 v jednotlivých rokoch podľa pohlavia 
U pacientov s vyšetrením LDL-C v každom roku (n = 23 491) cieľové hodnoty boli dosiahnuté len u 5,6–7 % pacientov v jednotlivých rokoch sledovania. Prísnejšie cieľové hladiny boli dosiahnuté len u 1–2 % pacientov v jednotlivých rokoch (graf 6).
Graph 6. Dosahovanie cieľových hladín LDL-C v jednotlivých rokoch 2017-2019 v skupine 3 u pacientov vo veľmi vysokom KV-riziku, podskupina pacientov s vyšetrením LDL-C v každom roku (n = 23 491) 
Diskusia
Predpokladá sa, že celosvetovo spôsobujú zvýšené hladiny LDL-cholesterolu a aterogénnych lipoproteínov 2,6 milióna úmrtí ročne a 29,7 milióna prípadov zhoršenej kvality života. Predpokladá sa, že celkovo až 39 % žien má hodnoty celkového cholesterolu > 5,0 mmol/l a v prípade mužov je to 37 % [9]. Je dobre známe, že znižovanie hodnôt LDL-cholesterolu je dôležitou metódou primárnej a sekundárnej prevencie KVO. Veľké observačné štúdie preukázali, že každé zníženie LDL-C o 1 mmol/l vedie k 20–25 % relatívnemu poklesu celkového KV-rizika a 20 % poklesu mortality z koronárnych príčin [10,11].
Ochorenia KV-systému sú na Slovensku už sedem desaťročí najčastejšou príčinou úmrtí a predstavujú 54 % podiel na celkovej mortalite. Na základe observačných štúdií je známe, že ich prevalencia je bez výraznejších zmien a prejavuje len minimálny pokles. Mortalita mierne klesla v produktívnom veku (u 25–64 ročných), avšak mierne narástla vo veku nad 65 rokov [12,13]. Zatiaľ čo akútny manažment pacientov na Slovensku dosahuje svetové štandardy a má k dispozícii najnovšie terapeutické postupy, predpokladom pretrvávania vysokej morbidity a mortality je problematická ponemocničná, ambulantná a domáca oblasť starostlivosti.
Hlavným pilierom prevencie KVO je modifikácia rizikových faktorov. Na základe výsledkov modelu IMPACT má najvýznamnejší vplyv znižovanie hladín LDL-cholesterolu [14 – 16], avšak oproti krajinám ako sú Poľsko, Maďarsko, Česko a Rakúsko, nie je tento benefit plne využitý [17]. Táto štúdia mala za cieľ stanoviť mieru dosahovania doporučených hladín LDL-C v skupine pacientov s veľmi vysokým rizikom, čiže v skupine pacientov, u ktorých je kritické na prevencie opakovaných/ prvých KV-príhod správne manažovanie rizikových faktorov. Táto retrospektívna analýza bola realizovaná v rokoch 2017–2019, čiže v rokoch, kedy bolo v platnosti odporúčanie ESC/EAS 2016 [18]. Na základe týchto odporúčaní predstavujú pacienti so zdokumentovaným KVO, či už vo forme AKS, v podobe realizovanej koronárnej revaskularizácie (perkutánna koronárna intervencia – PCI, bypass koronárnej artérie – CABG) a iné arteriálne revaskularizačné postupy, cievna mozgová príhoda a prechodný ischemický záchvat (TIA) a periférne arteriálne ochorenie (PAD), ako aj pacienti s jednoznačne zdokumentovaným KVO skupinu pacientov s veľmi vysokým kardiovaskulárnym rizikom.
Už predchádzajúce štúdie poukázali na nedostatočné dosahovanie cieľových hladín LDL-C. Prierezová štúdia DYSIS I (DYSlipidemia International Study) Slovakia zdôraznila, že situácia v dosahovaní platných cieľových hodnôt pre LDL-C na Slovensku je veľmi vážna [19]. Spomedzi pacientov vo veľmi vysokom KV-riziku dosahovalo cieľovú hodnotu (pozn. predchádzajúce guidelines) pre LDL-C ≤ 1,80 mmol/l len 16,7 % pacientov. LDL-C v rozmedzí 1,81–2,90 mmol/l malo len 44,7 % pacientov s dokumentovaným KVO. Napriek existencii statínovej liečby a jej širokému používaniu, mnohí pacienti nedosahujú cieľové hodnoty podľa spomínaných odporúčaní. Podobné výsledky priniesla štúdia DYSIS II, v ktorej cieľové hladiny pre veľmi vysoké kardiovaskulárne riziko LDL-C ≤ 1,80 mmol/l (podľa predchádzajúcich guidelines) dosahovalo opätovne len 18,6 % pacientov. Skutočnosť, že cieľovú hodnotu LDL-C dosahovalo len také malé množstvo pacientov, je alarmujúca, no ale podobná s údajmi zo zahraničia. V medzinárodnej štúdii DYSIS II, ktorá mapovala 30 krajín v kategórii pacientov s veľmi vysokým KV-rizikom, dosiahlo cieľovú hodnotu LDL ≤ 1,8 mmol/l len 29,4 % pacientov [20].
V našej štúdii sú dáta ešte viac alarmujúce. Spomedzi pacientov s diagnózou AKS dosahovalo cieľové hladiny LDL-C ≤ 1,80 mmol/l len 7–8 % pacientov v jednotlivých rokoch sledovania, u pacientov s CMP boli hodnoty podobné 8–9 %. Keď sme zahrnuli skupinu pacientov len na základe všeobecných kritérií ESC/EAS pre veľmi vysoké KV-riziko, tieto hodnoty boli ešte nižšie, a to len 7 %. Predpokladáme, že nakoľko skupina 3, čiže pacienti všeobecne vo veľmi vysokom KV-riziku, zahŕňala aj pacientov s manifestným/diagnostikovaným CCS, práve u týchto pacientov neboli hladiny LDL-C dostatočne kontrolované. Naproti tomu extrémne vysoké hladiny LDL-C ≥ 4,9 mmol/l malo v priemere až 6–9 % pacientov vo veľmi vysokom KV-riziku.
Nové odporúčania ESC/EAS 2019 [3] priniesli prísnejšie cieľové hodnoty a upriamili pozornosť na intenzifikovanú a kombinovanú hypolipidemickú terapiu.
Nové odporúčania boli založené na niekoľkých pozorovaniach. Dôležitá úloha sa prisudzovala výsledkom metaanalýz potvrdzujúcich zníženie ASKVO závislé od dávky prípravkov znižujúcich LDL-C, teda čím väčšie je absolútne zníženie hodnôt LDL-C, tým väčšie je aj zníženie KV-rizika [3]. Prínosy súvisiace so znížením hodnôt LDL-C nie sú špecifické pre liečbu statínmi [21]. Taktiež dôležité na základe posledných odporúčaní je, že sa nezistila najnižšia hodnota LDL-C, u ktorej by riziko prevyšovalo benefit.
V prípade reanalýzy dát na základe najnovších odporúčaní sa dostávame k alarmujúcim hodnotám 1–3 % pacientov dosahujúcich cieľové hodnoty LDL-C ≤ 1,40 mmol/l.
Táto analýza je však čiastočne limitovaná faktom, že v rokoch 2017, 2018 a vo väčšine roka 2019 ešte platili staršie odporúčania, ako aj na základe nových odporúčaní je uvedený údaj aspoň 50 % zníženia hodnôt LDL-C okrem základnej podmienky ≤ 1,40 mmol/l. Avšak predpokladáme, že dáta pri zohľadnení najnovších odporúčaní môžu byť podobné ako nami zistené, nakoľko na Slovensku je dlhodobo tendencia vyhýbania sa maximálnej tolerovanej dávke statínov, ako aj iniciácii kombinovanej terapie, a to hlavne v ambulantnej sfére. V súčasnosti sa o to viac zdôrazňuje potreba edukácie ambulantných lekárov v oblasti vyťaženia terapie ako aj využitia najnovších terapeutických postupov [22].
Súhra výsledkov klinických štúdií, najnovších odporúčaní ESC/EAS, výsledkov štúdií DYSIS I, II, ako aj tejto našej štúdie poukazujú na nutnosť vytvorenia nových terapeutických postupov a odporúčaní pre manažment pacientov v rámci preventívnej kardiológie. Nové a cenovo dostupné hypolipidemiká s priaznivejšou schémou podávania môžu významne ovplyvniť adherenciu pacientov k terapii, zlepšiť ambulantný manažment pacientov, a tak docieliť lepšiu kontrolu a dosahovanie hodnôt LDL-C a zníženie výskytu nových KV-príhod.
Záver
Na základe výsledkov tejto našej štúdie predpokladáme, že pacienti na Slovensku vo veľmi vysokom KV-riziku majú podľa toho času platných odporúčaní ESC/EAS 2016 výrazne nedostatočne kontrolované hladiny aterogénnych lipidov a majú hladiny LDL-C signifikantne vyššie, ako je hodnota 1,4 mmol/l odporúčaná guidelines ESC/EAS na ochranu pred nežiaducimi KV-príhodami. Cieľové hodnoty dosahovalo len menej ako 5–10 % sledovaných pacientov v jednotlivých skupinách, čo je signifikantne menej ako je priemer v iných krajinách globálne (29,4 %). Títo pacienti aj napriek primeranému nemocničnému manažmentu AKS, CMP a iných KV-diagnóz zostávajú vysokorizikoví a vulnerabilní na sekundárne KV-príhody spojené s nedostatočne kontrolovanou hyperlipidémiou. Predpokladáme, že práve pacienti vo veľmi vysokom a vysokom KV-riziku by mali významný benefit z intenzifikovanej hypolipemickej terapie.
Doručeno do redakce | Doručené do redakcie | Received 5. 4. 2022
Přijato po recenzi | Prijaté po recenzii | Accepted 30. 4. 2022
MUDr. Štefan Tóth, PhD., MPH
www.upjs.sk
Sources
1. Libby P. The changing landscape of atherosclerosis. Nature 2021; 592(7855): 524–533. Dostupné z DOI: <http://dx.doi.org/10.1038/s41586–021–03392–8>.
2. Marchio P, Guerra-Ojeda S, Vila JM et al. Targeting early atherosclerosis: a focus on oxidative stress and inflammation. Oxid Med Cell Longev 2019; 2019 : 8563845. Dostupné z DOI: <http://dx.doi.org/10.1155/2019/8563845>.
3. Mach F, Baigent C, Catapano AL et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020; 41(1): 111–188. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehz455>.
4. Ballantyne CM, Raichlen JS, Nicholls SJ et al. Effect of rosuvastatin therapy on coronary artery stenoses assessed by quantitative coronary angiography: a study to evaluate the effect of rosuvastatin on intravascular ultrasound-derived coronary atheroma burden. Circulation 2008; 117(19): 2458–66. Dostupné z DOI:<http://dx.doi.org/10.1161/CIRCULATIONAHA.108.77374>
5. Nicholls SJ, Puri R, Anderson T et al. Effect of evolocumab on progression of coronary disease in statin-treated patients: the GLAGOV randomized clinical trial. JAMA 2016; 316(22):2373–2384. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2016.16951>.
6. Gitt AK, Lautsch D, Ferrieres J et al. Cholesterol target value attainment and lipid-lowering therapy in patients with stable or acute coronary heart disease: Results from the Dyslipidemia International Study II. Atherosclerosis 2017; 266 : 158–66. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2017.08.013>.
7. Studencan M, Pella D, Bramlage P et al. Clinical characteristics and management of hyperlipoproteinemia in patients with chronic coronary heart disease in Slovakia. Arch Med Sci 2021. Dostupné z DOI: <https://doi.org/10.5114/aoms/122017>.
8. Kováčová M, Hubáček JA, Mrózová L, Hroncová D. LDL-C cholesterol u pacientov s dyslipidémiami: retrospektívna analýza lokálnych údajov o LDL-C získaných za roky 2017 – 2019. InovaHealth: Bratislava 2021.
9. World Health Organization. Global Health Observatory data. Cholesterol. Dostupné z WWW: <http://www.who.int/gho/ncd/risk_factors/cholesterol_prevalence/en/>.
10. Fulcher J, O‘Connell R, Voysey M. Cholesterol Treatment Trialists‘ Collaboration. Efficacy and safety of LDL‐lowering therapy among men and women: meta‐analysis of individual data from 174,000 participants in 27 randomised trials. Lancet 2015; 385(9976): 1397–405. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(14)61368–4>.
11. Collins R, Reith C, Emberson J et al. Interpretation of the evidence for the efficacy and safety of statin therapy. Lancet 2016; 388(10059): 2532–2561 Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(16)31357–5>.
12. Riečanský I. K súčasnému stavu a problémom slovenskej kardiológie. Med Monitor 2004; 2 : 10–12.
13. Baráková A. Choroby obehovej sústavy – vybrané informácie z údajov zdravotníckej štatistiky za rok 2003. Cardiol 2005; 14(3): K/C74–76. Dostupné z WWW: <http://www.cardiology.sk/casopis/305/pdf/07_infoSKS_02.pdf>.
14. Bruthans J, Cífková R, Lánská V et al. Explaining the decline in coronary heart disease mortality in the Czech Republic between 1985 and 2007. Eur J Prev Cardiol 2014; 21(7): 829–839. Dostupné z DOI: <https://doi.org/10.1177/2047487312469476>.
15. Bandosz P, O’Flaherty M, Drygas W et al. Decline in mortality from coronary heart disease in Poland after socioeconomic transformation: modelling study. BMJ 2012; 344: d8136. Dostupné z DOI: <http://dx.dpo.org/10.1136/bmj.d8136>.
16. Joensen AM, Joergensen T, Lundbye-Christensen S et al. Explaining trends in coronary heart disease mortality in different socioeconomic groups in Denmark 1991–2007 using the IMPACTSEC model. Dostupné z DOI: PLoS One 2018; 13(4): e0194793. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0194793>.
17. Psota M, Bandosz P, Goncalvesova E et al. Explaining the decline in coronary heart disease mortality rates in the Slovak Republic between 1993–2008. PloS One 2018; 13(1):e0190090. Dostupné z DOI: <http://dx.doi.org/0.1371/journal.pone.0190090>.
18. Catapano, AL, Graham I, De Backer G et al. 2016 ESC/EAS guidelines for the management of dyslipidaemias. Eur Heart J 2016; 37(39): 2999–3058. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw272>.
19. Pella D, Pecen L, Műllerová J et al. Sme úspešní pri dosahovaní cieľových hodnôt pre LDL-cholesterol u pacientov liečených statínmi? Výsledky prieskumu DYSIS I. Slovenská republika. Int Med 2015.
20. Gitt AK, Lautsch D, Ferrières J et al. Cholesterol target value attainment and lipid-lowering therapy in patients with stable or acute coronary heart disease: results from the Dyslipidemia International Study II. Atherosclerosis 2017; 266 : 158–166. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2017.08.013>.
21. Cannon CP, Blazing MA, Giugliano RP et al. Ezetimibe added to statin therapy after acute coronary syndromes. N Engl J Med 2015; 372(25): 2387–2397. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1410489>.
22. Čaprnda M, Hencel J, Farkašovský J et al. Dosiahnutie cieľových hodnôt LDL cholesterolu efektívnejšou dávkou atorvastatínu 30 mg v praxi všeobecného lekára. Via Pract 2015; 12(5): 213–216.
Labels
Angiology Diabetology Internal medicine Cardiology General practitioner for adults
Article was published inAthero Review

2022 Issue 2-
All articles in this issue
- Editorialy
- Deficit lyzosomální kyselé lipázy – diferenciální diagnostika a možnosti léčby v roce 2022
- Rizikové faktory, jejich celoživotní expozice a trajektorie – nový směr v odhadu rizika ASKVO
- Onkologická léčba jako netradiční rizikový faktor aterosklerózy
- Vliv inhibitorů SGLT2 na kardiovaskulární onemocnění
- Přínosy léčby agonisty GLP1-receptorů pro pacienty s kardiovaskulárním onemocněním
- Charakteristika české kohorty pacientů s familiární dysbetalipoproteinemií a zhodnocení využitelnosti diagnostických algoritmů v klinické praxi
- Agonisty receptorov GLP1 a ateroskleróza
- Tuky v potravinových pyramidách a talířích
- Ako sme na tom s dosahovaním cieľových hladín LDL-cholesterolu na Slovensku u vysokorizikovej populácie: retrospektívna štúdia
- Rešerše zajímavých článků ze zahraniční literatury
- 25. kongres o ateroskleróze – opět virtuální, opět dobrý
- Athero Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Přínosy léčby agonisty GLP1-receptorů pro pacienty s kardiovaskulárním onemocněním
- Deficit lyzosomální kyselé lipázy – diferenciální diagnostika a možnosti léčby v roce 2022
- Ako sme na tom s dosahovaním cieľových hladín LDL-cholesterolu na Slovensku u vysokorizikovej populácie: retrospektívna štúdia
- Rizikové faktory, jejich celoživotní expozice a trajektorie – nový směr v odhadu rizika ASKVO
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

