-
Medical journals
- Career
Hypotenze po úvodu do celkové anestezie: prevalence, význam, rizikové faktory a možnosti prevence
Authors: O. Jor 1,5; J. Divák 1; V. Černý 2,3,4,5
Authors‘ workplace: Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Ostrava 1; Klinika anesteziologie, perioperační a intenzivní medicíny, Univerzita J. E. Purkyně v Ústí nad Labem Masarykova nemocnice v Ústí nad Labem, Institut postgraduálního vzdělávání ve zdravotnictví 2; Centrum pro výzkum a vývoj, Fakultní nemocnice Hradec Králové 3; Dept. of Anesthesia, Pain Management and Perioperative Medicine, Dalhousie University, Halifax, Canada 4; Klinika anesteziologie, resuscitace a intenzivní medicíny, Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové 5
Published in: Anest. intenziv. Med., 27, 2016, č. 5, s. 277-283
Category: Anesthesiology - Review Article
Overview
Hypotenze po úvodu do celkové anestezie (CA) je každodenním problémem anesteziologické praxe. Cílem tohoto přehledového článku je shrnutí informací z literatury věnující se této problematice. V textu se diskutuje o praktických aspektech absolutních hodnot krevního tlaku, zároveň je pozornost věnována i relativním hodnotám poklesu tlaku po úvodu do CA, které již vyžadují intervenci. Hypotenze po úvodu do CA je spojena se zvýšením pooperační mortality a prodlouženou dobou hospitalizace. Dále představuje jeden z malého množství ovlivnitelných faktorů pooperační morbidity a mortality.
Klíčová slova:
hypotenze – úvod do celkové anestezie – rizikové faktory – prevenceÚVOD
Celková anestezie (CA) umožňuje řadu operačních i neoperačních výkonů léčebné i diagnostické povahy a neodmyslitelně patří k moderní medicíně. V současné době je kladen důraz především na bezpečnost této techniky. Hypotenze po úvodu (GAIH – general anesthesia induction-related hypotension) do CA je problém, se kterým se setkáváme v každodenní anesteziologické praxi. Na poklesu tlaku po úvodu do CA se podílí řada faktorů. Nejčastěji se jedná o vliv inhalačních a intravenózních anestetik, předoperační hypovolémii, negativní vliv umělé plicní ventilace (UPV) a v neposlední řadě i o zpomalenou schopnost autonomního systému dostatečně reagovat na změny krevního tlaku. Shrnutí nejčastějších příčin GAIH uvádí tabulka 1.
Table 1. Příčiny hypotenze po úvodu do celkové anestezie 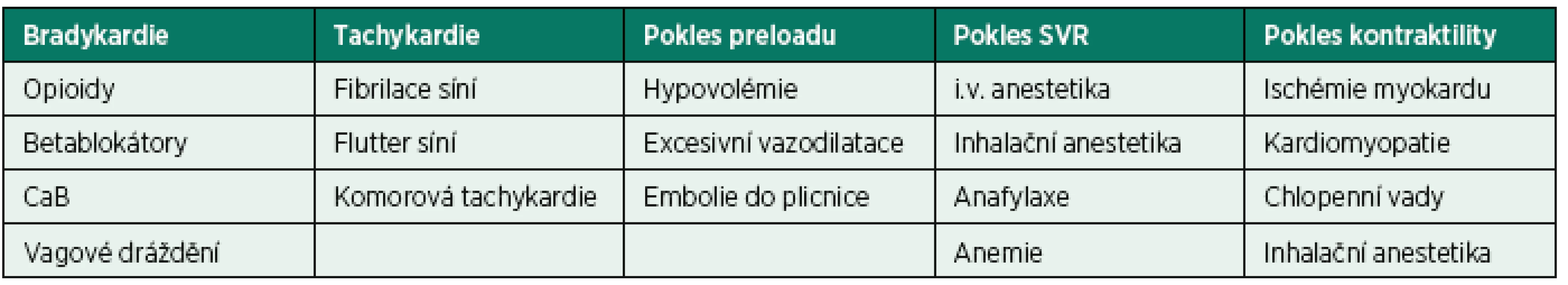
*SVR – Systémová vaskulární rezistence, CaB – blokátor kalciových kanálu, i. v. – intravenózní Zdroj: Volně převzato podle SINGH, Amrik a Joseph F ANTOGNINI. Perioperative hypotension and myocardial ischemia: diagnostic and therapeutic approaches. Annals of cardiac anaesthesia [online], roč. 14, č. 2, s. 127–32 ISSN 0974-5181. Dostupné z: doi:10.4103/0971-9784.81569. V průběhu hypotenze dochází ke krátkodobé systémové hypoperfuzi, což může mít velký vliv na klinický výsledek pacientů v perioperačním i pooperačním období a může vést až k život ohrožujícím komplikacím. Reich et al. prokázali, že hypotenze v prvních 10 minutách CA vedla k nárůstu pooperační mortality a prodloužené době hospitalizace [1].
Míra poklesu krevního tlaku, délka trvání této nízké hodnoty ani absolutní hodnota krevního tlaku, kterou již nelze tolerovat, není známa a můžeme ji pouze nepřímo odhadovat.
Cílem této práce je poskytnout ucelený literární přehled GAIH a diskutovat o hodnotách krevního tlaku, relativní i absolutní míře poklesu krevního tlaku, které již mohou vést k poškození tkání a orgánů. Dále se autoři snaží navrhnout predikci a prevenci výskytu GAIH. Takto komplexní přehled této problematiky není dostupný v české ani v zahraniční literatuře.
METODIKA
Pro vyhledání článků zabývajících se problematikou GAIH byla použita databáze PubMed/Medline (https://www.ncbi.nlm.nih.gov/pubmed). Byl použit vyhledávací algoritmus využívající klíčová slova „hypotension“ AND „anesthesia“. Vyhledávání bylo omezeno na články publikované od ledna 1980 do února 2016 napsané v anglickém jazyce. Dále byly zařazovány jen humánní studie zahrnující dospělé subjekty od 19 let. Z výběru byly vyloučeny články zabývající se řízenou hypotenzí a články zabývající se subarachnoidální nebo epidurální anestezií. Dalším zdrojem článků byly literární odkazy již vybraných publikací. Byla použita i data ze dvou českých knižních monografií.
VÝSLEDKY
Výsledky vyhledávacího algoritmu zobrazuje obrázek 1.
Image 1. Vývojový diagram výběru článků 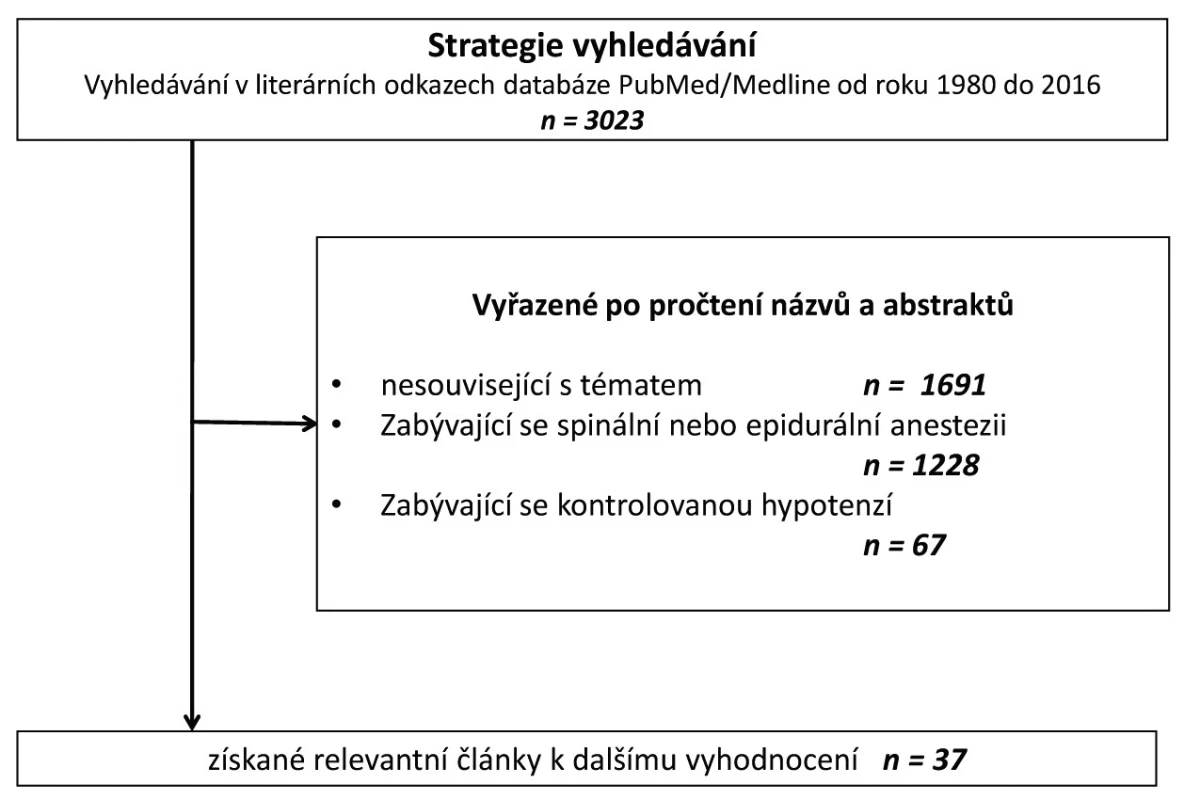
DISKUSE
V zahraniční literatuře neexistuje žádná přehledová práce tohoto typu, přestože se s GAIH setkáváme denně v praxi. Největším problémem GAIH je nejasná definice hypotenze a z ní vyplývající významná variabilita četnosti výskytu, ale také její vztah k perioperačním a pooperačním komplikacím.
Na rozdíl od poměrně přesné definice hypertenze neexistuje všeobecně respektovaná definice hypotenze. V literatuře lze dohledat téměř 50 různých definic [2]. Bijker et al. publikovali přehledový článek srovnávající definice hypotenze během CA. Nejčastěji se vyskytují: pokles systolického krevního tlaku (STK) o 20 % proti hodnotě před úvodem do CA, kombinace hodnoty systolického tlaku pod 100 mm Hg nebo pokles o 30 % hodnoty STK před úvodem do CA, hodnota STK pod 80 mm Hg [2]. Dalším problém je definice výchozí hodnoty tlaku. Jedná se o krevní tlak změřený těsně před úvodem do CA, tlak bezprostředně po příjezdu na operační sál, o hodnotu tlaku změřenou v anesteziologické ambulanci nebo ambulanci praktického lékaře nebo jde o hodnotu krevního tlaku, kterou pacient získá doma v klidu měřením automatickým tonometrem? V tomto se literární údaje rozcházejí a řada studií nemá výchozí hodnotu tlaku vůbec definovanou [2]. Je rovněž otázkou, zdali se dá izolovaně naměřená hodnota nízkého tlaku považovat za hypotenzi. Jen 10 % studií má definovanou délku trvání nízkého tlaku, kterou lze považovat za hypotenzi [2]. Třetí, neméně důležitou otázkou je časová hranice GAIH a perioperační hypotenze. Studie zabývající se GAIH sledují většinou jen prvních 10 minut od podání anestetika, nebo do doby kožního řezu [3, 4].
Prevalence hypotenze
Vzhledem k problematické definici se data o prevalenci GAIH velmi liší a pohybují se v rozmezí 5–99 % [2]. Pokud závažnou hypotenzi definujeme jako relativní pokles středního arteriálního tlaku (MAP) o více než 40 % proti hodnotě před úvodem do CA, nebo jako absolutní pokles MAP pod 60 mm Hg, tak závažnou hypotenzi ve studii publikované Reichem et al. prodělalo v prvních deseti minutách 9 % pacientů [1]. Ida et al. publikovali studii, ve které hypotenzi definovali jako pokles MAP o více než 25 % oproti hodnotě před úvodem do CA. Hypotenzi prodělalo 73 % pacientů v intervalu od úvodu do CA do tracheální intubace a 96,8 % v intervalu od intubace do kožního řezu [4].
Rizikové faktory GAIH
Anestetika
Inhalační anestetika v závislosti na dávce způsobují pokles systémové vaskulární rezistence a tím pokles krevního tlaku [5]. Kontraktilita myokardu u běžně používaných anestetik (isofluran, sevofluran a desfluran) ale nijak zásadně ovlivněna není [5]. Vliv většiny moderních inhalačních anestetik na myokard je tak především nepřímý, prostřednictvím útlumu sympatiku v závislosti na jejich koncentraci. Pouze oxid dusný a desfluran zvyšují aktivitu sympatiku [5]. Z intravenózních anestetik má největší vliv na oběhový systém po úvodu do CA propofol. Způsobuje největší arteriální i venózní vazodilataci a tím pokles systémové vaskulární rezistence a má přímý negativně inotropní účinek na myokard [5]. Původně byl zvažován přímý vliv propofolu na cévní stěnu s následkem vazodilatace. Tato hypotéza však nebyla potvrzena a za převažující mechanismus je v současné době považován pokles systémové vaskulární rezistence na podkladě snížení aktivity sympatiku a narušení baroreflexu [6, 7, 8]. Role baroreflexu je zásadní, jelikož představuje klíčový rychlý adaptační mechanismus na náhle vzniklou změnu krevního tlaku. Podání propofolu v úvodu do CA je nezávislý rizikový faktor výskytu GAIH [1]. Podání bolusu propofolu v dávce 2–2,5 mg/kg způsobuje častější a významnější poklesy tlaku u pacientů ASA I než podání etomidátu v dávce 0,3 mg/kg [9]. Podání propofolu vede také k větším poklesům krevního tlaku po úvodu do CA ve srovnání s thiopentalem, a to u pacientů ASA I i ASA III [10]. Rizikové je také užití vysoké dávky fentanylu (5 μg/kg a více) [1]. Toto odporuje obecně uznávanému faktu, že opioidy mají jen minimální vliv na hemodynamiku [5]. Podobná studie s použitím nejčastěji užívaného opioidu při CA, sufentanilu, bohužel není k dispozici.
Vliv chronických přidružených onemocnění
Hypertenze a diabetes mellitus (DM) 2. typu se projevují vyšší četností GAIH. Společným znakem uvedených chorob je přítomnost dysfunkce autonomní nervové regulace. Nejvyšší riziko poklesu krevního tlaku po úvodu do CA bylo nalezeno u pacientů s DM s plně rozvinutou diabetickou neuropatií. Detekce neuropatie je v klinické praxi obtížná a není rutinně prováděna [11, 12, 13].
Vliv chronické farmakoterapie
Pacienti užívající ACE inhibitory (ACEi) nebo inhibitory receptoru pro angiotenzin II, typ 1 (AT1) mají vyšší riziko GAIH i hypotenze během CA [1, 14]. Rajgopal et al. však prokázali, že není rozdíl ve výskytu hypotenze, pokud pacientům užívajícím ACEi byla, či nebyla tato medikace den před výkonem vysazena [15]. V kazuistikách jsou popisovány refrakterní hypotenze u pacientů užívajících ACEi nereagující na podání efedrinu ani noradrenalinu, ale s dobrou reakcí na terlipresin, nebo vazopresin [16]. Vyšší výskyt hypotenze byl rovněž popsán u pacientů léčených betablokátory [1]. Přítomnost blokátorů kalciových kanálů v chronické medikaci snižuje četnost výskytu GAIH u pacientů ASA III–V [1].
GAIH a ukazatele klinického výsledku
Mortalita
Je jen malé množství studií zabývajících se vztahem GAIH a ukazateli klinického výsledku. Reich et al. prokázali, že přítomnost GAIH vede k prodloužení doby hospitalizace i zvýšení mortality [1], jednalo se o retrospektivní analýzu zahrnující 4 096 pacientů podstupujících plánovaný nebo akutní operační výkon. Monk et al. ve své retrospektivní analýze zjistili, že pokles STK pod 67 mm Hg během CA na déle než 8,2 minuty, MAP pod 49 mm Hg na déle než 3,9 minut anebo MAP o 50 % původní hodnoty na déle než 5 minut je spojen se zvýšeným rizikem 30denní mortality [17].
Kromě absolutních hodnot poklesů tlaku je nutno brát v úvahu i variabilitu výkyvů tlaku. Aronson et al. ve své práci u 7 500 pacientů podstupujících aorto-koronární bypass prokázali závislost mezi počtem epizod STK mimo rozmezí 105–130 mm Hg a 30denní mortalitou [18]. Mascha et al. ve své studii na 104 000 pacientů podstupujících nekardiochirurgický operační výkon zjistili nelineární závislost mezi variabilitou MAP a 30denní mortalitou [19].
Navíc se zdá, že i hodnota krevního tlaku, kterou lze považovat za tzv. normální (70 mm Hg MAP), se v kombinaci s jinými faktory (nízká minimální alveolární koncentrace (MAC) a nízký bispektrální index (BIS)) může podílet na nepříznivém klinickém výsledku [20].
Perioperační cévní mozková příhoda
Perioperační cévní příhoda je definována jako mozkový infarkt ischemické nebo hemoragické etiologie, ke kterému dochází v průběhu chirurgického výkonu nebo do 30 dnů po operaci [21].
Jen 8 % CMP se projeví ve fázi postanestetické péče na dospávacím pokoji, nicméně cca 45 % je rozpoznáno v průběhu prvního pooperačního dne [22].
Míra poklesu tlaku a doba trvání hypotenze nutná pro vznik ischemické cévní příhody není známa a je otázkou, zda ji lze vůbec určit. Pokud zohledníme schopnost autoregulace průtoku mozkových cév udržet konstantní průtok v rozmezí středního arteriálního tlaku 60–140 mm Hg, měly by být hodnoty poklesu tlaku v tomto rozmezí bezpečné [5]. Toto rozmezí však nemusí platit u pacientů s hypertenzí. V případě těchto pacientů se autoregulační křivka posouvá směrem doprava, mozek je tak chráněn před zvýšeným systémovým tlakem, ale schopnost reakce průtoku na pokles krevního tlaku je výrazně snížená [23, 24].
Hyperkapnie, zvláště pokud je chronická, výrazně snižuje schopnost autoregulace průtoku mozkových cév. Běžně používaná intravenózní anestetika nenarušují schopnost autoregulace, ani inhalační anestetika v běžně užívaných koncentracích (MAC) tuto schopnost nenarušují [25].
Bijker et al. ve své práci prokázali, že s délkou intervalu, kdy je pokles MAP o 30 % oproti hodnotě před úvodem do CA, významně roste riziko perioperační cévní příhody [26].
Poškození myokardu po nekardiochirurgickém operačním výkonu (MINS) a infarkt myokardu
Kardiovaskulární komplikace jsou hlavní příčinou morbidity a mortality u pacientů podstupujících nekardiochirurgický operační výkon [27]. Dodávka kyslíku do myokardu je závislá zejména na koronárním perfuzním tlaku a obsahu kyslíku v arteriální krvi. U jedinců s „normálním“ koronárním řečištěm je zvýšená lokální potřeba kyslíku následována aktivací lokálních regulačních mechanismů s výsledkem zvýšení průtoku v dané oblasti tkáně myokardu. Etiologie a patofyziologie perioperačního infarktu myokardu (pMI) není dobře známa, ale pravděpodobně se většinou jedná o nepoměr mezi dodávkou a potřebou kyslíku v myokardu. Perioperační hypotenze je známý rizikový faktor pMI [28]. MINS, definované pooperačním vzestupem troponinu I, se objevuje u 19 % vysoce rizikových pacientů podstupujících nekardiochirurgický operační výkon a je nezávislý prediktor 30denní mortality [29]. Van Waes et al. prokázali u pacientů starších 60 let podstupujících cévní operační výkon, že pokles MAP o 40 % a více oproti hodnotě před úvodem do CA při kumulativní délce nad 30 minut je nezávislý rizikový faktor vzniku MINS [30]. Při poklesu MAP o 30 % a více na 5–10 minut roste riziko MINS až pětkrát [30]. Rozvoj GAIH tak významně zvyšuje riziko pooperačního poškození myokardu.
Perioperační poškození ledvin
Průtok krve ledvinami je dominantně závislý na systémovém krevním tlaku. Na podkladě autoregulačních mechanismů jsou schopny ledviny udržet konstantní průtok při MAP od 75 mm Hg do 170 mm Hg [5]. Ledviny nepatří mezi tzv. „privilegované“ orgány, které jsou přednostně zásobeny při centralizaci oběhu a průtok krve zde naopak klesá. Pooperační poškození ledvin (podle definice The Acute Kidney Injury Network) je popisováno u 7,5 % pacientů podstupujících nekardiochirurgický operační výkon [31]. Sun et al. publikovali retrospektivní studii zahrnující 5 127 pacientů, u kterých při poklesu MAP pod 60 mm Hg nad 20 minut, nebo poklesu MAP pod 50 mm Hg nad 10 minut významně rostlo riziko pooperačního poškození ledvin [32].
Možnosti predikce GAIH
Na základě posouzení funkčnosti autonomního nervového systému pomocí vyhodnocení variability srdeční frekvence lze predikovat výskyt GAIH [33]. Huang et al. hodnotili předoperační variabilitu srdeční frekvence metodou frekvenční analýzy. Pacienti, u kterých došlo k GAIH, definované jako pokles o 30 % a více MAP oproti výchozí hodnotě nebo pokles STK pod 85 mm Hg, měli významně nižší parametry frekvenční analýzy [13]. Hanss et al. ve své práci prokázali, že pokles celkového spektrálního výkonu (total power) pod 500 ms2 je vysoce senzitivní a specifický prediktor hypotenze a bradykardie po úvodu do CA u kardiálně vysoce rizikových pacientů [34].
Další možností predikce GAIH je posouzení náplně cévního řečiště pomocí ultrazvukového vyšetření průměru a indexu kolapsibility dolní duté žíly (VCI). Zhang a Critchley prokázali, že index kolapsibility VCI nad 43 % je spolehlivý prediktor GAIH [35].
Možnosti prevence GAIH
Základem prevence GAIH je adekvátní hydratace pacienta a prevence vstupní hypovolémie [35]. Názory na vysazení chronické medikace jsou velmi různorodé, obecně platí snaha o zachování chronické medikace až do dne operace. Ponechání medikace betablokátory (metoprolol) vede na 1 000 léčených pacientů k předejití 15 pMI za cenu 8 úmrtí, 5 perioperačních cévních mozkových příhod a častějšímu výskytu bradykardie a hypotenze [36]. Ještě více diskusí je na téma ACEi, kdy vysazení medikace v den operace nevede k nižšímu výskytu hypotenze [15].
Snížení tonu sympatiku lze účinně zabránit podáním malé dávky sympatomimetika. Nejběžněji to jsou efedrin a v anglosaských zemích fenylefrin. Preventivní podání 0,15 mg/kg efedrinu před úvodem do CA má významný efekt na snížení výskytu GAIH po podání propofolu a remifentanilu. Nižší dávky efedrinu nevedou ke snížení výskytu [37].
Podání 100 μg fenylefrinu před úvodem do CA efektivně snižuje četnost výskytu hypotenze [38]. Fenylefrin ale snižuje oxygenaci v čelním mozkovém laloku, efedrin tento nežádoucí efekt nemá [39].
Turner et al. ve své práci prokázali, že podání bolusu krystaloidů v dávce 20 ml/kg těsně před plánovaným výkonem u pacientek ASA I nebo II nevede ke snížení četnosti GAIH [40].
Darvall et al. prokázali, že ohřev pacientů proudem teplého vzduchu hodinu před plánovaným neurochirurgickým výkonem nevedl ke snížení výskytu GAIH [41].
Dalšími teoretickými možnostmi prevence by mohla být pečlivá titrace indukčních anestetik zohledňující odhadovanou individuální variabilitu farmakodynamiky a farmakokinetiky. Při pochybnosti o adekvátní volémii lze využít Trendelenburgovu polohu. Studie prokazující účinnost těchto intervencí však chybí, a proto nelze jejich použití všeobecně doporučit.
Současný stav znalostí umožňuje formulovat hypotézu, že je-li důvodem GAIH pokles cévního tonu vlivem anestetik, pak krátkodobé ovlivnění tonu některým z vazopresorů v dávce, která zabrání nežádoucímu poklesu tonu po podání anestetik, by mohlo být účinnou a bezpečnou intervencí. V kontextu této hypotézy je zřejmé, že podání tekutin u všech pacientů, u kterých dojde k poklesu krevního tlaku po úvodu do CA, nemusí být ten jediný správný přístup. Je pravděpodobné, že univerzální definice hypotenze (ve smyslu jediné absolutní hodnoty krevního tlaku) během CA nebude možná a to stejné lze předpokládat i v otázce „správného“ krevního tlaku během CA. Téma hledání účinných a bezpečných postupů prevence hypotenze představuje pro obor anesteziologie mimořádně atraktivní výzkumnou oblast s širokým dopadem a potřeba dalších studií je evidentní.
ZÁVĚR
GAIH představuje častou komplikaci u dospělých pacientů. Výskyt GAIH je průkazně spojen se zvýšeným rizikem pooperační morbidity a mortality. Nelze jednoznačně stanovit míru poklesu krevního tlaku po úvodu do CA, která je ještě „bezpečná“, a naopak kterou již nelze tolerovat. K predikci GAIH lze použít metody založené na variabilitě srdeční frekvence a ultrazvukové vyšetření dolní duté žíly. Jako prevenci i léčbu GAIH u euvolemického pacienta lze zvážit podání efedrinu.
Autoři prohlašují, že nemají střet zájmů.
Do redakce došlo dne 18. 5. 2016.
Do tisku přijato dne 22. 7. 2016.
Adresa pro korespondenci:
MUDr. Ondřej Jor
Klinika anesteziologie, resuscitace a intenzivní medicíny
Fakultní nemocnice Ostrava
17. listopadu 1790
708 52 Ostrava-Poruba
e-mail: ondra_jor@centrum.cz
Sources
1. Reich, D. L., Hossain, S., Krol, M., Baez, B., Patel, P., Bernstein, A., Bodian, C. A. Predictors of hypotension after induction of general anesthesia. Anesthesia and Analgesia [online], 2005, 101, 3, p. 622–628. ISSN 00032999. Dostupné na: doi:10.1213/01.ANE.0000175214.38450.91.
2. Bijker, J. B., Van Klei, W. A., Kappen, T. H., Van Wolfswinkel, L., Moons, K. G., Kalkman, C. J. Incidence of Intraoperative Hypotension as a Function of the Chosen Definition. Survey of Anesthesiology [online], 2008, 52, 2, p. 237–238. ISSN 0039-6206. Dostupné na: doi:10.1097/SA.0b013e318185470b.
3. Reich, D. L., Bodian, C. A., Krol, M., Kuroda, M., Osinski, T., Thys, D. M. Intraoperative hemodynamic predictors of mortality, stroke, and myocardial infarction after coronary artery bypass surgery. Anesthesia and analgesia [online], 1999, 89, 4, p. 814–822. ISSN 0003-2999. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/10512249.
4. Ida, M., Katsuhiro, K., Masato, I., Kana, N., Toru, K., Naoya, K., Toshiyuki, S. Retrospective evaluation of predictors and frequency of hypotension in hypertensive patients after induction of general anesthesia. Masui. The Japanese journal of anesthesiology [online], 2014, 63, 6, p. 614–618. ISSN 0021-4892. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/24979848.
5. Barash, P. G., Cullen, B. F., Stoelting, R. K. et al. Klinická anesteziologie. GRADA 2015.
6. Robinson, B. J., Ebert, T. J., O’brien, T. J., Colinco, M. D., Muzi, M. Mechanisms whereby propofol mediates peripheral vasodilation in humans. Sympathoinhibition or direct vascular relaxation? Anesthesiology [online], 1997, 86, 1, p. 64–72. ISSN 0003-3022. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/9009941.
7. Sellgren, J., H Ejnell, M., Elam, J., Pontén, Wallin, B. G. Sympathetic muscle nerve activity, peripheral blood flows, and baroreceptor reflexes in humans during propofol anesthesia and surgery. Anesthesiology [online], 1994, 80, 3, p. 534–544. ISSN 0003-3022. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/8141450.
8. Ebert, T. J., Muzi, M., Berens, R., Goff, D., Kampine, J. P. Sympathetic responses to induction of anesthesia in humans with propofol or etomidate. Anesthesiology [online], 1992, 76, 5, p. 725–733. ISSN 0003-3022. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/1575340
9. Mehrdad Masoudifar, Elham Beheshtian. Comparison of cardiovascular response to laryngoscopy and tracheal intubation after induction of anesthesia by Propofol and Etomidate. Journal of Research in Medical Sciences : The Official Journal of Isfahan University of Medical Sciences. 2013, 18, 10, p. 870.
10. Coley, S., K A Mobley, M., Bone, E., Fell, D. Haemodynamic changes after induction of anaesthesia and tracheal intubation following propofol or thiopentone in patients of ASA grade I and III. British journal of anaesthesia [online], 1989, 63, 4, p. 423–428. ISSN 0007-0912. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/2818919.
11. Burgos, L. G., Ebert, T. J., Asiddao, C., Turner, L. A., Pattison, C. Z., Wang-Cheng, R., Kampine, J. P. Increased intraoperative cardiovascular morbidity in diabetics with autonomic neuropathy. Anesthesiology [online]. 1989, 70, 4, p. 591–597. ISSN 0003-3022. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/2929996.
12. Knüttgen, D., Trojan, S., Weber, M., Wolf, M., Wappler, F. Pre-operative measurement of heart rate variability in diabetics: a method to estimate blood pressure stability during anaesthesia induction. Der Anaesthesist [online], 2005, 54, 5, p. 442–449. ISSN 0003-2417. Dostupné z: doi:10.1007/s00101-005-0837-y.
13. Huang, C.-J., Kuok, C. H., Kuo, T. B. J., Hsu, Y. W., Tsai, P. S. Pre-operative measurement of heart rate variability predicts hypotension during general anesthesia. Acta anaesthesiologica Scandinavica [online], 2006, 50, 5, p. 542–548. ISSN 0001-5172. Dostupné z: doi:10.1111/j.1399-6576.2006.001016.x.
14. Schirmer, U., Schürmann, W. Preoperative administration of angiotensin-converting enzyme inhibitors. Der Anaesthesist [online], 2007, 56, 6, p. 557–561. ISSN 0003-2417. Dostupné z: doi:10.1007/s00101-007-1177-x.
15. Rajgopal, R., Rajan, S., Sapru, K., Paul, J. Effect of pre-operative discontinuation of angiotensin-converting enzyme inhibitors or angiotensin II receptor antagonists on intra-operative arterial pressures after induction of general anesthesia. Anesthesia, essays and researches [online], 8, 1, p. 32–35. ISSN 0259-1162. Dostupné z: doi:10.4103/0259-1162.128903.
16. Trotter, J. Catecholamine-resistant hypotension following induction for spinal exploration. AANA Journal, 2012, 80, 1, p. 55–60. ISSN 00946354.
17. Monk, T. G., Bronsert, M. R., Henderson, W. G., Mangione, M. P., Sum-Ping, S. T. J., Bentt, D. R., Nguyen, J. D., Richman, J. S., Meguid, R. A., Hammermeister, K. E. Association between Intraoperative Hypotension and Hypertension and 30-day Postoperative Mortality in Noncardiac Surgery. Anesthesiology [online], 2015, 123, 2, p. 307–319. ISSN 1528-1175. Dostupné na: doi:10.1097/ALN.0000000000000756.
18. Aronson, S., Stafford-Smith, M., Phillips-Bute, B., Shaw, A., Gaca, J., Newman, M., Cardiothoracic Anesthesiology Research Endeavors. Intraoperative systolic blood pressure variability predicts 30-day mortality in aortocoronary bypass surgery patients. Anesthesiology [online], 2010, 113, 2, p. 305–312. ISSN 1528-1175. Dostupné na: doi:10.1097/ALN.0b013e3181e07ee9
19. Mascha, E. J., Dongsheng Yang, j. P. H., Weiss, S., Sessler, D. I. Intraoperative Mean Arterial Pressure Variability and 30-day Mortality in Patients Having Noncardiac Surgery. Anesthesiology [online], 2015, 1, p. 79–91. ISSN 1528-1175. Dostupné na: doi:10.1097/ALN.0000000000000686.
20. Willingham, M. D., Karren, E., Shanks, A. M., O’connor, M. F., Jacobsohn, E., Kheterpal, S., Avidan, M. S. Concurrence of intraoperative hypotension, low minimum alveolar concentration, and low bispectral index is associated with postoperative death. Anesthesiology [online]. 2015, 123, 4, p. 775–785. ISSN 1528-1175. Dostupné na: doi:10.1097/ALN.0000000000000822.
21. Sacco, R. L., Kasner, S. E., Broderick, J. P., Caplan, L. R., Connors, J. J., Culebras, A., Elkind, M. S. V., George, M. G., Hamdan, A. D., Higashida, R. T., Hoh, B. L., Janis, L. S., Kase, C. S., Kleindorfer, D. O., Lee, J. M., Moseley, M. E., Peterson, E. D., Turan, T. N., Valderrama, A. L., Vinters, H. V. An updated definition of stroke for the 21st century: A statement for healthcare professionals from the American heart association/American stroke association. Stroke [online], 2013, 44, 7, p. 2064–2089. ISSN 00392499. Dostupné na: doi:10.1161/STR.0b013e318296aeca
22. Bucerius, J., Gummert, J. F., Borger, M. A., Walther, T., Doll, N., F Onnasch, J., Metz, S., Falk, V., Mohr, F. W. Stroke after cardiac surgery: a risk factor analysis of 16,184 consecutive adult patients. The Annals of thoracic surgery [online], 2003, 75, 2, p. 472–478. ISSN 0003-4975. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/12607656.
23. Baumbach, G. L., Heistad, D. D. Effects of sympathetic stimulation and changes in arterial pressure on segmental resistance of cerebral vessels in rabbits and cats. Circulation research, 1983, 52, p. 527–533.
24. Werber, A. H., Heistad, D. D. Effects of chronic hypertension and sympathetic nerves on the cerebral microvasculature of stroke-prone spontaneously hypertensive rats. Circulation Research [online], 1984, 55, 3, p. 286–294. Dostupné na www: http://circres.ahajournals.org/cgi/doi/10.1161/01.RES.55.3.286.
25. Tyll, T., Dostálová, V., Netuka, D. et al. Neuroanestezie a základy neurointenzivní péče, Mladá Fronta, 2014.
26. Bijker, J. B., Persoon, S., Peelen, L. M., Moons, K. G., Kalkman, C. J., Kappelle, L. J., Van Klei, W. A. Intraoperative Hypotension and Perioperative Ischemic Stroke after General Surgery. Anesthesiology [online], 2012, 116, 3, p. 658–664. ISSN 1528-1175. Dostupné na: doi:10.1097/ALN.0b013e3182472320.
27. Faggiano, P., Bonardelli, S., De Feo, S., Valota, M., Frattini, S., Cervi, E., Guadrini, C., Giulini, S. M., Dei Cas, L. Preoperative cardiac evaluation and perioperative cardiac therapy in patients undergoing open surgery for abdominal aortic aneurysms: effects on cardiovascular outcome. Annals of vascular surgery [online], 2012, 26, 2, p. 156–165. ISSN 1615-5947. Dostupné na: doi:10.1016/j.avsg.2011.06.019
28. Lienhart, A., Auroy, Y., Péquignot, F., Benhamou, D., Warszawski, J., Bovet, M., Jougla, E. Survey of anesthesia-related mortality in France. Anesthesiology [online], 2006, 105, 6, p. 1087–1097. ISSN 0003-3022. Dostupné na www: http://www.ncbi.nlm.nih.gov/pubmed/17122571
29. Van Waes, J. A. R., Nathoe, H. M., De Graaff, J. C., Kemperman, H., De Borst, G. J., Peelen, L. M., Van Klei, W. A., Cardiac Health After Surgery (Chase) Investigators. Myocardial injury after noncardiac surgery and its association with short-term mortality. Circulation [online], 2013, 127, 23, p. 2264–2271. ISSN 1524-4539. Dostupné na: doi:10.1161/CIRCULATIONAHA.113.002128
30. Van Waes, J. A. R., Van Klei, W. A., Wijeysundera, D. N., Van Wolfswinkel, L., Lindsay, T. F., Beattie, W. S. Association between Intraoperative Hypotension and Myocardial Injury after Vascular Surgery. Anesthesiology [online], 2016, 124, 1, p. 35–44. ISSN 1528-1175. Dostupné na: doi:10.1097/ALN.0000000000000922.
31. Abelha, F. J., Botelho, M., Fernandes, V., Barros, H. Determinants of postoperative acute kidney injury. Critical care (London, England) [online], 2009, 13, 3, p. R79. ISSN 1364-8535. Dostupné na: doi:10.1186/cc7894.
32. Sun, L. Y., Wijeysundera, D. N., Tait, G. A., Beattie, W. S. Association of intraoperative hypotension with acute kidney injury after elective noncardiac surgery. Anesthesiology [online], 2015, 123, 3, p. 515–523. ISSN 1528-1175. Dostupné na: doi:10.1097/ALN.0000000000000765
33. Reimer, P., Adamus, M., Sklienka, P., Ševčík, P. Předoperační vyšetření autonomního nervového systému měřením variability srdeční frekvence jako metoda predikce perioperačního průběhu. Anest. Intenziv. Med., 2015, 26, 3, p. 137–144. ISSN 12142158.
34. Hanss, R., Renner, J., Ilies, C., Moikow, L., Buell, O., Steinfath, M., Scholz, J., Bein, B. Does heart rate variability predict hypotension and bradycardia after induction of general anaesthesia in high risk cardiovascular patients? Anaesthesia [online], 2008, 63, 2, p. 129–135. ISSN 00032409. Dostupné na: doi:10.1111/j.1365-2044.2007.05321.x.
35. Zhang, J., Critchley, L. A. H. Inferior Vena Cava Ultrasonography before General Anesthesia Can Predict Hypotension after Induction. Anesthesiology [online], 2016, 124, 3, p. 580–589. ISSN 1528-1175. Dostupné na: doi:10.1097/ALN.0000000000001002.
36. GROUP Poise Study. Effects of extended-release metoprolol succinate in patients undergoing non-cardiac surgery (POISE trial): a randomised controlled trial. The Lancet [online], 2008, 371, 9627, p. 1839–1847. ISSN 01406736. Dostupné na: doi:10.1016/S0140-6736(08)60601-7.
37. Masjedi, M., Zand, F., Kazemi, A. P., Hoseinipour, A. Prophylactic effect of ephedrine to reduce hemodynamic changes associated with anesthesia induction with propofol and remifentanil. J. Anaesth. Clin. Pharmacol. [online], 30, 2. Dostupné na: doi:10.4103/0970-9185.130024.
38. Imran, M., Khan, F. H., Khan, M. A. Attenuation of hypotension using phenylephrine during induction of anaesthesia with propofol. J. Pakistan Med. Assoc., 2007, 57, 11, p. 543–547. ISSN 00309982.
39. Nissen, P., Brassard, P., Jørgensen, T. B., Secher, N. H. Phenylephrine but not ephedrine reduces frontal lobe oxygenation following anesthesia-induced hypotension. Neurocritical care [online], 2010, 12, 1, p. 17–23. ISSN 1556-0961. Dostupné na: doi:10.1007/s12028-009-9313-x.
40. Turner, R. J., Gatt, S. P., Kam, P. C., Ramzan, I., Daley, M. Administration of a crystalloid fluid preload does not prevent the decrease in arterial blood pressure after induction of anaesthesia with propofol and fentanyl. Brit. J. Anaest., 1998, 80, p. 737–741. ISSN 0007-0912.
41. Darvall, J., Vijayakumar, R., Leslie, K. Prewarming neurosurgical patients to minimize hypotension on induction of anesthesia: a randomized trial. Canad. J. Anesth. /J. canadien d’anesthésie [online], 2016, 63, 5, s. 577–583. ISSN 0832-610X. Dostupné na: doi:10.1007/s12630-016-0601-6.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2016 Issue 5-
All articles in this issue
- Definice sepse 2016 (Sepsis-3)
- Echokardiografie u akutních koronárních syndromů
- Resuscitační poranění u mimonemocničních náhlých zástav oběhu
- Tělesná teplota dítěte v průběhu anestezie
- Hypotenze po úvodu do celkové anestezie: prevalence, význam, rizikové faktory a možnosti prevence
- Aprotinin v kardiochirurgii – přehodnocení rizik?
- Vybrané aspekty anestezie u operačních výkonů z neporodnické indikace v těhotenství
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hypotenze po úvodu do celkové anestezie: prevalence, význam, rizikové faktory a možnosti prevence
- Definice sepse 2016 (Sepsis-3)
- Vybrané aspekty anestezie u operačních výkonů z neporodnické indikace v těhotenství
- Tělesná teplota dítěte v průběhu anestezie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

