-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Komplexní přístup k pacientovi s arteriální hypertenzí a dyslipidemií
Comprehensive approach to a patient with arterial hypertension and dyslipidemia
Arterial hypertension together with dyslipidemia, diabetes and smoking are the most severe risk factors for cardiovascular (CV) disease. The Czech Republic is among the countries with a high risk of cardiovascular disease. To reduce cardiovascular mortality and morbidity in our patients, a comprehensive approach to treatment and, in most cases, aggressive control of all risk factors is needed. This article summarizes current diagnostic and therapeutic procedures for arterial hypertension and dyslipidaemia, as well as the concept of vascular age, which can help us to communicate CV risk with patients.
Keywords:
arterial hypertension – vascular age – dyslipidemia – vascular memory
Autoři: Zdeněk Ramík 1,2; Jan Václavík 1,2; Pavla Jadrníčková 1; Jana Obrová 3; Janula Stromská 1
Působiště autorů: Interní a kardiologická klinika, Fakultní nemocnice Ostrava 1; Lékařská fakulta Ostravské univerzity 2; I. interní klinika – kardiologická, Fakultní nemocnice Olomouc 3
Vyšlo v časopise: Vnitř Lék 2022; 68(6): 376-386
Kategorie: Přehledové články
doi: https://doi.org/10.36290/vnl.2022.078Souhrn
Arteriální hypertenze společně s dyslipidemií, diabetem mellitem a kouřením patří mezi nejzávažnější rizikové faktory vzniku aterosklerotických kardiovaskulárních onemocnění (AS KVO). Česká republika patří mezi země s vysokým rizikem AS KVO. Ke snížení kardiovaskulární mortality a morbidity našich pacientů je zapotřebí komplexní přístup k léčbě a ve většině případů agresivní kontrola všech rizikových faktorů. Tento článek shrnuje aktuální diagnostické a léčebné postupy arteriální hypertenze a dyslipidemie, a také koncept vaskulárního věku, který nám může pomoci při komunikaci kardiovaskulárního rizika s pacienty.
Klíčová slova:
dyslipidemie – arteriální hypertenze – prevence – vaskulární věk
Diagnostika arteriální hypertenze
Dle guidelines ESC z roku 2021 by měl být každý dospělý screenován k přítomnosti arteriální hypertenze. Diagnóza by měla být stanovena buď opakovaným měřením krevního tlaku (TK) v ordinaci za standardních podmínek, nebo s využitím monitorování TK mimo nemocnici – buď doma samotným pacientem (s následným výpočtem průměrů ideálně 6–7 dnů měření s vynecháním prvního dne), nebo 24hodinovým ambulantním monitorováním tlaku (ABMP) (Tab. 1).
Tab. 1. Definice arteriální hypertenze dle měření v ambulanci, domácího měření TK a ABMP („tlakový Holter“) upraveno dle ESC 2021 (1) 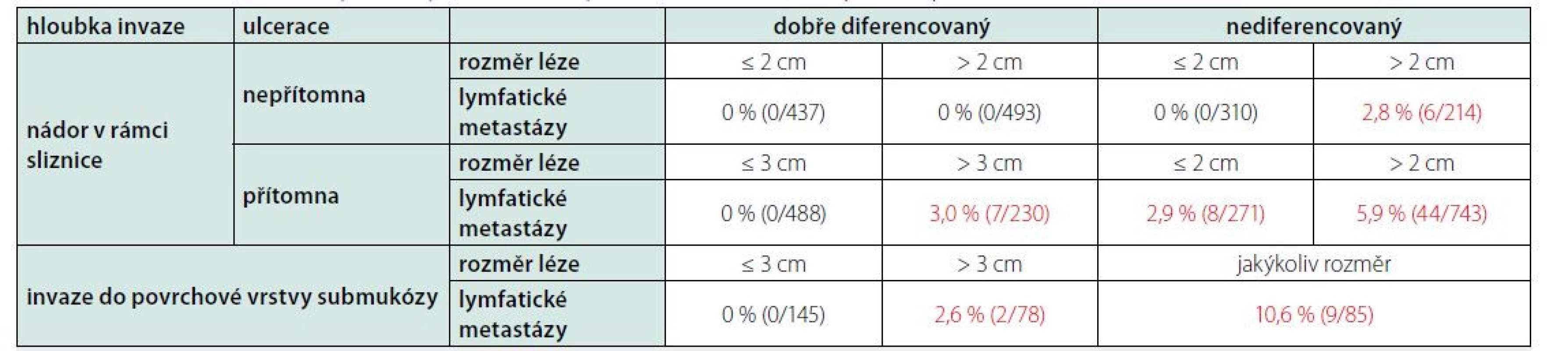
TK – krevní tlak, TKs – systolický krevní tlak, TKd – diastolický krevní tlak, ABMP – ambulantně měřený krevní tlak „tlakový Holter“.
* TK měřený při plánované kontrole ve zdravotnickém zařízení spíše než u neplánovaného vyšetření.Při měření TK je nutné dodržet základní opatření, která je, zejména pacientům, nutno pravidelně opakovat tak, aby vyšetření byla validní. Měření tlaku by mělo probíhat po alespoň 3–5minutovém zklidnění, vsedě, bez zkřížených nohou, bez mluvení, s rukou volně opřenou a manžetou adekvátní šířky umístěnou na úrovni srdce. 30 minut před měřením je nutné se vyvarovat fyzické námahy, kouření a pití kávy.
Po stanovení diagnózy hypertenze je vhodné provést základní laboratorní vyšetření, EKG a vyšetření ke zhodnocení přítomnosti orgánového poškození (echokardiografie, renální funkce včetně albuminurie, ev. fundoskopie). V případě, že se jedná o atypický časný nástup (< 40 let věku) či projevy endokrinního onemocnění, je vhodné vyloučení sekundární etiologie hypertenze.
Diagnostika dyslipidemie a výpočet aterosklerotického kardiovaskulárního rizika
Klíčovým faktorem ke vzniku a progresi aterogeneze je retence LDL a dalších na cholesterol bohatých lipoproteinů v cévní stěně. Metaanalýzy prokázaly, že redukce rizika AS KVO je úměrná proporcionální redukci hladiny LDL cholesterolu. Platí, že čím nižší je hladina LDL cholesterolu, tím menší je KV riziko.
Guidelines kladou velký důraz na stratifikaci a přesnější selekci pacientů do rizikových skupin tak, aby jim mohl být nabídnut preventivní přístup „šitý na míru“. Pacient by měl být zařazen do jedné z pěti základních skupin:
• Dosud zdravé osoby
• Osoby s prokázaným aterosklerotickým onemocněním (AS KVO)
• Osoby s diabetem mellitem (2. typu, ev. 1. typu ve věku nad 40 let)
• Osoby s chronickým onemocněním ledvin (CKD)
• Osoby se specifickými rizikovými faktory, zejména familiární hypercholesterolemií
Pacienty v některých podskupinách lze dále stratifikovat dle odpovídajících skórovacích systémů – kalkulátorů, pomocí kterých lze přesněji odhadnout jejich individuální riziko AS KVO. Například pro dosud zdravé osoby jsou aktualizovanou analogií tabulek nově tabulky SCORE2 a SCORE2-OP (pro osoby nad 70 let). Všechny nástroje jsou běžně dostupné on-line např. na stránce https://www.u‑prevent. com, ev. aplikaci ESC CVD Risk Calculator app. Kromě výpočtu následujícího rizika jsou nyní k dispozici kalkulátory, které nás informují o velikosti efektu intervence rizikových faktorů, což díky větší názornosti, můžeme využít k efektivnější komunikaci s pacientem.
Osoby s dokumentovaným AS KVO, diabetem mellitem, CKD a s dalšími specifickými rizikovými faktory (například familiární hypercholesterolemií) mají automaticky vysoké nebo velmi vysoké KV riziko a je potřeba u nich rovnou intervenovat na všech úrovních. Tabulky SCORE2 a SCORE2-OP se na tyto osoby nevztahují. K upřesnění jejich KV rizika byly vyvinuty jiné skórovací systémy (SMART, ADVANCE, DIAL).
KV riziko by mělo být stanoveno u všech mužů nad 40 let věku a žen nad 50 let věku a pravidelně revidováno každých 5 let.
Stanovení cílových hodnot terapie pro různé rizikové skupiny pacientů
Obecná doporučení prevence KV rizika by měli dodržovat všichni pacienti, včetně snahy o ukončení kouření. Platí, že všechny osoby všech skupin by měly mít cílovou hodnotu TK při měření ve zdravotnickém zařízení < 140/90 mm Hg, a LDL cholesterol < 2,6 mmol/l (viz Tab. 3). Případná eskalace terapie s přísnějšími cílovými hodnotami je v druhém kroku možná s přihlédnutím k pacientovu celkovému riziku AS KVO, komorbiditám a nově i jeho preferencím po seznámení se s možnými KV riziky.
Tab. 2. Limity vypočteného KV rizika dle tabulek SCORE2 nebo SCORE2-OP vztaženého na věk. Upraveno podle (3) 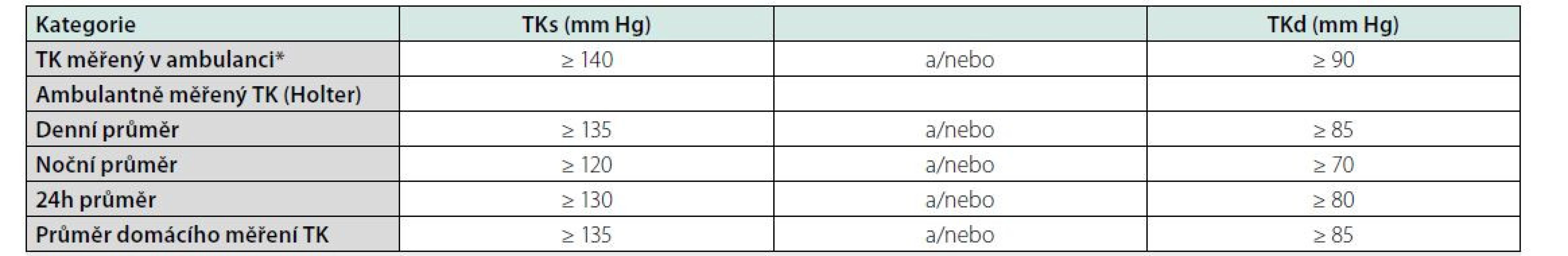
RF – rizikové faktory Tab. 3. Cílové hodnoty u dosud zdravých osob. Zjednodušeno dle (1) 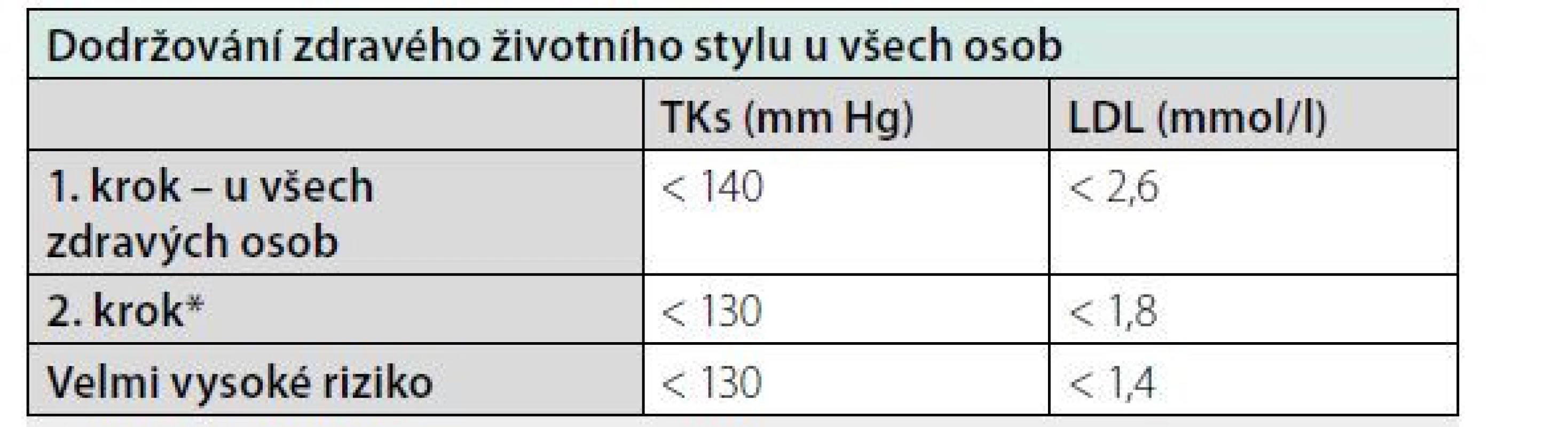
* Po rozmluvě s pacientem se zvážením jeho preferencí
TKs – systolický krevní tlak, LDL – low density lipoproteinDosud zdravé osoby
Považujeme za ně ty, které nelze zařadit do jiné skupiny, tedy doposud nemají manifestní AS KVO, diabetes mellitus, CKD či familiární hypercholesterolemii.
Pro tuto skupinu používáme pro odhad KV rizika tabulky SCORE2 a SCORE2-OP (Obr. 1). Oproti starým tabulkám SCORE nás informují i o riziku nefatálních KV epizod. Dalším rozdílem oproti starým tabulkám SCORE je větší rozsah věkového spektra, zahrnující pacienty až do 89 let. Navíc jsou stanoveny odlišné hodnoty KV rizika pro různé věkové kategorie, aby se tím omezilo nadhodnocování rizika u vyšších věkových kategorií (Tab. 2).
Obr. 1. Tabulka SCORE2 využívaná u doposud zdravých osob pro regiony s vysokým rizikem aterosklerotických kardiovaskulárních onemocnění (mezi které patří i Česká republika) 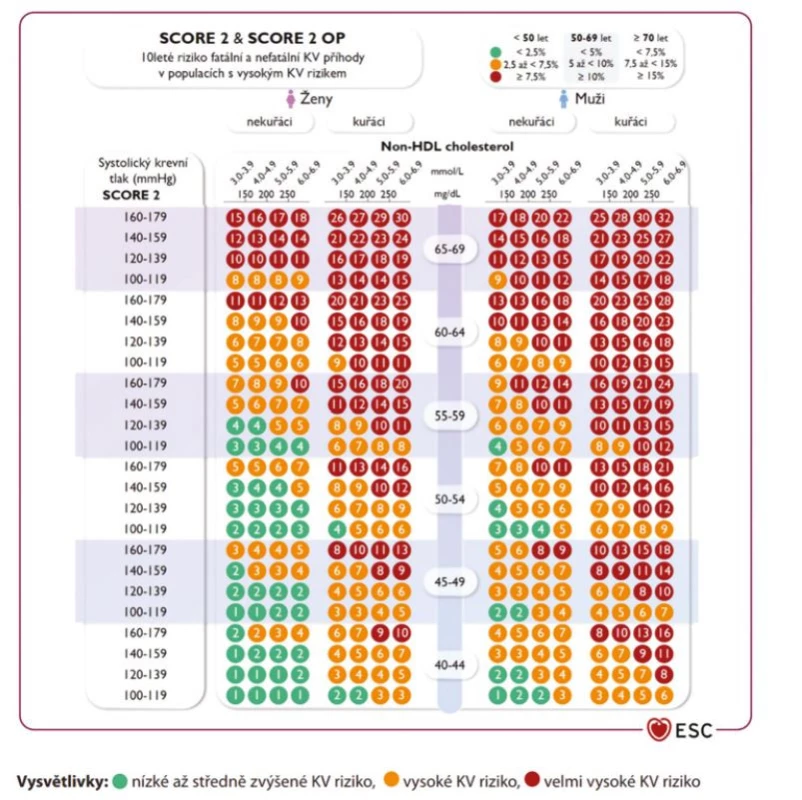
Pro výpočet KV rizika je kromě znalosti pohlaví, věku, kouření a výše systolického tlaku nezbytné i stanovení lipidogramu. Skórovací systémy SCORE2 a SCORE2-OP vycházejí z hodnot non‑HDL cholesterolu, což přesněji odráží celkové množství proaterogenních částic (LDL, IDL, VLDL a zbytků chylomikronů) než pouze samotný LDL cholesterol. Dostačuje znalost celkového a HDL cholesterolu (byť některé kalkulátory rizika, např. SCORE2, vyžadují i hodnotu LDL cholesterolu).
Dle doporučení ČKS je vhodné parametr non‑HDL cholesterolu rutinně zavést a používat ve všech ambulancích praktických lékařů i specialistů v ČR. Tento parametr lze jednoduše vypočítat ze změřených sérových hodnot: non‑HDL Cholesterol = celkový cholesterol – HDL cholesterol.
Osoby s prokázaným AS KVO
Řadí se zde osoby, které prodělaly akutní infarkt myokardu, akutní koronární syndrom, koronární revaskularizaci a jiné arteriální revaskularizační procedury, cévní mozkovou příhodu, tranzitorní ischemickou ataku, aortální aneurysma a ischemickou chorobu dolních končetin.
Do této skupiny jsou nově zařazováni také pacienti s průkazem aterosklerotického plátu při koronarografii, CT angiografii či ultrasonografickém vyšetření. Plát je definován jako fokální ztluštění o > 50 % přilehlé stěny cévy.
Kontroverzní téma v guidelines představuje aterosklerotický plát v oblasti karotid. Zatím je považován za modifikující rizikový faktor u pacientů ve středním riziku, nikoli jako jednoznačně manifestní AS KVO. Jeho postavení se však může změnit a jeho dopad do praxe je předmětem dalšího výzkumu (cílové hodnoty viz Tab. 4).
Tab. 4. Cílové hodnoty u pacientů s manifestním AS KVO. Zjednodušeno dle (1) 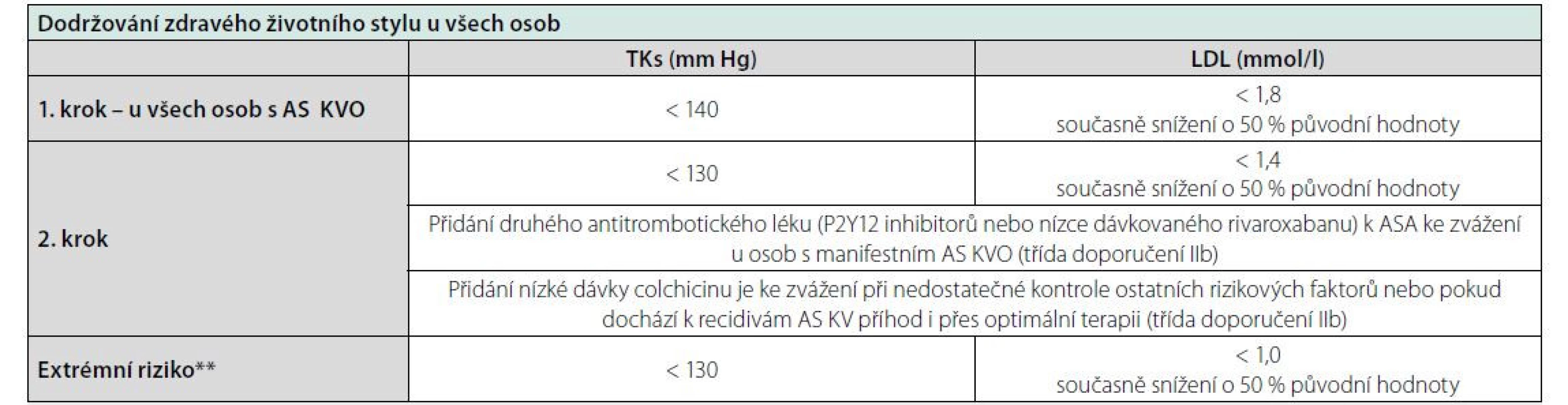
* Po rozmluvě s pacientem se zvážením jeho preferencí
** Recidiva AS KV příhody do 2 let od předchozí epizody
ASA – kyselina acetylsalicylová, nízká dávka rivaroxabanu – 2,5 mg 2× denně, nízké dávky colchicinu – 0,5 mg/denTato skupina již nemá definované podskupiny, je automaticky minimálně ve velmi vysokém riziku.
Osoby s diabetem mellitem (DM)
Téměř všichni tito pacienti mají vysoké nebo velmi vysoké riziko AS KVO. Střední riziko má menší počet pacientů – pouze ti s dobou trvání diabetu do 10 let, bez orgánového postižení či dalších KV rizikových faktorů (cílové hodnoty viz Tab. 5).
Tab. 5. Cílové hodnoty u osob s diabetem mellitem. Zjednodušeno dle (1) 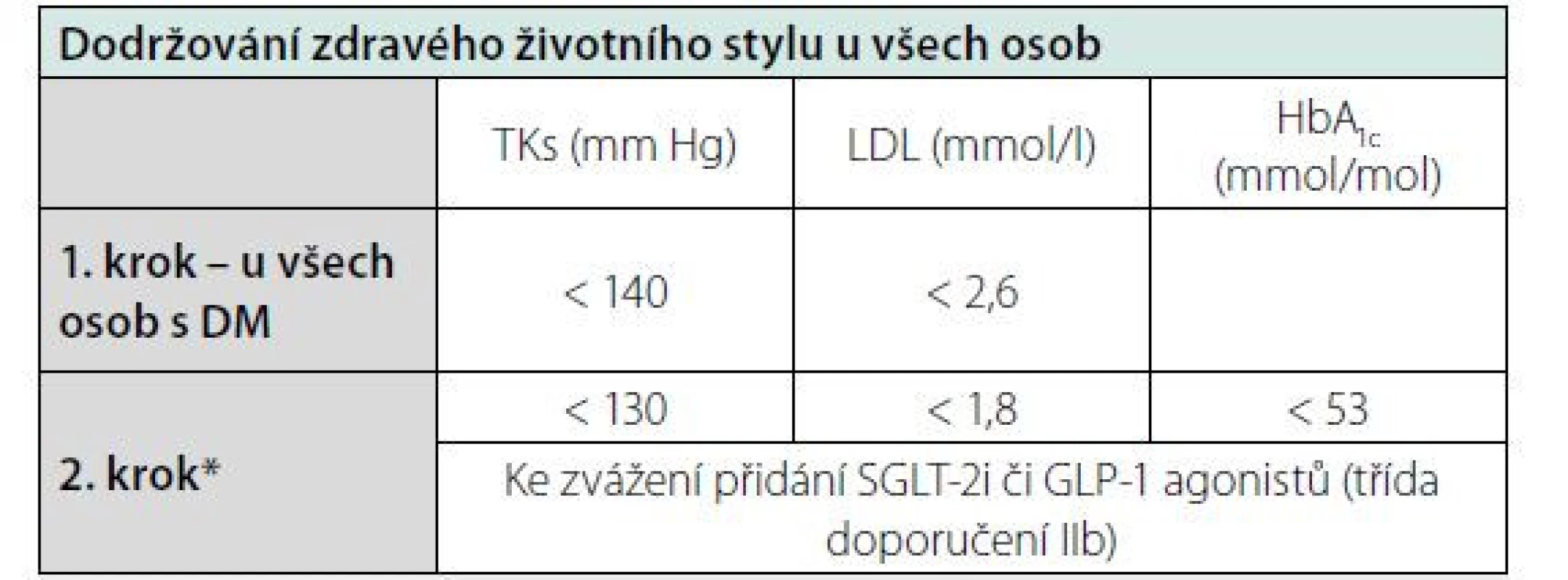
* Po rozmluvě s pacientem se zvážením jeho preferencí
SGLT-2i – inhibitory sodík-glukózového transpotéru (glifloziny), GLP-1 – agonisté glukagon-like peptidu 1, HbA1c – glykovaný hemoglobinOsoby s chronickým onemocněním ledvin (CKD)
Hlavní příčinou morbidity a mortality u pacientů s CKD jsou ASKVO. U pacientů s CKD není doporučováno snížení TKs pod 130 mm Hg (cílové hodnoty viz Tab. 6). Zahajovat hypolipidemickou terapii u těchto pacientů není doporučeno, v zavedené léčbě lze však pokračovat.
Tab. 6. Cílové hodnoty u osob s chronickým onemocněním ledvin. Zjednodušeno dle (1) 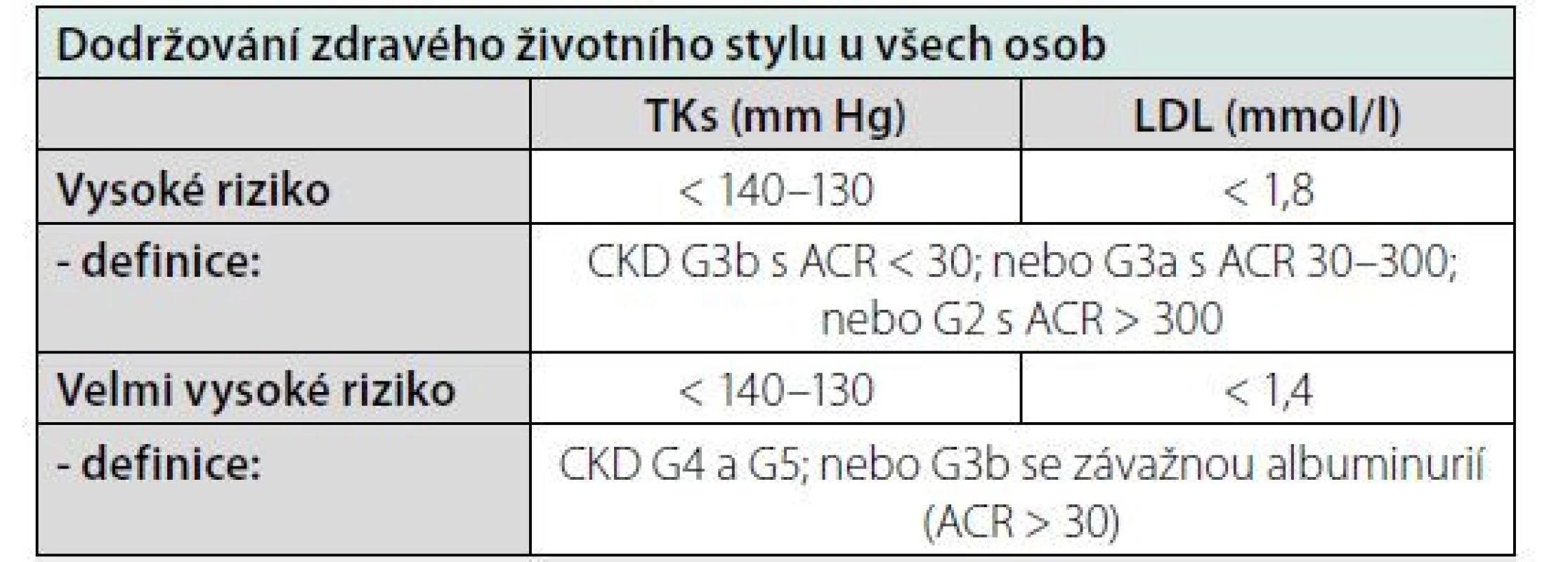
G1 – G5 klasifikace dle KDIGO 2012, ACR – albumin/kreatinin ratio v moči (mg/g) Vaskulární věk
Jako názorný parametr míry orgánového postižení lze při komunikaci s pacienty využít vaskulární věk. Je definován jako věk, který by měl člověk se stejným vypočteným aterosklerotickým kardiovaskulárním rizikem, ale jehož rizikové faktory by byly všechny v normálním rozmezí, tj. s rizikem pouze dle věku a pohlaví (9).
Při vystavení proaterogenním faktorům moderního životního stylu je zřejmé, že v populaci dochází k rychlejšímu stárnutí cév snížením poddajnosti, nárůstu jejich tuhosti, rozvoji kalcifikací, zvýšení arteriálního a pulzního tlaku a aktivaci sympatiku. Dochází k převládnutí vazokonstrikčních a zánětlivých mechanismů nad vazodilatačními. Významnou roli v patofyziologii hraje systém renin‑angiotensin‑aldosteron.
Jak lze vaskulární věk hodnotit v klinické praxi?
Vaskulární věk můžeme v klinické praxi nejjednodušeji odhadnout pomocí tabulek (Obr. 2 a 3). Dále je možné jej stanovit např. na základě měření rychlosti pulzní vlny (PWV – pulse wave velocity) nebo pomocí indexu kotník‑paže (ABI – ankle‑brachial index), tato vyšetření však nebývají rutinně prováděna.
Obr. 2. Vaskulární věk u mužů a žen podle absolutního rizika fatálního kardiovaskulárního onemocnění v projektu SCORE pro vysoce rizikové země. Upraveno dle (12) 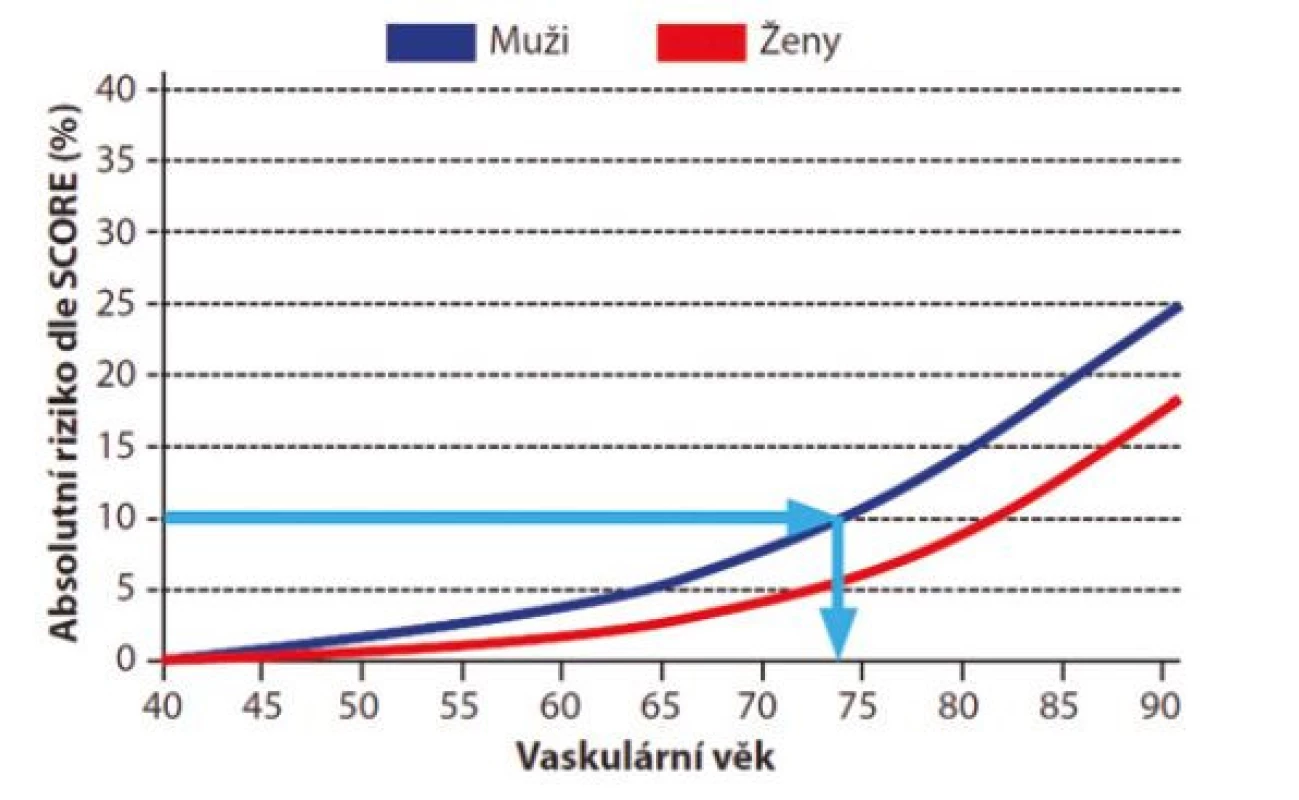
Obr. 3. Tabulka cévního věku. Každý obdélník obsahuje číslo odpovídající vaskulárnímu věku a barvu odpovídající celkovému absolutnímu riziku fatálního kardiovaskulárního onemocnění podle projektu SCORE pro vysoce rizikové země. TKs = systolický krevní tlak. Upraveno dle (9) 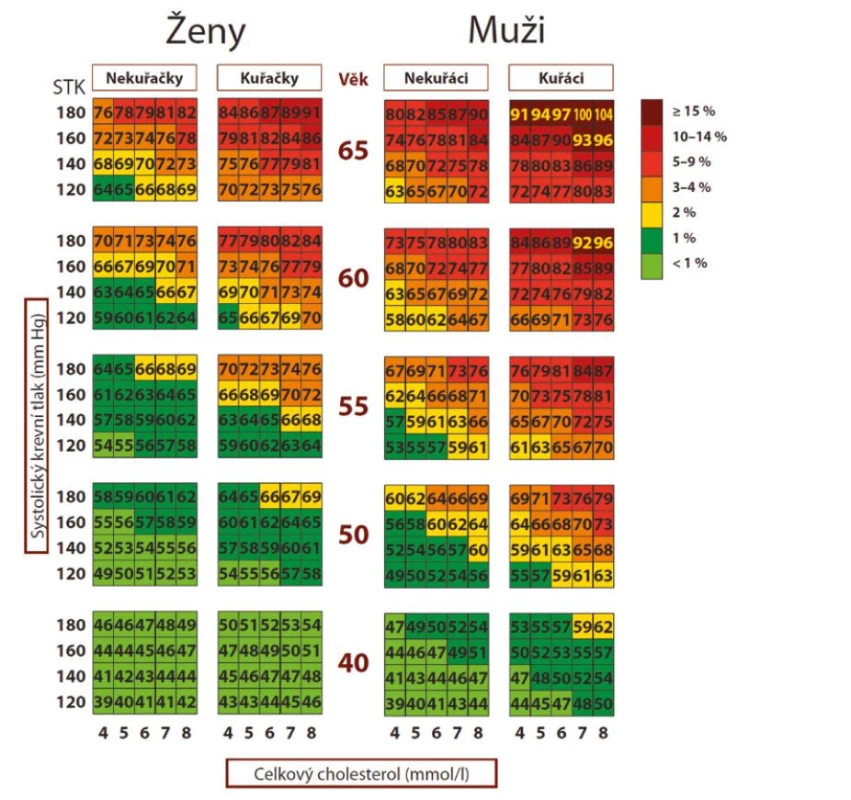
Pozn.: Uvedená tabulka cévního věku je vytvořena dle původní tabulky SCORE, aktualizovaná verze pro SCORE2 a SCORE2-OP není doposud k dispozici. Koncept vaskulárního věku je poměrně jednoduchý a pro pacienty srozumitelný. Je výhodné jej proto používat k edukaci pacientů s cílem zlepšit jejich adherenci k léčbě, zejména u těch s doposud asymptomatickým aterosklerotickým postižením, u kterých je adherence k léčbě obvykle nízká.
Pokud např. 50letému pacientovi, který kouří, má TKs 160 mm Hg a celkový cholesterol 7,0 mmol/l sdělíme, že jeho vaskulární věk je 74 let a má tedy stejnou pravděpodobnost zemřít na KV příhodu jako zdravý 74letý člověk, je to pro něj zpravidla více alarmující než sdělení, že jeho riziko úmrtí na AS KVO během následujících deset let je 10 %.
Edukace o vaskulárním věku vedla v randomizované studii španělských autorů ke snížení rizika KV příhody oproti pacientům, kteří byli edukováni standardně (18).
Z medikamentózní stránky vaskulární věk prokazatelně pozitivně ovlivňuje zejména hypolipidemická léčba, antihypertenziva, a to zejména inhibitory systému renin‑angiotenzin‑aldosteron, což koreluje s patofyziologickým mechanismem uvedeným výše.
Vaskulární paměť
Pojem vaskulární paměť je asociován s přetrvávajícím pozitivním efektem určité medikace i po vysazení léčby, a to i v řádu několika let. Jako příklad lze uvést studii ASCOT (13) zahrnující skupinu pacientů, kteří dostávali amlodipin (s přidáním perindoprilu dle potřeby). Oproti pacientům v atenololové větvi měli výrazně nižší počet úmrtí na cévní mozkovou příhodu i 16 let po ukončení studie a ukončení studijní medikace (Obr. 4).
Obr. 4. Kumulativní incidence cévní mozkové příhody u pacientů ve studii ASCOT-BPLA s léčbou založenou na amlodipinu v porovnání atenololovou větví během 16letého sledování kohorty ASCOT-Legacy. Upraveno dle (12) 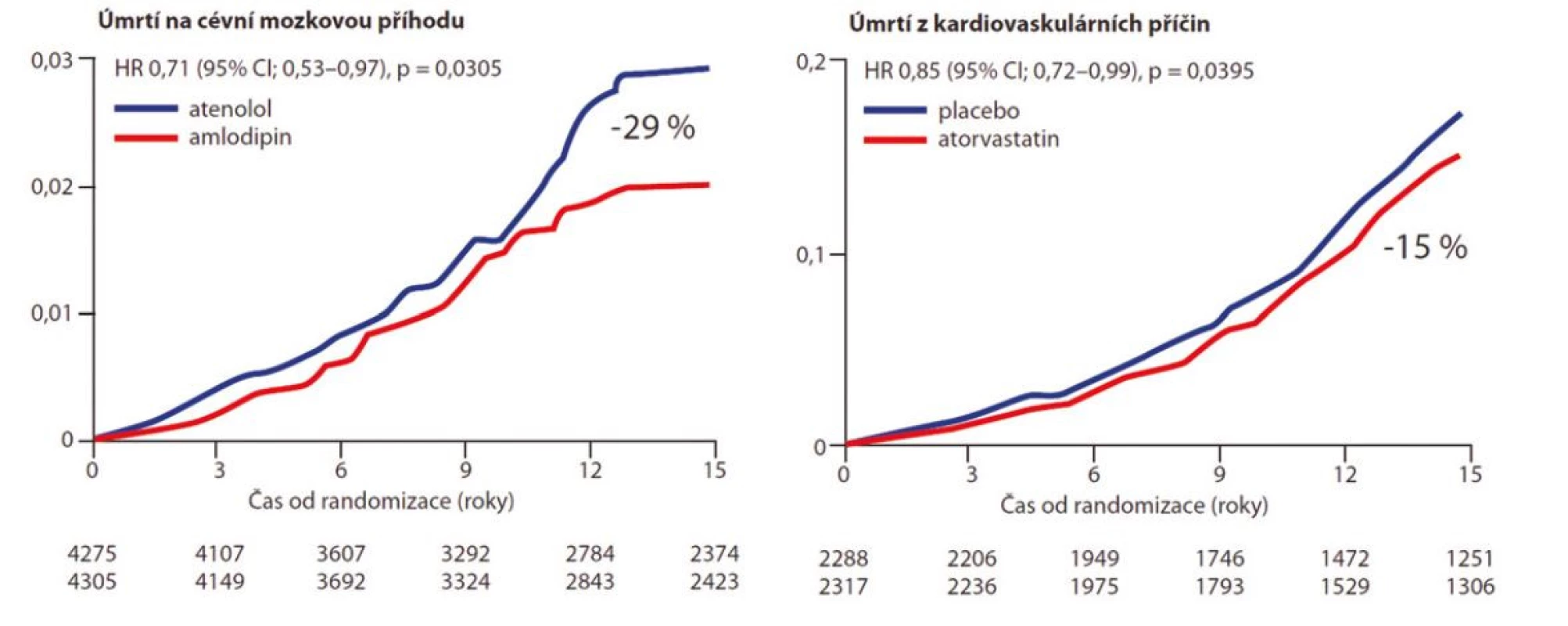
Obr. 5. Účinky preventivních opatření v ovlivnění celkového KV rizika. Upraveno dle (14) 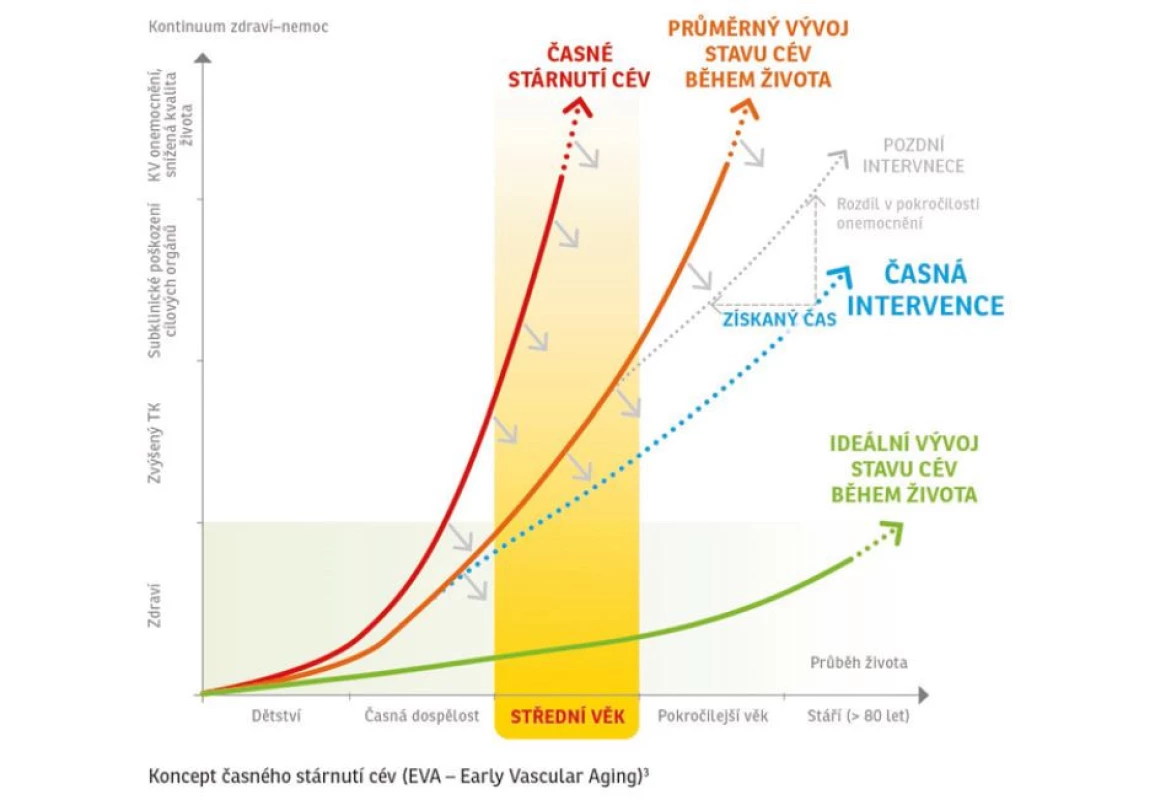
Podobný efekt byl popsán i v jiných studiích s dalšími antihypertenzivy, antidiabetiky a hypolipidemiky. Některé zdroje uvádějí přetrvávající efekt až po dobu 20 let. Z uvedeného i ze současných klinických dat vyplývá, že čím dříve intervenci zahájíme, tím bude účinnější.
Nefarmakologická opatření ke snížení KV rizika
Základem zůstávají režimová opatření, dieta, a pokud toto není dostatečné, je v případě vysokého rizika nutné zahájit aktivní farmakologickou intervenci. U pacientů v nízkém a středním riziku AS KVO lze farmakologickou intervenci individuálně zvážit po domluvě s pacientem vzhledem k jeho preferencím.
U všech osob je doporučena zdravá dieta, zejména středomořská, s dostatečným každodenním přísunem ovoce (> 200 g), zeleniny (rovněž > 200 g), luštěnin a ořechů.
Vhodné je omezení přísunu soli < 5 g/den. Součástí by měla být 1× týdně konzumace tučných ryb. Doporučuje se restrikce alkoholu, a to maximálně na 100 g/týden (1 drink obsahuje přibližně 10–15 g). Ve stravě by se mělo snížit množství nasycených mastných kyselin a měla by obsahovat dostatek vlákniny, kolem 30–45 g/den. Je vhodné omezit pití ochucených slazených nápojů. Pacientům doporučujeme ukončit kouření, odvykání můžeme podpořit např. nikotinovou substituční terapií či vareniklinem.
Během dne bychom se měli snažit o redukci sedavé činnosti a udržovat alespoň mírnou pohybovou aktivitu. Usilujeme o aktivitu střední intenzity v celkovém trvání minimálně 150–300 minut týdně nebo 75–150 minut týdně intenzivní aerobní aktivity nebo jejich vyrovnané kombinace. Mezi mírné a středně intenzivní aktivity, které budou pacienti využívat nejčastěji, lze zařadit např. chůzi, jízdu na kole, vysávání, zahradničení, golf, tanec či cvičení ve vodě. Lidé s obezitou a nadváhou by se měli snažit o snížení hmotnosti. U obézních jedinců s vysokým KV rizikem s nemožností redukovat hmotnost by měla být zvážena bariatrická operace.
Farmakoterapie dyslipidemie
Terapie by měla být zahájena statiny v adekvátní dávce. Efekt hypolipidemické terapie by měl být evaluován za 4–6 týdnů po nasazení medikace. Léky první volby k terapii dyslipidemie jsou statiny, které snižují LDL cholesterol o 30–50 % v závislosti na užívané dávce. Pokud není na monoterapii statinem dosaženo adekvátního snížení LDL, je vhodná kombinace s ezetimibem. Tato kombinace vede ke snížení hladiny LDL cholesterolu až o 60.
Pokud u pacientů v sekundární prevenci nevede tato kombinační léčba k dosažení cílových hodnot LDL, je možnost nemocné referovat do center k preskripci PCSK9 inhibitorů. Aktuální úhradová omezení umožňují jejich nasazení u pacientů v sekundární prevenci AS KVO užívajících maximální tolerovanou dávku statinu v kombinaci s ezetimibem, s přetrvávající hodnotou LDL > 2,5 mmol/l. Terapie PCSK-9 inhibitory vede ke snížení LDL o 60–85 % v kombinaci se statiny či ezetimibem. Cílové hodnoty dle AS KVO shrnuje tabulka 7.
Tab. 7. Cílové hodnoty LDL cholesterolu dle rizikovosti pacienta. Upraveno dle (2) 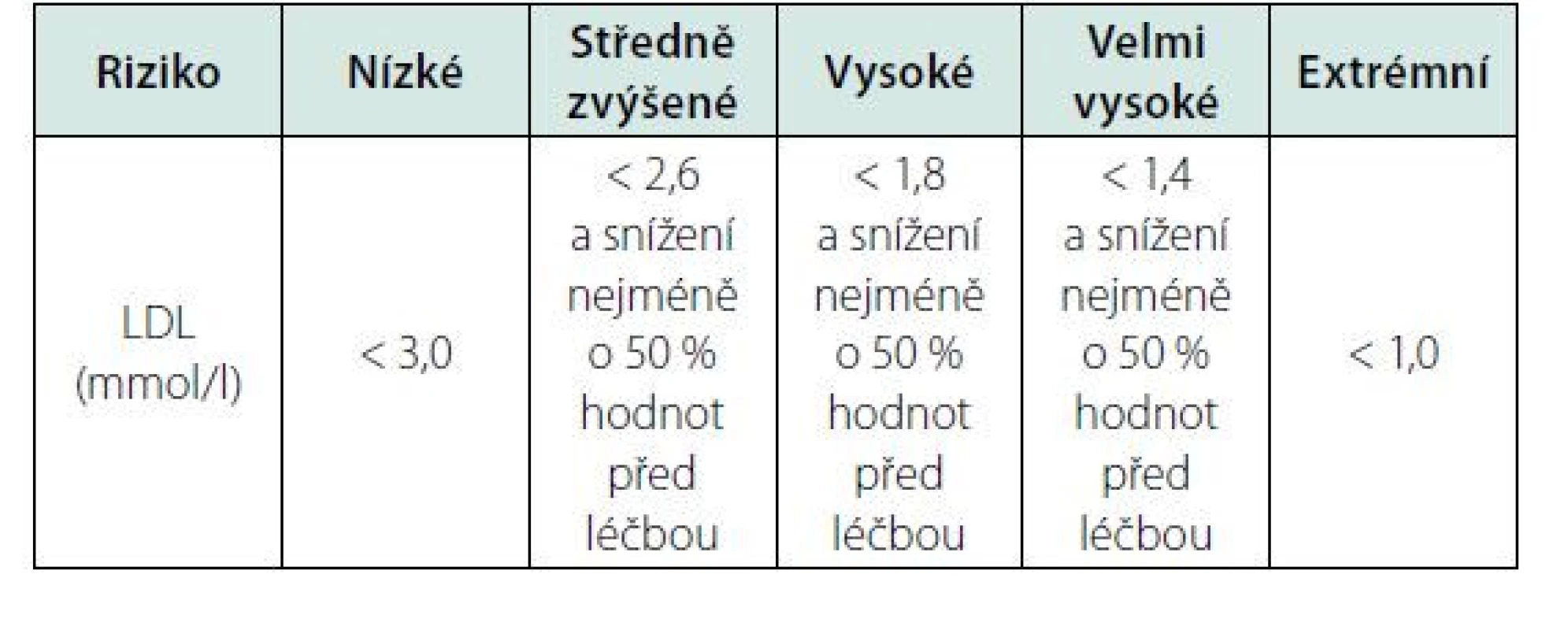
Terapie ke snížení triacylglycerolemie se doporučuje jen u vysoce rizikových pacientů s hodnotou triglyceridů (TAG) > 2,3 mmol/l, pokud nelze dosáhnout snížení zdravým životním stylem. Ke snížení TAG lze využít fibráty a ethyl‑icosapent (ethylester omega-3 mastných kyselin). PCSK-9 inhibitory mají rovněž příznivý vliv na hodnoty triglyceridů.
Farmakoterapie hypertenze
U většiny pacientů je doporučováno zahájení léčby fixní dvojkombinací, neboť monoterapie nebývá dostatečná k dosažení cílových hodnot krevního tlaku. Užití fixních kombinací v jedné tabletě je preferováno, neboť je prokázána vyšší adherence, a tedy i odpověď léčby, a byla rovněž prokázána nižší incidence KV příhod (19, 20). V současné době je na trhu mnoho preparátů nabízejících fixní kombinaci více tříd antihypertenziv a hypolipidemik. Je k dispozici i kombinovaný preparát obou lékových skupin (perindopril + amlodipin + atorvastatin) (21). Monoterapii lze iniciálně zvážit u nízce rizikových hypertoniků v pásmu I. stupně a u křehkých pacientů starších 80 let.
Do skupiny první volby patří ACEi či sartany, v kombinaci s blokátory kalciových kanálů či diuretiky. Při přítomné ischemické chorobě srdeční lze v prvním kroku místo kalciových blokátorů nasadit beta‑blokátory, při pokročilejší renální insuficienci lze v prvním kroku do dvojkombinace přidat kličková diuretika.
V případě, že není dosaženo na dvojkombinaci adekvátní kontroly krevního tlaku, je vhodná fixní trojkombinace – kombinace tří základních skupin. Pokud ani na ní není dosaženo adekvátní kontroly hypertenze, ke zvážení je přidání antagonistů mineralokortikoidních receptorů (MRA) či betablokátorů. Poté je hypertenze klasifikována jako rezistentní (pokud byla vyloučena non‑compliance k léčbě) a je vhodné vyloučení sekundární etiologie hypertenze. Titraci antihypertenzní terapie shrnuje tabulka 6.
Cílové hodnoty krevního tlaku shrnuje tabulka 8. Výjimku tvoří skupina pacientů s CKD, u kterých nebylo agresivní snižování krevního tlaku pod 130/80 mm Hg spojeno s výraznějším benefitem a ideální hodnoty krevního tlaku k prevenci progrese CKD se pohybují v rozmezí TKs od 130–140 mm Hg (4).
Tab. 8. Cílové hodnoty krevního TK v druhém kroku (v prvním je cílem snížit TK < 140/90 mm Hg u všech pacientů). Upraveno podle (1) 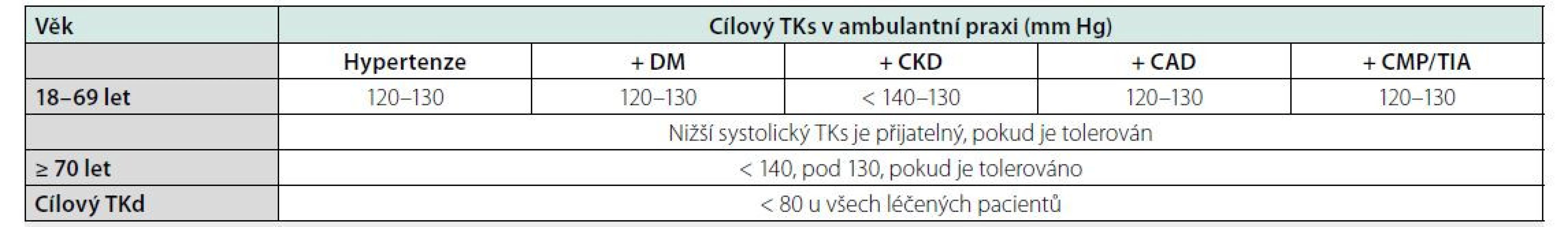
TKs – systolický krevní tlak, TKd – diastolický krevní tlak, DM – diabetes mellitus, CKD – chronické onemocnění ledvin, CAD – nemoc koronárních tepen, CMP – cévní mozková příhoda, TIA – tranzitorní ischemická ataka Obr. 6. Zahájení a eskalace antihypertenzní terapie. Upraveno dle (1) 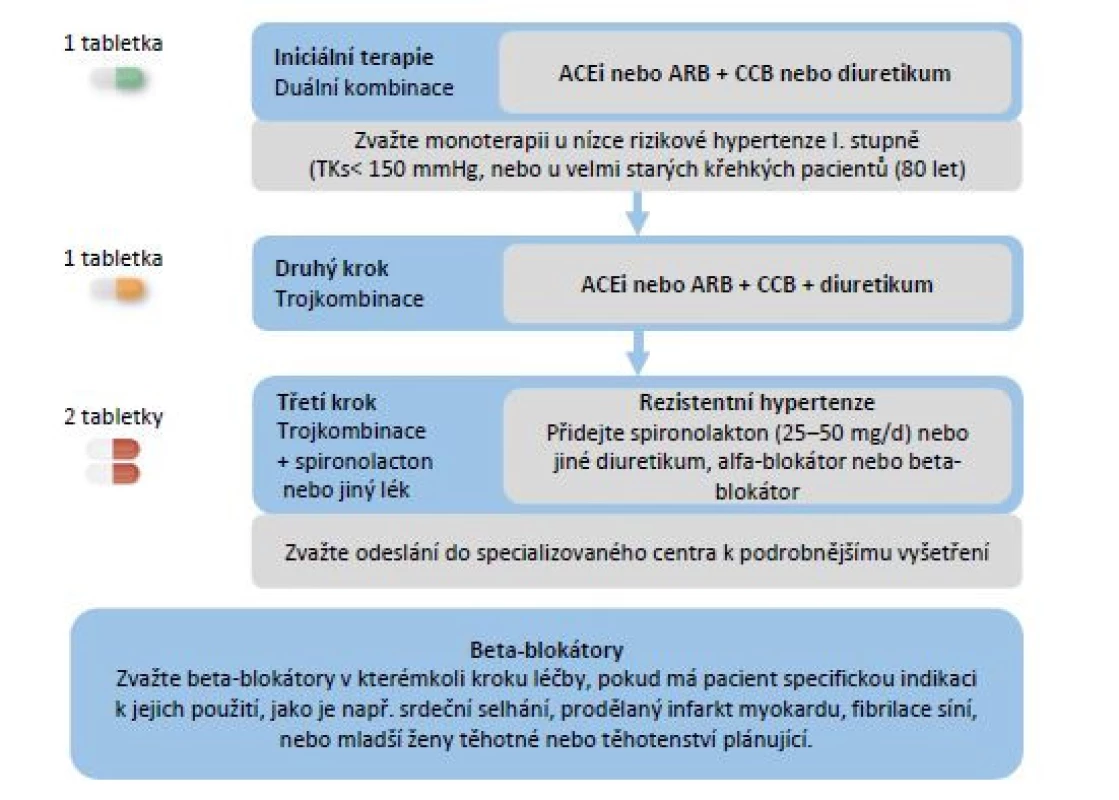
ACEi – inhibitory angiotenzin-konvertujícího enzymu
ARB – antagonisté IT1 receptorů pro angiotenzin II (sartany)
CCB – kalciové blokátory
TKs– systolický tlakAdekvátní kontroly krevního tlaku by mělo být po nasazení antihypertenzní terapie dosaženo do 3 měsíců. Pacient s hypertenzí by měl pravidelně docházet na kontroly alespoň 1× ročně.
Závěr
Článek shrnuje komplexní přístup k pacientům s hypertenzí a dyslipidemií dle posledních guidelines. Klíčový je individuální přístup ke každému pacientovi, stanovení jeho celkového KV rizika dle dostupných nástrojů a po konzultaci s ním vybrání ideálního terapeutického postupu. Využitím fixních kombinací můžeme dosáhnout lepší adherence k léčbě a lepšího managementu dvou zásadních kardiovaskulárních rizikových faktorů. Díky výše popsanému fenoménu vaskulární paměti a přetrvávání pozitivního vlivu intervence i několik let po ukončení léčby je k příznivému ovlivnění budoucích KV příhod žádoucí včasný screening v ordinacích a časné zahájení intervence.
Poděkování patří firmě Servier za podporu a poskytnuté materiály při zpracování článku.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Zdeněk Ramík
Interní a kardiologická klinika FN Ostrava a LF Ostravské univerzity
Tř. 17. listopadu 1790, 708 52 Ostrava
Cit. zkr: Vnitř Lék. 2022;68(6):376-386
Článek přijat redakcí: 14. 7. 2022
Článek přijat po recenzích: 15. 8. 2022
Zdroje
1. Visseren JLF, Mach F, Smulders MY et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. European Heart Journal. Volum. 2021;42(34):3227-3337.
2. Mach F, Baigent C, Catapano AL et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J. 2020;41(1):111 - 188. doi:10.1093/eurheartj/ehz455
3. Táborský M., Vrablík M. Prevence kardiovaskulárních onemocnění. Doporučený diagnostický a terapeutický postup pro všeobecné praktické lékaře 2022.
4. Williams B, Mancia G, Spiering W et. Al. Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology (ESC) and the European Society of Hypertension (ESH), European Heart Journal. 2018;39(33):3021-3104.
5. Vráblík M, Piťha J, Blaha V et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019. Hypertenze a KV prevence 2019;2 : 68-77.
6. Václavík J. Obtížně léčitelná hypertenze. Druhé vydání. Praha: Mladá fronta, 2017. 134 s. ISBN 978-80204-4421-9.
7. Ramík Z., Václavík J. Valsartan: možnosti preskripce v ordinaci praktického lékaře. Acta medicinae 2021;15 : 56-58.
8. Hatala R, Pella D, Hatalová K et al. Optimization of Blood Pressure Treatment with Fixed‑Combination Perindopril/Amlodipine in Patients with Arterial Hypertension. Clin Drug Investig 2012;32(9):603-612.
9. Wald S et al. Combination therapy versus monotherapy in reducing blood pressure: meta‑analysis on 11,000 participants from 42 trials. Ann. Int. Med. 2009.
10. Parati G et al. Adherence to Single‑Pill Versus Free‑Equivalent Combination Therapy in Hypertension. Hypertension2021;77 : 692–705.
11. Cuende JI et al. European Heart Journal (2010) 31, 2351–2358. doi:10.1093/eurheartj/ ehq205
12. Gupta A, Mackay J, Whitehouse A et al. Long‑term mortality after blood pressure‑lowering and lipid‑lowering treatment in patients with hypertension in the Anglo‑Scandinavian Cardiac Outcomes Trial (ASCOT) Legacy study: 16-year follow‑up results of a randomised factorial trial. Lancet. 2018;392(10153):1127-1137. doi:10.1016/S0140 - 6736(18)31776-8.
13. Olsen MH, Angell SY, Asma S et al. A call to action and a lifecourse strategy to address the global burden of raised blood pressure on current and future generations: the Lancet Commission on hypertension. Lancet 2016;388 : 2665-2712.
14. Neves MF, Cunha AR, Cunha MR, Gismondi RA, Oigman W. The Role of Renin–Angiotensin – Aldosterone System and Its New Components in Arterial Stiffness and Vascular Aging. High Blood Press Cardiovasc Prev. 2018;25(2):137-145. doi:10.1007/s40292 - 018-0252-5.
15. Bosch J, Lonn E, Pogue J, Arnold JMO, Dagenais GR, Yusuf S. Long‑term effects of Ramipril on cardiovascular events and on diabetes: Results of the HOPE study extension. Circulation. 2005;112(9):1339-1346.
16. Kostis WJ, Thijs L, Richart T et al. Persistence of Mortality Reduction After the End of Randomized Therapy in Clinical Trials of Blood Pressure‑Lowering Medication. Hypertension. 2010;56 : 1060-1068.
17. Cífková R. Co přinášejí nové tabulky SCORE. [Rozhovor] Oficiální kongresové zpravodajství České kardiologické společnosti. Dostupné z WWW: https://cks22.ckstv.cz/
18. Lopez‑Gonzalez AA, Aguilo A, Frontera M, et al. Effectiveness of the Heart Age tool for improving modifiable cardiovascular risk factors in a Southern European population: a randomized trial. Eur J Prev Cardiol. 2015 Mar;22(3):389-96.
19. Parati G et al. Adherence to Single-Pill Versus Free-Equivalent Combination Therapy in Hypertension. Hypertension 2021;77 : 692–705
20. Wald S et al. Combination therapy versus monotherapy in reducing blood pressure: meta-analysis on 11,000 participants from 42 trials. Ann. Int. Med. 2009 21. SPC – souhrn údajů o přípravku Lipertance, datum revize textu 22.7.2022, www.sukl.cz.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Časný karcinom žaludku
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2022 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Hlavní téma – Digestivní endoskopie
- Endoskopická léčba časného kolorektálního karcinomu
- Současné trendy v diagnostice karcinomu pankreatu
- Časný karcinom žaludku
- Komplexní přístup k pacientovi s arteriální hypertenzí a dyslipidemií
- Aká srdcová frekvencia je riziková v rôznych štádiách kardiovaskulárneho kontinua?
- SGLT-2 inhibice užitečným nástrojem v léčbě srdečního selhání se sníženou i zachovalou ejekční frakcí
- Chronická plicní onemocnění a spánek
- Spontánní koronární disekce, kazuistiky dvou případů u mužů
- Jaký je cílový krevní tlak pro pacienty po transplantaci ledviny?
- Opustil nás MUDr. Tomáš Klíma
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Časný karcinom žaludku
- Endoskopická léčba časného kolorektálního karcinomu
- Komplexní přístup k pacientovi s arteriální hypertenzí a dyslipidemií
- Současné trendy v diagnostice karcinomu pankreatu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



