-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Idiopatický střevní zánět a 1. typ autoimunitní formy pankreatitidy: kazuistika
Idiopathic inflammatory bowel disease and the first type of autoimmune form of pancreatitis: case report
The autoimmune form of pancreatitis (AIP) is divided into the following two subtypes. The 1st subtype is characterized by the high presence of immunoglobulin G4 in the blood serum and tissue of some organs which are in the close connection to the so called IgG4 associated disorders. The typical diagnostic signs of AIP are the histomorphological changes. This type of AIP is more frequent than the 2nd type with which has however some common histomorphological signs and mainly the positive response to the administered steroids used in the initial treatment. Whilst the 1st type of AIP is typically connected to the disorders of various organs such are the biliary tract, salivary and lacrimal glands, retroperitoneal fibrosis, reins, prostate gland and the next ones, the 2nd type of AIP is significantly connected to the inflammatory bowel disease only. Inflammatory bowel diseases are rarely present in the 1st type of AIP on the contrary. In our case report we mention the first published observations performed in the Czech Republic when the 1st type of AIP is succeeded by the inflammatory bowel disease – Crohn´s disease.
Keywords:
autoimmune pancreatitis – immunoglobulin G4 – immunoglobulin G4 associated disorders – inflammatory bowel disease
Autoři: Tomáš Kupka 1; Ivo Novotný 2; Lumír Kunovský 3,4; Magdalena Uvírová 5; Martin Blaho 1; Jana Dvořáčková 6; Petr Dítě 1
Působiště autorů: Interní klinika LF OU a FN Ostrava 1; Oddělení gastroenterologie Masarykova onkologického stavu, Brno 2; Interní gastroenterologická klinika LF MU a FN Brno, pracoviště Bohunice 3; Chirurgická klinika LF MU a FN Brno, pracoviště Bohunice 4; CGB laboratoř a. s., Ostrava 5; Ústav patologie LF OU a FN Ostrava 6
Vyšlo v časopise: Vnitř Lék 2019; 65(7-8): 520-523
Kategorie: Kazuistiky
Souhrn
Autoimunitní forma pankreatitidy (AIP) je dělena na 2 subtypy. 1. subtyp je charakterizován vysokou přítomností imunoglobulinu G4 v krevním séru a v tkáni některých orgánů, které mají těsný vztah k tzv. IgG4 asociovaným postižením. Typickým diagnostickým znakem AIP jsou i změny histomorfologické. Tento typ AIP je mnohem častější než 2. typ, se kterým má však společné některé znaky histomorfologické, a především pozitivní odpověď na podání steroidů jako iniciální léčby. Zatímco 1. typ AIP je typicky spojen s postižením různých orgánů jako je biliární trakt, slinné a slzné žlázy, retroperitoneální fibróza, ledviny, prostata a další, u 2. typu AIP je významné spojení AIP pouze s idiopatickým střevním zánětem. Idiopatické střevní záněty jsou naopak jen vzácně u 1. typu AIP. V naší kazuistice uvádíme první zveřejněné pozorování v České republice, kdy AIP 1. typu je provázena idiopatickým střevním zánětem – Crohnovou nemocí.
Klíčová slova:
autoimunitní forma pankreatitidy – idiopatický střevní zánět – imunoglobulin G4 – imunoglobulin G4 asociovaná onemocnění
Úvod
Přestože vztah mezi idiopatickými střevními záněty (inflammatory bowel disease – IBD) a chronickou pankreatitidou je znám již od roku 1956 [1], spojení formy autoimunitní pankreatitidy (AIP) s IBD je stále spíše vzácné. Prvá zmínka v literatuře o steroidně dependentní formě pankreatitidy, byla popsána v roce 1995 Yoshidou, který tuto formu označil jako formu AIP [2]. Významným přínosem v diagnostice AIP u těchto nemocných bylo v roce 2001 potvrzení pozitivity sérového imunoglobulinu G4. Nemoc byla zařazena do skupiny onemocnění, označených jako IgG4 asociované nemoci (IgG4 Related Diseases) [3].
Dle klinických a histologických změn je v současné době na základě mezinárodního diagnostického konsenzu dělena AIP do 2 skupin [4]: 1. subtyp AIP, který je častější než 2. subtyp, je označen jako lymfoplazmatická sklerotizující pankreatitida (LPSP) a 2. subtyp AIP je označen jako idiopatická pankreatitida centrálních vývodů (idiopatická dukto-centrální pankreatitida – IDCP). Subtyp 1. je charakterizován preferenčním výskytem u mužů ve věku kolem 50 let, charakteristickým rysem je pozitivita imunoglobulinu G4 krevního séra, resp. IgG4 pozitivita plazmatických buněk přímo v parenchymu postiženého pankreatu. Tento typ je zvláště často spojen se současným nálezem dalších mimopankreatických IgG4 pozitivních lézí, častá je IgG4 pozitivní sklerozující cholangitida, postižení slzných a slinných žláz (Mikuliczův syndrom), retroperitoneální fibróza, vzácnější jsou IgG4 pozitivní nefropatie, pneumonitida, prostatitida, nebo mastitida [5–7]. V diferenciální diagnostice je mezi subtypem 1. a subtypem 2. zásadním histologickým rozdílem nepřítomnost tzv. granulocytárních epiteliálních lézí a neutrofilního periacinárního infiltrátu u 1. subtypu AIP. Hladina IgG4 u 2. subtypu je až na výjimky normální [8,9]. Jak bylo uvedeno, 1. subtyp AIP je na rozdíl od 2. subtypu spojen s častým nálezem postižení dalších orgánů, které mají pozitivní nález IgG4 v krevním séru. Jednoznačný avšak vzácný je vztah mezi IBD a IgG4 pozitivní autoimunitní pankreatitidou. Jedna z prvých studií, publikovaná již v roce 1999 Barthetem et al nalezla mezi nemocnými s IBD pouze 6 osob s AIP [10]. Podobně i další studie popisují AIP u osob s IBD jen v menším množství případů [11].
Multicentrická mezinárodní studie [12] analyzující retrospektivně soubor 91 osob s IBD a současným nálezem AIP zjistila, že 58 nemocných mělo diagnostikovánu ulcerózní kolitidu (ulcerative colitis – UC) a 33 nemocných Crohnovu chorobu (Crohn‘s disease – CD). Dále studie prokázala, jak se předpokládalo, že 89 pacientů mělo AIP typu 2 a pouze 2 pacienti měli AIP typu 1. Nepochybně zajímavým nálezem bylo vyšší zastoupení osob s kolektomií a AIP.
V našem sdělení uvádíme kazuistiku nemocného se současným nálezem CD a AIP 1. subtypu.
Popis případu
46letý muž, pracující jako technik ve strojírenském závodě, byl roku 2012 hospitalizován v jiném zdravotním zařízení s podezřením na akutní apendicitidu. Peroperačně bylo vysloveno podezření na m. Crohn v ileocekální oblasti. Byla provedena ileocekální resekce a histologicky potvrzena diagnóza m. Crohn. Resekční výkon proběhl bez komplikací. Pacient byl dále sledován ve spádové gastroenterologické ambulanci, iniciálně byl léčen steroidy, poté mesalazinem a tato terapie pokračuje doposud. V anamnéze nemocného je údaj o četnějších zánětech horních cest dýchacích a alergie na podání penicilinové řady antibiotik. Pacient je kuřák, kouří do 10 cigaret denně, alkohol pije jen příležitostně, a to pouze víno, destiláty nepije vůbec. V posledním roce je jeho tělesná hmotnost stabilizována na hodnotě okolo 85 kg při výšce 182 cm. Udává, že stolice je většinou formovaná, pravidelná, hnědé barvy, močení probíhá bez potíží.
Do pankreatologické ambulance byl nemocný odeslán na podzim roku 2016 ke konzultaci se symptomatologií břišního diskomfortu až necharakteristických bolestí s lokalizací v mezogastriu, s evidentní manifestací časově vázanou na stravu. V rámci vyšetření bylo provedeno ultrasonografické vyšetření břicha a sonografista nález popsal jako zvětšení pankreatu, bez ložiskových změn a bez dilatace vývodu.
Při fyzikálním vyšetření bylo břicho palpačně bolestivé v oblasti pupku, jinak měkké, dobře prohmatné a bez resistence.
Laboratorní vyšetření: leukocyty 7,8, hematokrit a hemoglobin v normě, trombocyty 188 000. Sedimentace erytrocytů 26/32. Fekální elastáza < 120 μg/g (cut-off 150 μg/g). Bilirubinemie 25,2 μmol/l, ALT 0,88 μkat/l, AST 0,92 μkat/l, GMT 1,05 μkat/l, amylazemie 1,14 μkat/l; glykemie 5,8 mmol/l; gamaglobuliny zvýšeny na 24,4 g/l, IgG4 krevního séra 668 mg/l (norma 135,0 mg/l); cholesterolemie 6,4 mmol/l, triacylglyceroly v séru 0,98 mmol/l, urea 6,3 mmol/l.
Ultrasonografické vyšetření břicha: játra nezvětšena, světlejší barvy – susp. steatóza, ledviny – normální nález, pankreas – zvětšený, hypoechogenní, tvaru „sausage-like“, pankreatický vývod není detekovatelný, ložisková léze není patrna, lymfatické uzliny – nezvětšeny. Obraz je charakteristický pro autoimunitní formu pankreatitidy (obr).
Obr. 1. Ultrasonografický obraz autoimunitní formy pankreatitidy 1. subtypu (slinivka břišní celkově zvětšená, „klobásovitého“ tvaru) 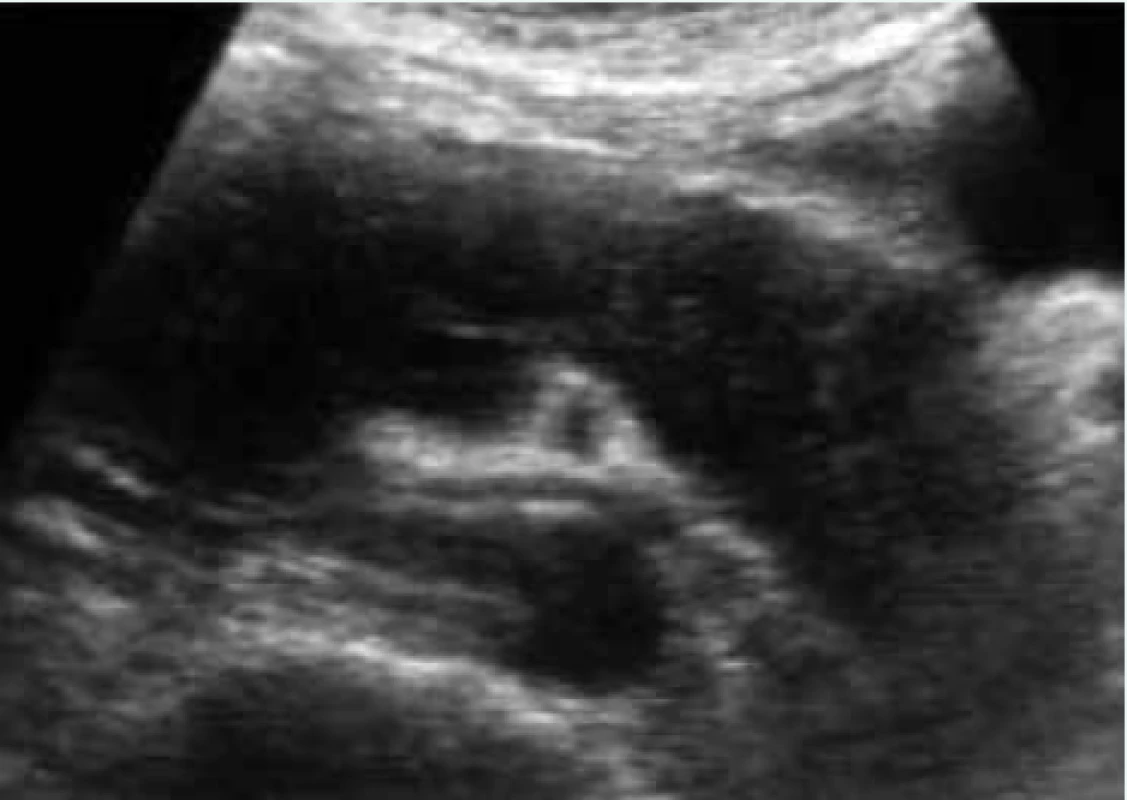
Nemocnému byl podán bolus steroidů – prednison 40 mg denně po dobu 4 týdnů, poté po 5 dnech dávka snižována o 5 mg na udržovací dávku 5 mg denně, a to po dobu 3 měsíců.
Při kontrolním vyšetření byl nemocný bez potíží, bilirubinemie se upravila na hodnotu 18,4 μmol/l, hodnoty ALT, AST a GMT se normalizovaly, pokles byl zaznamenán u glykemie mírný na hodnotu 5,2 mmol/l a u IgG4 v krevním séru významný na hodnotu 212 mg/l.
Nemocný je nyní dispenzarizován ve spádové gastroenterologické ambulanci, subjektivně je nadále bez potíží a je léčen mesalazinem tbl v dávce 1,5 g denně. Koloskopický nález na střevě stabilizován, anastomóza klidná, nález bez progrese. Z hlediska diagnostikované autoimunitní pankreatitidy nedošlo při kontrole před asi 9 měsíci k aktivaci biochemických parametrů, nemění se IgG4 sérová hladina, není přítomna hyperamylazemie nebo hyperlipazemie. Sonograficky je velikost slinivky břišní normalizována.
Diskuse
Vztah mezi AIP a IBD je stále zvláštností, přestože extraintestinální komplikace IBD jsou udávány v 21–47 % případů [13]. Pankreatické abnormality u osob s IBD jsou obecně relativně časté, ale spektrum je velmi heterogenní, včetně akutní pankreatitidy, chronické pankreatitidy a jak výše uvedeno AIP [14,15]. Změny exokrinní pankreatické funkce u osob s IBD a pankreatitidou popsali již v roce 1988 Angelini et al. U 27 nemocných s UC a CD byl proveden test s ceruleinem a sekretinem [16]. U 11 jedinců z 27 vyšetřených (40,7 %) nalezli snížení sekrece jak bikarbonátů, tak sekrece amylázy, což je jednoznačný průkaz exokrinní pankreatické nedostatečnosti. Izolované snížení výdeje lipázy bylo zjištěno u 18 osob z 27 vyšetřených, což ale ještě není jednoznačným průkazem zevní pankreatické insuficience. Na druhé straně tento nález může být jedním z faktorů vzniku klinicky známé malabsorpce u CD, především při lokalizaci nemoci v tenkém střevě. Heikus et al v roce 1966 použili k hodnocení pankreatické exokrinní funkce orální PABA test. Snížení zevní sekrece nalezli až u 30 % vyšetřených. Když však použili sekretinový test, snížení sekrece bikarbonátů nalezli u 19 % vyšetřených. V každém případě byla u osob s pankreatitidou a IBD exokrinní nedostatečnost u části nemocných identifikována [17].
AIP je dělena dle klinických a histopatologických znaků na 1. subtyp onemocnění, označený jako LPSP – lymphoplasmatic sclerosing pancreatitis a na 2. subtyp, označený jako IDCP – idiopathic duct-centric pancreatitis [18]. Oba typy jsou označeny jako AIP především díky některým společným histopatologickým znakům, ale jako IgG4 asociovaná AIP je uznán pouze AIP 1. subtyp. Pro 2. subtyp je typickým znakem nepřítomnost zvýšené hladiny imunoglobulinu G4 v séru (až na výjimky). V histologickém vyšetření je významným diagnostickým ukazatelem, typickým pouze pro 2. subtyp AIP, průkaz přítomnosti epiteliálních granulocytárních lézí (EGL) a neutrofilní periacinární infiltrace (tab). Další histologické nálezy jako je periduktální lymfoplazmocytární infiltrát, přítomnost IgG4 pozitivních plazmocytů a další se mohou nacházet u obou forem.
Tab. 1. Diferenciální diagnostika AIP subtyp 1. a subtyp 2. dle histomorfologických znaků 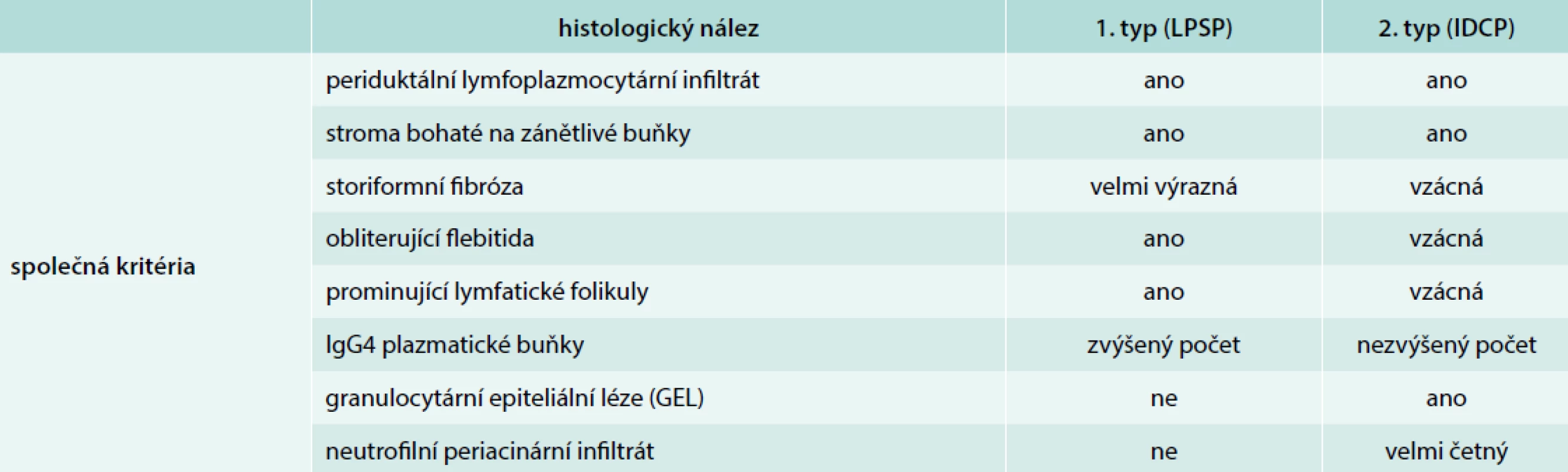
Odpověď na podání steroidů je u obou typů AIP a patří mezi diagnostická kritéria. Osoby s AIP 1. subtypu jsou v průměru starší než osoby s AIP 2. subtypu – > 50 let vs < 40 let.
Obecně platí, že AIP 2. subtypu může být spojena s nálezem IBD. Pro 1. subtyp je tento vztah uváděn jako vzácný. Srovnávací studie z roku 2015 [19] hodnotila soubor 138 osob s pankreatitidou a IBD. U 15 osob byla diagnostikována AIP, z toho u 11 osob se jednalo o subtyp IDCP a pouze u 4 jedinců byl potvrzen 1. subtyp. Pro 2. subtyp byla charakteristickým nálezem nízká frekvence přítomnosti obstrukčního ikteru, především díky vzácným změnám průsvitu žlučovodů ve smyslu striktur.
V našem kazuistickém sdělení je zajímavým poznatkem, že se jednalo o mladšího jedince s 1. subtypem AIP a současným nálezem IBD. Standardní terapie steroidy byla u nemocného úspěšná, a to i přes neúplnou normalizaci sérové hladiny IgG4, pokud jde o úpravu dalších laboratorních parametrů, tak ty byly v normě. Subjektivně byl nemocný zcela bez potíží.
Pankreatické manifestace osob s IBD se vyznačují širokým spektrem postižení, autoimunitní pankreatitidu 1. subtypu nevyjímaje
Doručeno do redakce 4. 10. 2018
Přijato po recenzi 3. 2. 2019
MUDr. Tomáš Kupka
Interní klinika LF OU a FN Ostrava
Zdroje
- Chapin LE, Scudamore HH, Baggenstoss AH et al. Regional enteritis: associated visceral changes. Gastroenterology 1956; 30 : 404–415.
- Yoshida K, Toki F, Takeuchi T et al. Chronic pancreatitis caused by an autoimmune abnormality: proposal of the concept of autoimmune pancreatitis. Dig Dis Sci 1995; 40 : 1561–1568. Dostupné z DOI: <http://doi: 10.1007/bf02285209>.
- Hamano H, Kawa S, Horiuchi A et al. High serum IgG4 concentrations in patients with sclerosing pancreatitis. N Engl J Med 2001; 344(10): 732–738. Dostupné z DOI: <http://doi 10.1056/NEJM200103083441005>.
- Shimosegawa T, Chari ST, Frulloni ST et al. International consensus diagnostic criteria for autoimmune pancreatitis. Guidelines of the International Association of Pancreatology. Pancreas 2011; 40(3): 352–358. Dostupné z DOI: <http://doi 10.1097/MPA.0b013e3182142fd2>.
- Finkelberg DL, Sahani D, Deshpande V et al. Autoimmune pancreatitis. N Engl J Med 2006; 355(25): 2670–2676. Dostupné z DOI: <http://doi 10.1056/NEJMra061200>.
- Maire F, LeBaleur Y, Rebours V et al. Outcome of patients with type 1 or 2 autoimmune pancreatitis. Am J Gastroenterol 2011; 106(1): 151–156. Dostupné z DOI: <http://doi 10.1038/ajg.2010.314>.
- Dítě P, Trna J, Kinkor Z et al. Unusual multiorgan immunoglobulin G4 in inflammation: Autoimmune pancreatitis, Mikulicz syndrom and IgG4 mastitis. Gut Liver 2013; 7(5): 621–624. Dostupné z DOI: <http://doi 10.5009/gnl.2013.7.5.621>.
- Kamiswa T, Notohara K, Shimosegawa T. Two clinopathologic subtypes of autoimmune pancreatitis: LPSP and IDCP. Gastroenterology 2010; 139(1): 22–5. Dostupné z DOI: <http://doi 10.1053/j.gastro.2010.05.019>.
- Hart PA, Zen Y, Chari T. Recent advances in autoimmune pancreatitis. Gastroenterology 2015; 149(1): 39–51. Dostupné z DOI: <http://doi 10.1053/j.gastro.2015.03.010>.
- Barthet M, Hastier P, Bernard CP et al. Chronic pancreatitis and inflammatory bowel disease: true or coincidental association? Am Gastroenterol 1999; 94(8): 2141–2148. Dostupné z DOI: <http://doi 10.1111/j.1572–0241.1999.01287.x>.
- Kawa S, Okazaki K, Notohara K et al. Autoimmune pancreatitis complicated with inflammatory bowel disease and comparative study of type 1 and type 2 autoimmune pancreatitis. J Gastroenterol 2015; 50(7): 805–815. Dostupné z DOI: <http://doi 10.1007/s00535–014–1012–5>.
- Lorenzo D, Maire F, Stefanescu C et al. Features of autoimmune pancreatitis associated with inflammatory bowel diseases. Clin Gastroenterol Hepatol 2018; 16(1): 59–67. Dostupné z DOI: <http://doi 10.1016/j.cgh.2017.07.033>.
- Ott C, Scholmerich J. Extraintestinal manifestations and complications in BD. Nat Rev Gastroent Hepatol 2013; 10(10): 585–595. Dostupné z DOI: <http://doi 10.1038/nrgastro.2013.117>.
- Ueki T, Kawamoto K, Otsuka Y et al. Prevalence and clinicopathological features of autoimmune pancreatitis in Japanese patients with inflammatory bowel disease. Pancreas 2015; 44(3): 434–440. Dostupné z DOI: <http://doi 10.1097/MPA.0000000000000261>.
- Ramos LR, Sachar DB, DiMaio CJ et al. Inflammatory bowel disease and pancreatitis: a review. J Crohns Colitis 2016 ;10(1): 95–104. Dostupné z DOI: <http://doi 10.1093/ecco-jcc/jjv153>.
- Angelini G, Cavallini G, Bovo P et al. Pancreatic function in chronic inflammatory bowel disease. Int J Pancreatol 1988; 3(2–3): 185–193. Dostupné z DOI: <http://doi 10.1007/BF02798930>.
- Heikius B, Niemela S, Lehtola J et al. Pancreatic duct abnormalites and pancreatic function in patients with chronic inflammatory bowel disease. Scand J Gatroent 1996; 31(5): 517–523. Dostupné z DOI: <http://doi 10.3109/00365529609006775>.
- Hart PA, Zen Y, Chari T. Recent advances in autoimmune pancreatitis. Gastroenterology 2015; 149(1): 39–51. Dostupné z DOI: <http://doi 10.1053/j.gastro.2015.03.010>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2019 Číslo 7-8- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Je to sepse, nebo není? A je presepsin tou správnou odpovědí? – editorial
- U nemocných s idiopatickými střevními záněty je potřeba vitaminu D vyšší: intervenční studie
- Pľúcna embólia: retrospektívny pohľad na známe ochorenie
- Stres v preventivní kardiologii
- Presepsin: co je nutné vědět pro korektní interpretaci
- Presepsin v diagnostice sepse
- Aortální disekce a jiné akutní aortální syndromy na urgentním příjmu
- Nehematogenní působení erytropoetinu
- Idiopatický střevní zánět a 1. typ autoimunitní formy pankreatitidy: kazuistika
- Diosmin – stále důležitá modalita v léčbě žilní nedostatečnosti
- Jiří Beneš. Antibiotika – systematika, vlastnosti, použití
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Presepsin v diagnostice sepse
- Aortální disekce a jiné akutní aortální syndromy na urgentním příjmu
- Pľúcna embólia: retrospektívny pohľad na známe ochorenie
- Diosmin – stále důležitá modalita v léčbě žilní nedostatečnosti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



