-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Naše zkušenosti s hormonální léčbou transsexuálních pacientů
Our experience with hormonal therapy in transsexual patients
Hormonal therapy in transsexual patients (TS) includes sexagens administration: androgens in female-to-male transsexual patients (FtM) and oestrogens and antiandrogens in male-to-female transsexual patients (MtF). Duration of hormonal therapy should continue at least 1 year before gender reassignment surgery. Hormonal therapy supresses former gender and induces partially new gender changes. Hormonal therapy continues subsequently after surgery during life. Hormonal therapy in MtF TS includes oestrogens and antiandrogens application. In very young persons in both groups blocking gonadoliberin analogues can be used. In FtM TS testosterone onself is given (orally and/or parenterally). Authors describe their own experiences with hormonal treatment in 282 TS (163 FtM and 119 MtF). During hormonal therapy statistically significant weight increasing was found in both groupes. Total cholesterol increased in FtM. In MtF during hormonal therapy average prolactin level increased from 350.1 to 570.5 mU/l without clinical significance. Total average hormonal therapy duration was 6.73 years in FtM and 4.64 years in MtF and so overall therapy safety assessment is not possible. Any endocrinopathy occurence in the beginning of surveillance was found in 35 persons (12.4 %): simple goiter, autoimmune thyreoiditis, hypothyroidism, hyperthyroidism, gynecomastia, DM type 1, congenital adrenal hyperplasia (CAH), Klinefelter syndrome and nonfunctional pituitary adenoma. It is appropriate as well as in other rare medicine conditions to manage diagnosing and therapy in centers with experience with these issues.
Keywords:
antiandrogens – female-to-male – hormonal therapy – male-to-female – oestradiol – prolactin – testosterone – transsexualism
Autoři: Vladimír Weiss 1; Petr Weiss 2; Hana Fifková 3
Působiště autorů: Vladimír Weiss1, Petr Weiss2, Hana Fifková 3
Vyšlo v časopise: Vnitř Lék 2015; 61(3): 197-201
Kategorie: Původní práce
Souhrn
Podstatou hormonální léčby transsexuálních pacientů (TS) je podávání sexagenů: androgenů female-to-male transsexuálním pacientům (FtM) a estrogenů a antiandrogenů male-to-female transsexuálním pacientům (MtF). Doba hormonální léčby před provedením operačního zákroku se změnou pohlaví (gender reassignment surgery) musí trvat nejméně 1 rok. Potlačuje původní pohlaví a indukuje alespoň částečně změny nového pohlaví. Hormonální léčba pokračuje i po provedení chirurgického zákroku během dalšího života. Hormonální léčba u MtF TS zahrnuje užití estrogenů a antiandrogenů. U velmi mladých jedinců obou uvedených skupin se mohou podávat blokační gonadoliberinová analoga. Při léčbě u FtM TS se podává samotný testosteron (p.o. a/nebo injekční). Autoři popisují své vlastní zkušenosti s hormonální léčbou 282 osob s TS (163 FtM a 119 MtF). Při hormonální léčbě došlo ke statisticky významnému zvýšení hmotnosti v obou skupinách. Hladina celkového cholesterolu se zvýšila u FtM. U léčené skupiny MtF došlo ke zvýšení hladiny prolaktinu z 350,1 na 570,5 mU/l bez klinického významu. Celková průměrná doba podávání hormonální terapie byla 6,73 roku u FtM a 4,64 roku u MtF, a tak hodnocení celkové bezpečnosti léčby není možné. Výskyt jakékoliv endokrinopatie byl na začátku sledování nalezen u 35 osob (12,4 %): prostá struma, autoimunitní tyreoiditida, hypotyreóza, hypertyreóza, gynekomastie, diabetes mellitus 1. typu, kongenitální adrenální hyperplazie (CAH), Klinefelterův syndrom a afunkční adenom hypofýzy. Tak jako u jiných méně obvyklých medicínských stavů je vhodné, aby diagnostika a léčba probíhala v centrech, která mají s touto problematikou zkušenosti.
Klíčová slova:
antiandrogeny – estradiol – female-to-male – hormonální léčba – male-to-female – prolaktin – testosteron – transsexualitaÚvod
V České republice se terapií transsexuálních pacientů (TS) zabývají sexuologové již několik desetiletí [4,20,25,28]. Mezi transsexuálními pacienty a ostatní populací nejsou chromozomální, gonadální, hormonální a genitální rozdíly. Změna sexuální identity je pravděpodobně vyvolána jiným vývojem centrální nervové soustavy. Dle historických pramenů existují zprávy o chování, které připomíná poruchu pohlavní identity, již z období antiky. Ve středověku měla zřejmě transsexuální poruchu identity legendární Johanka z Arku a údaje o dalších konkrétních osobách s podobnými rysy jsou z 18. a 19. století. Transsexualita je podle Mezinárodní klasifikace nemocí (ICD 10) vedena pod diagnózou F 64.0. Tato porucha je definována jako stav jedince, který si přeje žít a být akceptován jako příslušník opačného pohlaví. Obvyklý je pocit nespokojenosti s vlastním anatomickým pohlavím nebo pocit jeho nevhodnosti a přání hormonálního a chirurgického zásahu, aby jeho/její tělo odpovídalo (pokud možno) preferovanému pohlaví [3,7]. Vzhledem k zásadnímu vlivu hormonální terapie na změny a jejich udržování se celého terapeutického procesu účastní také endokrinolog. Lidé s female-to-male (FtM) a male-to-female (MtF) transsexualitou jsou od začátku vyšetřování a léčeni psychiatry – sexuology.
O výskytu transsexuality v populaci není přesná evidence. První odhad prevalence v západoevropských zemích byl proveden ve Švédsku v roce 1968: prevalence FtM 1 : 103 000 a MtF 1 : 37 000. Velká řada osob se ale k medicínskému ovlivnění nedostane. Dle jiných odhadů je počet osob s poruchou pohlavní identity v populaci rovnoměrný u obou pohlaví ve frekvenci 1 : 6 000. Podle dalšího odhadu je v České republice minimálně 1 000 osob, které aktivně procházejí procesem přeměny pohlaví. Největší počty osob jsou evidovány v ambulancích v Praze a v Brně [7].
Medikamentózní léčba „opačnými“ hormony (cross-sex hormones) je zahajována až po určení diagnózy u sexuologa a po – nebo současně s – tzv. „real life testem“ (RLT) a „real life zkušeností“ (RLE). RLT a RLE je období, kdy transsexuální člověk začíná postupně žít ve všech oblastech života v požadované roli. RLT/RLE představuje pro dotyčného pacienta výrazné zlepšení kvality života a bývá též dalším potvrzením správnosti stanovení diagnózy a vhodnosti zvoleného terapeutického postupu. FtM většinou zahajují hormonální léčbu současně s RLT/RLE. U MtF bývá zahájení hormonální terapie začátku RLT/RLE předřazeno, a to z psychologických, sociálních a estetických důvodů. Doba hormonální léčby před provedením operačního zákroku se změnou pohlaví (gender reassignment surgery) musí trvat dle zákona nejméně 1 rok [14,23]. Potlačuje původní pohlaví a indukuje alespoň částečně změny nového pohlaví. Při včasném zahájení hormonální terapie jsou celkové změny v tělesné a psychické oblasti lepší. O zahájení terapie v raném nebo dětském věku se vedou polemiky a jedná se o téma mírně kontroverzní, a to jak v laické veřejnosti, tak i v odborných kruzích. Nicméně vývoj jednotlivých pacientů, u nichž byla terapie gonadoliberiny zahájena ještě před nástupem puberty, je dle našich zkušeností příznivý a dává za pravdu zastáncům včasné terapie. V těchto případech je však nutné, aby jak přesvědčení mladého jedince a jeho rodiny, tak i souhlas širšího konzilia lékařů byly jednoznačné [5,6,9,13]. Hormonální léčba pokračuje i po provedení chirurgického zákroku během dalšího života už v nové pohlavní roli.
Léčba u MtF TS zahrnuje užití p.o. estrogenů: dříve syntetický etinyl estradiol (EE) a nyní nejlépe přirozený 17β estradiol valerát a z náplastí uvolňovaný 17β estradiolum hemihydricum – transdermální terapeutický systém (TTS). Nejčastěji používáme p.o. 17β estradiol valerát. Užití intramuskulárních nebo jiných depotních estrogenů není vhodné. Dále se podávají antiandrogeny (především cyproteron acetát). U obou skupin TS se mohou užívat i gonadoliberinová analoga při blokádě nastupujících původních hormonů ve stadiu počínající puberty. Pro tuto léčbu je nutné sledování také pediatrem endokrinologem, který má s touto problematikou zkušenosti. Pouze výjimečně lze použít málo účinný spironolakton a pro používání u TS „off label“ finasterid a flutamid. Po chirurgickém zákroku se kromě podávání estrogenů užívají i nadále antiandrogeny vzhledem k produkci androgenů v kůře nadledvin. TTS estrogeny jsou doporučovány u starších pacientů a/nebo při přítomnosti dalších komorbidit (tromboembolická nemoc apod) [12].
Našim pacientům podáváme nejčastěji dávku 4 mg p.o. 17β estradiol valerátu denně, v některých případech redukovanou na polovinu nebo až na čtvrtinu. Dle doporučení o podávání estrogenů i v jiných indikacích doporučujeme převedení na méně metabolicky aktivní TTS preparáty ve vyšším věku a/nebo při přítomnosti dalších stavů zvyšujících možné nežádoucí účinky estrogenů [21]. S ohledem na postoj pacientů provádíme někdy pouze redukci p.o. estradiolu valerátu. Cyproteron acetát je dle našich zkušeností podáván většinou v dávce 50 mg denně. Zvyšování dávky na 100 mg denně nemělo vliv na zlepšení klinického stavu (především na ovlivnění ochlupení a zvýraznění objemu prsní žlázy). Cyproteron acetát podáváme, jak již bylo uvedeno, i po orchiektomii vzhledem k přetrvávající produkci androgenů v nadledvinách. U některých osob již po provedeném operačním zákroku redukujeme cyproteron acetát na 25 mg a někdy ho úplně vysazujeme s ponecháním monoterapie estrogeny, pokud se dále nezvyšuje tvorba ochlupení nebo není jiné zhoršení stavu.
Léčba při FtM TS je zahajována postupně se zvyšujícími dávkami p.o. testesteronu a následně se léčba upravuje přidáním intramuskulárního depotního přípravku a snížením p.o. formy. Pacienti si většinou přejí pokračovat samotným depotním testosteronem. Jako tabletovou formu používáme testosteron undekanoát v počáteční dávce 80 mg denně, která je postupně navýšena až na 160 mg denně a snížena opět na 80 mg denně po přidání depotní formy. Injekční depotní testosteron si pacienti i lékaři oblíbili testesteron undekanoát 1 000 mg každých 12 týdnů, dle klinického a laboratorního stavu však interval zkracujeme nebo prodlužujeme. V dřívějším období byl oblíbený preparát 4 esterů testesteronu v celkovém množství 250 mg v jedné ampuli s podáváním většinou každé 3 týdny. Vzhledem k opakovanému výpadku tohoto preparátu na trhu a k intervalu podávání injekce podáváme nyní většinou testosteron undekanoát 1 000 mg průměrně každé 3 měsíce [14, 23–27]. Ve vyšším věku (nad 70 let), tak jako i v jiných indikacích podávání testosteronu, indikujeme tabletový testosteron undekanoát v dávce 40–80 mg denně [20].
FtM klienti většinou neprožívají žádné negativní příznaky hormonální terapie. Pokud ano, pak hovoří o přechodné vyšší podrážděnosti a nižší míře trpělivosti při zahajování hormonální terapie. Z pozitivních příznaků jde u většiny z nich dlouhodobě o celkové uklidnění, stabilizaci psychického stavu, zvýšení sebehodnocení, pocit větší síly a vyšší aktivity, reálné zvýšení fyzické výkonnosti. MtF klientky referují na počátku hormonální terapie o úbytku fyzické síly, vyšší unavitelnosti, větší potřebě spánku, zimomřivosti. Některé MtF popisují občasný smutek, určité kolísání nálad a snazší dosahování úlevy pomocí pláče. U většiny MtF pak dochází dlouhodobě ke stabilizaci duševního stavu a vymizení skutečných depresí a úzkostných stavů.
Mortalita u FtM TS je oproti ostatní populaci nezměněna, ale u MtF je zvýšena z non-hormonálních důvodů (EE zvyšuje mortalitu z kardiovaskulárních příčin) [1,2,8,11,16]. Nebyla prokázána zvýšená incidence tumorů [10,18]. Osteopenie nebo osteoporóza během hormonální léčby není přítomna [17,19,22]. Provedení denzitometrického vyšetření před hormonální léčbou a dále při hormonální léčbě resp. po operačním řešení zvažujeme dle ostatních anamnestických, fyzikálních a laboratorních nálezů (porucha příjmu potravy, fraktury, urolitiáza – hyperkalcemie, hypofosfatemie).
V předkládané práci uvádíme naše první výsledky s dlouhodobým sledováním účinnosti hormonální terapie u našeho souboru transsexuálních pacientů.
Soubor a metoda
Do hodnoceného souboru bylo postupně zařazeno celkem 282 osob s diagnózou transsexuální poruchy sexuální identity: 163 FtM a 119 MtF. Medián průměrného věku při zahájení hormonální terapie byl 27,3 ± 6,98 roku u FtM a 30,6 ± 10,6 roku u MtF (p = 0,096). Medián průměrné doby podávání hormonální terapie do operačního zákroku byl v obou skupinách celkově u 187 TS obdobný (u FtM 1,58 a u MtF 1,63 roku; p = 0,981).
Statistická analýza byla provedena užitím statistického balíčku programu Open Office. Data pacientů jsou vyjádřena jako průměry a mediány a rozdíly hodnoceny dle Kolmogorovova-Smirnowova testu. Hladiny biochemických parametrů před a při hormonální léčbě jsou testovány párovým t-testem, p při hodnotě < 0,05 ukazuje na statistickou významnost.
Výsledky
U léčené skupiny MtF došlo ke statisticky významnému zvýšení průměrné hladiny prolaktinu z 350,1 na 570,5 mU/l (graf). U léčené skupiny FtM došlo k očekávanému zvýšení průměrné hladiny testostosteronu z 3,24 na 20,55 nmol/l (p = 0,001) a dále ke zvýšení hladiny hemoglobinu z 136,1 na 149,6 g/l (p = 0,0017). Ve skupině MtF naopak došlo ke snížení průměrné hladiny hemoglobinu z 151,9 na 136,9 g/l (p = 0,0002). V obou skupinách došlo při hormonální léčbě ke zvýšení průměrné hmotnosti (u FtM ze 71,6 kg na 76,5 kg; p = 0,0213 a u MtF z 68,4 kg na 73,5; p = 0,0041). Hladina celkového cholesterolu se statisticky významně zvýšila pouze u léčené skupiny FtM (tab. 1).
Graf 1. Zvýšení průměrné hladiny prolaktinu při hormonální léčbě estrogeny a cyproteronacetátu ve skupině male-to-female transsexuálů (p = 0,0067) 
1 – prolaktin před léčbou 350,1 ± 251 mU/l (n = 79) 2 – prolaktin při léčbě 570,5 ± 557,0 mU/l (n = 96) Tab. 1. Hladiny celkového cholesterolu a triglyceridů před a při hormonální léčbě ve skupině female-to-male (FtM) a male-to-female (MtF) transsexuálů 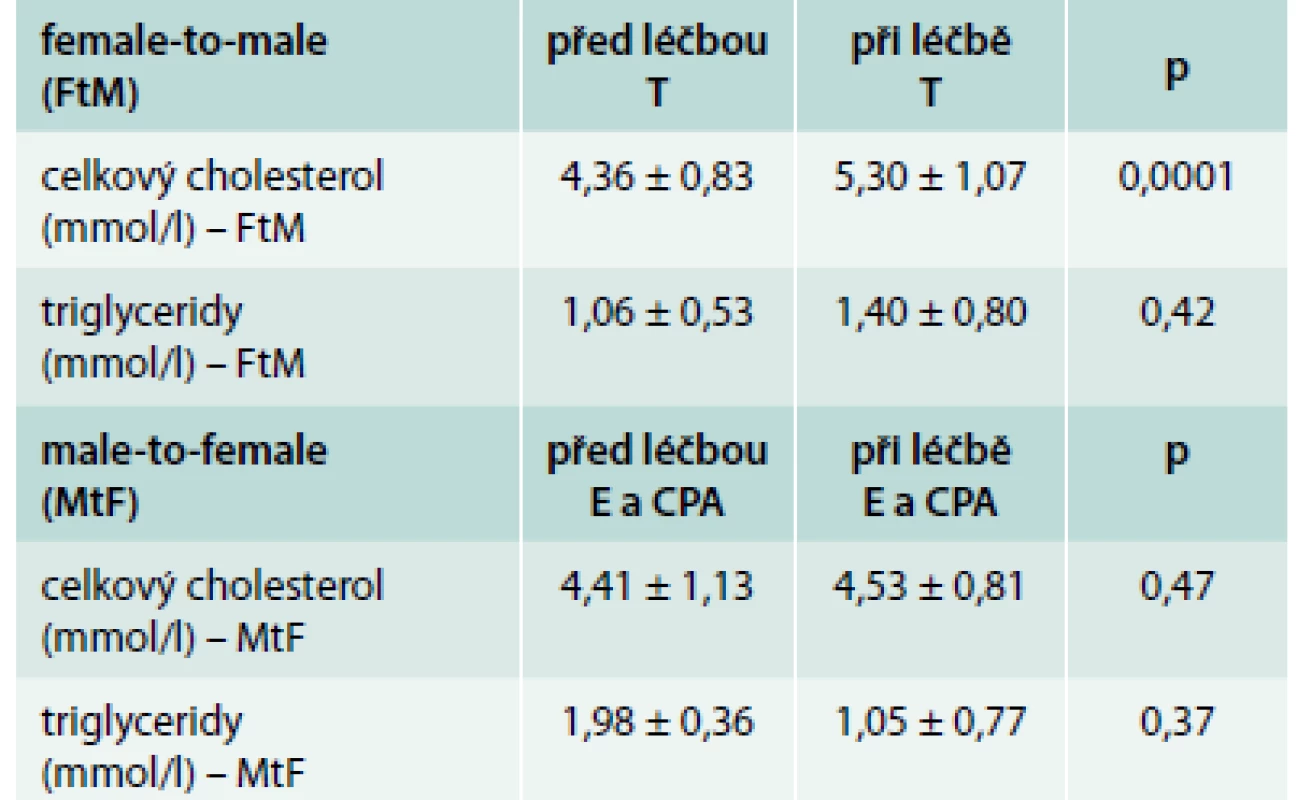
T – testosteron E – estradiol CPA – cyproteron acetát Celková průměrná doba podávání hormonální terapie byla 6,73 roku u FtM a 4,64 roku u MtF, a tak hodnocení celkové bezpečnosti léčby v našem souboru není možné. Výskyt jakékoliv endokrinopatie byl na začátku sledování nalezen u 35 osob (12,4 %): prostá struma, autoimunitní tyreoiditida, hypotyreóza, hypertyreóza, gynekomastie, diabetes mellitus 1. typu, kongenitální adrenální hyperplazie (CAH), Klinefelterův syndrom a afunkční adenom hypofýzy (tab. 2).
Tab. 2. Zjištěné endokrinopatie ve skupině 282 transsexuálů 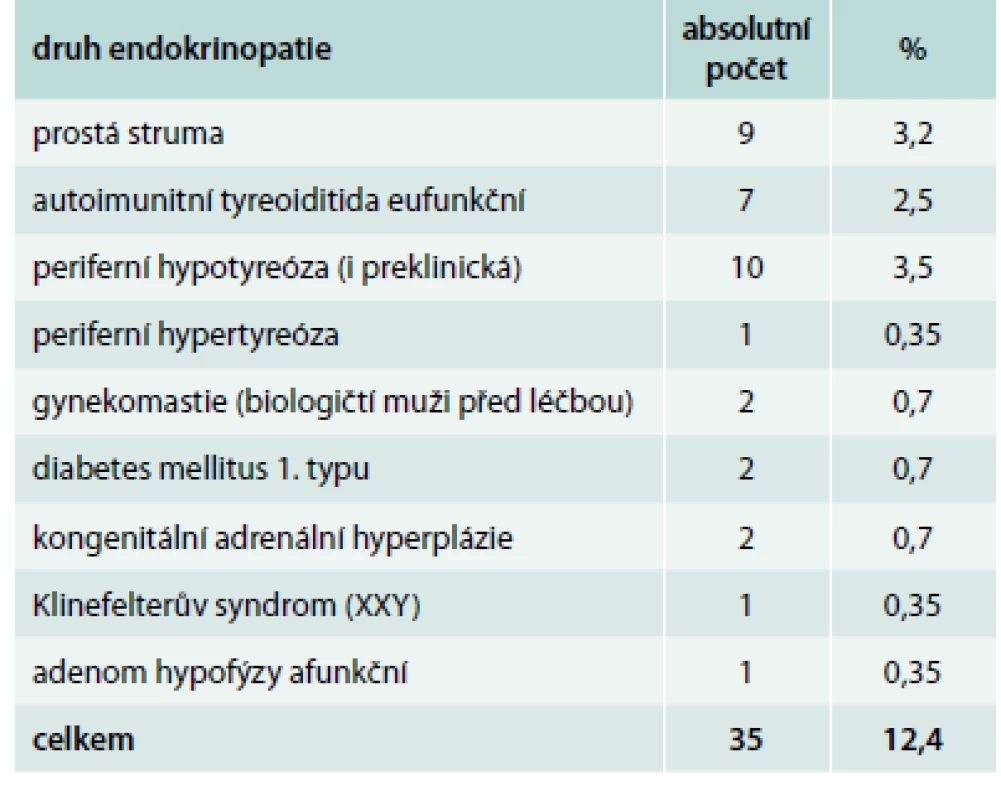
Diskuse
V našem hodnoceném souboru mírně převažovaly osoby s FtM. To odpovídá i dříve udávaným datům ze střední Evropy. Rozdíly se ale v posledních letech vyrovnávají [7]. Medián průměrné doby podávání hormonální terapie do operačního řešení byl u našeho souboru 1,58 resp. 1,63 roku. Při jasně definovaných stavech a správné spolupráci osob s TS je častá doba hormonální terapie do operace pouze 1 rok. Nejkratší doba 12 měsíců hormonální terapie je spolu s dalšími předpoklady požadována i v souladu s právními předpisy. Zvýšení hladiny prolaktinu bylo ve skupině FtM při hormonální terapii statisticky významné, nebyl ale zachycen žádný klinicky významný stav (rozvoj prolaktinomu apod). Je zajímavé zvýšení průměrné hmotnosti u obou skupin (vliv estrogenů na retenci tekutin a lipogenezi, pozitivní vliv testosteronu na svalovou hmotu). V naší skupině bylo oproti jiným studiím zachyceno zvýšení cholesterolu při léčbě testosteronem [10,15].
Transsexualizmus je stav, se kterým se setkávají běžná populace i odborníci stále častěji. Tak jako u jiných méně obvyklých medicínských stavů je vhodné, aby diagnostika a léčba probíhala v centrech se zkušenostmi s touto problematikou. V našem modelu indikuje a předepisuje hormonální terapii sexuolog, který se ale opírá o soustavné klinické a laboratorní sledování endokrinologem. Podstatou hormonální léčby je podávání sexagenů: androgenů FtM TS a estrogenů a antiandrogenů MtF TS. Tato léčba potlačuje původní pohlaví a indukuje alespoň částečně změny nového pohlaví. U velmi mladých jedinců se mohou podávat blokační gonadoliberinová analoga. Doba hormonální léčby před provedením operačního zákroku se změnou pohlaví (gender reassignment surgery) musí trvat nejméně 1 rok. Hormonální léčba pokračuje i po provedení chirurgického zákroku během dalšího života, což je nutné osobám s TS neustále zdůrazňovat, aby zůstaly ve sledování a pokračovaly v adekvátní léčbě.
Závěr
Je potřebné, aby všichni endokrinologové znali problematiku hormonální terapie u TS. Tak jako u jiných méně obvyklých medicínských stavů doporučujeme vytvoření specializovaných center, v nichž je lékař – endokrinolog dobře obeznámený s hormonálními změnami, ale i se sexuologickým a psychologickým stavem osob s TS.
MUDr. Vladimír Weiss, CSc.
vladimir.weiss@seznam.cz
Poliklinika Modřany – endokrinologie
www.poliklinikamodrany.cz
Doručeno do redakce 30. 11. 2014
Přijato po recenzi 22. 1. 2015
Zdroje
1. Asscheman H, Gooren LJG, Ekiund PL. Mortality and morbidity in transsexual patients with cross-gender hormone treatment. Metabolism 1989; 38(9): 869–873.
2. Asscheman H, Giltay EJ, Megens JA et al. A long-term follow-up study of mortality in transsexuals receiving treatment with cross-sex hormones. Eur J Endocrinol 2011; 164(4): 635–642.
3. Benjamin H. Transsexualism and transvestitism as psychosomatic and somatopsychic syndromes. Am J Psychother 1954; 8(2): 219–230.
4. Brzek A, Šípová I. Dnešní možnosti změny pohlaví u transsexualismu. Prakt Lék 1979; 59 : 752–756.
5. Cohen-Kettenis PT, Steensma TD, de Vries AL. Treatment of adolescents with gender dysphoria in the Netherlands. Child Adolesc Psychiatr Clin N Am 2011; 20(4): 689–700.
6. Dittrich R, Binder H, Cupisti S et al. Endocrine treatment of male-to-female transsexuals using gonadotropin-releasing hormone agonist. Exp Clin Endocrinol Diabetes 2005; 113(10): 586–592.
7. Fifková H (ed). Transsexualita. Diagnostika a léčba. Grada: Praha 2002 : 11–166. ISBN 80–247–0333–5.
8. Futterweit W. Endocrine therapy of transsexualism and potential complications of long-term treatment. Arch Sex Behav 1998; 27(2): 209–226.
9. Gooren L. Hormone treatment of the adult transsexual patient. Horm Res 2005; 64(Suppl 2): 31–36.
10. Gooren L, Giltay EJ, Bunck MC. Long-term treatment of transsexuals with cross-sex hormones: extensive personal experience. J Clin Endocrinol Metab 2008; 93(1): 19–25.
11. Gooren LJ, Giltay EJ. Review of studies of androgen treatment of female-to-male transsexuals: effects and risks of administration of androgens to females. J Sex Med 2008; 5(4): 765–776.
12. Hembree WC, Cohen-Kettenis P, Delemarre-van de Waal HA et al. Endocrine treatment of transsexual persons: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab 2009; 94(9): 3132–3154.
13. Hewitt JK, Paul C, Kasiannan P et al. Hormone treatment of gender identify disorder in a cohort of children and adolescents. Med J Aust 2012; 196(9): 578–581.
14. Jarolím L. Transsexualismus – korekční operace. Čas Lék Čes 1997; 136 : 292–293.
15. Lioudaki E, Ganotakis ES, Mikhailidis DP et al. The estrogenic burden on vascular risk in male-to-female transsexuals. Curr Pharm Des 2010; 16(34): 3815–3822.
16. Moore E, Wisniewski A, Dobs A. Endocrine treatment of transsexual people: a review of treatment regimens, outcomes, and adverse effects. J Clin Endocrinol Metab 2003; 88(8): 3467–3473.
17. Mueller A, Dittrich R, Binder H et al. High dose estrogen treatment increases bone mineral density in male-to-female transsexuals receiving gonadotropin-releasing hormone agonist in the absence of testosterone. Eur J Endocrinol 2005; 153(1): 107–113.
18. Mueller A, Gooren L. Hormone-related tumors in transsexuals receiving treatment with cross-sex hormones. Eur J Endocrinol 2008; 159(3): 197–202.
19. Mueller A, Zollver H, Kronawitter D et al. Body composition and bone mineral density in male-to-female transsexuals during cross-sex hormone therapy using gonadotrophin-releasing hormone agonist. Exp Clin Endocrinol Diabetes 2011; 119(2): 95–100.
20. Stárka L, Heresová J, Hampl R et al. Vliv podávání testesteronundekanoátu na hormonální hladiny transsexuálek. Bratisl Lek Listy 1986; 85(2): 202–208.
21. Toorians AW, Thomassen MC, Zweegman S et al. Venous thrombosis and changes of hemostatic variables during cross-sex hormone treatment in transsexual people. J Clin Endocrinol Metab 2003; 88(12): 5723–5729.
22. Turner A, Chen TC, Barber TW et al. Testosterone increases bone mineral density in female-to-male transsexuals: a case series of 15 subjects. Clin Endocrinol (Oxf) 2004; 61(5): 560–566.
23. Veselý J, Bařinka L, Santi P et al. Reconstruction of the penis in transsexual patients. Acta Chir Plast 1992; 34(1): 44–54.
24. Wassersug RJ, Gray R. The health and well-being of prostate cancer patients and male-to-female transsexuals on androgen deprivation therapy: a qualitative study with comments on expectations and estrogen. Psychol Health Med 2011; 16(1): 39–52.
25. Weiss P, Švecová B. K některým rozdílům mezi transsexuály male-to-female a female-to-male. Čes Psychiatr 2001; 97(1): 13–19.
26. Weiss V, Fifková H. Naše zkušenosti s hormonální léčbou transsexualismu. DMEV 2011; 14(Suppl 2): 31.
27. Weiss V. Hormonal Treatment in Transsexualism. Book of Abstract. 10th Pan-European Voice Conference Prague (PEVOC) 2013. 23.
28. Zvěřina J. Hormonální terapie u transsexuálních osob. Prakt Lék 1999; 79(2): 70–71.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek 40. Angiologické dny 2015
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2015 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Hormonální léčba transsexuálních pacientů – editorial
- Nejnovější aspekty diagnostiky a terapie hyponatremie – editorial
- Neceliakální glutenová senzitivita – editorial
- Neceliakální glutenová senzitivita – editorial
- Naše zkušenosti s hormonální léčbou transsexuálních pacientů
- Má tělesná výška vliv na závažnost chronického žilního onemocnění na dolních končetinách?
- Zkušenosti s léčbou biosimilárními léky
- Najnovšie aspekty diagnostiky a terapie hyponatriémie
- Neceliakální glutenová senzitivita
- Chronická tromboembolická plicní hypertenze
- Nové doporučené postupy ESC pro diagnostiku a léčbu akutní plicní embolie
-
Syndróm vénovej panvovej kongescie – diagnóza a manažment
Odporúčanie Angiologickej sekcie Slovenskej lekárskej komory (2015) -
PET-CT dokumentovaná remise multicentrické formy Castlemanovy choroby po léčbě rituximabem
Popis případu a přehled literatury - Hypersenzitivní reakce po podání heparinu s aktivací heparinem indukované trombocytopenie po zahájení intermitentní hemodialýzy
- Vybrané právní aspekty povinné mlčenlivosti
-
Lehké hypoglykemie jsou v České republice u pacientů s diabetem 2. typu léčených inzulinovými analogy běžné a jejich výskyt pacienty znepokojuje
Výsledky průzkumu GAPP2TM (Global Attitudes of Patient and Physicians) - 40. Angiologické dny 2015
- Roman Herzig. Ischemické cévní mozkové příhody.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Naše zkušenosti s hormonální léčbou transsexuálních pacientů
-
Syndróm vénovej panvovej kongescie – diagnóza a manažment
Odporúčanie Angiologickej sekcie Slovenskej lekárskej komory (2015) - Neceliakální glutenová senzitivita
- Najnovšie aspekty diagnostiky a terapie hyponatriémie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



